Introducción
Los trastornos mentales ocupan un lugar importante en la carga global de la enfermedad en el mundo, y aumentaron del 5,4% en 1990 al 7,4% en 20101. Al comparar solo el componente de años vividos con discapacidad, contribuyen con un 22,7%2. Sin embargo, tienen una baja prioridad dentro del sistema de salud en la mayoría de los países de ingresos medios y bajos. Las políticas en salud mental tienen una pobre inversión presupuestaria3. Existe escasez de todos los recursos, distribución inequitativa, dificultad para acceder a los servicios de salud mental y barreras sociales, económicas y culturales4. En México, el Instrumento de Evaluación para Sistemas de Salud Mental (IESM), de la Organización Mundial de la Salud (OMS), reveló la falta de información y planificación del sistema de salud; el modelo de atención dificulta el acceso a los servicios insuficientes y mal distribuidos, y establecimientos que pueden estar mal regulados5.
En este contexto, la OMS propuso a sus países miembros, entre ellos México, un programa de acción global en salud mental conocido como mhGAP, que comprende guías dirigidas a la capacitación de los proveedores de la atención en todos los niveles6. En el año 2012 los resultados del programa fueron negativos, no se lograron los objetivos e incrementó la carga global de la enfermedad debida a trastornos mentales. Ante este panorama, la OMS preparó un plan de acción integral sobre salud mental, que comprende servicios, políticas, leyes, planes, estrategias y programas7, y señala la necesidad de reforzar un liderazgo y una gobernanza eficaces para mejorar los indicadores de salud mental8. No obstante, los sistemas de salud en el mundo no han respondido adecuadamente al objetivo de mejorar la salud mental de las poblaciones9.
Hay diversas vertientes que son clave para que los sistemas de salud cumplan este objetivo; la gobernanza del sistema es fundamental. La OMS la identificó como pieza clave en la formulación de políticas, planes y programas encaminados a atender las necesidades de salud de la población. En la formulación de las políticas, y sobre todo en su operación, el sistema integra una diversidad de actores que mantienen intereses diversos, comportamientos y responsabilidades diferentes. En los sistemas de salud se conocen dos tipos de actores: 1) estratégicos, individuos con poder suficiente en la toma de decisiones, y 2) de interés, individuos involucrados en la trama institucional, pero sin poder suficiente en las decisiones10. En la toma de decisiones, los actores tienen diferentes intereses y posiciones de poder que afectan el desarrollo de las políticas11. El proceso que organiza la interacción de actores y define la dinámica de los procesos y las reglas del juego en la toma de decisiones se conoce como «gobernanza»12,13, y es el objeto de estudio de esta investigación.
Este trabajo pretende analizar el papel de la gobernanza en el sistema de salud mental en México, en el desarrollo de políticas y programas de salud mental, desde la perspectiva de sus propios actores.
Métodos
Se diseñó un estudio cualitativo, de tipo exploratorio e interpretativo, basado en entrevistas en profundidad a informantes clave del sistema de salud mental en México. Para dar cumplimiento a los aspectos éticos de investigación con seres humanos, el protocolo de este estudio (CI: 737) fue aprobado por el Comité de Ética de Investigación del Instituto Nacional de Salud Pública en febrero del año 2015.
Procedimiento
A partir de la estructura organizativa del sistema de salud, se realizó un mapeo para identificar a los principales actores del sistema de salud mental en México. En el sector privado solo se identificó una institución de servicios de salud mental; en el sector público se identificaron las dos instituciones de seguridad social más relevantes del país, que son el Instituto Mexicano del Seguro Social y el Instituto de Seguridad y Servicios Sociales de los Trabajadores del Estado, y se identificó a la Secretaría de Salud como la institución más importante que presta servicios de salud a la población sin seguridad social. En las instituciones mencionadas se identificaron las personas responsables de programas de atención específica en salud mental. También se identificaron usuarios de servicios. Aquellos actores no identificados en este ejercicio fueron incorporados con la estrategia de «bola de nieve». Una vez identificados, a través de correo electrónico o teléfono se concertó una cita, se les explicó la investigación y se les invitó a participar en el estudio. Se realizaron 20 entrevistas (de febrero a agosto del 2015). Tres actores clave no fueron incluidos: dos por no responder a la invitación reiterada a la entrevista y uno porque no aceptó. No se realizaron más entrevistas, pues se llegó a la saturación teórica de categorías y de la información de acuerdo con el objetivo.
Se diseñó una guía de entrevista que exploró las siguientes categorías de análisis: marco legislativo, políticas y programas de salud mental vigentes, capacidad de convocatoria, financiamiento, organización de los servicios y recursos humanos, información en salud mental, transparencia y rendición de cuentas. La guía fue flexible de acuerdo con el tipo de informante. Las entrevistas se realizaron de manera individual en el lugar de trabajo de cada actor, garantizando condiciones de privacidad y anonimato, y fueron realizadas en su totalidad por la investigadora principal (IP) de este estudio. La duración promedio fue de 30 minutos por entrevista y se grabaron en audio, previo consentimiento informado. Posteriormente fueron transcritas de manera literal por la entrevistadora y organizadas para su análisis con el software Atlas-ti v.7.
Análisis
Para la aproximación del estudio de la gobernanza se utilizó el Marco Analítico de Gobernanza14, que propone elementos constitutivos como actores, normas sociales, el proceso y los puntos nodales o espacios de decisión, que sirvieron de guía para el ordenamiento y el análisis de la información. De acuerdo con este marco, se realizó la caracterización de los participantes, su formación académica, su rol dentro del sistema de salud, su liderazgo, los recursos de poder (simbólicos, definidos como las propiedades intangibles inherentes al sujeto y reconocidas por otros, como el prestigio) y monetarios, el capital social (pertenencia a grupos, redes y colaboración social) y cultural (conocimientos, habilidades y ventajas que tiene una persona y que le dan un estatus social más alto), y el alcance del poder o de influencia en el proceso de interacción, normativa y puntos nodales (mediante la exploración de las categorías de análisis contempladas en la entrevista).
Para la organización de los datos se llevó a cabo una codificación temática15 de los aspectos abordados en la guía de entrevista. El análisis de la información16 se hizo por categoría temática, y para asegurar la adecuada interpretación de los datos se realizó un proceso de triangulación entre los investigadores.
Para conocer el posicionamiento y el nivel de influencia que tienen los actores dentro del sistema de salud se utilizó el software Policy Maker v.4. Los niveles se definen automáticamente por el software mediante un algoritmo que combina valores en función del compromiso del actor con los objetivos de la política, los recursos ofertados a favor de esta política, la disponibilidad para apoyarla y los recursos organizativos que pueden favorecer los mecanismos de interacción para alcanzar los objetivos; características definidas por el investigador, a partir de la información obtenida en la exploración cualitativa.
Resultados
Caracterización de los actores
El perfil de los actores participantes se muestra en la tabla 1.
Tabla 1 Caracterización de actores participantes del sistema de salud mental en México
| N° | Actor | Sexo | Edad | Tipo de actor | Grado académico | Experiencia previa |
|---|---|---|---|---|---|---|
| 1 | Director 1 | Masculino | 57 años | Estratégico | Maestría clínica | Puestos directivos |
| 2 | Director 2 | Masculino | 67 años | Estratégico | Maestría administrativa | Puestos directivos |
| 3 | Director 3 | Femenino | 63 años | Estratégico | Doctorado clínica | Puestos académicos, directivos |
| 4 | Director 4 | Femenino | 50 años | De interés | Maestría administrativa | No |
| 5 | Subdirector 1 | Masculino | 43 años | Estratégico | Maestría administrativa | No |
| 6 | Subdirector 2 | Masculino | 58 años | Estratégico | Maestría clínica | Puestos académicos |
| 7 | Subdirector 3 | Masculino | 50 años | De interés | Maestría administrativa | No |
| 8 | Subdirector 4 | Masculino | 61 años | Estratégico | Especialidad Clínica | Puestos subdirectivos |
| 9 | Subdirector 5 | Masculino | 54 años | Estratégico | Especialidad Clínica | Puestos directivos |
| 10 | Subdirector 6 | Femenino | 60 años | Estratégico | Licenciatura | No |
| 11 | Subdirector 7 | Femenino | 50 años | De interés | Licenciatura | No |
| 12 | Clínico 1 | Femenino | 38 años | Estratégico | Especialidad clínica | No |
| 13 | Clínico 2 | Masculino | 65 años | Estratégico | Especialidad clínica | No |
| 14 | Clínico 3 | Femenino | 42 años | Estratégico | Especialidad clínica | No |
| 15 | Usuario 1 | Masculino | 40 años | De interés | Licenciatura | No |
| 16 | Usuario 2 | Masculino | 55 años | De interés | Bachillerato | No |
| 17 | Usuario 3 | Femenino | 53 años | De interés | Bachillerato | No |
| 18 | Otro actor 1 | Femenino | 55 años | De interés | Licenciatura | No |
| 19 | Otro actor 2 | Masculino | 65 años | De interés | Doctorado en Derecho | Puestos directivos |
| 20 | Otro actor 3 | Masculino | 57 años | De interés | Especialidad clínica | Puestos directivos |
Posición y nivel de influencia
Los diferentes actores reconocieron tener liderazgo, identificado como habilidades gerenciales-administrativas y por participar en la toma de decisiones o gobernanza. Los directivos ejercen predominantemente un liderazgo gerencial y los subdirectivos un liderazgo administrativo. Los actores ocupan un puesto formal dentro del sistema de salud mental, apoyan las políticas vigentes y utilizan diversos recursos de poder: los directivos, recursos monetarios, y los subdirectivos y clínicos, recursos simbólicos; los demás actores no refieren ningún recurso de poder (tabla 2).
Tabla 2 Liderazgo y situación de los actores dentro del sistema de salud mental en México
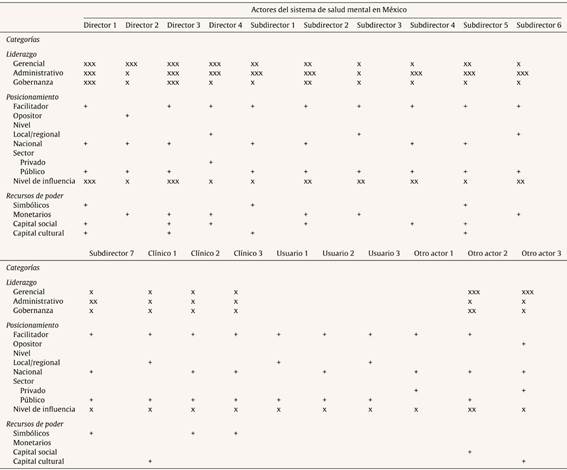
xxx: alto; xx: medio; x: bajo.
El mapa de posicionamiento de actores y su nivel de influencia generado por el Policy Maker se muestra en la figura 1.
El alcance de la influencia de los actores dentro del sistema de salud mental, según los indicadores de gobernanza, se muestra en la tabla 3.
Participación en las políticas y en los programas de salud mental
Los actores tienen un amplio conocimiento del marco jurídico para la atención de la salud mental, pero solo aquellos con nivel de influencia alto reconocieron la posibilidad de modificarlo. Estos últimos se identificaron como responsables de formular y apoyar las políticas nacionales, mientras que los actores con un nivel de influencia medio participan en programas de alcance regional o local en sus instituciones de adscripción, como señala el siguiente testimonio: «No he sido convocado a participar en políticas de salud, pero dentro del Instituto Mexicano del Seguro Social estoy como responsable de diseñar las políticas de atención mental» (Subdirector 2).
Los actores refirieron no decidir sobre el monto destinado a la atención de la salud mental. Se les asigna un presupuesto gubernamental y solo pueden decidir la distribución para la operación de sus instituciones. Los actores conocen el desempeño del sistema de salud, pero no tienen influencia para decidir el número de recursos humanos que se requiere formar para la atención de la salud mental. Muestra de ello son los siguientes testimonios:
¿En general cómo puede calificar el desempeño del sistema de salud mental en el país?
«No bien, creo que cuando todos los Estados dependían de la Coordinación de Salud [estaba centralizado] había oportunidad de tener una unidad unificadora de criterios de atención, de normatividad… Entonces hace falta esa centralización, ¿no? Con gente competente, gente capacitada y gente que sabe lo que está haciendo, y que se tratara con los recursos suficientes (…) [hoy en día] cada hospital trabaja como quiere, como puede, con los criterios que quiere, y creo yo que todavía existe un gran margen de población que no está beneficiada…» (Subdirector 7).
«No decido sobre [el número de recursos humanos para la atención de la salud mental en el país], eso depende de las autoridades académicas, pero se forman en este país 140 psiquiatras por año, nada más pregúntate cuántos cirujanos se forman en este país. Es decir, ya no se necesitan tantos cirujanos, se necesitan psiquiatras. ¿Cuándo vamos a cubrir la brecha de atención sin los psiquiatras que se necesitan en el país?» (Director 1).
Proceso de toma de decisiones
En la toma de decisiones, solo los actores con nivel de influencia alto convocan a los demás actores; los actores de influencia media algunas veces son convocados, pero la mayoría de las veces solo son informados acerca de lo que tienen que hacer; y los actores de influencia baja no son convocados.
«Yo tengo un consejo interno, como órgano desconcentrado, que lo preside la secretaría de salud a la que le presento una serie de informes, y al interior de mi dependencia yo tengo una junta de directores de las unidades que tengo, al interior de mi oficina tengo una junta de gobierno semanal, y hemos integrado grupos de expertos en la atención psiquiátrica para este modelo y demás. También estamos cercanos a una senadora de la república y hemos obtenido buenos consensos para implementar las políticas» (Director 1).
«Me han convocado para actividades que tienen que ver con el hospital; a nivel de planes nacionales no, no somos convocados. Nos han llegado a mandar documentos para revisión y comentarios, lo que yo he hecho es reunir a las autoridades del hospital y con un consenso analizamos y emitimos una opinión institucional, que la mayoría de las veces no son tomadas en cuenta» (Director 2).
Según los actores entrevistados, en salud mental el sistema de información tiene debilidades, no es sistemático y la información que se obtiene, como estadísticas, no se utiliza en la toma de decisiones. Los actores expresaron que la información reportada no refleja el trabajo realizado.
Normativa y espacios de decisión
En el proceso de interacción de los actores se identifica generalmente normativa regulativa, en casos especiales normas constitutivas y de manera cotidiana todos los actores practican normativa informal.
En cuanto al comportamiento de los actores, se identifica tanto de tipo proactivo como pasivo. Si bien expresan compromiso dentro de su institución, no ejercen actividades para participar de forma directa en la aplicación de políticas de salud mental. En cuanto a los espacios de decisión, se gesta en espacios físicos, como oficinas de gobierno, y ocasionalmente los acuerdos se dan en espacios virtuales a través de llamadas telefónicas, correos electrónicos o mensajería. Finalmente, los efectos de este proceso de interacción en la toma de decisiones se dividen en efectos aislados, sin efecto alguno y, en otros escenarios, efectos interactivos, con repercusiones dentro del sistema de salud, independientemente de si estos son favorables o desfavorables para el sistema (tabla 4).
Transparencia y rendición de cuentas
Los actores conocen que existen mecanismos de transparencia, pero muy pocos la exigen o la ejercen en sus instituciones. De igual forma, conocen que en su ejercicio público existe la rendición de cuentas, pero no la ejercen ni solicitan que se realice en las instituciones de salud mental: «El Instituto Federal de Acceso a la Información es el que solicita en qué se gasta el presupuesto, cómo lo distribuyen pareciera nada más decisión de la dirección» (Subdirector 1).
Discusión
Los insumos y los procesos de gobernanza subrayan el rendimiento del sistema de salud17. La perspectiva de los actores es imprescindible en la organización del sistema y responsabilidad en la atención de la salud18,19. Identificamos tres tipos de actores de acuerdo con su nivel de influencia (alto, medio y bajo) en políticas y programas de salud mental nacionales, que incide en el grado de participación en el desarrollo y la modificación de esas políticas. Esto es un hecho relevante dado que el mayor impacto en los resultados en salud se da en países donde se percibe calidad en la formulación y la aplicación de políticas, participación de todos los interesados20 y coherencia entre la organización y la práctica21.
Los actores cuentan con estudios de posgrado, pero su formación académica no tiene relación con su nivel de influencia en las políticas. Existe una toma de decisiones a nivel central, por actores gubernamentales que no necesariamente forman parte del sistema de salud mental, lo que traduce la ausencia de líderes en los diferentes niveles de organización del sistema de salud22. De hecho, los actores participantes mencionaron portar liderazgo administrativo y gerencial, pero no de gobernanza, aspecto necesario para que los esfuerzos encaminados al fortalecimiento del sistema de salud sean exitosos22. Por otra parte, los usuarios de los servicios no participan en las decisiones; para ello se debe motivarlos a través de la interacción social, la adquisición de roles significativos, la superación del estigma23 e incorporando representantes de los usuarios que quieren formar parte de la toma de decisiones24.
Si bien los actores participantes no deciden sobre el presupuesto asignado a salud mental, en su práctica hacen uso del dinero como recurso de poder, es decir, ejercen poder con la distribución del presupuesto dentro de sus instituciones. Este aspecto cobra importancia por el hecho de que, dentro del sistema de salud mental, pocas instituciones implementan mecanismos de transparencia o rendición de cuentas. Este fenómeno ocurre predominantemente en los sistemas de salud de países con ingresos medios y bajos, en los cuales se tiene una débil gobernanza y una menor eficiencia de los recursos disponibles20. Por lo tanto, en estos países, como México, mejorar la rendición de cuentas es crucial para la calidad de la prestación de los servicios de salud25. El hecho de que exista toda una legislación en el sistema de salud no garantiza la implementación y la calidad de los servicios26.
La práctica de los actores es condicionada a la normativa de tipo regulativa propia de la institución; los actores solo «cumplen» con lo estipulado, de manera pasiva y con efectos aislados, y únicamente en casos especiales, como en el proceso de evaluación externa de la institución, son proactivos y logran un efecto como es la certificación.
Los actores también hacen uso de normas informales, pero si bien esta práctica ayuda a algunos usuarios de los servicios, también da pie a inequidad en la atención, confusión y fragmentación en los procesos y resultados no esperados21. Para optimizar la calidad en la atención de la salud mental y mejorar el desempeño organizativo se deben procurar mejores prácticas28, de manera sistemática y en el ámbito nacional27.
Una de las fortalezas de este estudio es que permite comprender el proceso de gobernanza en salud mental desde la perspectiva de los propios actores. Esto permitió identificar que en el proceso de interacción se tiene una gobernanza débil, centralizada, no inclusiva ni sistemática, y actores con distintos niveles de responsabilidad e influencia que inciden directamente en el grado de cumplimiento de los indicadores de gobernanza.
Como limitación de este estudio se identifica el hecho de no poder incluir la entrevista de un actor clave, como es la cabeza del sector, ya que al ser el vínculo con el Estado podría haber revelado aspectos que hubieran permitido comprender la prioridad histórica que tiene la atención a la salud mental desde el gobierno.
Existe una brecha importante en la evaluación del proceso de gobernanza y su impacto en el funcionamiento del sistema de salud mental mexicano. Los resultados obtenidos aportan evidencias de una gobernanza centralizada, fenómeno que se observa desde la promulgación de una política, no consensuada, hasta su operación en los servicios de atención, donde su implementación difícilmente es regulada o supervisada, por lo que no se asegura su cabal cumplimiento.
Estos datos son relevantes para comprender los resultados en salud mental y deben tenerse en cuenta para mejorar la formulación de políticas encaminadas a la atención de estos problemas, considerando las condiciones que permitan su implementación, como capacitar actores en todos los niveles de atención, coordinación y vinculación organizativa en la prestación de servicios, incluir en la toma de decisiones a todos los actores clave, implementar un sistema de información en salud mental estandarizado, tener mejores indicadores y, sobre todo, mayor presupuesto para la atención de salud mental.

















