INTRODUCCIÓN
La temática relacionada con la seguridad del paciente ganó repercusión mundial a partir de la publicación del informe del Institute of Medicine (IOM), To Err is Human: Building a Safer Health Care System, a finales de la década de los 90, que llevó a la organización Mundial de la Salud a crear un grupo de trabajo para evaluar la seguridad del paciente en los servicios de salud. La alta incidencia de eventos adversos demostrada a través de estudios epidemiológicos, frecuentemente ocasionados por error humano, llevaron a pensar nuevamente sobre los modelos asistenciales utilizados hasta entonces1. La notoriedad del tema originó campañas, programas y proyectos para orientar acciones para mejores prácticas, disminuir daños causados por prácticas no seguras y estimular la creación de mecanismos de notificación de errores y daños2. En este contexto, se creó en 2004, el programa Alianza Mundial para la Seguridad del Paciente (World Alliance for Patient Safety). Integran el proyecto Canadá y Estados Unidos, y en América Latina los países de Mercosur, que vienen articulándose para la firma del compromiso que tiene por abordaje fundamental la prevención de daños a los pacientes y el elemento central es la acción llamada “Desafío Global”, que lanza periódicamente un tema prioritario a ser abordado y un reporte del progreso (1)(3.
La discusión del tema en Brasil comenzó en 2002, con la creación de la Red Brasileña de Hospitales Centinela por la Agencia Nacional de Vigilancia Sanitaria (ANVISA), que posee participación voluntaria y tiene como finalidad notificar eventos adversos y quejas técnicas referentes a la tecnovigilancia, famacovigilancia y hemovigilancia4. El Programa Nacional de Seguridad del Paciente (PNSP), lanzado en 2013, con base en la experiencia de la Red, fue instituido a través de la Orden nº 529/13, del Ministerio de Salud y de la Resolución de la Dirección Colegiada (RDC) 36/2013, que instituye acciones para la seguridad del paciente en los servicios de salud. Ambos dispositivos suscitaron la creación del Núcleo de Seguridad del Paciente (NSP) en los servicios de salud a través de la ejecución del Plan de Seguridad del Paciente en Servicios de Salud (PSP)4)(5.
La seguridad del paciente es definida como la reducción a un mínimo aceptable del riesgo de daño innecesario asociado a la atención a la salud. Mínimo aceptable se refiere al conocimiento corriente, hallazgos disponibles y al contexto en el cual el cuidado es dispensado. Se considera evento adverso el incidente que resulta en daño a la salud. A su vez, daño es el compromiso de la estructura o función del cuerpo y/o cualquier efecto de él derivado, incluyendo enfermedades, lesión, sufrimiento, muerte, incapacidad o disfunción, pudiendo así, ser físico, social o psicológico5)(7.
La falta de comprensión sobre el error puede acarrear para el profesional involucrado, sentimientos de vergüenza, culpa y miedo, dada la fuerte cultura punitiva aún existente en algunas instituciones, contribuyendo a ocultar tales acontecimientos8)(9)(10)(11.
Es necesaria la comprensión por parte de los gestores de las instituciones de salud, de que los eventos adversos están, muchas veces, directamente relacionados con las fallas en el sistema, y no solamente a la negligencia o incompetencia profesional. Por eso, es imperativo identificar las fragilidades existentes en el proceso y adoptar medidas preventivas, más que buscar culpables (9)(10)(11)(12. La seguridad del paciente es un tema actual dado a la discusión mundial del asunto, que ha sido abordado por los medios frecuentemente. En ese sentido, este estudio tuvo por objetivo identificar las publicaciones científicas sobre eventos adversos relacionados con las prácticas asistenciales y discutir la cultura de seguridad del paciente.
MÉTODO
Se trata de una revisión integrativa de la literatura, que es un método que sintetiza resultados de investigaciones anteriores de manera sistemática y ordenada, facilita la construcción de análisis amplio, y así, contribuye a la profundización del conocimiento del tema en cuestión (13.
Para la búsqueda en la literatura, fueron delimitados los descriptores en Ciencias de la Salud (DeCS): seguridad del paciente, asistencia al paciente, vigilancia de evento centinela, gestión de la seguridad. Fueron aplicadas combinaciones entre tales descriptores: seguridad del paciente and asistencia al paciente; vigilancia de evento centinela and asistencia al paciente; gestión de la seguridad and asistencia al paciente. Es válido aclarar que el término “evento adverso” no es considerado un descriptor por el DeCS, así, aunque se refiera a la temática nuclear de este trabajo, no puede ser usado como descriptor en la etapa de búsqueda. La investigación y captura de los artículos se dio en las bases de datos Medical Literature Analysis and Retrieval System on Line (MEDLINE), Literatura Latino-americana y del Caribe en Ciencias de la Salud (LILACS) y Banco de Datos en Enfermería (BDENF) disponibles en la Biblioteca Virtual en Salud (BVS).
Para la selección de la muestra en la literatura y colecta de los datos, fueron se incluyeron artículos científicos, de abordaje metodológico diverso, publicados en los últimos 10 años, disponibles en el formato texto completos y con acceso libre a los investigadores, y que guardaran relación con la temática en estudio. Artículos publicados en idiomas portugués, inglés y español también fueron incluidos. La selección de los artículos incluyó evaluación inicial por medio de los títulos y resúmenes, cuando incluidos en los citados requisitos, la lectura y análisis eran realizadas en su totalidad. Se excluyeron los artículos donde solamente estaban disponibles los resúmenes, publicaciones que no se relacionaban a la temática del estudio y que presentaran duplicidad.
Se encontró un total de 4706 resultados, y de estos fueron seleccionados 26 artículos. Vale aclarar que el importante número de material excluido (4680) se debe al hecho de que muchos no se encuadraron en los criterios de inclusión establecidos, una destacada cantidad estaba formada por libros, disertación, tesis y monografías, que estaban en otras bases de datos que no eran las seleccionadas. Muchos artículos no estaban disponibles para acceso libre y se repetían entre las bases de datos. Se procuró también, mantener el rigor al incluirse trabajos sobre el asunto de este estudio.
Todas las publicaciones incluidas fueron leídas en totalidad y analizadas para el llenado de una planilla que reúne y sintetiza informaciones sobre la identificación del artículo y autores; año de publicación; objetivos del estudio; características metodológicas; resultados y conclusiones. La presentación de los resultados y análisis de los datos obtenidos fue hecho de forma descriptiva.
RESULTADOS
Los artículos seleccionados en este estudio (14)(15)(16)(17)(18)(19)(20)(21)(22)(23)(24)(25)(26)(27)(28)(29)(30)(31)(32)(33)(34 están descritos en el Cuadro 1, que los presenta según título, periódico y año de publicación, autor, delineamiento metodológico, muestra, nivel de evidencia de las publicaciones, objetivos y principales resultados. De los 26 artículos, en cuanto a las bases de datos se identificó que 19 (73,1%) artículos fueron capturados en LILACS, 4 (15,4%) en MEDLINE y 3 (11,5%) en BDENF.
Cuadro 1 Descripción de los artículos publicados entre 2005 y 2015 referentes a eventos adversos relacionados a las prácticas asistenciales.



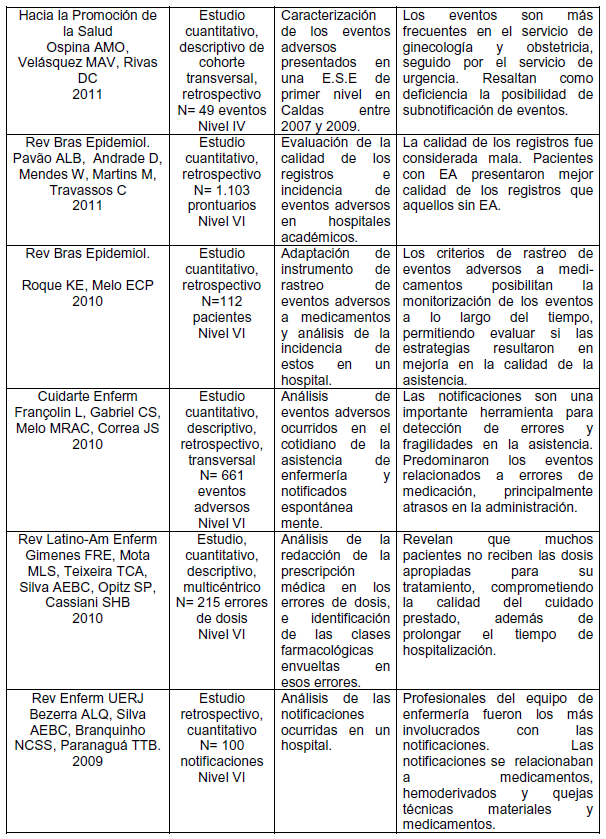
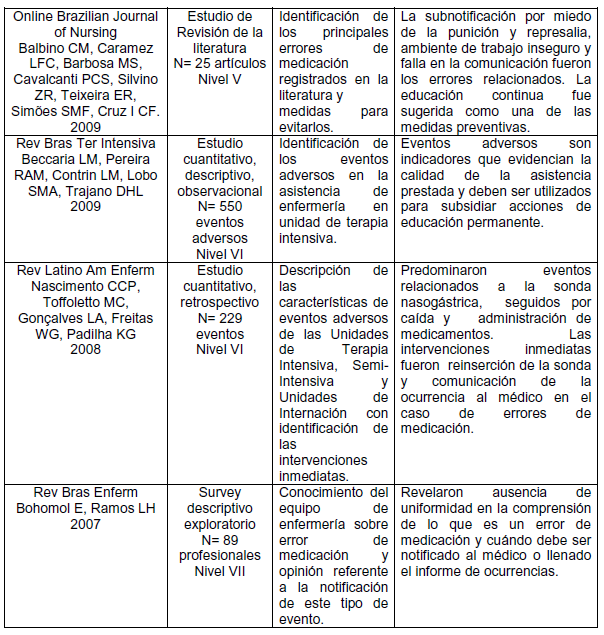
En cuanto al año de publicación, la mayoría de los artículos, 27%, fue realizada en el año de 2013, seguidos por 2014, 19%, y los años de 2009, 2010 y 2011 presentaron 11,6% de las publicaciones cada uno. La mayoría de las publicaciones fue desarrollada por enfermeros, 22 (85%). En relación al diseño metodológico de los artículos, se identificó predominio de estudios cuantitativos, correspondiendo a un total de 17 investigaciones (65,3%). Se verificó que en la clasificación del nivel de evidencia, 3 (11,5%) estudios eran de los niveles cuatro (15)(20)(30 y cinco 14)(29)(36, 18 (69%) eran del nivel seis 16)(17)(18)(19)(21)(22)(23)(25)(26)(27)(28)(31)(32)(33)(34)(35)(37)(38 y 2 (8%) pertenecían al nivel siete24)(39.
El análisis de los artículos hizo posible identificar como principales aspectos de relevancia frente a los eventos adversos relacionados a las prácticas asistenciales, cuatro categorías: características e implicaciones de los eventos adversos relacionados a las prácticas asistenciales; medidas de prevención de eventos adversos; notificaciones de eventos adversos y los factores intervinientes; conocimiento y cultura de seguridad.
DISCUSIÓN
Características e implicaciones de los eventos adversos relacionados a las prácticas asistenciales
En la presente revisión, se puede identificar que los eventos relacionados a las prácticas asistenciales son de varios tipos y que estudios realizados en diferentes regiones del país tienen como foco el estudio de la frecuencia de ocurrencia y caracterización de los mismos.
Investigación que analizó libros de registros de enfermería de unidad pediátrica, identificó que los eventos relacionados al acceso vascular fueron los más prevalentes con un cuantitativo de 227 (40,8%), seguidos por los eventos relacionados a sondas, catéteres, drenajes y tubos 151 (27,2%), y eventos relacionados a medicamentos con 86 (15,5%). La retirada no programada es el tipo más frecuente de eventos relacionados a sondas, catéteres, drenajes y tubos (17. De modo semejante, estudio apuntó 57,6% de EA relacionados a sondas, sean ellas gástricas y/o entéricas, seguidos por eventos relacionados a caídas, 16,5%, y a medicación, 14,8%38.
Investigación ya realizada en hospital general del interior de San Pablo reveló predominancia de los eventos relacionados a errores de medicación (59%), siendo el segundo evento más notificado la ocurrencia de úlcera por presión, con 15%. Los demás relatados quedaron debajo de 6%: lesión de piel, extubación accidental, flebitis, pérdida de catéteres, sondas y drenajes. En cuanto a los tipos de errores de medicación, se verificó predominio de errores relacionados a atrasos, 48,8%, y errores en la dispensación, 16,5%, destacándose aún, la no administración de los medicamentos según la prescripción médica, 8,7%33. Corroboran con esos hallazgos, investigación que identificó la mayoría de los EAs relacionados a la administración de medicamentos, señalando que predominó, en este tipo de evento, la falta de registro correcto como chequeo en prescripción médica y anotación del balance hídrico (37.
Investigación multicéntrica realizada en hospitales universitarios brasileños pertenecientes a la red Centinela de la ANVISA reveló que muchos pacientes no reciben las dosis apropiadas para su tratamiento lo que compromete la calidad de cuidado prestado, además de prolongar el tiempo de hospitalización. Además, las dosis inadecuadas pueden causar efectos indeseables y hasta la muerte del individuo. En lo que respecta a las clases farmacológicas más envueltas en los errores de medicación, la mayoría fue compuesta por los broncodilatadores, seguidas por los analgésicos, anti-hipertensivos e antimicrobianos34.
Al investigar el conocimiento del equipo de enfermería sobre errores de medicación, se detectó que sus integrantes conocen y reconocen los errores de medicación. Sin embargo, cuando existe una omisión en la administración de una medicación, la mayoría (79,0%) no caracteriza la ocurrencia como un error. La omisión es un error de medicación definida como la no administración de una dosis prescrita para el paciente (25. Este tipo de error es una cuestión multiprofesional y las circunstancias que lo envuelven son multifactoriales, no limitándose apenas a una categoría profesional (39.
En relación al local, en estudio de revisión, los eventos ocurrieron predominantemente en la enfermería (37 pacientes, 56,9%) y en el centro quirúrgico (20 pacientes, 30,8%)30. Otro estudio apunta que en las unidades de cuidados intensivos concentran la mayor frecuencia de eventos adversos a medicamentos (43,7%), seguidas de enfermería (25%) y quirófano (25%)32. Investigación que acompañó 399 pacientes ingresados en Unidades de Terapia Intensiva de dos hospitales de San Pablo identificaron un total de 15.054 EAs e incidentes sin lesión, 98,75% de los ingresos analizados. Los incidentes sin lesión (12.737, 84,6%) acometieron 391 admisiones y los EAs (2.317, 15,4%) alcanzaron 296 admisiones. De ese modo, 74,2% de las admisiones sufrieron al menos un EA durante la permanencia en la UTIs evaluadas15, similarmente a otra pesquisa sobre el asunto21.
Algunos factores pueden contribuir para ocurrencia de eventos adversos. Investigación realizada en Rio de Janeiro reveló que los factores más frecuentes son la no adhesión a la norma, esto es, “no verificó o no siguió el protocolo o directriz clínica”, 55,9% de los casos, tienen sus causas error técnico, 14,7%, y la habilidad del profesional con 11,8% de los casos analizados20. Estudio identificó como causa frecuente para la ocurrencia de eventos adversos quirúrgicos, la rutina de no programación de procedimientos electivos, seguida de la afirmativa de que el miembro del equipo de enfermería está sobrecargado, la aparición de ocurrencias en la unidad también fue señalado como causa y en cuarto lugar fue citada la falta de comunicación, sea en el transcurso de la guardia o entre los miembros del equipo multidisciplinar (26.
Los errores de medicación pueden tener sus causas en las dificultades de utilización del sistema informatizado33. La presencia de siglas y abreviaturas de esos datos puede dificultar el entendimiento de las informaciones por el equipo de enfermería que es el responsable directo de la preparación y de la administración de las dosis. Además de eso, la ausencia de la posología en la prescripción medicamentosa puede favorecer la administración de dosis inferiores o superiores en relación al deseado para el tratamiento, resultando en el no alcance de la metas farmacoterapéuticas (36. Con todo, la literatura señala que varios estudios asocian los errores de medicación al dimensionamiento de personal y a la carga horaria de trabajo de los miembros del equipo de enfermería (15)(26)(28)(29. La sobrecarga de trabajo de profesionales de enfermería debe ser entendida como una consecuencia de varios factores y para ser solucionada, corresponde al gestor emprender estrategias en niveles diversos15)(29. Tales gestores deben considerar todavía, conforme evidenciado en la literatura (15)(20)(21)(27) que ocurre prolongación del número de días de ingreso de los pacientes implicados en EAs, aumento del valor de reembolso, alta tasa de mortalidad, úlcera por presión, sepsis y neumonía, como consecuencias de EAs.
Medidas de prevención de eventos adversos
Varias estrategias han sido adoptadas para prevenir la ocurrencia de incidentes y eventos adversos como el fortalecimiento de la política de seguridad del paciente, la adopción de programas de calidad, la implantación de check lists para cirugía segura, implantación de protocolos, capacitación del equipo, evaluación precoz del riesgo de caída y evaluación de los riesgos potenciales para desarrollo de úlcera por presión (21,25,33. La identificación de los riesgos de la asistencia es realizada principalmente por el enfermero, en el momento del ingreso de los pacientes. Tal acción demuestra la gestión del cuidado por este profesional, así como la preocupación con los aspectos éticos y legales a que la institución tendrá que responder en caso de ocurrencia de daño al paciente (28.
El proceso de administración de medicamentos no puede ser disociado de un trabajo en conjunto e interdisciplinar (36. La clave para la reducción de errores de medicación es simplificar los procesos reduciendo el número de etapas, estandarizando el sistema, desde la prescripción médica electrónica; sin abreviaciones; con horarios estandarizados; distribución de medicamentos de la farmacia siempre supervisada por el farmacéutico, preferencialmente en dosis unitaria, hasta los protocolos de la administración de medicamentos37. De esa forma, la utilización de indicadores de resultados como los eventos adversos son herramientas fundamentales de calidad, ya que apuntan aspectos del cuidado que pueden ser mejorados, haciendo la asistencia a los pacientes libre de riesgos y fallas y por tanto, más segura (23)(38.
Notificaciones de eventos adversos y los factores intervinientes
La notificación de eventos adversos es un instrumento de auxilio a la gestión del cuidado a la salud, por ello, es importante en la identificación de problemas y en la búsqueda de alternativas para solucionar incidentes relacionados a la asistencia a la salud (18,23,28-29,33,35. El sistema de notificación de EA permite a los profesionales de la asistencia, compartir responsabilidades con los administradores y estimular acciones correctivas, con el fin de evitar la repetición de los errores y prevención de futuros EA. Se reveló útil también para denunciar inadecuación de recursos humanos, así como otras fragilidades institucionales. La expectativa de respaldo administrativo y seguridad profesional son condiciones que fomentan a los profesionales a notificar las dificultades y angustias vividas en la práctica asistencial18. De acuerdo con la Organización Mundial de la Salud, esa concepción, en realidad, debe ser reformulada, en el sentido de que la notificación de los hechos no deseados ocurra a partir de los profesionales en la línea del frente, médicos, enfermeros, técnicos o auxiliares de enfermería, más que exclusivamente de agentes superiormente jerarquizados (11.
Estudios analizados muestran al enfermero como el profesional que más realiza notificaciones de eventos adversos y también el responsable por esa acción18)(35. Tal vez, presionados por los problemas del cotidiano, utilicen el sistema de notificación, para informar a sus superiores sobre la tensión de las relaciones durante la asistencia, resultantes en conflictos, y buscan auxilio para arbitraje de las situaciones (18. Ya los técnicos y auxiliares de enfermería entienden que pueden notificar, aun así, revelan duda en cuanto a la autorización para hacerlo y no tiene claro cómo proceder al registro, prefiriendo relatar el hecho al enfermero para que él lo registre. De este modo, se hace necesario desmitificar la notificación centrada en el profesional enfermero, promoviendo oportunidades de orientación, esclarecimientos y estímulo a la amplia participación de todos los profesionales18.
Para contribuir a la identificación de las situaciones de riesgo y su gerenciamiento, el boletín de registro de los EA, como documento institucional, debe ser preferencialmente anónimo, confidencial y no ser utilizado como instrumento de acusación de profesionales18)(35. La cultura punitiva perjudica la notificación de eventos y su existencia, puede ser evidenciada por los relatos de prácticas de reprensión y punición de los miembros del equipo, principalmente del equipo de enfermería. En ese contexto, las barreras comunicacionales implican en mayores ocurrencias adversas, en la medida en que el retorno de las informaciones sobre las consecuencias generadas por los eventos adversos y la propuesta de alternativas más eficaces para su manejo no ocurren, impidiendo su resolución19)(23)(29)(37.
En ese contexto tan importante, tanto como notificar, es la calidad de los registros. Estudio detectó que aproximadamente 80% de los registros fueron clasificados como malos y regulares, y solamente 20% fue clasificado como de buena calidad30. Sin embargo, solo con la monitorización y estímulo constante del equipo de salud para la realización de notificaciones es que los sectores de gerenciamiento de riesgo podrán analizar los resultados y crear medidas preventivas que puedan ser efectivas, disminuyendo así la posibilidad de nuevas ocurrencias35)(39.
El conocimiento y la cultura de seguridad
El desarrollo de una cultura de seguridad, la práctica de los registros, la discusión de las circunstancias en que los incidentes ocurrieron, así como de las conductas profesionales y organizacionales frente a los incidentes, son un camino a ser seguido para la transformación de la realidad en las instituciones de salud21)(29)(38. Una aproximación de los profesionales del equipo de salud a los contenidos y a la taxonomía de la seguridad del paciente es importante, para que un lenguaje universal sea utilizado y para que se comprendan los unos a los otros en el momento de proceder a la comunicación de los incidentes, errores y eventos adversos en el servicio (21)(23.
Las fragilidades en la cultura institucional de Seguridad del Paciente limitan la mejora continua de calidad de los cuidados de salud30. Garantizar la tan deseada seguridad requiere acciones de diferentes naturalezas, que van desde la formación profesional hasta cambios de las prácticas de salud. La creación de una comisión de seguridad y el establecimiento de programas de entrenamiento fueron citados como maneras de calificar y uniformizar el atendimiento prestado al paciente (28.
Investigación realizada en Rio Grande del Sur con profesionales del equipo de enfermería identificó que los enfermeros presentaron respuestas conceptuales sobre riesgo a que los pacientes están expuestos y los técnicos de enfermería trajeron ejemplos vividos en práctica profesional, como riesgo de caída, infección, errores de medicamentos y desarrollo de úlceras por presión. Los entrevistados admitieron que existen riesgos a la seguridad del paciente, inclusive citando las medidas tomadas para su control. Sin embargo, la existencia de protocolo de gerenciamiento de riesgos no tuvo consenso entre los que respondieron. Los profesionales que afirmaron que existen acciones de gerenciamiento, citaron la rutina de clasificación y notificación de riesgo. Esa acción consiste en una evaluación hecha por la enfermería en el momento del ingreso del paciente, identificando situaciones estandarizadas como riesgo de caída, de fuga, de alergia y para úlcera de presión (28. Ya otra investigación evidenció una visión fragmentada sobre la seguridad del paciente en ese ambiente, siendo vista como responsabilidad de una categoría profesional (o equipo médico o equipo de enfermería). Si por un lado, las afirmaciones señalan cierta incautación del equipo de enfermería, los escenarios por otro, revelan que la responsabilidad por la seguridad no es compartida igualmente por todos los equipos26.
Se cree que la elucidación de esos conceptos debe ser una actividad realizada por los gerentes de riesgo o por los liderazgos del servicio en el área de Gestión de Calidad y Seguridad del Paciente (23. La incorporación de la cuestión de calidad del cuidado y de la seguridad de los pacientes en la agenda gubernamental y académica es fundamental, así como la capacitación y actualización de profesionales, en cuanto a la importancia del registro fidedigno y completo en los sistemas de información en salud27.
CONCLUSIÓN
El estudio identificó que el fortalecimiento de la política de seguridad, la evaluación precoz de los riesgos y las notificaciones fueron citadas como las principales medidas de prevención de eventos adversos. Se evidenció que los artículos que compusieron la revisión fueron desarrollados, en su mayoría, por enfermero, pudiéndose inferir que este profesional está envuelto con la gestión del cuidado, así como con la seguridad del paciente. La cultura punitiva es responsable de la subnotificación y omisión de los eventos por parte de los profesionales de la salud, constituyendo una barrera para realización de investigaciones que pudieran generar medidas preventivas eficaces. Se considera imperativo estimular la cultura de seguridad junto a los profesionales que componen el equipo multidisciplinar, lo que permitirá establecer estrategias de prevención que garanticen la seguridad de los pacientes en las instituciones de salud.











 texto en
texto en 


