UNA PANORÁMICA DE EQUIDAD Y DETERMINANTES SOCIALES DE LA SALUD
La equidad en salud supone alcanzar el máximo potencial de salud independientemente de la posición social u otras circunstancias determinadas por factores sociales1. Por tanto, cuando hablamos de equidad estamos hablando de reducir estas desigualdades sociales con el objetivo de alcanzar el máximo potencial de salud.
Trabajar en equidad en salud implica dirigir acciones a toda la sociedad en razón proporcional a sus necesidades (universalismo proporcional)2 para que las necesidades específicas de todos los grupos de población puedan ser tenidas en cuenta, y todas las personas alcancen el máximo potencial de salud, independientemente de su posición social y de otras desigualdades injustas y evitables, como las causadas por el género, la edad, la diversidad funcional, la etnia, la clase social, el territorio, la orientación sexual o la identidad de género.
Desde el año 1974, con la aparición del Informe Lalonde3 en Canadá, sabemos que los estilos de vida y las condiciones ambientales influyen más en la promoción de la salud y su mantenimiento que los servicios sanitarios a los que acceden las personas cuando enferman. Años después, en 2002, se seguía manteniendo este análisis en Canadá, con un peso del 50% para el entorno social y económico4.
Por tanto, la salud está condicionada, tanto positiva como negativamente, por factores sociales, a los que denominamos determinantes sociales de la salud (DSS)5, definidos como las circunstancias en las que las personas nacen, crecen, viven, trabajan y envejecen, incluido el sistema de salud, y condicionados por la distribución de la riqueza, el poder y los recursos a nivel global, nacional y local. Ejemplo de estas circunstancias o DSS son: el nivel educativo alcanzado, la profesión que se desarrolle, el tipo de empleo que se tenga, las relaciones sociales, el nivel de ingresos o el acceso a una atención sanitaria de calidad.
Existen diversos marcos conceptuales para explicar los DSS, pero coinciden en el enfoque común de que existe una jerarquía en los determinantes, de modo que hay unos factores que corresponden al contexto social, político y económico que influyen en que exista una distribución no equitativa del resto de factores. Los DSS tienen una distribución desigual en la población, y ahí radica el origen de las desigualdades en salud.
El modelo desarrollado por Dahlgren y Whitehead, de la Oficina Regional Europea de la Organización Mundial de la Salud (OMS) en 19916, muestra la jerarquía de los determinantes en capas de cebolla, y es uno de los modelos más conocidos.
A su vez, contamos con un marco conceptual adaptado al entorno español (figura 1)7,9 por la Comisión para Reducir las Desigualdades en Salud en España, elaborado a partir del marco desarrollado por la Comisión de Determinantes Sociales de la OMS10, y que presenta dos jerarquías principales de determinantes:
Intermediarios: en la jerarquía inferior. Son aquellos que influyen directamente en la salud, a través de las conductas relacionadas con la salud, los factores psicosociales y biológicos y las circunstancias materiales. Aquí encontraríamos también el Sistema Nacional de Salud (SNS), como mediador o amortiguador de las consecuencias de la enfermedad.
Estructurales: en la jerarquía superior, influyendo en la salud a través de los intermediarios. Encontraríamos, en primer lugar, la posición socioeconómica, determinada por la educación, ocupación, ingresos, género y etnia. Por encima de la cual estaría el contexto socioeconómico y político (gobernanza, políticas, cultura y valores de la sociedad), que configuran, generan y mantienen las jerarquías sociales.
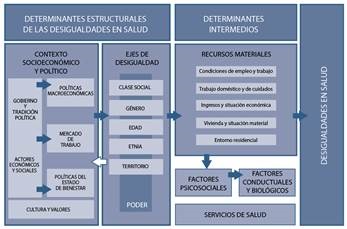
Modificada de: Solar e Irwin8 y Navarro9.
Figura 1. Marco conceptual de los determinantes de las desigualdades sociales en salud. Comisión para Reducir las Desigualdades en Salud en España, 20107.
La distribución inequitativa de los determinantes sociales condiciona una distribución inequitativa de salud. Las desigualdades sociales afectan a todos los niveles territoriales: por países, por regiones dentro de los países, por municipio y por barrios dentro de un mismo municipio. Un ejemplo de desigualdades sociales en mortalidad por barrios se puede encontrar en el proyecto Medea 311.
El origen social de las diferencias es el que determina que estas sean desigualdades sociales en salud. Son diferencias de salud injustas y evitables que se dan, de forma sistemática, entre los grupos socioeconómicos de una población y que tienen un origen social12:
Sistemáticas: no aleatorias, el patrón que se repite.
Injustas: generadas y mantenidas por «condiciones sociales injustas».
Evitables: políticas que aborden determinantes sociales.
En España se usa mayoritariamente el término de desigualdades sociales en salud, aunque en el ámbito internacional se utiliza inequidades, siendo términos equivalentes en cuanto a significado5.
Los estudios dedicados a las desigualdades sociales en salud han puesto de manifiesto en múltiples ocasiones que ciertos colectivos, como la población con menos recursos económicos, las mujeres y las personas inmigrantes, presentan indicadores de salud que denotan una peor situación13.
Por ejemplo, se han realizado varios trabajos en España que demuestran claras desigualdades de las personas inmigrantes en el uso de los servicios sanitarios14,15, de farmacia16,17 y en bajas laborales18,19.
Otro ejemplo es el que periódicamente se analiza de forma comparativa la salud y sus determinantes en población gitana, con resultados que demuestran las desigualdades de esta población20.
A su vez, estas diferencias se pueden observar en los distintos sistemas de información de los que disponemos, como, por ejemplo, la Base de Datos Clínicos de Atención Primaria (BDCAP) (figura 2)21.
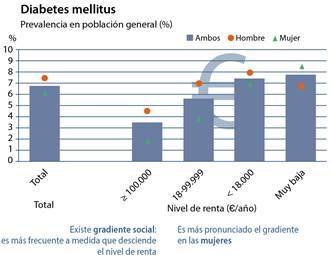
Modificada de: Base de Datos Clínicos de Atención Primaria (BDCAP)21.
Figura 2. Frecuencia de diabetes mellitus por nivel de renta.
Si la salud está determinada por las condiciones en las que se vive, esto implica trabajar en promoción de la salud y equidad:
Mediante intervenciones que aborden los distintos determinantes. Para reducir las desigualdades, es necesario combinar acciones a todos los niveles de los determinantes, lo cual no está únicamente al alcance del sector de la salud.
Con enfoque intersectorial, ya que no es suficiente con abordar la salud desde el sector de la salud.
Si estas condiciones no están distribuidas equitativamente en la población, existen inequidades, que deben monitorizarse y se han de adaptar las intervenciones a las necesidades de los distintos grupos poblacionales.
Se debe contar con la población, ya que participar es una de los mecanismos de redistribución de poder.
Para analizar estos aspectos, en un ejemplo se analizan los DSS en un caso concreto. Marisa, de 50 años de edad, no cumple las recomendaciones de actividad física. Desde la consulta de Atención Primaria, se puede intentar motivarla para comenzar a caminar todos los días 30 minutos, y diseñar con ella un plan. Sin embargo, si no tiene el apoyo social necesario, ni tiempo debido a su doble jornada laboral, o no tiene acceso a entornos seguros para caminar porque vive en una zona aislada o rodeada de carreteras, difícilmente podrá poner en marcha su plan y llevar un estilo de vida más activo.
Es necesario que en la atención individual (desde la consulta o el domicilio) y en la atención grupal (grupos de educación para la salud, por ejemplo) se tengan todos estos factores en cuenta para evitar hacer a Marisa responsable de que su estilo de vida no sea activo.
Si en el entorno de Marisa hubiera zonas verdes, rutas para caminar, carriles bici, una buena red de transporte urbano, aparcamientos para bicicletas, o si las condiciones de su barrio le permitiesen ir caminando de un sitio a otro porque las distancias son asumibles y cuenta con todos los servicios cercanos, o pudiera ir en bici de forma sencilla, tendría mucho más fácil hacer actividad física.
Teniendo en cuenta este ejemplo, podemos comprobar cómo la elección de estilos de vida está condicionada socialmente puesto que, dependiendo de dónde vivamos tendremos más sencillo elegir una opción u otra. Lo mismo ocurre en función de cuál sea nuestro trabajo, nivel educativo, la información a la que accedemos o los recursos de los que disponemos.
ABORDAJE DE LA EQUIDAD EN PREVENCIÓN DESDE EL ÁMBITO NACIONAL
La Estrategia Nacional de Equidad, esbozada en 2010, prioriza nueve intervenciones que se pueden desarrollar agrupadas en cuatro grandes líneas estratégicas (figura 3)22.
Actualmente se continúa trabajando en el desarrollo de estas líneas de forma paralela, con mayor o menor profundidad, destacando especialmente tres acciones:
Integración de equidad en estrategias, programas y actividades (EPA).
Tras la publicación de la Guía metodológica para integrar la equidad en las estrategias, programas y actividades de salud5, en la que se establecía una serie de pasos para llevarlo a cabo, se colaboró con la OMS para reproducir este proceso en diferentes países y, posteriormente, la OMS publicó su guía del proceso, en la que incluyó un enfoque más explícito de género, derechos humanos y cobertura universal de salud23, en la se ha integrado la experiencia desde 2012. Supone una herramienta que, por sí misma, permite llevar a cabo un análisis del enfoque de la equidad y de los DSS y una identificación de propuestas de mejora.
Abordaje de los DSS, a través del trabajo con enfoque de entornos saludables (local, educativo) e intersectorialidad, trabajando en colaboración con otros sectores como educación, transporte, urbanismo, medio ambiente, bienestar social, deportes, etc.
Equidad en salud y población gitana. La población gitana presenta importantes desigualdades en salud en España, marcadas a su vez por los efectos de la discriminación20. Desde 2003 se hace un trabajo con importante enfoque participativo en colaboración con el Consejo Estatal del Pueblo Gitano (entre sus grupos de trabajo existe uno de salud) y la Red Equi-Sastipen-Rroma. La Nueva Estrategia para la Igualdad, Inclusión y Participación de la Población Gitana 2021-203025 fue aprobada en 2021, y la salud es una de las líneas estratégicas. Se puede encontrar más información al respecto en la web del Ministerio de Sanidad26, donde se dispone, entre otros, de un vídeo Sastipen = Salud27 para sensibilizar a profesionales sanitarios sobre las desigualdades en salud.
ABORDAJE DE LA EQUIDAD EN PREVENCIÓN DESDE LA ATENCIÓN SANITARIA
Se entiende por prevención1 la implantación de medidas para reducir la aparición de factores de riesgo o enfermedad y su progreso o las consecuencias de la enfermedad una vez establecida.
La prevención es una de las principales intervenciones que se deben hacer en la atención sanitaria, especialmente en Atención Primaria, y se lleva a cabo a través de diversos programas basados en la evidencia científica.
Estos programas deben ser evaluados en todo su proceso para identificar posibles inequidades en su desarrollo. El modelo de cobertura efectiva de Tanahashi5(figura 4) es útil para poder identificar, en cada etapa clave del proceso de atención, por qué algunos grupos acceden a los servicios de salud y se benefician de ellos y otros no lo hacen. De este modo, se pueden identificar barreras que obstaculizan que la población objetivo (o un segmento de ella) haga un uso apropiado del programa o el servicio de salud ofrecido, y recursos facilitadores, que son factores que ayudan a que la población objetivo haga un uso apropiado del programa, incluyendo aquellos que permiten superar las barreras de acceso a los servicios de salud y conseguir un uso efectivo. Estas barreras y estos facilitadores se pueden producir en cada una de las etapas de provisión de servicios de salud5.
Para integrar la equidad en la consulta, es fundamental tener en cuenta los siguientes puntos19,28:
Reconocer e interiorizar el problema de la inequidad en la consulta.
Identificar las situaciones y las características personales y sociales de los/las pacientes que pueden condicionar un mayor riesgo de inequidad en la consulta. Tener en cuenta grupos de población especialmente vulnerables, como son las personas con bajos ingresos, en paro o sin trabajo, con problemas de salud mental, con discapacidad, migrantes o minorías étnicas, entre otras.
Tener en cuenta al paciente como sujeto de derecho, tratándole con respeto y aceptación de su diversidad.
Facilitar la comunicación con el/la paciente (confianza, empatía), ofreciendo información clara y comprensible.
Fomentar la toma de decisiones compartidas, pues la participación es uno de los mecanismos de redistribución de poder.
-
Identificar y reconocer lagunas en nuestro conocimiento y aumentar la formación e investigación en este campo. En este sentido se sugieren algunos materiales formativos:
Guía metodológica para integrar la equidad en las estrategias, programas y actividades de salud14.
El enfoque Innov8 para examinar los programas nacionales de salud para que nadie se quede atrás. Manual técnico23.
Curso del Ministerio de Sanidad: «Equidad en salud»29.
Curso de la Sociedad Española de Medicina de Familia y Comunitaria (semFYC): «Inequidades sociales y salud. Manejo en la consulta de Atención Primaria»30.
Web de Equidad en salud del Ministerio de Sanidad31.
-
Disponer de recursos e instrumentos tecnológicos apropiados:
Fomentar la participación y la acción comunitaria para ganar salud32,33, así como la construcción de redes comunitarias locales que durante la pandemia de la COVID-19 han demostrado su valor y potencial34.
-
Realizar los cambios organizativos necesarios:
Establecer mecanismos rutinarios de observación y vigilancia de la equidad, con indicadores relevantes y comparables a lo largo del tiempo, para poder conocer y mejorar nuestras actuaciones.
Como ejemplo práctico se muestra cómo integrar la equidad en la prevención y abordaje del consumo de alcohol desde la consulta (figura 5)35:
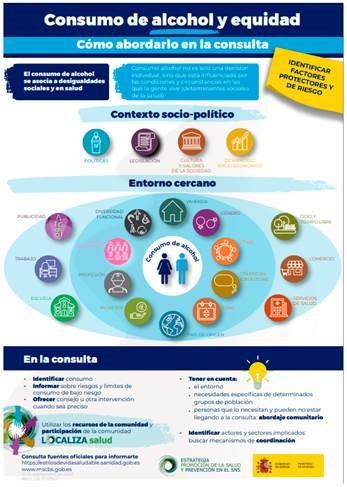
Fuente: Ministerio de Sanidad35.
Figura 5. Consumo de alcohol y equidad. Cómo abordarlo en la consulta.
Valorar y registrar los DSS en la consulta.
Identificar factores protectores y de riesgo, facilitadores y barreras.
-
Tener en cuenta el abordaje comunitario:
- Conocer el entorno y el contexto en el que viven las personas.
- Identificar las necesidades específicas de determinados grupos de población.
- Utilizar los recursos y activos para la salud de la comunidad.
- Detectar personas que lo necesitan y pueden no estar llegando a la consulta. Fomentar la participación. Identificar personas clave y sectores implicados, buscando mecanismos de coordinación.
En la literatura se pueden encontrar otros ejemplos de cómo abordar la equidad en patologías como las enfermedades cardiovasculares36.
Para abordar la equidad en la atención sanitaria, contamos con herramientas como:
Lista de chequeo para el análisis de la equidad en EPA24.
La acción comunitaria: el esquema de la figura 6 32 recoge las diferentes fases de un proceso de acción comunitaria. Las ac-tuaciones específicas de cada fase se recogen en los materiales desarrollados por el Ministerio de Sanidad32,37.
Herramienta de reflexión sobre cómo integrar la equidad en las acciones/actividades de promoción de la salud en el ámbito local38.
INTEGRAR LA EQUIDAD EN LAS GUÍAS Y RECOMENDACIONES
Para integrar la equidad en las guías y recomendaciones que se hacen, tanto desde las administraciones como desde las sociedades profesionales, se han de considerar los siguientes factores39:
Contar con la participación de la comunidad y de la población objetivo durante todas las fases de desarrollo de la guía de práctica clínica (GPC).
Hacer un análisis y adaptación al contexto cultural.
Considerar los factores psicosociales que podrían afectar la implementación y los resultados de la GPC.
Considerar las inequidades del sistema de salud en su conjunto, de modo que se promuevan no solo intervenciones individuales, sino también las dirigidas a barreras para la salud debidas a factores socioeconómicos.
Para ello, los pasos que se han de seguir son los siguientes:
Búsqueda de evidencia de barreras para alcanzar iguales ganancias en salud en los diversos subgrupos de población y posición socioeconómica asociada a factores como el género, el grupo étnico, la educación, la ocupación, el empleo, el ingreso, el área de residencia, el estilo de vida y las condiciones de la vivienda.
Búsqueda de literatura sobre intervenciones para enfrentar las barreras y mejorar las oportunidades para alcanzar las mayores ganancias en salud.
Síntesis de la evidencia identificada para desarrollar recomendaciones que contribuyan a asegurar la equidad en los diversos gradientes de posición socioeconómica, mediante disminución de las barreras identificadas.
Por lo tanto, las GPC pueden favorecer la equidad en la atención en salud si se incorporan los procesos mencionados, promoviendo la estandarización de intervenciones y evitando diferencias innecesarias, previsibles o injustas en la cantidad y calidad de la atención.
CONCLUSIONES
Alcanzar la equidad en salud es un objetivo de justicia social que contribuye a crear sociedades más prósperas. Las desigualdades sociales en salud están presentes en todos los países, a todos los niveles y a lo largo de toda la población. Su abordaje requiere de la acción conjunta de distintos sectores, no únicamente del sector de la salud, y la participación de la población. Con especial atención a las actuaciones sobre el contexto y los DSS, fundamentales para garantizar la equidad en salud.
También es importante tener en cuenta el abordaje de las desigualdades sociales en salud en la atención sanitaria y en las GPC. Para ello es necesario que las y los profesionales reconozcan e interioricen el problema de la inequidad en la atención sanitaria, identificando en sus pacientes las situaciones y características personales y sociales que pueden condicionarla. Es necesario también que se reconozca al paciente como sujeto de derecho, tratándole con respeto y aceptación de la diversidad, y facilitando la información con confianza y empatía. A nivel profesional se necesita identificar y reconocer lagunas en el conocimiento para formarse y actualizar, y a nivel organizativo se deben hacer los cambios necesarios y poner a disposición del conjunto de profesionales recursos e instrumentos tecnológicos apropiados para una observación y vigilancia rutinarias de la equidad, con indicadores relevantes y comparables a lo largo del tiempo, a fin de poder conocer y mejorar sus actuaciones.