INTRODUCCIÓN
La realidad de la infección por COVID-19 nos lleva golpeando a diario desde el primer trimestre de 2020. El personal sanitario ha demostrado durante estos meses una admirable valentía y profesionalidad ante una situación desconocida; ha reaccionado de forma ejemplar ante la crisis sobrevenida; ha soportado aumentos del número de pacientes atendidos, de pacientes muy graves, mantenidos en el tiempo en forma de olas; y ha continuado a la vez con la atención de pacientes no COVID. ¿Cómo está afectando la dilatada lucha contra el virus SARS CoV-2 al personal sanitario que trabaja en las Unidades de Cuidados Intensivos (UCI)?
A pesar de la percepción de que España es uno de los países con mayor expectativa de vida y con un Sistema Nacional de Salud robusto, la pandemia originada por el COVID-19 ha hecho tambalear los cimientos de nuestra sociedad, ha disminuido la esperanza de vida de nuestro país en 1 año (1) y ha supuesto un reto mayúsculo sin precedentes para nuestro sistema de salud, poniendo en jaque la salud física y emocional de los profesionales que trabajan en las UCI (2), (3). El estrés y la tensión sociolaboral derivados de esta situación excepcional ha podido condicionar el desarrollo de problemas de salud de ámbito mental y psicológico (ansiedad, depresión, etc) y problemas conductuales como el burnout en nuestro ámbito.
Se puede definir el síndrome de Burnout o de Desgaste Profesional (4), (5), (6) como la pérdida de energía, agotamiento y desmotivación en trabajos muy estresantes. La tensión socio-laboral causada por la pandemia del SARS CoV2 puede haber contribuido a empeorar la relación entre el personal de UCI y su empleo, haciendo que algunos de ellos manifiesten respuestas inadecuadas (7) caracterizadas por cansancio emocional (CE), despersonalización (DP) y baja realización personal (RP). Este síndrome puede hacer su aparición (5) en este peligroso caldo de cultivo formado por factores como el hartazgo por la duración de la pandemia, la falta de especialización del personal de refuerzo, la eventualidad de los contratos de trabajo y/o la falta de formación sobre los equipos de protección individual (EPI).
La evolución de la pandemia ha sido en oleadas. La primera ola transcurrió entre marzo y mayo de 2020, fue como una avalancha en la que se colapsó el sistema sanitario y se dejó de atender lo que no eran pacientes de COVID. Se observó un pico de incidencia alto y de corta duración. A la vuelta del verano, entre los meses de octubre y diciembre de 2020, y en relación al descenso de las restricciones por las vacaciones, se produjo la segunda ola, no tan intensa como la primera, pero con importante ocupación de recursos. La tercera ola se inició con las vacaciones de Navidad, sus reuniones familiares y sociales, y el clima propicio para la expansión de los virus respiratorios. Se extendió entre los meses de enero y marzo de 2021, y repercutió de forma intensa en un sistema sanitario que no había acabado de recuperarse de la segunda ola (8), (9). No hubo la sensación de disminuir la presión asistencial entre la segunda ola y la tercera ola. En adelante, nos referiremos al intervalo de tiempo de la segunda – tercera ola como “segundo periodo” y a la primera ola como “primer periodo”.
Por todo ello, nuestro grupo decidió mantener la línea de trabajo iniciada durante el primer periodo (10) y decidió valorar la prevalencia del síndrome de Burnout o de Desgaste Profesional al finalizar el segundo periodo, comparando esos diferentes intervalos de tiempo de la pandemia en un hospital de segundo nivel, evaluando los niveles de desgaste profesional y los diferentes factores que han podido influir en él (6). También se planteó comparar a los profesionales de UCI que trabajaron en ambos periodos con los que sólo lo hicieron en el segundo periodo.
MATERIAL Y MÉTODO
El objetivo principal del trabajo fue describir la frecuencia de burnout durante el segundo periodo de la pandemia COVID-19 en el personal de la UCI de un hospital de segundo nivel. Los objetivos secundarios fueron: comparar esa frecuencia con la hallada durante el primer periodo de mayor presión asistencial de la pandemia; y valorar las posibles diferencias entre los profesionales que trabajaron en los 2 periodos y los que sólo trabajaron en el segundo periodo.
Se realizó un estudio observacional transversal. El hospital donde éste se llevó a cabo tiene 252 camas y un área de referencia de 152.000 habitantes. La UCI polivalente tiene, tras una reciente ampliación, 15 camas. Durante el segundo periodo de pandemia se habilitaron como cama de UCI los 6 boxes de la Unidad de Reanimación Postanestésica (URPA) y 3 boxes en 2 quirófanos; en total se llegó a disponer de 24 camas, en las que sólo se ingresaron enfermos con patología COVID. Durante el periodo de mayor presión asistencial los enfermos con las restantes patologías que habitualmente ingresaban en nuestra unidad se remitieron a otros centros. El equipo asistencial fue mixto: la supervisora de Enfermería de UCI gestionó las 15 camas del servicio de UCI, y la supervisora de Quirófanos gestionó las 6 de URPA y las 3 de quirófanos, con una comunicación fluida entre ambas; los grupos de trabajo (enfermería, TCAE, celadores, limpieza, médicos) pasaron de forma sucesiva por las camas de UCI y las del bloque URPA – quirófanos.
Se facilitó a los profesionales anteriormente mencionados un cuestionario (ver archivo adjunto). Este cuestionario fue similar al utilizado para valorar presencia de burnout en el primer periodo (10) y se amplió incorporando preguntas relacionadas con su presencia o no en nuestra UCI en el primer periodo y la vacunación frente al COVID (que se inició durante el mes de Enero de 2021). Las preguntas se agruparon en apartados:
- datos de filiación (edad, sexo, grupo profesional, condición laboral, antigüedad laboral, etc);
- el cuestionario de desgaste profesional Maslach Burnout Inventory (MBI) -preguntas 1 a 22- dirigido a las 3 dimensiones valoradas (CE, DP y RP); y
- 35 preguntas adicionales en relación con factores que los autores creyeron relacionados con el desarrollo de burnout.
Las respuestas se refirieron a la experiencia de los profesionales durante el periodo de pandemia en que estuvieron contratados en el segundo periodo. Los autores insistieron en que no se debía identificar el cuestionario con nombres y apellidos, con ello se intentó asegurar el anonimato de las respuestas. A los encuestados se les informó de la intención de los autores en la futura publicación de los resultados del cuestionario.
Las respuestas al BMI fueron de tipo liker con 7 opciones e hicieron referencia a la frecuencia de ocurrencia de lo planteado en la pregunta, con un valor entre 0 (valor mínimo, “nunca”) y 6 (valor máximo, “todos los días”), con 5 puntuaciones intermedias. Se modificó el texto de varias opciones de respuesta (11) porque el tiempo al que se refieren fue limitado (6 meses), y se sustituyó la opción 1 del cuestionario original del MBI “pocas veces al año o raramente” por “raramente”, y la puntuación 2 del cuestionario original “una vez al mes o menos” por “una vez al mes”. Las preguntas sin respuesta se puntuaron como “0”.
La puntuación de la dimensión de CE del MBI pudo ser baja (0 – 18 puntos), intermedia (19 – 26) o alta (27 o superior). La DP pudo ser baja (0 – 5), intermedia (6 – 9) o alta (> 9 puntos). La RP pudo ser alta (40 o más puntos), intermedia (34 – 39 puntos) o baja (33 o menos puntos). Altas puntuaciones en las dimensiones de CE (> 26) y DP (> 9) junto con puntuación baja en RP (< 33) definieron la presencia de burnout (11). La presencia de puntuaciones extremas en al menos una de esas dimensiones se definió como “indicios de burnout” (11), (12), (13).
Las preguntas adicionales se incluyeron previo consenso del equipo investigador sobre su relevancia para valorar el grado de burnout y los factores que podían influir en su desarrollo. Se agruparon en temas:
- disponibilidad del material de protección;
- percepción de seguridad por parte del trabajador;
- ambiente de trabajo;
- emociones del trabajador;
- diagnóstico de enfermedad por COVID-19;
- y vacunación frente al mismo.
Las respuestas a estas preguntas fueron de distintos tipos:
- acuerdo con el enunciado, con una puntuación de 0 (totalmente en desacuerdo) a 10 (totalmente de acuerdo);
- puntuación de actuación de mandos superiores, de dirección del hospital o de Consellería de Sanitat en la gestión de la crisis, o de calidad de vida previa del sanitario, con un valor de entre 0 (nula) a 10 (óptima);
- o respuesta dicotómica (“¿trabajó en nuestra UCI en el primer periodo?”: sí /no).
Se planteó la pregunta 55 “¿Has sido diagnosticado de COVID-19?”, aunque no se especificó en qué momento se contrajo la infección.
El cuestionario se difundió a partir del 24 de marzo de 2021, coincidiendo con el fin de contrato de parte de los trabajadores, y se les hizo llegar en papel y por medios electrónicos (correo electrónico y lista de distribución de Whatsapp). Con la intención de ser lo más exhaustivos posible, se habilitó a partir del 5 de abril de 2021 la opción de formulario vía web (https://forms.gle/8uYRwTWmxFxP-xUPYA). Se recogieron cuestionarios hasta el 12 de abril de 2021.
Las variables de filiación fueron continuas (edad, años de trabajo) o categóricas (sexo, grupo profesional, condición laboral, estado civil, con o sin hijos, grupos de edad o de antigüedad laboral). Las respuestas se valoraron como variable continua si la respuesta fue numérica (de 0 a 6, o de 0 a 10, según preguntas) y como variable categórica en el resto. Las variables categóricas se describieron con proporciones y porcentajes. Las variables continuas con media y desviación estándar (DE). Se usaron tests paramétricos tras comprobar la distribución normal de las variables. La comparación entre variables categóricas se realizó con la prueba JI AL CUADRADO (χ2). La comparación entre variable continua y categórica se realizó con las pruebas t de Student o ANOVA si la variable categórica fue binaria o de más de 2 categorías. El análisis se realizó con el paquete estadístico SPSS v.15.
RESULTADOS
Durante el segundo periodo de pandemia las estancias de estos pacientes en UCI fueron prolongadas (estancias totales 2697; media 21,4 y DE 18,9 días; mínimo 1 día, máximo 89 días).
Datos generales.
Se recogieron 115 encuestas (83 en formato papel, 2 enviadas por e-mail y 30 por cuestionario on line) de un total de 153 profesionales que trabajaron en nuestra unidad durante el segundo periodo (tasa de respuesta 75,2%). Fueron en su mayoría mujeres (79, 73,1%). La edad media de los encuestados fue 39,8 años (DE 11,8). Muy pocos trabajadores estuvieron en el intervalo > 55 años (14%). La mayoría de profesionales fueron enfermeras/os (45,53%) y TCAE (26,78%) (figura 1).
La antigüedad media de los trabajadores fue de 12,88 años (DE 11,875) con 9 profesionales (8,1%) con menos de 2 años trabajados. La antigüedad media de trabajo en nuestra UCI fue de 4,35 años (DE 7,38).
De todos ellos trabajaron en nuestra UCI en la 1a ola 61 (54%). 86 profesionales fueron eventuales (78,2%). 62 (54,9%) fueron solteros y 55 (48,7%) no tuvieron hijos. El turno de trabajo más habitual fue la rueda de 6 días (52, 46,4%).
Parte inicial del cuestionario. BMI.
En total quedaron 88 preguntas sin responder (1,3% de respuestas), 15 del MBI y 73 de las 35 preguntas restantes. Las preguntas del MBI que más frecuentemente no se respondieron fueron la 11 (“Me preocupa que mi trabajo me esté endureciendo emocionalmente”, 3 encuestas) y la 14 (“Se me hace difícil llegar con entereza al final del turno”, 3 encuestas).
27 (23,5%) encuestados tuvieron CE elevado, 33 (28,7%) DP elevada y 42 (36,5%) RP baja. 8 encuestados (6,9%) tuvieron burnout (CE elevada, DP elevada y RP baja) y hasta 65 (56,5) indicios de burnout (figura 2).
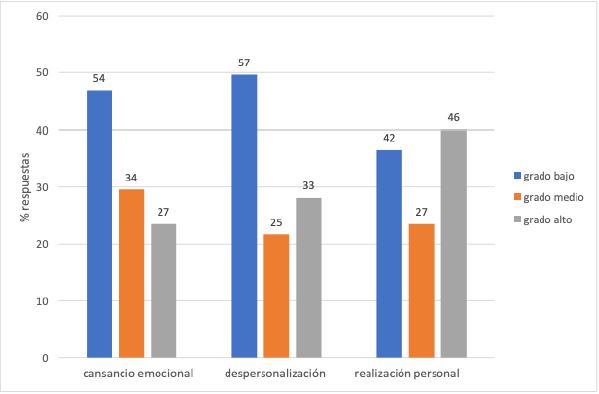
Figura 2. Gráfico de barras con los profesionales con grados variables (bajo -columna azul-, intermedio -columna marrón- y alto -columna gris-) de las distintas dimensiones de burnout. La altura de la columna indicó el porcentaje respecto al total de respuestas, y el número que figura en la parte alta de la columna corresponde al número absoluto de trabajadores con ese grado. Por ejemplo, primera columna azul a la izquierda, Cansancio Emocional en grado bajo lo tienen 54 profesionales, que corresponde al 46,96% del total
No hubo diferencias en la presencia de CE, DP moderado o alto, o RP moderada o baja, en relación con el estado civil, tener hijos o la edad. Se encontró una RP algo menor (p = 0,058) entre los solteros y los contratados fijos (p=0,016) y CE mayor entre los que habían trabajado antes en UCI (p<0,001), entre los que habían trabajado en nuestra UCI en la primera ola (p<0,001) y entre los contratados fijos (p= 0,057).
Segunda parte del cuestionario.
De las 73 preguntas no respondidas, las que con mayor frecuencia se dejaron en blanco fueron: las preguntas 35 y 36 sobre el apoyo por parte del personal veterano y personal contratado de refuerzo (7 y 6 no respondidas), la pregunta 40 sobre la sensación negativa que genera el fin de contrato de sanitarios ya plenamente integrados en la UCI (7 no respondidas), la pregunta 55 sobre si ha sido diagnosticado de COVID19 (6 no respondidas) y la pregunta 58 (“¿te encuentras más seguro en tu punto de trabajo tras la vacunación?”, 5 no respondidas).
En relación con el material de que se dispuso: los EPI fueron suficientes (8,13 ± 2,08), con una sensación de protección (8,35 ± 2,02) y confianza en las medidas de protección – prevención (8,61 ± 1,6). La calidad y cantidad del material de protección parecieron adecuadas (7,44 ± 1,99), y un 65,2% de trabajadores recibieron formación adecuada sobre manejo de EPI.
La percepción de seguridad del trabajador no fue la adecuada. Las pruebas de detección de COVID no parecieron suficientes (3,79 ± 3,05), ni se realizaron a tiempo (3,4 ± 2,9), con información no suficiente para proteger a la familia (4,85 ± 3,45). Al contrario, la percepción subjetiva de higiene de manos adecuada fue mayoritaria. (94,7%).
El ambiente en el trabajo tuvo aspectos buenos y mejorables. El nivel de preparación en el trabajo se describió como adecuado (6,42 ± 2,39). La percepción del apoyo de veteranos (8,19 ± 2,24) y del personal de refuerzo (6,98 ± 2,82) fue apropiada. El personal de trabajo no pareció que fuese contratado según su experiencia (2,18 ± 2,64). La implicación en el desempeño de los mandos fue variable, con puntuación de 8,24 ± 2,85 para el mando superior inmediato (supervisora de Enfermería y jefa de servicio). En el 85% de respuestas la valoración fue de desempeño notable o sobresaliente (puntuación 7 – 10)
Las puntuaciones de los siguientes niveles de mando fueron menores, de 5,15 ± 3,03 para la dirección del hospital y 4,18 ± 2,63 para la gestión de Consellería de Sanitat.
Las emociones del trabajador fueron valoradas en el cuestionario. Al finalizar su contrato el personal de refuerzo, se apreció una sensación general negativa (5,54 ± 3,52). La gestión global de la situación dentro de la UCI fue adecuada (7,79 ± 1,87), La situación laboral fue variable con 56,7% de encuestados que siguieron en el mismo puesto, 32,8% fueron contratados por refuerzo y 10,4% reubicados. La sensación de poner en peligro a la familia estuvo presente (5,87 ± 3,32). La información transmitida al paciente no sedado se valoró como adecuada (7,42 ± 2,49). En general se creyó que los enfermos recibieron una atención adecuada (7,97 ± 1,87). Subjetivamente se apreció tener fuerza mental suficiente para afrontar nuevos casos COVID-19 (6 ± 3,2). La sensación de sentirse superado por la exigencia de enfermos COVID-19 fue moderada (5,1 ± 3,2). La calidad de vida como sanitario antes de la pandemia fue adecuada (7,67 ± 2,05). Se creyó que se dedicó tiempo suficiente a la atención integral al paciente (6,74 ±2,57). Se sintió estrés por la separación enfermo – familia (7,01 ± 2,68). La sensación de congoja o pena insoportable fue moderada (5,63 ±3,22). Hasta 90 encuestados (78,3%) reconocieron haber adoptado medidas especiales en el domicilio. 57 encuestados (49,6%) tuvieron la necesidad de apoyo psicológico. Y 92 encuestados (80%) reconocieron mayor agotamiento en el segundo periodo.
16 encuestados (14,7%) fueron diagnosticados de infección por COVID; ningún profesional tuvo un ingreso hospitalario por este motivo. 48 encuestados (42,5%) se realizaron PRC, serología 22 (19,5%), ambas 36 (31,5%) y ninguna 7 (6,2).
Recibieron la vacuna 109 encuestados (94,8%), con una sensación de mayor seguridad tras la vacunación en 101 (91,8%). 21 encuestados (18,6%) reconocieron haber relajado medidas de seguridad tras la vacunación.
Comparación de datos del segundo periodo con los datos del primer periodo
Las preguntas de filiación mostraron poblaciones algo distintas. La edad de los profesionales fue menor que en el primer periodo (39,8 ± 11,8 vs 44,93 ± 12,95 años, p=0,008) con distribuciones de edad desplazadas hacia los grupos más jóvenes (figura 3).

Figura 3. Gráfico de barras de comparación de los porcentajes de grupos de edad en el primer periodo y en el segundo periodo
La antigüedad como personal sanitario fue menor en el segundo periodo que en el primero (12,88 ± 11,88 vs 19,55 ± 12,84 años, p<0,001) con más profesionales con menos de 2 años de antigüedad en el segundo periodo (8,1 vs 1,5%, p=0,002). La antigüedad en nuestra UCI también fue menor que en el primer periodo (4,35 ± 7,38 vs 8,28 ± 9,78 años, p=0,005).
Se observaron menos profesionales fijos (21,8 vs 45,5%, p=0,001) y menor porcentaje de trabajadores con hijos en el segundo periodo que el primero primer periodo (34,3 vs 51,3, p=0,027).
Los números de profesionales con categorías de CE alto, DP alta y RP baja fueron sensiblemente mayores en el segundo periodo (figura 4).

Figura 4. Gráfico de barras de comparación de los profesionales con grados extremos de las dimensiones de burnout. La altura representa el porcentaje frente al total, el número indica el número absoluto de profesionales. La primera columna azul representa a 12 profesionales con cansancio emocional alto (17,4% del total) en el primer periodo
El número de casos de burnout fue mayor en el segundo periodo que en el primero (8 -6,9%- vs 1 -1,6%-; p=0,094). También la cifra de profesionales con indicios de burnout fue sensiblemente mayor en el segundo periodo (56,5 vs 31,9%, p=0,001).
Las preguntas referidas al apartado “Material de protección” mostraron resultados análogos a los del primer periodo, sin diferencias significativas. Una excepción fue la cuestión de la confianza en las medidas de protección, que resultó mayor en el segundo periodo (8,13 ± 2,08 vs 7,59 ± 2,61, p = 0,001).
Los ítems del apartado de “Percepción de seguridad” mostraron puntuaciones similares con excepciones. Las pruebas de detección de COVID se consideraron no suficientes, aunque en menor medida que en el primer periodo (3,79 ± 3,05 vs 2,39 ± 2,4, p=0,001), con una diferencia también significativa en la valoración de si estas pruebas se realizaron a tiempo (3,4 ± 2,9 vs 1,67 ± 2,27, p=0,001).
La revisión de las cuestiones relativas a “Ambiente de trabajo” mostró datos importantes. La percepción de que el personal de refuerzo se contrató según su experiencia fue menor en el segundo periodo que en el primero (2,18 ± 2,64 vs 3,62 ± 3,25, p=0,002). El apoyo percibido del personal veterano fue importante, aunque algo menor en el segundo periodo que en el primero (8,19 ± 2,24 vs 9,29 ± 1,8, p<0,001). El apoyo del personal de refuerzo mostró puntuaciones similares, buenas, aunque menores en el segundo periodo (6,98 ± 2,82 vs 8,08 ± 2,65, p=0,012). Las puntuaciones referentes a la implicación de todos los mandos son significativamente menores en el segundo periodo que en el primero: el mando inmediato – cercano (8,24 ± 2,85 vs 9,36 ± 1,52, p<0,001), dirección del hospital (5,15 ± 3,03 vs 6,45 ± 2,82, p=0,001) y Consellería de Sanitat (4,18 ± 2,63 vs 5,02 ± 2,38, p=0,036).
La situación – emoción del profesional también cambió. La percepción de la gestión interna de la pandemia en la unidad fue buena, aunque sensiblemente menor en el segundo periodo (7,79 ± 1,87 vs 8,51 ± 1,71, p=0,010). La estabilidad laboral también fue distinta en ambos periodos, con muchos trabajadores reubicados en el segundo periodo, frente al primer periodo en que hubo menos reubicados y más refuerzos (p < 0,001, tabla 1).
Tabla 1. Comparativa de la estabilidad laboral de los profesionales que trabajaron en UCI durante los periodos
| Contratad@ de refuerzo | Reubicad@ en otro puesto | Sigo en el mismo puesto | total | ||
|---|---|---|---|---|---|
| Primer periodo | Recuento | 22 | 7 | 38 | 67 |
| % | 32,8 | 10,4 | 56,7 | 100 | |
| Segundo periodo | Recuento | 18 | 41 | 54 | 11 3 |
| % | 15,9 | 36,3 | 47,8 | 100 | |
| Total | Recuento | 40 | 48 | 92 | 180 |
| % | 22,2 | 26,7 | 51,1 | 100 |
La sensación de poner en peligro a la familia fue algo menor en el segundo periodo que en el primero (5,87 ± 3,32 vs 7,23 ± 3,06, p=0,006). Menos profesionales reconocieron haber adoptado medidas de protección especial en el domicilio en el segundo periodo que en el primer periodo (78,3 vs 91,2%, p=0,024). La atención a los pacientes fue percibida como adecuada en menor medida en el segundo periodo que en el primero (7,97 ± 1,87 vs 8,9 ± 1,43, p<0,001). También la fuerza para afrontar nuevos casos COVID fue menor en el segundo periodo que en el primero (6 ± 3,2 vs 7,38 ± 2,31, p=0,001). La necesidad de apoyo psicológico fue mayor en el segundo periodo (49,6 ± 29,9%, p=0,009) (figura 5).

Figura 5. Gráfico de barras superpuestas que muestra los profesionales con necesidad de apoyo psicológico (columna roja) en ambos periodos
En el segundo periodo hubo 16 casos (14,7%) diagnosticados de infección por COVID entre los profesionales sanitarios, frente a 0 en el primer periodo (p=0,001). También cambió el perfil de pruebas realizadas, con menos serologías y muchas más PCR (p < 0,001) (tabla 2).
Tabla 2. Pruebas diagnósticas de COVID relacionadas entre los profesionales de UCI en los 2 periodos
| PCR | Serología | PCR y estudio serológico | Ninguna | Total | ||
|---|---|---|---|---|---|---|
| Primer periodo | Recuento | 2 | 55 | 9 | 0 | 66 |
| % | 3 | 83,3 | 13,6 | 0 | 100 | |
| Segundo periodo | Recuento | 48 | 22 | 36 | 7 | 11 3 |
| % | 42,5 | 19,5 | 31,9 | 6,2 | 100 | |
| Total | Recuento | 50 | 77 | 45 | 7 | 179 |
| % | 27,9 | 43 | 25,1 | 3,9 | 100 |
Comparativa de profesionales que no trabajaron en nuestra UCI en el primer periodo (grupo 1, 43 profesionales, 37,7%) frente a los que lo hicieron en ambos periodos (grupo 2, 71 profesionales, 62,3%).
La distribución de grupos profesionales fue distinta (p=0,023), con menos personal de Enfermería, más TCAE y menos médicos en el grupo 1 (tabla 3).
Tabla 3. Grupos profesionales de los respondieron a la encuesta en ambos grupos
| Personal enfermería | TCAE | Celadores | Personal de limpieza | Médic@s | total | ||
|---|---|---|---|---|---|---|---|
| Grupo 1 | Recuento | 16 | 18 | 1 | 1 | 6 | 42 |
| % | 38,1 | 42,9 | 2,4 | 2,4 | 14,3 | 100 | |
| Grupo 2 | Recuento | 34 | 12 | 3 | 0 | 20 | 69 |
| % | 49,3 | 17,4 | 4,3 | 0 | 29 | 100 | |
| Total | Recuento | 50 | 30 | 4 | 1 | 26 | 111 |
| % | 45 | 27 | 3,6 | 0,9 | 23,4 | 100 |
La comparativa de turnos de trabajo también arrojó diferencias significativas, con porcentajes similares de profesionales con turnos de 5 y 6 días en el grupo 1, y más profesionales con turnos de 6 días en el grupo 2 (tabla 4).
Tabla 4. Comparativa de turnos de trabajo de los profesionales de ambos grupos. L-V, de lunes a viernes
| Turno 5 días | Turno de 6 días | Mañanas L-V | Otros | Total | ||
|---|---|---|---|---|---|---|
| Grupo 1 | Recuento | 18 | 18 | 6 | 1 | 43 |
| % | 41,9 | 41,9 | 14 | 2,3 | 100 | |
| Grupo 2 | Recuento | 10 | 34 | 4 | 21 | 69 |
| % | 14,5 | 49,3 | 5,8 | 30,4 | 100 | |
| Total | Recuento | 28 | 52 | 10 | 22 | 11 2 |
| % | 25 | 46,4 | 8,9 | 19,6 | 100 |
La mayoría de personal del grupo 1 fue eventual (96%), mientras que el número de eventuales entre los profesionales del grupo 2 fue menor (62,7%, p=0,001). También la mayoría (69,2 %) de los profesionales del grupo 1 no tienen hijos, al revés de los profesionales del grupo 2 (36,7%) (p=0,056).
La gestión de la dirección del hospital percibida por los profesionales del grupo 2 fue mejor que la percibida por los profesionales del grupo 1 (6,33 ±2,64 vs 4,47 ± 3,06; p=0.001).
La estabilidad en el puesto de trabajo también fue diferente para ambos grupos, con muchos contratados como refuerzo en el grupo 1 y muchos reubicados entre los que trabajaron en ambas olas (p = 0,025) (tabla 5).
Tabla 5. Estabilidad laboral de los profesionales pertenecientes al grupo 1 y 2
| Contratad@ de refuerzo | Reubicad@ en otro puesto | Sigo en el mismo puesto | Total | ||
|---|---|---|---|---|---|
| Grupo 1 | Recuento | 12 | 10 | 29 | 51 |
| % | 23,5 | 19,6 | 56,9 | 100 | |
| Grupo 2 | Recuento | 5 | 30 | 25 | 60 |
| % | 8,3 | 50 | 41,7 | 100 | |
| Total | Recuento | 17 | 40 | 54 | 111 |
| % | 15,3 | 36 | 48,6 | 100 |
Los profesionales del grupo 1 tuvieron una percepción de asistencia adecuada al enfermo algo mejor que los del grupo 2 (8,7 ± 1,3 vs 7,52 ± 2,03, p>0,001). El grupo 1 también refirió más fuerza para atender a nuevos enfermos COVID (7,51 ± 2,39 vs 5,09 ± 3,31, p<0,001) (figura 6) y menos congoja o tensión sin motivo que los que trabajaron en la primera ola (4,8 ± 2,93 vs 6,1 ± 3,32, p = 0,010).

Figura 6. Gráfico de caja que muestra la distinta predisposición y fuerza psicológica para afrontar nuevos pacientes COVID en los grupos de profesionales que sólo han trabajado en el segundo periodo y en los dos
Se apreció una relación estadísticamente significativa entre la presencia de burnout y haber trabajado o no durante los 2 periodos (p= 0,048). De los 8 profesionales con burnout, 7 habían trabajado en ambos periodos.
Los profesionales que habían contraído COVID pertenecían prácticamente a todos los grupos profesionales. El diagnóstico de COVID es algo más frecuente en los profesionales del grupo 1 (8,8 vs 22%, p=0,056).
DISCUSIÓN
La pandemia COVID surgió durante los meses pasados sin aviso previo. Los profesionales sanitarios afrontaron esta situación desde una situación previa de precariedad presupuestaria y de recursos humanos derivados de políticas de recortes, dejando una Sanidad con personal escaso, una enfermería no especializada en pacientes críticos, y en nuestro caso, unas infraestructuras envejecidas. Así, ante la pandemia, la administración sanitaria se vio obligada a reforzar plantillas con profesionales de escasa o nula experiencia (a los que se sometió a turnos inflados, exagerados en cuanto a número de horas de trabajo), a adaptar espacios no diseñados para la atención de pacientes críticos, y a tomas algunas medidas de dudosa eficacia.
Se ha descrito el burnout profesional en respuesta a factores crónicos productores de estrés en el trabajo habitual (14). La definición de burnout basada en el MBI es cambiante en los distintos trabajos. Una definición similar a la elegida por nuestro equipo la encontramos en otros estudios (10), (15). En otros artículos (14), (16) se define la presencia de burnout cuando la suma de puntuación de las 3 subescalas daba un valor extremo, de entre -8 y +34. En el artículo de Torrente (17) se define la presencia de burnout como la presencia de alta DP y/o alto CE y/o baja RP. En la publicación de Morgantini (18) se describe un 51% de burnout entre los profesionales sanitarios con variable exposición a enfermos COVID, definiendo la presencia de burnout a través de una pregunta directa sobre la percepción de estar quemado. En una revisión de 2014 (19) se describe esa definición distinta de burnout en varios trabajos encontrados. Lo que debe hacer pensar que la incidencia variable de burnout descrita en los distintos trabajos depende en parte de la definición usada, aunque también influyen factores relacionados con los pacientes tratados y los profesionales implicados, el lugar valorado (unidades con elevada sobrecarga de trabajo y estrés psíquico como UCI u Oncología) y el momento (pandemias como la del COVID-19).
Trabajos similares al previo de nuestro equipo (10) mostraron una prevalencia de burnout variable en la actual situación de pandemia COVID. El trabajo realizado por el Colegio de Médicos de Madrid entre el 21 de abril y 3 de mayo de 2020 (17) recogió una muestra de 643 profesionales, con 26,8% de personal de Enfermería y 63,5% médicos, 58,6% trabajando en primera línea de atención a enfermos COVID, 73,4% mujeres, y con 40,4% trabajando en hospitales terciarios. La mayoría de respuestas (81,2%) se refirieron a la comunidad de Madrid. Se observa una frecuencia de burnout de 43,4%, con porcentajes de CE alto (23,95%), DP elevada (20,68%) y RP baja (22,86) algo mayores que los encontrados en nuestro trabajo previo. Hubo más burnout entre trabajadores en primera línea, mujeres y sanitarios con más miedo de infectarse en el trabajo.
La Sociedad Europea de Medicina Intensiva ESICM (16) realizó un estudio observacional sobre la presencia de burnout a través de una encuesta que se recogió entre los días 30 abril y 25 mayo de 2020. La definición de burnout fue similar a la descrita en el trabajo previo (14). Recogió información de médicos de Europa, América, Asia, Australia-Nueva Zelanda y África, y la tasa de respuesta fue del 20%. La prevalencia de síntomas de ansiedad, depresión y burnout grave fue de 46,5, 30,2 y 51%, con amplias variaciones entre países y entre regiones.
En el estudio de Morgantini (18), realizado entre el 6 y 16 de abril de 2020 en 60 paises (traducido a 18 idiomas), entre ellos EE. UU., Suecia, Italia y Brasil, se les pasó a profesionales de primera línea una encuesta dirigida a la percepción propia de burnout de los sanitarios, exposición a enfermos COVID, la toma de decisiones en situaciones de limitación de recursos, etc. El personal de Enfermería supuso el 31,6% de los encuestados, 26,6% los médicos, y un 41,9% otros sanitarios. Se definió la presencia de burnout en base a la aserción “I am burned out from my work” (“Estoy agotado por mi trabajo”) con una respuesta tipo liker de 7 opciones (desde fuertemente en desacuerdo hasta fuertemente de acuerdo), y la presencia de burnout se da en el 51,4% de encuestados (algo de acuerdo, de acuerdo y muy de acuerdo). El burnout fue más frecuente en situaciones con limitación de las actividades habituales del encuestado, obligado a hacer tareas más allá de su capacitación, toma de decisiones de priorizar una vida sobre otra en situaciones de limitación de recursos, y en países de ingresos altos.
En el trabajo de Giusti (20), realizado entre el 16 abril y el 11 de mayo de 2020, se recogieron 330 respuestas online de profesionales sanitarios y se encontraron 31,9% de CE elevado, 12,1% de DP elevada y 34,3% de RP baja; no se define como tal el síndrome de burnout, sólo sus dimensiones o subescalas, y éstas también se rigen por unos puntos de corte distintos (21). Algunos factores como las horas de trabajo, las comorbilidades psicológicas, el miedo a la infección, el apoyo percibido por parte de los amigos, ser personal de enfermería o mujer, o estar “en primera línea” en contacto con enfermos COVID, se asociaron a esas puntuaciones extremas de las subescalas de burnout.
En el trabajo de Barello (22), realizado en las primeras 5 semanas de pandemia COVID en febrero – marzo 2020 entre profesionales, con mayoría (> 80%) de trabajadores de hospital y en hospitales con pacientes COVID, se observó CE elevado en 37%, DP elevada en 24,7% y 15% de RP baja. Cerca del 45% de los encuestados tuvo al menos 1 síntoma físico asociado a esta situación tremendamente estresante como irritabilidad aumentada, cambios de hábitos alimenticios, dificultad para conciliar el sueño y tensión muscular.
En el trabajo realizado por nuestro grupo de trabajo al finalizar el primer periodo (10) se recogieron encuestas de 69 profesionales de nuestra UCI, más de un 90% de tasa de respuestas. Fueron mujeres en su mayoría (79,7%) con 44,9 años de media y con 18,8 años de media de experiencia como trabajador sanitario. Sólo uno de los encuestados tuvo burnout, y hasta 25 indicios de burnout. Los trabajadores con indicios de burnout tuvieron un perfil definido: eventuales con menor experiencia previa en UCI, solteros y sin hijos. La gestión de la situación en la UCI y la implicación de los mandos inmediatos se calificó como sobresaliente.
Nuestro estudio actual mostró una mayor frecuencia de burnout entre los profesionales que trabajaron en nuestra unidad durante el segundo periodo frente a los que trabajaron en el primer periodo, una diferencia que no llegó a la significación estadística pero que pareció clínicamente importante. Investigaciones recientes mostraron que, además de burnout, fueron profesionales predispuestos a otras alteraciones psicológicas como enfermedad de estrés postraumático, ansiedad, depresión, insomnio y abuso de sustancias (16). Varios trabajos desarrollados en la primera ola de la pandemia COVID19 mostraron que los profesionales que trabajaron en los picos de mayor carga asistencial tuvieron frecuencias elevadas de depresión (24,7 - 50,4 %), ansiedad (19,8 - 44,6%), insomnio (8,3-34%), síndrome de estrés postraumático (36,7 – 49,4%) y alto estrés percibido (21,9%) (20, 23, 24).
Nuestro trabajo mostró un aumento del burnout en conjunto y de sus dimensiones entre los profesionales del segundo periodo. Las características basales del personal pudieron explicar en parte ese dato; fueron profesionales más jóvenes, con menos tiempo trabajado como sanitarios y más frecuentemente eventuales (78,2%); es decir, se contrató a personal más joven y con menos experiencia, aunque con ganas de hacerlo bien.
También se describió un riesgo mayor de desarrollar burnout entre los profesionales que trabajaron en los dos periodos. Los motivos de esos incrementos pudieron ser varios:
- el aumento del número de espacios y de camas ocupadas por enfermos COVID, con una responsabilidad sobre un mayor número de pacientes;
- el continuo adiestramiento de los sanitarios noveles con menor experiencia;
- los condiciones socio-laborales de los profesionales; y
- la carga asistencial mantenida durante un periodo de tiempo mayor (la duración conjunta de la segunda y tercera olas fue de 6 meses).
La percepción de que el personal nuevo no fue contratado en función de su experiencia previa empeoró en el segundo periodo, lo que pudo aumentar la sobrecarga sobre profesionales veteranos. El aumento del número de profesionales eventuales apuntó en la misma dirección.
La sobrecarga de trabajo posiblemente fue la causa de la impresión que tienen los profesionales sanitarios de que los pacientes no fueron tratados como debieran. La sensación de incapacidad de atender nuevos pacientes COVID fue más acusada entre el personal que ya trabajó en nuestra UCI en el primer periodo. La situación vivida de estrés máximo pudo justificar la menor percepción sobre el apoyo del personal veteranos (indudablemente más desgastado) por parte de los nuevos contratados. También ese clima de estrés extremo pudo justificar la valoración menos positiva del personal recién contratado por parte de los veteranos. Pese a la experiencia previa durante el primer periodo, la carga asistencial durante el segundo periodo fue elevada, por lo que la sensación de dedicarle el tiempo necesario a cada enfermo no fue óptima.
El dato aparentemente paradójico de que los profesionales fijos tuviesen más burnout se pudo explicar por la sobrecarga de trabajo añadida a la necesidad de formación del personal recién incorporado con poca experiencia previa
En situaciones de crisis como la que vivimos parece más necesaria que nunca la especialización del personal de Enfermería y de TCAE en UCI, al igual que existe para el personal médico. Es difícil que estos profesionales, que sólo tienen la formación generalista que se obtiene con la diplomatura, puedan estar en condiciones de aportar el cuidado y la vigilancia que requieren las personas en situación crítica (25). Y como se ha comentado, ese déficit de formación empeora indudablemente el clima de estrés y la sensación de burnout en nuestras UCIs, todo ello aumentado en la situación de pandemia.
La prolongación de la situación (2-3 meses en el primero periodo, y 6 meses en el segundo periodo) y la ocupación de espacios añadidos a los que se usaron en la primera ola, también pudieron explicar, al menos en parte, la reducción en la percepción de la implicación de los mandos superiores, gerencia del hospital y Consellería de Sanitat respecto de la primera ola.
En ambos periodos la sensación de estrés percibida por el profesional sanitario, producida por la separación de enfermos y sus familias, siguió siendo notable (puntuación muy cercana a 7 en ambos periodos), un dato que contribuye indudablemente a la mayor sensación de estrés percibida por el sanitario y, por tanto, al desgaste profesional.
Todos los elementos antes citados pudieron justificar en su conjunto el aumento considerable de la necesidad de apoyo psicológico (profesional o apoyo entre compañeros sanitarios) durante el segundo periodo.
Durante el segundo periodo se apreció un aumento del número de tests diagnósticos realizados a profesionales con respecto a la primera ola (3), (4) vs 1,67). No queda claro si esa mayor frecuencia de pruebas realizadas pudo contribuir a evitar o reducir contagios de COVID en la UCI; más bien al revés, la mayor frecuencia de casos COVID entre nuestros profesionales en esta segunda-tercera ola pudo justificar en parte la mayor frecuencia de tests diagnósticos realizados. El sentido de la pregunta 55 “¿Has sido diagnosticado de COVID?” no alcanzó a distinguir entre contagio antes o durante su tiempo de trabajo en UCI.
Durante el segundo periodo se percibió un clima de mayor confianza en las medidas de protección / prevención frente al COVID, posiblemente debido a un mayor conocimiento del virus, aun no habiendo recibido el personal nuevo un adiestramiento en el manejo de los EPI. Todo ello influyó inequívocamente en la sensación algo menor de poner en peligro a la familia.
En esta situación de crisis, con niveles de burnout crecientes con el paso del tiempo (26), los profesionales sanitarios debemos tomar el control de nuestro bienestar y promover medidas de mejora de la situación laboral (27), (28). La batalla del COVID no la ganaremos sólo con buena voluntad, sino intentando objetivar puntos de mejora en nuestro funcionamiento. Además de mejoras estructurales en las UCI (organización de recursos humanos y materiales, factores estresantes laborales) y en la toma de decisiones críticas (miedo a contagiar a tu familia, toma de decisiones en situaciones de catástrofe, etc), proyectos como el de “Intervención Psicológica en las UCI durante la crisis del COVID-19” (2), integrado dentro del proyecto HU-CI (“Humanizando los Cuidados Intensivos”) intentan prestar apoyo a las necesidades emocionales generadas por esta crisis en pacientes, familiares y profesionales sanitarios. La planificación de horarios más flexibles, fomentar la participación de trabajadores en la toma de decisiones, mejorar la calidad del ambiente físico del trabajo, limitar el número de horas de trabajo, plantear objetivos conjuntos para el equipo, etc, son estrategias orientadas a nivel organizativo que pueden reducir la prevalencia de burnout (4). También algunas intervenciones individuales, como técnicas de relajación, cognitivas (reestructuración cognitiva, habilidades de afrontamiento, resolución de problemas, etc) y de autocontrol, pueden reducir o mitigar la presencia de este síndrome, aunque pueden ser inefectivas si el trabajador sanitario tiene poco control sobre los factores laborales inductores de estrés (4).
A diferencia de otros trabajos, en el nuestro no se aprecia que la frecuencia de burnout o sus subescalas tengan una frecuencia distinta en función del sexo del trabajador, de si tiene o no tiene hijos, y del estado civil. Los motivos pueden ser varios: características distintivas de nuestra población frente a otras, tamaño muestral menor que en otros trabajos, etc. Seguramente la ausencia de ingreso hospitalario de los profesionales de UCI con infección por COVID-19 influyó en el burnout de los profesionales.
La ausencia de respuestas en varias preguntas del cuestionario puede tener varios motivos:
- la redacción ambigua;
- la excesiva longitud del cuestionario, con disminución de la atención para algunas preguntas no se visualizaron adecuadamente; la no respuesta de 6 encuestados a la pregunta 55 “¿Has sido diagnosticado de COVID19?” posiblemente hubiera sido menor si se hubiera dispuesto de una forma más clara;
- la ausencia de aporte de datos de filiación, posiblemente por falta de comprensión sobre lo que significa anonimizar las respuestas, con miedo infundado a que “los autores del cuestionario descubran quién ha respondido este cuestionario”;
- el sentido más relacionado con los sentimientos de algunas preguntas que bloqueen su respuesta, como las relacionadas con el endurecimiento emocional o la dificultad en llegar al final del turno (dentro del MBI) o las relacionadas con la mayor seguridad tras la vacunación, el apoyo por parte del personal veterano o de refuerzo, o la sensación negativa al finalizar contrato el personal de refuerzo que tanto trabajo ha costado adiestrar e integrar en las rutinas de la UCI.
- Quizá la ausencia de respuestas en la valoración del apoyo por parte de veteranos se deba a que el encuestado se perciba como veterano y no decida responder; posiblemente este aspecto se habría mejorado con una mejor redacción de la pregunta.
Nuestro estudio tiene varias limitaciones. El planteamiento fue valorar el burnout en un momento puntual, tras finalizar el periodo de máxima presión asistencial durante el segundo periodo, y comparar el recuerdo vivido de ese momento con los datos recogidos al finalizar la primera ola. Otro planteamiento podría haber sido realizar una medida basal de burnout antes de la pandemia COVID, y una medida posterior para evaluar el impacto de esta situación estresante. Aunque se podría entender que el trabajo en UCI es por sí mismo generador de sobrecarga profesional, una situación como la del segundo periodo, estresante hasta el extremo y mantenida en el tiempo, podría ser un factor desencadenante de burnout según su definición clásica. El momento en que se planteó el cuestionario, cuando empezó a decaer la presión asistencial, pudo influir en el sentido de las respuestas, infravalorando la intensidad de los problemas detectados. Nuestro estudio fue transversal, no longitudinal, con lo que fue más complicado demostrar relaciones entre distintas variables y la presencia de burnout. Y a pesar de que el síndrome de burnout está clásicamente definido en base al cuestionario estandarizado MBI, posiblemente la definición de profesional con burnout fuese más acertada si hiciésemos una entrevista estructurada, aspecto que está muy lejos de las posibilidades de este trabajo. De forma análoga a nuestro estudio anterior (10), en aras de que la longitud del cuestionario no fuese excesiva, no se efectuó ninguna pregunta referente a medidas preventivas del desarrollo de burnout. Tampoco se valoró la presencia de datos psicológicos de riesgo para desarrollar posteriormente burnout. Quizá ser objetos del estudio e investigadores a la vez pueda limitar la veracidad de las conclusiones extraídas. El interés de la parte del cuestionario no incluida en el MBI, con preguntas incluidas ad hoc sobre varios aspectos (material de protección, percepción de seguridad de los trabajadores, ambiente de trabajo, emociones del trabajador, y pruebas diagnósticas y vacunación frente al COVID), fue describir factores indudablemente relacionados con el desarrollo de burnout, aunque la no validación de esa parte del cuestionario pudo quitar validez a sus resultados. Por último, la no solicitud de valoración por nuestro Comité Ético de Investigación clínica (CEIC) se justificó por la premura en la recogida de datos y que nuestro trabajo observacional incluía sólo el manejo de las respuestas al cuestionario.
Sin embargo, nuestro trabajo también tiene virtudes. Creemos que es el único trabajo con la perspectiva de valorar el grado de burnout al finalizar dos periodos epidemiológicos distintos (segunda-tercera ola versus primera ola). El porcentaje de personal sanitario que ha respondió al cuestionario fue elevado, con una representatividad adecuada de subgrupos teóricamente más sensibles (contratados sólo para el segundo periodo, con poco tiempo trabajado antes de la pandemia, interinos, etc). Sin embargo, al tratarse de un cuestionario voluntario, no obligatorio, pudo existir el riesgo de que los trabajadores con mayor burnout no quisieran visibilizar su situación y se negasen a responderlo.
CONCLUSIONES
La presencia de burnout y sus subescalas en grado extremo (CE elevado, DP elevada y RP baja) fue importante en nuestra unidad al finalizar el segundo periodo COVID. La frecuencia fue mayor que la detectada en nuestra unidad en el primer periodo, y también fue mayor en profesionales sanitarios que estuvieron trabajando en ambos periodos.















