Puntos clave
La Atención Farmacéutica permitió una descripción sistemática del perfil de problemas farmacológicos detectados y resueltos en un conjunto de pacientes adultos mayores ambulatorios, principalmente de sexo femenino, en el contexto de una Unidad de Optimización de la Farmacoterapia montada en un hospital universitario de Argentina.
Los problemas de indicación, especialmente por necesidad de farmacoterapia adicional, prevalecieron como los más frecuentes, incluyendo la falta de farmacoterapia preventiva con vacunas.
Se logró resolver el 73,6% de los problemas detectados, de los cuales el 60,3% se hizo a través de informes a los médicos tratantes. El resto se pudo abordar mediante la educación al paciente, especialmente los de adherencia.
Introducción
El medicamento es una de las herramientas más valiosas que se han desarrollado a lo largo de la historia para el tratamiento y prevención de enfermedades. Sin embargo, a partir de la segunda mitad del siglo XX se comenzaron a detectar y documentar los riesgos de la medicalización de la sociedad, problema el cual se acrecentó a las puertas del siglo XXI1,2. La morbi-mortalidad relacionada con la medicación no es un problema nuevo, pero ha crecido hasta una magnitud inaceptable: en promedio, una de cada seis hospitalizaciones es causada por un problema medicamentoso prevenible3-6. Las admisiones hospitalarias relacionadas con fármacos están mayormente asociadas con problemas de adherencia (33,3%), problemas en la prescripción (30,6%), y problemas de monitoreo (22,2%)3.
En el ámbito ambulatorio, el escenario es aún más riesgoso e incierto ya que el aumento en el número de pacientes que sufren enfermedades crónicas genera “puntos ciegos” en los sistemas de salud. Se sabe que más del 27% de los efectos adversos medicamentosos en dicho ámbito son prevenibles7. La medicalización de la sociedad contribuye a la magnitud del problema: los pacientes mayores a 65 años pueden llegar a recibir un promedio de ocho medicamentos concomitantemente8,9. Usualmente, los profesionales prescriptores no saben lo que han prescripto sus colegas al mismo paciente10, y el 60% de estos individuos polimedicados sufre al menos un problema relacionado con la medicación. Investigadores de diversas regiones del mundo han descrito el abanico de resultados negativos que esto puede tener para la salud en esta población, incluyendo reacciones adversas a medicamentos e interacciones medicamentosas11-17. Otro fenómeno, la llamada “cascada de prescripción” -bajo la cual un fármaco es prescripto para paliar el efecto adverso de otro, y así sucesivamente- suele derivar también en problemas de salud y requiere atención18.
A partir del año 1978, Robert Cipolle y Linda Strand, farmacéuticos clínicos y educadores en la Universidad de Minnesota, comenzaron un trabajo conjunto que eventualmente derivó en el desarrollo de la Atención Farmacéutica (Pharmaceutical Care) y un sistema de documentación para apoyar a los practicantes, centrado en sistematizar la detección, resolución y prevención de Problemas Relacionados con Medicamentos (PRM)19. En 1983, el antropólogo médico Peter Morley se sumó al equipo de investigación focalizándose en los aspectos éticos y socioculturales, y definiendo el proceso asistencial como una práctica centrada en el paciente. Si bien ya era utilizado, la elaboración del término “pharmaceutical care” fue sustancialmente alcanzada recién cuando Brodie y sus colaboradores sugirieron la determinación de las necesidades farmacoterapéuticas del paciente y la provisión no sólo de los medicamentos requeridos, sino también de los servicios necesarios (antes, durante y después del tratamiento) para asegurar la seguridad y efectividad óptimas de la terapia20. En el año 1990, Hepler y Strand hicieron visibles estos avances a la comunidad profesional a través de su histórico documento titulado “Opportunities and responsibilities in Pharmaceutical Care”21. Así nace oficialmente esta práctica profesional, que tras su difusión a los países hispanoparlantes tomó diversas denominaciones: Atención Farmacéutica, Seguimiento Farmacoterapéutico, Optimización de la Farmacoterapia22,23. Su efectividad se ha demostrado en múltiples contextos y para diversas condiciones clínicas como Diabetes, Insuficiencia Renal Crónica y Cáncer, ente otras24-28. Asimismo, se ha demostrado el impacto positivo de este servicio al incorporar al farmacéutico en el equipo multidisciplinario de salud29.
En Argentina, la práctica de la Atención Farmacéutica es aún incipiente, con escasas iniciativas por parte de farmacéuticos comunitarios30 y proyectos universitarios como en el caso de la Unidad de Optimización de la Farmacoterapia de la Universidad Nacional de Rosario, que “en colaboración con el Colegio de Farmacéuticos de la 2º Circunscripción, implementan un espacio físico destinado a prestar servicios de atención farmacéutica a la comunidad” (31. En su documento sobre Buenas Prácticas Farmacéuticas en la Farmacia Oficinal, la Administración Nacional de Medicamentos, Alimentos y Tecnología Médica incluye “la detección, prevención y resolución de problemas relacionados con la medicación y un seguimiento personalizado” dentro de lo que denomina el Segundo Nivel de Atención Farmacéutica. A pesar de la voluntad de implementación por parte de los farmacéuticos, los esfuerzos aún quedan mayormente reducidos a expresiones de deseo en jornadas profesionales y congresos científicos, como se desprende de las revisiones de investigadores universitarios32. Según los propios profesionales, las principales barreras son la falta de tiempo y formación específica en el área, por lo que las universidades tienen actualmente un rol decisivo en la actualización de sus planes de estudio, oferta de posgrado y generación de investigaciones mediante pruebas piloto de implementación.
En el ámbito de la Universidad de Buenos Aires, a partir del año 2015 se montó una Unidad Piloto de Optimización de la Farmacoterapia en el Hospital de Clínicas “José de San Martín” de la Facultad de Medicina, en un esfuerzo conjunto con la Facultad de Farmacia y Bioquímica. En este contexto se ofreció el servicio a pacientes derivados por los departamentos médicos -principalmente de Cardiología- con el objeto de detectar, resolver y prevenir PRM. El objetivo del presente trabajo es describir el número y perfil de PRM detectados y resueltos en un conjunto de pacientes adultos atendidos en la Unidad, así como los medicamentos mayormente responsables, durante un seguimiento farmacoterapéutico promedio de un año.
Métodos
Se realizó un estudio cuasi-experimental, abierto y prospectivo. La población objetivo fueron pacientes ambulatorios atendidos por servicios médicos del Hospital de Clínicas “José de San Martín”, derivados por decisión médica o reclutados por la Unidad de Optimización de la Farmacoterapia. La muestra fue obtenida en forma no aleatoria, por conveniencia, y consistió en 40 pacientes de ambos sexos, con una edad mínima de 50 años al momento de la entrevista inicial, derivados por decisión médica o reclutados por la Unidad, que recibieran al menos un medicamento en forma crónica y sufrieran al menos un PRM al inicio del seguimiento.
El proceso asistencial de Atención Farmacéutica se llevó a cabo en la oficina de la Unidad, aislada físicamente del área de dispensación de la farmacia hospitalaria, en un ámbito de privacidad con el paciente, respetando el principio de confidencialidad. A cada paciente se le explicó en forma verbal y escrita el propósito de la Unidad, los objetivos y fases de la Atención Farmacéutica y la garantía de confidencialidad de sus datos a lo largo del seguimiento y de las publicaciones científicas que pudieran derivar de los mismos. Todos los pacientes tuvieron la libertad de abandonar el servicio si esa fuera su voluntad, en cualquier momento a lo largo del seguimiento. El estudio fue autorizado por la Dirección de Docencia e Investigación del Hospital de Clínicas “José de San Martín” y el Consejo Directivo de la Facultad de Farmacia y Bioquímica de la Universidad de Buenos Aires, y se siguieron los protocolos del hospital para la obtención de los datos clínicos.
A todo paciente que aceptó el servicio de Atención Farmacéutica y acudió a las entrevistas pautadas se aplicó el proceso asistencial sistemático de seguimiento farmacoterapéutico:
Evaluación Farmacoterapéutica Inicial (entrevista inicial)
Plan de Atención Farmacéutica (Plan de Cuidados e Informe/s al Médico)
Evaluación de Resultados Farmacoterapéuticos (entrevistas de seguimiento)
Con esta intervención se evaluaron todas las condiciones clínicas y medicamentos de cada paciente, buscando detectar, resolver y prevenir PRM. Los Problemas Relacionados con Hábitos de vida se detectaron en la entrevista inicial y fueron abordados a través de educación sanitaria y derivaciones médicas pertinentes.
Para la documentación y recolección manual de datos se utilizaron fichas farmacoterapéuticas para entrevista inicial, fichas para entrevistas de seguimiento y fichas para registro de fármacos, así como planillas para algunas patologías específicas. Para el registro digital de la información recolectada se empleó inicialmente una plataforma virtual en Moodle, y luego se migró a la plataforma Medicines Optimisation Software, diseñada por un equipo interdisciplinario español para la práctica de la Atención Farmacéutica.
Se registró el sexo, edad, contexto familiar, patologías, medicamentos y PRM de los pacientes atendidos, así como su adherencia o no al servicio (según su asistencia a una segunda entrevista). Se estableció el nivel de complejidad inicial y la clasificación de PRM de acuerdo con lo propuesto por Cipolle, Morley y Strand en la tercera edición de su tratado Pharmaceutical Care Practice19, y para cada problema detectado se registró su dimensión (Indicación / Efectividad / Seguridad / Adherencia), categoría (Indicación por fármaco innecesario / Indicación por fármaco necesario / Inefectividad por fármaco inadecuado / Inefectividad por dosis baja / Inseguridad por Reacción Adversa al Medicamento / Inseguridad por dosis alta / Falta de adherencia o conveniencia), causa concreta, patología o condición clínica asociada, medicamento y grupo farmacoterapéutico asociado, estado de riesgo (actual / potencial), estado final (resuelto / no resuelto), y método de resolución (informe al médico / educación del paciente).
Para variables categóricas se calcularon frecuencias absolutas y relativas. Para variables cuantitativas se calcularon la media, el desvío estándar, la mediana, el primer y tercer cuartil (en los resultados se muestran aquellas medidas de tendencia central y dispersión que mejor describen cada variable). Para evaluar la asociación entre dos variables categóricas, se realizó la prueba de Chi cuadrado. Cuando las condiciones del método (frecuencias esperadas mayores a 5 en el 80% de las celdas) no se satisfacían, se realizó la prueba exacta de Fisher. Para comparar la mediana de una variable discreta entre dos grupos de observaciones independientes, se realizó la prueba no paramétrica U de Mann-Whitney. Para comparar la media de una variable continua entre dos grupos de observaciones independientes, se realizó la prueba paramétrica t de Student. Cuando las condiciones del método (normalidad y homogeneidad de varianzas) no se satisfacían, se realizó la prueba no paramétrica U de Mann-Whitney.
Se utilizó el programa informático R (versión 3.6.2) para la realización de todos los análisis estadísticos, a través del entorno RStudio. Se estableció un nivel de significación de 0,05.
Resultados
La muestra estuvo conformada por un total de 40 pacientes que cumplían los criterios de inclusión y recibieron el servicio de seguimiento farmacoterapéutico a lo largo de un período promedio de un año. La Tabla 1 resume sus características generales: sexo, edad, contexto familiar, nivel de complejidad, número de condiciones clínicas, número de medicamentos al inicio y al final. El grupo que adhirió al seguimiento fue comparable al grupo que no adhirió, en todas las variables (p > 0,05) excepto el sexo, en que hubo una predominancia de mujeres en el grupo que adhirió al seguimiento (p = 0,029).
Tabla 1. Características generales de los pacientes.
| Variable | Resultado (n=40) |
|---|---|
| Sexo Femenino Masculino | 31 (78%) 9 (22%) |
| Edad (años) | 72,5 (63,7-80,0) |
| Contexto familiar Vive solo Vive acompañado | 13 (32,5%) 27 (6,75%) |
| Nivel de complejidad 1 2 3 4 5 | 1 (2,5%) 3 (7,5%)4 9 (22,5%) 10 (25,0%) 17 (42,5%) |
| Nº de condiciones clínicas | 5 (4-7) |
| Nº de medicamentos Inicio Final | 9 (8-12) 9 (7-13) |
Para las variables categóricas se muestran la frecuencia absoluta y frecuencia relativa porcentual. Para las variables numéricas se muestran la mediana y el primer y tercer cuartiles.
Las condiciones clínicas más comunes incluyeron hipertensión arterial (70% de los pacientes), dolor somático (40%), osteopenia/osteoporosis (35%), hipotiroidismo (30%), dislipemia (27%), diabetes mellitus tipo 2 (23%), gastritis (23%), insomnio (23%), artrosis (15%) y dolor neuropático (15%). En cuanto a los medicamentos, los grupos farmacológicos más frecuentes que tomaron los pacientes en la evaluación inicial incluyeron beta-bloqueantes (60%), vitaminas y minerales (58%), analgésicos (58%), inhibidores de la bomba de protones (53%), estatinas (48%), benzodiazepinas (45%), antagonistas de los canales de calcio (43%), antiagregantes plaquetarios (40%), inhibidores de la enzima convertidora de angiotensina (35%) y hormonas (33%).
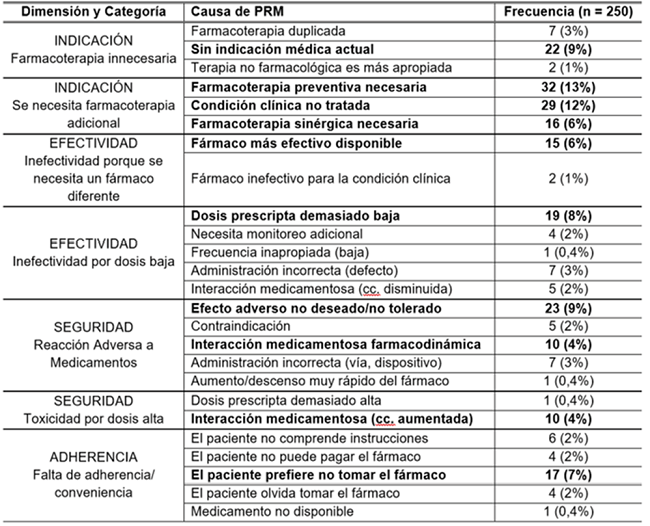
La mediana de PRM por paciente fue de 6 (rango intercuartílico: 3 a 8). A lo largo del seguimiento se detectó un total de 250 PRM en el conjunto de los 40 pacientes. La Tabla 2 muestra las frecuencias absolutas y porcentajes de los PRM detectados, según su causa concreta, dentro de cada dimensión y categoría. Se resaltan las 10 causas que resultaron más frecuentes.
La Tabla 3 ordena en forma decreciente los diez grupos farmacoterapéuticos mayormente asociados a los PRM detectados en la muestra de pacientes.
Tabla 3. Grupos farmacoterapéuticos mayormente asociados a PRM.
| Grupo terapéutico | Porcentaje |
|---|---|
| Vacunas | 12,4% |
| Vitaminas y minerales | 9,6% |
| AINE | 6,4% |
| Estatinas | 5,6% |
| Inhibidores de la bomba de protones | 4,4% |
| Hipoglucemiantes orales | 4,0% |
| Analgésicos opioides | 3,6% |
| Beta-bloqueantes | 3,2% |
| Bloqueantes cálcicos | 3,2% |
| Hormonas | 3,2% |
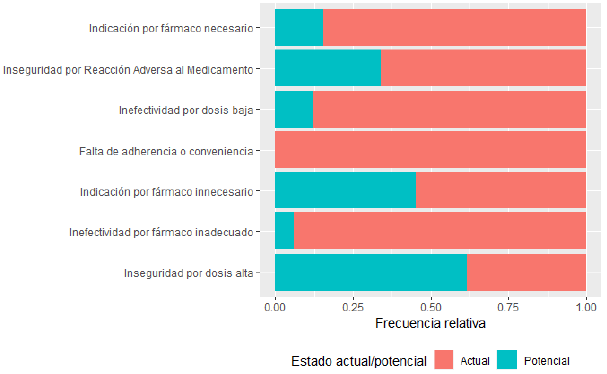
De los 250 PRM detectados, 195 (78%) eran actuales -es decir que el paciente estaba sufriendo su consecuencia al momento de su detección- mientras que 55 (22%) eran potenciales -es decir que el paciente estaba en riesgo considerable de sufrirlo. La Figura 1 muestra la proporción del estado de riesgo según la categoría de PRM.
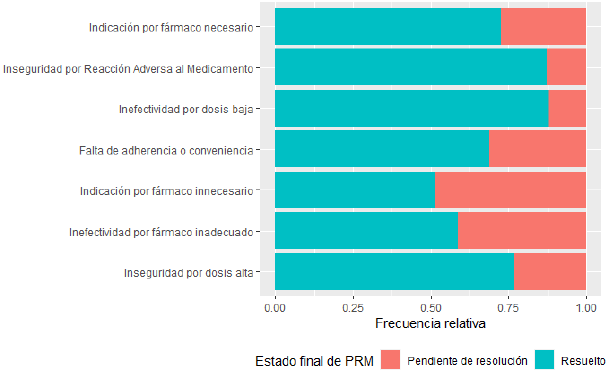
Asimismo, del total de PRM, al finalizar el estudio 184 (73,6%) fueron resueltos mientras que 66 (26,4%) permanecieron sin resolverse. Dentro del primer conjunto, en 111 (60,3%) la resolución se consiguió a través de un informe dirigido a los médicos tratantes, mientras que en 73 (39,7%) se hizo a través de la educación de los pacientes.
La resolución de PRM a través de un informe dirigido al médico tratante implicó la iniciación o suspensión de una terapia farmacológica para la dimensión de indicación (por ejemplo, la prescripción de una vacuna, la iniciación de una estatina de potencia acorde, la suspensión de analgésicos duplicados, la supresión de un inhibidor de la bomba de protones innecesario); el cambio de dosis para las categorías de infectividad por dosis baja o inseguridad por dosis alta (por ejemplo, el aumento de la frecuencia de toma de antihipertensivos, la reducción de la dosis de benzodiacepinas); el reemplazo de un fármaco por otro alternativo para las categorías de inefectividad por fármaco inadecuado o inseguridad por reacción adversa (por ejemplo, el cambio de amitriptilina por pregabalina en dolor neuropático, la rotación de amiodarona por otro antiarrítmico más seguro). Por otra parte, la resolución de PRM a través de educación del paciente, para abordar la categoría de falta de adherencia o conveniencia, implicó el refuerzo de las medidas adecuadas para la toma de los fármacos (por ejemplo, sobre la levotiroxina), la búsqueda de alternativas para el acceso a ciertos medicamentos (por ejemplo, a través de formulaciones magistrales) y los recordatorios verbales y escritos para la toma diaria de los mismos (por ejemplo, elaborando una ficha con el listado de medicamentos, dosis y horarios).
La Figura 2 muestra la proporción de PRM resueltos según la categoría. La asociación entre la categoría y estado final de los PRM resultó estadísticamente significativa (p = 0,006).
Discusión
Las condiciones clínicas más prevalentes en la muestra incluyeron las cardiovasculares -principalmente Hipertensión Arterial-, las metabólicas y el dolor tanto somático como neuropático. Destaca también la Osteopenia/Osteoporosis, que era esperable dada la prevalencia de mujeres de edad avanzada. Los grupos farmacoterapéuticos mayormente utilizados se correspondieron con estas patologías -beta-bloqueantes, estatinas, vitaminas y minerales, analgésicos. Cabe señalar la frecuencia de inhibidores de la bomba de protones -omeprazol y medicamentos similares- y de benzodiacepinas, cuya utilización extendida y muchas veces inapropiada en adultos mayores está documentada ampliamente en la bibliografía33,34. El elevado número medio de condiciones crónicas y de medicamentos en esta muestra de adultos mayores coincide con la tendencia reportada a lo largo de las últimas décadas35. Esto reafirma la necesidad de implementar servicios de salud que atiendan las necesidades que surgen de esta realidad, entre ellas la optimización de los resultados de la farmacoterapia19,22,36.
El seguimiento sistemático reveló las necesidades farmacoterapéuticas de los pacientes, incluyendo el perfil de PRM. Los PRM de Indicación, especialmente por necesidad de farmacoterapia adicional, prevalecieron como los más frecuentes. Asimismo, una gran proporción de los problemas que aparentan ser de Adherencia tuvieron su verdadera causa en la inseguridad o inefectividad del medicamento involucrado, algo que sólo una intervención sistemática como la Atención Farmacéutica puede revelar. Estos resultados son similares al reporte estadounidense de los servicios de Medication Therapy Management19. Como diferencia, en el presente trabajo hubo una mayor proporción de PRM de Seguridad por RAM y de Indicación por farmacoterapia innecesaria, en detrimento de aquellos PRM de Efectividad por dosis baja. Entre los grupos farmacoterapéuticos mayormente asociados a PRM, se encontró que la falta de farmacoterapia preventiva con vacunas (principalmente antigripal y antineumocócica) encabezó la lista. Otros problemas prevalentes incluyeron la falta de prescripción de calcio y/o vitamina D para osteopenia u osteoporosis, analgésicos para tratamiento del dolor y de estatinas para prevención del riesgo cardiovascular. Los inhibidores de la bomba de protones se detectaban frecuentemente como una terapia innecesaria al igual que las benzodiacepinas, mientras que los hipoglucemiantes orales estuvieron relacionados con problemas de inefectividad por dosis baja. Estos resultados también son coincidentes con lo reportado por Cipolle, Morley y Strand19. A pesar de las diferencias en las características poblacionales y del sistema de salud entre Argentina y Estados Unidos, los patrones de la morbi-mortalidad medicamentosa se asemejan notablemente.
A lo largo del seguimiento se logró resolver el 73,6% de los PRM detectados, de los cuales el 60,3% se hizo a través de informes a los médicos tratantes, lo cual involucró la comunicación no sólo con el profesional que derivó al paciente sino también con otros especialistas. El resto se pudo abordar mediante la educación al paciente -especialmente los de Adherencia/Conveniencia- lo cual demuestra también el margen de acción que tiene el profesional farmacéutico en la educación sanitaria en cuanto a la experiencia farmacoterapéutica. Los PRM que más dificultades presentaron para su resolución fueron los de Indicación por farmacoterapia innecesaria y de Efectividad por farmacoterapia inadecuada, lo cual denota la resistencia que a veces se presenta para alterar hábitos prescriptivos -cuando depende del médico- o abandonar la toma de medicamentos -cuando depende del paciente.
Como limitación del estudio, y dado que la muestra fue obtenida en forma no aleatoria, se debe tener en cuenta que la validez externa se restringe a pacientes adultos mayores, principalmente de sexo femenino, con las múltiples comorbilidades y medicamentos descriptas anteriormente.
En conclusión, el proceso asistencial de la Atención Farmacéutica permitió una descripción sistemática del perfil de PRM detectados y resueltos en un conjunto de pacientes adultos mayores ambulatorios, en el contexto de una Unidad de Optimización de la Farmacoterapia montada en un hospital universitario de Argentina. Como futuras líneas de investigación se propone la evaluación costo-efectividad de la implementación de un servicio como tal, ya que está documentado el ahorro que se logra al resolver y especialmente prevenir problemas asociados a la farmacoterapia, en tanto evitan intervenciones y hospitalizaciones costosas para el sistema de salud; y la medición de la calidad de vida a lo largo del proceso asistencial, a través de cuestionarios validados y preguntas estructuradas durante las entrevistas de seguimiento farmacoterapéutico, con el objeto de incorporar formalmente esta arista social al análisis de impacto clínico.