Introducción
Las enfermedades profesionales (EP), según el artículo 116 de la Ley General de la Seguridad Social de España1, son aquellas contraídas a consecuencia del trabajo por cuenta ajena al realizar actividades concretas o manipular determinadas sustancias especificadas en el cuadro aprobado en el Real Decreto 1299/20062. Esta definición de EP tiene una función administrativa y se utiliza para establecer los criterios que diferencian a una EP de otras enfermedades relacionadas con el trabajo o comunes. Por lo tanto, para que una EP sea considerada como tal, además de establecer la causalidad entre la patología y el trabajo, es necesario lograr su reconocimiento legal por parte de la Seguridad Social (SS).
La identificación y reconocimiento de EP constituye un desafío importante para la medicina del trabajo y la salud laboral de todo el mundo3,4,5,6,7, y en particular para España donde pareciera existir un subregistro especialmente más elevado8. Esta dificultad, explicada en gran parte por la falta de coordinación administrativa9,10 trae como consecuencia un infra reconocimiento de EP, generando una desprotección social y económica importante para los pacientes, viéndose afectado también el sistema de salud11,12.
En este contexto, el proyecto de Carga de la Enfermedad Profesional en España (CEPS) pretende ampliar la experiencia de la creación de la Unidad de Patología Laboral (UPL) del Parc de Salut MAR (PSMar)6,13 en otros hospitales españoles. El objetivo del presente trabajo consiste en describir los resultados conseguidos por las Unidades de Patologías Laborales (UPLs) de siete hospitales públicos españoles que participan en el proyecto CEPS entre 2017 y 2019.
Material y Métodos
Diseño
Este estudio se basa en una serie de casos que incluye pacientes con una posible EP, derivados por los servicios asistenciales de cada centro hospitalario participante a sus respectivas Unidades de Patología Laboral (UPLs) y que fueron seguidos entre 2017 y 2019 para conocer el resultado.
Participantes
Participaron en este estudio 308 pacientes de los siguientes centros hospitalarios, con diferentes ingresos de pacientes al año: 1) PSMar en Barcelona con 20.918 ingresos el 2015; 2) Hospital Álvaro Cunqueiro de Vigo con 44.136 ingresos el 2019; 3) Institut d'Assistència Sanitària de Girona, con 7.114 ingresos el 2019; 4) Badalona Serveis Assistencials con 9.713 ingresos el 2019; 5) Hospital Universitario Fundación Jiménez Díaz en Madrid con 30.644 ingresos el 2019; 6) Complejo Hospitalario Universitario del Ferrol con 15.641 ingresos el 2019; y 7) Hospital Universitario de Cabueñes con 19.580 ingresos el 2019.
Procedimiento
De acuerdo al antecedente del PSMar5,6, cada hospital adaptó a sus características su propia UPL. A través de estas unidades, se recibieron las derivaciones de pacientes con posible EP por parte de los servicios clínicos de cada centro. Las UPLs valoraron inicialmente los casos derivados para determinar la sospecha de EP mediante el análisis previo de la historia clínica de los pacientes, complementada con una breve entrevista telefónica. A través de este análisis previo, los profesionales determinaron quienes se incluían y quienes no, principalmente por ser una enfermedad no incluida en el cuadro de EP o la ocupación no presenta riesgo de EP, entre otros. Los pacientes con sospecha de EP, que accedieron a participar de este estudio, fueron citados para una visita médica, en donde además, firmaron un consentimiento informado.
Para confirmar la sospecha de EP, los médicos especialistas revisaron la historia clínico-laboral y realizaron un informe detallado de cada caso de sospecha de EP confirmada. Los informes contenían evidencia detallada de la EP del paciente, incluida en el listado oficial de EP en España y la justificación de la relación de causalidad con la actividad laboral de cada paciente en su EP. Antes de hacer entrega del informe a los pacientes con EP confirmadas, los documentos fueron revisados por un comité de dos expertos en medicina laboral, con el objetivo de fortalecer el mismo, y aportar con literatura relevante en caso de ser necesario. Una vez finalizado el informe de confirmación de EP, se entregó a los pacientes en conjunto con una guía14) acerca del procedimiento reconocimiento de EP en España para ayudar a los pacientes en este proceso. Junto con esta guía, se entregó a los pacientes una copia de los formularios necesarios para realizar la solicitud oficial de reconocimiento de EP al Instituto Nacional de Seguridad Social (INSS) de su respectiva provincia.
Al cabo de cuatro semanas aproximadamente de la entrega del informe a los pacientes, comenzó el seguimiento telefónico de los pacientes, con el objetivo de animar y guiar a los mismos en la solicitud oficial de su reconocimiento de EP por la INSS. A través de este seguimiento fue posible, además, recolectar evidencia acerca de las etapas y resultados de cada parte del procedimiento, como por ejemplo, la solicitud y resolución por vía administrativa, la reclamación previa y la reclamación por vía judicial.
Cada una de las etapas antes descritas fueron registradas en una plataforma diseñada para ello, y, con los datos recolectados en los siete hospitales participantes entre los años 2017 al 2019, estimamos los siguientes indicadores: I) índice de casos incluidos (II) respecto de la totalidad de casos derivados; II) índice de confirmación (IC), de los casos con sospecha confirmada respecto de los casos incluidos; III) índice de inicio de proceso de reconocimiento (IP), de los casos que iniciaron el proceso de reconocimiento respecto del totalidad de sospechas confirmadas; y, por último, IV) índice de reconocimiento (IR), del número de EP reconocidas oficialmente por el Instituto Nacional de la Seguridad Social (INSS) hasta la fecha respecto de los casos confirmadas. Estos indicadores fueron examinados por sexo, edad (<55 y ≥ 55), centro hospitalario y los siguientes grupos de diagnósticos: cáncer, trastornos musculoesqueléticos, enfermedades del oído y de la apófisis mastoides, enfermedades respiratorias, enfermedades de la piel y otras enfermedades como por ejemplo de los ojos, infecciosas, mentales, entre otras.
Resultados
Entre el año 2017 al 2019, fueron derivados 308 casos en total a las siete UPLs de los centros hospitalarios participantes en este estudio. De estos 308 casos derivados, 60 (19,5%) fueron excluidos por que su diagnóstico no estaba incluido en el cuadro de EP por diferentes razones (tener una ocupación sin riesgo de EP, ser fumador en pacientes con neoplasia de bronquio y pulmón, fosas nasales y de vejiga, entre otras) y 1 caso fue imposible de contactar. De los 247 (80,2%) casos de incluidos, se perdieron 65 (26,3%), y de los restantes, 28 (11,3%) fueron catalogadas como enfermedades relacionadas con el trabajo, accidente laboral o enfermedad común. De los 154 (62,3%) casos con sospecha confirmada se perdieron 9 (5,8%), y de los restantes quienes aún no han decidido iniciar el proceso de reconocimiento o han decidido no hacerlo son 25 (16,2). De los 120 (77,9%) pacientes que han iniciado proceso de reconocimiento de EP, 14 (11,7%) aún no tienen respuesta. De los restantes, a 28 (23,3%) no se le ha reconocido la EP y los pacientes han decidido no seguir insistiendo. Finalmente, 76 han obtenido el reconocimiento de EP en vía administrativa, 1 vía reclamación previa y 1 por la vía judicial. Así pues, hasta la fecha, 78 (65%) pacientes han visto reconocidas su EP por el INSS, tal como se detalla en la Figura 1.
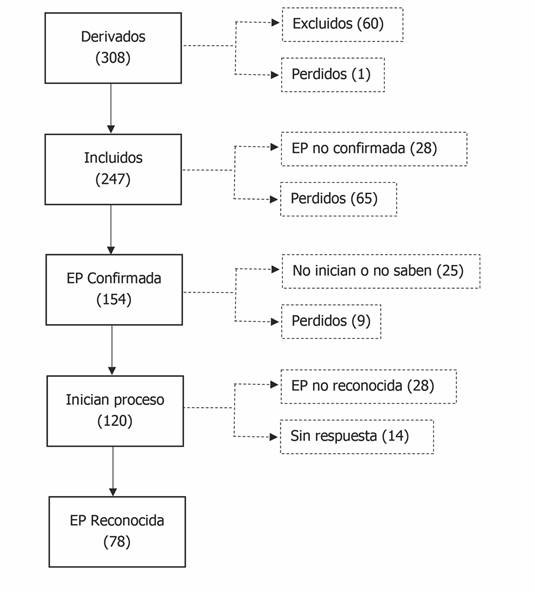
Figura 1. Diagrama de flujo desde el proceso de derivación hasta el reconocimiento de EP en los siete centros.
Entre sus características cabe destacar que los pacientes derivados fueron en su mayoría mujeres (58,4%) y de 55 años o menos (69,9%). Los grupos de diagnósticos más frecuentes en estos pacientes fueron las enfermedades respiratorias (20,8%), de la piel (17,2%) y el cáncer (17,2%).
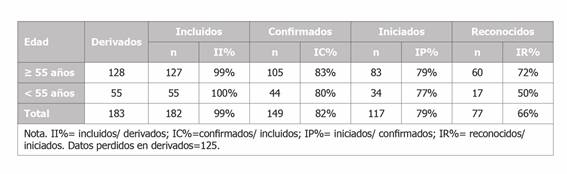
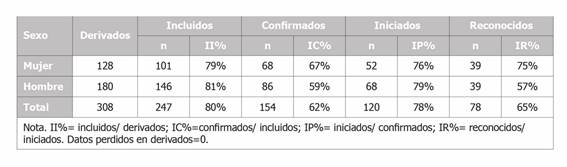
El II varió entre centro hospitalario (Tabla 1) y según grupo de diagnóstico (Tabla 2). El centro que incluyó mayor cantidad de pacientes fue el Hospital Universitario Fundación Jiménez Díaz (100%) y Badalona Serveis Assistencials (96%) y minoritariamente el Hospital de Cabueñes (58%) y el PSMar (74%). No obstante, no se observaron mayores diferencias según sexo (Tabla 3) ni edad (Tabla 4). El IC varió según grupo de diagnóstico, siendo los más frecuentes las enfermedades del oído (96%) y patologías varias (90%) y las menos, cáncer (58%) y trastornos musculoesqueléticos (80%), tal como se aprecia en la Tabla 2. No obstante, respecto al IP no identificamos diferencias en ninguna de las categorías. Por último, el IR varió según centro, diagnóstico, sexo y edad, tal como se aprecia en la Tabla 1, la Tabla 2, la Tabla 3 y la Tabla 4 respectivamente. Los centros que mayor reconocimiento de EP lograron fueron el Hospital Universitario Fundación Jiménez Díaz (100%) y el Institut d›Assistència Sanitària (70%) y quienes menos fueron el Badalona Serveis Assistencials (25%) y el Hospital Arquitecto Marcide del Ferrol (50%). Los diagnósticos mayormente reconocidos fueron el grupo compuesto por patologías varias con un 100% (enfermedades relacionadas con los ojos, infecciosas, mentales, entre otras) y las enfermedades de la piel (76%) y las que menos fueron los trastornos musculoesqueléticos (13%) y las enfermedades del oído (36%). Por último, las mujeres y el grupo de edad de 55 o menos años fueron quienes mayormente lograron reconocimiento de EP con 75% y 72%, respectivamente.
Tabla 1. Distribución de casos derivados (N), incluidos (índice de inclusión = II%), confirmados (índice de confirmación de EP=IC%), iniciados (índice de inicio de reconocimiento de EP=IP%) y reconocidos (índice de EP reconocidas=IR%), agrupados por centro.
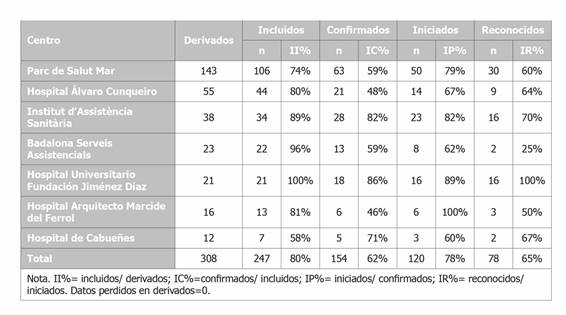
Tabla 2. Distribución de casos derivados (N), incluidos (índice de inclusión = II%), confirmados (índice de confirmación de EP=IC%), iniciados (índice de inicio de reconocimiento de EP=IP%) y reconocidos (índice de EP reconocidas=IR%), agrupados por diagnóstico.
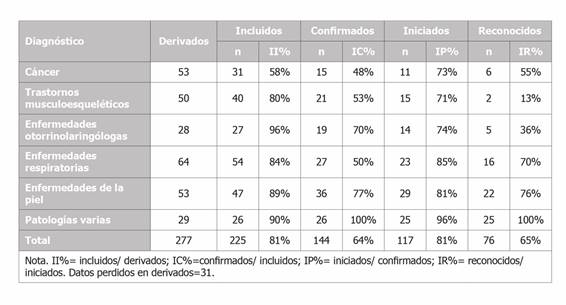
Tabla 3. Distribución de casos derivados (N), incluidos (índice de inclusión = II%), confirmados (índice de confirmación de EP=IC%), iniciados (índice de inicio de reconocimiento de EP=IP%) y reconocidos (índice de EP reconocidas=IR%), agrupados por sexo.
Discusión
Los resultados de este estudio indican que la creación de UPLs ha contribuido en la identificación y reconocimiento de EP en cada uno de los hospitales. Es altamente probable que los 78 pacientes con EP reconocidas no hubieran logrado este reconocimiento de otra manera. No obstante, hubo 28 casos que no obtuvieron el reconocimiento de EP, a pesar de realizar los mismos procedimientos. El reconocimiento de EP es un proceso largo y costoso, muestra de ello es que aún hay 14 pacientes que no tienen resolución de sus procesos.
El proceso de creación y puesta en marcha de las UPLs en los diferentes hospitales de este estudio puede que se vea afectado por sus capacidades en término de recursos. Sería esperable que cuando las UPLs de esos centros estén consolidadas o tengan más experiencia, sean capaces de recibir mayor cantidad de derivaciones por parte de los servicios clínicos, así como también de tener mayor capacidad para confirmar las sospechas de EP. El estudio derivado de la experiencia del PSMar entre los años 2010 al 20175 permite que podamos realizar esta inferencia, ya que durante siete años este centro recibió de su UPL 149 casos, de los cuales fueron reconocidos como EP 26. Este hospital, en tres años ha prácticamente igualado sus cifras, tanto en identificación de sospechas de EP, como de reconocimiento. Esto nos permite reflexionar acerca de la importancia de las UPLs y que su experiencia como unidad hospitalaria puede influir en la precisión con que identifican y confirman las EP, lo que se refleja en el posterior reconocimiento.
Las diferencias observadas en los índices estimados según el diagnóstico de las enfermedades permiten pensar que puedan deberse a la posible prevalencia de ciertas enfermedades profesionales sobre otras. Nuestros hallazgos son consistentes con estudios previos que identifican que el cáncer es uno de los diagnósticos más reportados en las UPLs6. No obstante, este trabajo releva la alta prevalencia de enfermedades respiratorias, de la piel y del oído en las UPLs, que según estudios previos estaban menos reportadas. Del grupo de enfermedades mencionadas, las enfermedades de la piel tienen una alta tasa de reconocimiento de EP, lo cual refuerza la importancia en la correcta comunicación y coordinación de los especialistas en medicina del trabajo con los dermatólogos y/o alergólogos. Estudios previos coinciden en que una correcta comunicación y flujo de trabajo hacen que sea más precisa la detección de EP que derivará en una confirmación de enfermedad por la INSS15. El bajo IC de trastornos musculoesqueléticos a diferencia de la alta tasa de derivación de estos diagnósticos plantea dudas acerca de pertinencia de los informes de confirmación, en el sentido de reforzar las evidencias sobre el origen laboral de estas patologías, lo que no es nada fácil. En este sentido, son importantes las acciones que pretenden mejorar los entornos de trabajo y las condiciones ergonómicas de los trabajadores, las cuales contribuyen a bajar los tasas de patologías por trastornos musculoesqueléticos y la incidencia de EP por ellos16,17).
Las diferencias en el IC según centro hospitalario pueden explicarse en las diferencias de las capacidades de cada centro. Hay hospitales que cuentan con mayor apoyo profesional (residentes, enfermeras del trabajo, personal administrativo de apoyo) y en recursos que otros. Por otra parte, la comunicación y cooperación de los servicios clínicos que derivan inicialmente a los pacientes es desigual en los centros (diferentes niveles de cooperación con unidades hospitalarias). Sin embargo, es interesante destacar el caso del Institut d›Assistència Sanitària y del Badalona Serveis Assistencials, centros con pocos ingresos hospitalarios respecto de los otros centros, pero que presentan un alto porcentaje de pacientes derivados a su UPL. Por otra parte, es posible que dada la estructura provincial del INSS ciertas provincias sean mas exigentes que otras a la hora de reconocer las EP, ya que el equipo de valoración de las incapacidades pueda presentar cierta variabilidad. Algo habitual en la práctica de la medicina. Esto podría explicar las diferencias de reconocimiento entre hospitales de diferentes provincias, que en nuestro caso difieren considerablemente. Por ejemplo, nuestros dos hospitales de Barcelona (PSMar y Badalona Serveis Assistencials) promedian en IR un 43%, a diferencia del hospital de Madrid (Hospital Universitario Fundación Jiménez Díaz) que tiene un IR de un 100% y el de Girona (Institut d›Assistència Sanitària) con un IR de 70%. Una hipótesis que valdría la pena confirmar en futuros estudios.
La diferencia de género identificada en este estudio en el IC es coherente con estudios previos en que se reporta mayor prevalencia de EP en las mujeres que en los hombres18. Es posible que las diferencias en los roles de género y la sobrecarga de trabajo de la mujer en el hogar además de la laboral19, así como la posible falta de adecuación de género en los trabajos respecto de maquinaria o materiales20,21, puedan explicar esta diferencia. Estas condiciones pueden agravar las patologías presentadas por las mujeres haciéndolas tal vez más evidentes, lo que podría influir en el mayor reconocimiento de EP en mujeres en este estudio. También se podría añadir como hipótesis explicativa el hecho de que las mujeres reconocen con mayor rapidez sus problemas de salud y buscan ayuda para resolverlo22,23.
Este estudio no estuvo exento de limitaciones. Por ejemplo, que el proceso de identificación y reconocimiento de EP sea tan lento y complejo tanto para los pacientes como para las UPLs, hace que exista un alto número de pacientes que se pierdan en el estudio. Por ejemplo, en ocasiones los pacientes no están interesados en comenzar siquiera el proceso de reconocimiento de EP debido a estas razones, lo cual hace que tengamos pacientes que se pierdan o abandonen alguna parte del proceso una vez tienen la EP confirmada por las UPLs. En este estudio, el número de datos perdidos debido a que los pacientes no quieren continuar en el proceso o bien por la no posibilidad de ubicarlos telefónicamente para realizar el seguimiento fue considerable. Por lo tanto, el número de casos de los cuales perdemos registro es una limitación, ya que no tenemos información de la situación final de cada uno. La complejidad en la creación y consolidación de las UPLs en cada hospital hace que los procesos de derivaciones por los servicios clínicos en algunos centros sean poco precisos y tengamos un alto índice de pacientes excluidos. La misma situación ocurre con las confirmaciones de EP, limitaciones que hay que ir corrigiendo en la medida que el proyecto se consolida en cada hospital.
Así, por ejemplo, el alto número de datos perdidos en la variable edad y diagnóstico se debe a que estos datos son solicitados en etapas avanzadas del proceso y no siempre una vez que los pacientes son derivados. Por ejemplo, la fecha de nacimiento es registrado en la entrevista del paciente con el médico del trabajo una vez se ha identificado como caso incluido. Por lo tanto, que tengamos un alto número de datos perdidos en edad en los derivados e incluidos, se puede explicar en esto. En la variable diagnóstico una limitación podría ser que para este estudio agrupamos de acuerdo con la similitud de los diagnósticos descritos por los médicos del trabajo en nuestra base de datos y este cálculo se hizo de forma manual. El no tener implementado un sistema de clasificación de patologías automático en nuestro aplicativo que genera la base de datos, podría afectar la precisión en esta dimensión del estudio. Es esperable que, con todas las mejoras posteriores a este aplicativo, estas limitaciones sean minimizadas y nos sea posible precisar de mejor manera las patologías en el registro.
Finalmente, estas experiencias pioneras podrían motivar a otros centros a implementar esta iniciativa, y con ello mejorar el proceso de reconocimiento de EP en el conjunto del país. Además, esta actividad asistencial de los médicos del trabajo en los centros hospitalarios refuerza su comunicación con los médicos de otras especialidades, dando a la medicina del trabajo un perfil asistencial hacia los pacientes, y no solo hacia los trabajadores, que le hace ganar visibilidad y relevancia. Una oportunidad que no debe desaprovechar la medicina del trabajo.
Agradecimientos
Este proyecto ha sido financiado parcialmente por el Instituto de Salud Carlos III a través del Fondo de Investigación Sanitaria FIS/ FEDER (PI16/00061). Además, deseamos agradecer el apoyo de Mari Cruz Rodriguez-Jareño, Juan Francisco Álvarez, Ignacio Sánchez-Arcilla, Manuel Usero, Cristina Alvarado, Martina Lupia, Ignacio Prieto, María Rodríguez, Beatriz Valladares, Javier Martínez, Antonio Scotto di Mininco, M. Ángeles Fernández, Isabel Collazos, Purificación Palacios, Olga Martínez y Anna Amat, quienes forman o han formado parte del Proyecto CEPS.