INTRODUCCIÓN
La implantología actual ha evolucionado, alejándose de lo que inicialmente eran los aspectos clave, como por ejemplo la osteointegración o aspectos relacionados con la biomecánica funcional implantológica. Actualmente los clásicos criterios de éxito de Albrektson (1) han sufrido modificaciones, y muchos autores apuestan por nuevas modificaciones de los criterios.
Uno de los temas más controvertidos en la actualidad es el relacionado con la pérdida ósea marginal periimplantaria (2). La MBL de las siglas en inglés “marginal bone loss” es un proceso de remodelación no infeccioso de entidad variable que ocurre durante el primer año después de la colocación del implante (3). Tiene una etiología multifactorial, siendo influenciada tanto por factores quirúrgicos como protésicos (4,5). Además de ello, existen otros factores generales que afectan a la MBL como el estado de salud general, los hábitos tóxicos y el mantenimiento implantario(6). Los primeros intentos para el control de la MBL fueron la reducción de la plataforma, o también conocido como “platform switching” (7), pero pueden describirse una serie de factores quirúrgicos y prostodónticos.
1. FACTORES QUIRÚRGICOS
1.a. Posición tridimensional
La posición tridimensional del implante viene determinada por lo que se denomina espacio de confort (fig.1.a). En el sentido vestíbulo-palatino o vestíbulo-lingual, en el sentido mesio-distal, y en el sentido cráneo-caudal (8). Para asegurar la posición tridimensional del implante es necesario un correcto diagnóstico, un correcto encerado y una adecuada planificación radiológica utilizando sistemas de radiología, específicamente los de haz cónico (9). El implante debe estar protésicamente guiado, de manera que es posible que muchas veces se generen defectos óseos en forma de dehiscencias o fenestraciones que deben ser manejados correctamente (fig.2). Debe evitarse la colocación desviada o desplazada de los implantes dentales para evitar realizar maniobras de aumento óseo.
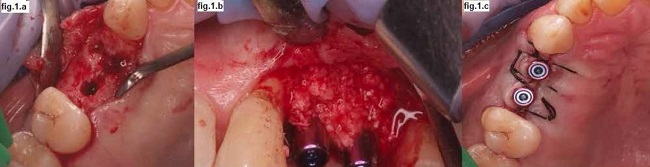
Figura 1. Importancia de la colocación tridimensional del implante. 1.a. Inspección del espacio de confort, medidas vestíbulo-palatino y mesio-distal. 1.b. Colocación de xenoinjerto de manera simultánea a la colocación de los implantes, para garantizar el volumen de tejido óseo. 1.c. Postoperatorio inmediato con colocación simultánea del pilar transepitelial “one abutment one time”, los pilares debidamente protegidos con la tapa de protección del pilar. Aproximación máxima de los bordes quirúrgicos con sutura no reabsorbible.
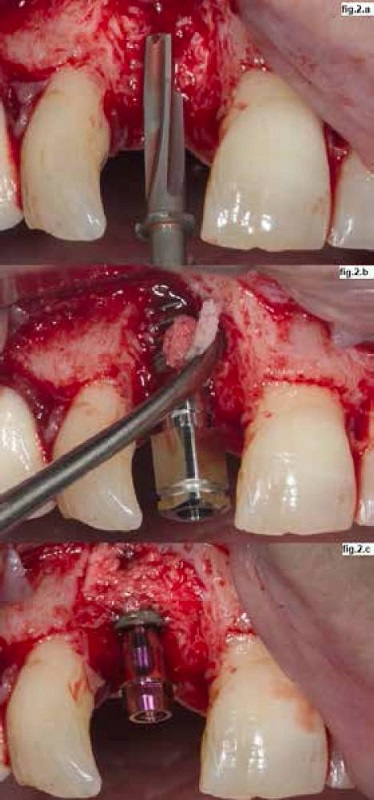
Figura 2. Injerto óseo inmediato. 2.a. Inicio de fresado óseo, donde ya se verificaba un defecto óseo en la tabla vestibular. 2.b. Cobertura de las espiras expuestas con hueso autógeno, obtenido durante el proceso de fresado para la colocación del implante. 2.c. Adecuado contorno de la tabla vestibular y “one abutment one time”.
1.b. Volumen de los tejidos periimplantarios
Para un correcto mantenimiento de la estabilidad de los tejidos periimplantarios son necesarias unas correctas dimensiones tanto de tejidos duros como de tejidos blandos (10). En el caso de que estos no sean suficientes, es necesario conseguirlos, de manera previa a la cirugía o de manera simultánea a la colocación de los implantes (fig.1.b y fig.2). Esto puede requerir la colocación de injertos en bloque o maniobras de regeneración ósea guiada mediante membranas y materiales diversos. El manejo de los tejidos blandos puede realizarse simultáneamente durante la colocación de los implantes mediante injerto de tejido conectivo o diversos sustitutos.
1.c. Fresado y estabilidad primaria
La estabilidad primaria se ha asociado con un adecuado mantenimiento de la estabilidad de los tejidos periimplantarios (11). Para incrementar la estabilidad primaria se pueden emplear diferentes alternativas como la utilización de los osteotomos, la técnica de la oseodensificación, el infrafresado y la utilización de preparaciones piezoeléctricas. Los osteotomos son instrumentos quirúrgicos que se utilizan para el tratamiento del maxilar posterior atrófico, existen diversos osteotomos con diferentes formas: rectos, angulados y con diferentes superficies a nivel terminal que pueden ser con puntas redondeadas o activas de corte. Como una variante a los osteotomos encontramos los expansores corticales que a la vez que permiten la expansión de la cresta, consiguen un incremento de la estabilidad primaria gracias a la densificación ósea. Se ha descrito la utilización del piezoeléctrico para el incremento de la densidad ósea de los huesos maxilares. Para ello se utilizan diferentes insertos que evitan las preparaciones de los lechos implantarios mediante fresas quirúrgicas. En el estudio de Stacchi y colaboradores (12) se analiza mediante una revisión sistemática con metaanálisis el efecto de las preparaciones piezoeléctricas en la estabilidad implantaria y en la MBL. En relación a la estabilidad implantaria, se observan diferencias a las cuatro semanas estadísticamente significativas, siendo en el grupo del piezoeléctrico de media 3.25 puntos superior de ISQ cuando lo comparamos con la preparación convencional. A las ocho semanas no se observan diferencias estadísticamente significativas. En relación a la MBL no hay diferencias entre la preparación con piezoeléctrico o la preparación convencional.
En cuanto a los protocolos de fresado, cada casa comercial ofrece unas indicaciones diferentes según las métricas de cada uno de los implantes. En general se establecen modificaciones del protocolo de fresado según el tipo de hueso (I-IV). Para los huesos de tipo IV se recomienda el infrafresado de una, dos o hasta tres fresas previas a la que indica el fabricante como última para la colocación del implante. Un estudio realizado en animales ha revelado que el incremento de la presión en el hueso cortical, provocado por un fresado parcial, produce incremento de tensiones en estas corticales, pero que son capaces de sufrir una remodelación (13). Los implantes dentales insertados en sitios de preparaciones parciales provocan remodelación importante del hueso cortical en comparación con el fresado normal, compensando el daño mecánico y manteniendo la estabilidad rotacional. Después de 10 semanas, la actividad de remodelación está casi completa y no se observan diferencias (14).
En el estudio de Seijas y Cols. (15) se realizó una evaluación de la pérdida ósea marginal en relación a los diferentes protocolos de fresado en un ensayo clínico randomizado. En este estudio se evaluó la MBL de manera basal, a los seis meses de la carga provisional, y a los 12 meses de la carga definitiva, y se observó que no existe ningún impacto del tipo de fresado (parcial o completo) sobre la pérdida ósea marginal. Por lo tanto, la alteración de los protocolos de fresado ayuda al incremento de la estabilidad primaria sin verse influenciada tras el periodo de estabilidad secundaria.
1.d. Posición crestal o subcrestal
En el estudio de Palacios Garzón y Cols (16) en una revisión sistemática con metaanálisis, se obtuvo una alta tasa de supervivencia en ambos grupos de implantes, aquellos colocados a nivel crestal, comparados con aquellos colocados por debajo de la cresta. Además de ello, se observó que la pérdida ósea era comparable para ambos grupos. Sin embargo, en este estudio no se tuvieron en cuenta factores prostodónticos muy importantes, como el tipo o la altura del pilar intermedio. Por lo tanto, la posición del implante a nivel crestal, por sí sola, no es un factor independiente que incremente la pérdida ósea marginal, existen otros factores protésicos que van a modificar esta relación. Lo que sí está claro es que los implantes de tipo “bone level” no deberían nunca colocarse en posición supracrestal (fig.3).

Figura 3. Rehabilitación completa del maxilar superior con implantes inmediatos. 3.a. Caso clínico inicial. 3.b. Preservación alveolar postextracion. 3.c. Colocación de implantes tipo bone level. 3.d y 3.e. Rehabilitacion con prótesis provisional inmediata. 3.f. Cicatrización con adecuado contorno periodontal.
1.e. Cuidados postoperatorios
Los cuidados postoperatorios tras la colocación del implante son clave a la hora del control de las infecciones y de la evolución del caso. La utilización de antibióticos, antisépticos y antiinflamatorios ayuda a reducir el riesgo de infecciones y a mejorar el pronóstico de los mismos.
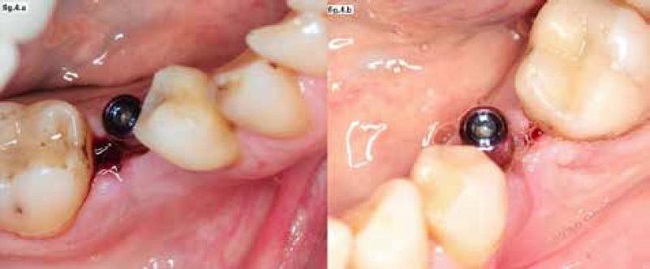
Dentro de las acciones más innovadoras, se encuentra la fotobiomodulación, una técnica basada en la tecnología de láser de baja potencia. En un ensayo clínico publicado por Camolesi y cols (17) se analizó el efecto de la fotobiomodulación en la estabilidad y la inflamación y cicatrización post quirúrgica en implantes dentales (fig.4). En este estudio sobre 40 implantes IPX (Galimplant, Sarria,España), en 20 se les aplicó láser y en 20 no. La estabilidad implantaria se midió con el dispositivo Osstell™ Mentor (Integration Diagnostics, Gotemburgo, Suecia), sin observarse diferencias a los siete días, a las cuatro semanas o a las ocho. En relación a la inflamación y la cicatrización, los implantes a los que no se aplicaba láser, presentaban mayores porcentajes de inflamación visible (fig.4.a). El nivel de cicatrización fue más acelerado para los implantes sometidos a láser (fig.4.b), mediante la regresión logística se determinó que la no aplicación del láser provocó un riesgo de 4.33 veces de presentar inflamación (IC95% 1.150-16.323; P = 0.030). Estos resultados han sido validados por Bozkaya y Cols (18) quienes evaluaron los niveles de bacterias periodontopatógenas, como Agregibacter actinomycetemcomitans y Porphyromonas gingivalis (AAC y PG) observándose una reducción drástica y estadísticamente significativa en el grupo láser. Por lo tanto, se concluye que la aplicación de láser de baja potencia de 808 nanómetros para tejido óseo y de 630 nanómetros para tejido mucoso en dos sesiones (post operatorio inmediato y siete días después) fue eficaz para reducir la inflamación y mejorar la cicatrización temprana del tejido mucoso e ineficaz para aumentar o acelerar la estabilidad secundaria de los implantes.
2. FACTORES PROSTODÓNCICOS
2.a. Tipo de conexión
Las conexiones de los implantes dentales han ido evolucionando a lo largo de los años, desde las primeras basadas en hexágonos externos, a los implantes “tissue level”, hasta las conexiones internas de tipo cono morse actuales (19), que incrementan la estabilidad de los aditamentos, pudiendo llegar incluso a lo que se conoce como la soldadura en frío. Se ha verificado tanto clínica como científicamente que los implantes de conexión externa acumulan más placa bacteriana, lo que supone un incremento del riesgo de pérdida ósea y de enfermedades periimplantarias.
2.b. Momento de la carga
Los protocolos actuales indican que la carga inmediata es aquella que se realiza antes de los siete días, la carga temprana antes de las ocho semanas, y la carga diferida después de ocho semanas. La carga inmediata parece favorecer la estabilidad de los tejidos blandos, pudiendo contribuir a reducir la pérdida ósea marginal (fig.5). Una revisión sistemática con metaanálisis publicada por Chen y colaboradores (20) indicó que no se mostraban diferencias estadísticamente significativas en la pérdida ósea crestal cuando se compararon los grupos de carga inmediata y temprana frente al grupo control (carga convencional o diferida).

Figura 5. Implante inmediato con carga inmediata. 5.a. Caso clínico inicial, con resto radicular del incisivo central. 5.b. Extracción atraumática para preservación alveolar. 5.c. y 5.d. Inserción del implante inmediato, adecuado contorno periodontal y preservación de las papilas. 5.e. y 5.f. Confección de corona inmediata.
Pérez-Sayáns y colaboradores (21) en un ensayo clínico compararon la pérdida ósea en los implantes con carga inmediata frente a aquellos con carga temprana, se observó que los implantes con carga inmediata presentaban una media anual de pérdida ósea de 0,53 ± 0,57 frente a una pérdida de 0.93 ± 0.57 para la carga temprana.
2.c. Cambio de plataforma
Tal y como se ha indicado, el cambio de plataforma y la reducción de la anchura de los pilares prostodóncicos minimiza la pérdida ósea, tanto clínica como radiológicamente (22,23). Esto ya se demostró en los primeros metaanálisis en el año 2010, Momen A Atieh y colaboradores (7) describieron que la pérdida ósea marginal en implantes con cambio de plataforma era significativamente menor que en los implantes con plataforma emparejada, con una diferencia de 0.37 milímetros menos. Los análisis de subgrupos mostraron que una diferencia entre el implante y el pilar mayor o igual a 0.4 milímetros se asociaba con una respuesta ósea más favorable.
2.d. Momento de la inserción del pilar
Clásicamente se divide el tipo de cirugía implantológica en cirugías en dos fases y cirugías en una fase. Las cirugías en una fase pueden llevarse a cabo mediante la colocación de tapas de cicatrización o la colocación de pilares definitivos. En los últimos años existe un movimiento conocido como “one abutment one time”, que consiste en a colocación del implante y del pilar intermedio en la misma cirugía (fig.1.c). Según un estudio de Becker y colaboradores (24), la conexión y reconexión de los pilares en los tejidos blandos produce modificaciones y pérdidas en los implantes con cambio de plataforma.
Actualmente, las nuevas técnicas quirúrgicas regenerativas, así como el diseño macroscópico de los implantes, permiten alcanzar suficiente estabilidad primaria para permitir la colocación simultánea de implantes y pilares, incluso con técnicas regenerativas. Las casas comerciales actuales facilitan una gran variedad de pilares tanto para prótesis unitarias, como para prótesis múltiples, desde pilares rectos, pilares angulados o pilares “multi-unit” pudiendo alcanzar hasta los 70° de inclinación para ser colocados en la misma cirugía.
2.e. Altura del pilar
La altura del pilar se ha asociado a una mejora en la estabilidad de los tejidos periimplantarios (25). Un ensayo clínico realizado por Borges y colaboradores (26) en el año 2020 estudió el efecto del pilar de 2 mm colocado en la misma fase quirúrgica, un pilar de 1 mm colocado en la misma fase quirúrgica, comparado con un pilar de 2 mm dos meses después de la cirugía. El mejor resultado se obtuvo con el grupo de pilar más alto en la misma cirugía con diferencias estadísticamente significativas. Estos resultados fueron verificados en un metaanálisis publicado por Del Amo en el año 2022 (27), donde se indica que a medida que se ha incrementado la altura del pilar, la pérdida ósea marginal se reduce de manera significativa con valores de pérdida de hasta 1.63 milímetros menos.
2.f. Geometría del pilar
La geometría del pilar está directamente relacionada con los fenómenos de fibrointegración, mucointegración y de sellado biológico. Un ensayo clínico, publicado por Perez-Sayáns y colaboradores (21) comparaba en 80 implantes, el efecto de un pilar recto frente a un pilar cóncavo. Se evaluó radiográficamente y clínicamente la pérdida ósea marginal observándose que los implantes con pilares intermedios de forma cóncava tenían una pérdida media ósea temprana a los seis meses de 0.17 milímetros ± 0,32 frente al grupo de implantes con pilares cilíndricos cuya perdida fue de 0,62 ± 0,72.
2.h. Superficie del pilar
Actualmente se están investigando nuevas técnicas de modificación de la superficie del pilar, mediante los conceptos de anodización y rugosidad de los mismos, de manera que se han estudiado diversos biomateriales que incrementan la interacción de las células con las proteínas de los tejidos periimplantarios, permitiendo y facilitando la regeneración.
Estas nuevas superficies pretenden estimular la formación de moléculas encargadas de la cicatrización, el incremento de la formación de colágeno, y las señalizaciones inter e intracelulares que incrementan la posición de tejido conectivo (28,29).
2.j. Tipo de prótesis y oclusión
Para rehabilitar los implantes dentales osteointegrados existen diferentes tipos de prótesis: unitaria o múltiple, removible o fija, atornillada o cementada y finalmente, con o sin metal (30).
En una revisión realizada por Savari y colaboradores (31) se encontró una MBL similar entre prótesis implantosoportadas fijas y removibles, en un período de seguimiento de 4 años. Las rehabilitaciones realizadas con prótesis cementadas presentaron una MBL mayor con más frecuencia que las atornilladas, tanto en prótesis dentales múltiples(32) como en prótesis dentales unitarias (33). El estudio clínico realizado por Shen y colaboradores(34) comparó la MBL en coronas unitarias confeccionadas en metal-cerámica y en zirconio monolítico y no se observaron diferencias significativas entre los dos grupos.
El hecho de que los implantes rehabilitados sufran una sobrecarga oclusal, sea por desajuste en la oclusión dental o hábitos parafuncionales como el bruxismo, pueden conllevar a una mayor MBL (35). En un estudio retrospectivo de casos y controles recientemente publicado por Bredberg y cols(36), incluyó un total de 811 implantes dentales (416 en bruxómanos y 395 en no bruxómanos) con seguimiento mínimo de 3 años y relataron que los bruxistas presentaron una mayor MBL estadísticamente significativa a lo largo del tiempo, en comparación con los no bruxistas (p < 0,001).
CONCLUSIONES
Es importante integrar todos los aspectos relacionados con la cirugía y con la prótesis que van a permitir un mantenimiento de la estabilidad de los tejidos blandos alrededor de los implantes.
La colocación subcrestal de implantes por sí sola, no previene la pérdida ósea marginal. El cambio de plataforma mejora la estabilidad tisular periimplantaria. Los pilares deben poder albergar los tejidos para la anchura biológica. La altura de los pilares minimiza la MBL. Los pilares cóncavos pueden minimizar la MBL temprana. La superficie de los pilares afecta a la mucointegración. La PBM en implantes dentales no mejora la estabilidad ISQ pero sí los signos de inflamación asociados en la cicatrización temprana.