INTRODUCCIÓN
El dolor crónico (DC) se concibe como un fenómeno universal, subjetivo y muy complejo. La visión tradicional, mecanicista y biologicista consideraba al dolor exclusivamente como síntoma de una enfermedad subyacente. Sin embargo, esta perspectiva etiológica únicamente puede aplicarse para comprender, diagnosticar y tratar el dolor agudo. En el caso del dolor de larga duración, como experiencia perceptiva, aúna no solo factores biológicos, sino también sociales, psicológicos y espirituales y requiere, por tanto, una visión más amplia.
El interés por el estudio multidimensional del dolor surge a partir de la evidencia neurológica y experimental de los trabajos de Melzack y Wall y su Teoría de la Puerta del Dolor 1, donde se invalida la conceptualización de este como modalidad exclusivamente sensorial y otorga especial importancia a la subjetividad del paciente, destacando el papel de los factores psicológicos y sociales como mediadores de la percepción, mantenimiento y exacerbación del dolor, pudiendo estar desencadenado o no por procesos biológicos. Melzack y Wall determinaron algunos factores que abrirían la puerta, aumentando el dolor; serían tanto físicos (como la gravedad y extensión de la lesión, la tensión muscular) como emocionales (ansiedad, depresión, ira) y cognitivos (pensamientos, creencias, actitudes, focalización en la experiencia del dolor). Entre los factores que cerrarían la puerta, disminuyendo por tanto el dolor, se encuentran también factores físicos, como tratamientos biomédicos, fármacos, descanso e inactividad; emocionales como la relajación, la actitud positiva, y factores cognitivos como el fomento de la sensación de control sobre el propio dolor y estrategias de afrontamiento activo. Por tanto, los procesos cognitivos y emocionales forman parte integral en el procesamiento del dolor. Como consecuencia de este planteamiento, en 1999 se desarrolla la Teoría de la Neuromatriz 2, según la cual el DC quedaría modulado en función de tres parámetros principales: aspecto sensorial-discriminativo (cuánto y dónde me duele) el afectivo-emocional (qué siento cuando me duele y cómo me afecta) y el evaluativo-cognitivo (qué pienso, qué expectativas, incertidumbres) que se pueden correlacionar con la corteza somatosensorial, sistema límbico y componentes talamocorticales.
En 2020, la International Association for de Study of Pain 3 reconceptualiza el dolor crónico como experiencia sensorial y emocional desagradable asociada o similar a la asociada a un daño tisular real o potencial, añadiendo mayor complejidad y ciertos matices a las definiciones previas, con la finalidad de que esta modificación conduzca a una mejor evaluación, diagnóstico y tratamiento de las personas que sufren DC. De esta nueva definición debemos resaltar que el dolor no es provocado únicamente por una experiencia nociceptiva (sensorial), sino que también abarca la esfera emocional. El dolor en sí es una sensación subjetiva, producida por la interpretación neurocognitiva de la información sensitiva recibida gracias a los nociceptores, así como de otros factores externos que pueden influir sobre la manera de percibirlo.
En resumen, el DC consiste en una experiencia desagradable condicionada por variados factores de tipo físico, (la naturaleza de la propia lesión, la tolerancia al dolor,...) de tipo psicológico (sentimientos de desesperanza por la perpetuidad del mismo, por la incapacidad que genera para la vida diaria, la capacidad de afrontamiento, creencias y valores) y de tipo sociocultural (percepción del rol social y familiar, la naturaleza del apoyo social, condicionantes laborales y las relaciones asistenciales), afectando al bienestar general de la persona que lo sufre, especialmente a su calidad de vida. Se trata de un modelo totalmente integral en el que cambios de los mecanismos excitadores e inhibidores a nivel periférico y central y los cambios en el procesamiento cortical y subcortical del dolor, pueden modularse a través de diversos factores de naturaleza biológica, psicológica y social (Figura 1).
En este sentido, el dolor crónico de suelo pélvico (DCSP) representa un desafío para los profesionales sanitarios en cuanto al diagnóstico y manejo terapéutico. Las cinco etiologías más comunes incluyen síndrome del intestino irritable, dolor musculoesquelético del piso pélvico, síndrome de vejiga dolorosa, neuropatía periférica y trastornos de dolor uterino crónico, en las mujeres y en los varones, prostatitis crónicas y neuropatía del pudendo, afectando entre el 4 % y el 26 % de la población 4,5. Las patologías de suelo pélvico, de compleja etiopatogenia, se han asociado con frecuencia con fenómenos psicopatológicos en la aparición, mantenimiento y exacerbación de los síntomas, además de las repercusiones personales, sociales y familiares que pueden determinar un importante deterioro en la calidad de vida de la persona que lo sufre. Podemos definirlo como estado de malestar clínicamente significativo resultante de la interacción de componentes biológicos, como la gravedad, la extensión, la localización del dolor, la respuesta a fármacos, etc., y también por otros componentes psicológicos de naturaleza sensorial, cognitiva y afectiva, que configurarán la respuesta individualizada y subjetiva al estímulo doloroso y que siempre estará mediatizada por variables contextuales, como la historia de aprendizaje de dolor, la vivencia del dolor por otros miembros de la familia, la respuesta social o la ausencia de ella, en la red de apoyo y los roles y sesgos de género. Pontari y Ruggieri 6 indicaron que el DCSP es inexplicable desde el reduccionismo médico, y ello se debe a la naturaleza multifactorial en la que convergen diferentes factores psicológicos y sociales y disfunciones en los sistemas inmunológico, neurológico y endocrino, y aunque este síndrome agrupa alteraciones de diferentes sistemas (digestivo, urológico y ginecológico). Todos ellos tienen como denominador común que la mayor parte de esas molestias se experimentan con una importante cuota de ocultamiento, intimidad, reserva, privacidad, secreto e incluso muchas veces vergüenza 7. En resumen, el modelo biopsicosocial conceptualiza la salud como la interacción compleja entre las funciones orgánicas, las estructuras corporales, las actividades y la participación social, junto con factores contextuales (socioeconómicos y culturales) y personales 8,9.
En esta revisión nos centraremos específicamente en la dimensión psicológica y social del DCSP, menos investigada y explorada que la dimensión biológica.
DIMENSIÓN PSICOLÓGICA DE LA EXPERIENCIA DOLOROSA EN DCSP
La dimensión psicológica en el DCSP incluye la participación de los procesos cognitivos y emocionales en el procesamiento del dolor. Fall y cols. 10 encontraron una evidencia robusta al investigar dicha relación. Según este grupo investigador, las consecuencias del DCSP serían: ansiedad por el dolor o por la supuesta causa del dolor y depresión, como causa o efecto, vergüenza y culpa relacionadas con experiencias sexuales, expresadas o implícitas y sintomatología compatible con estrés postraumático, reviviscencia del evento traumático, conductas de rechazo social o afectivo y dificultades para conciliar y mantener el sueño. Un ejemplo clarificador es la endometriosis, de etiología ginecológica, genera DC que afecta de manera negativa a la calidad de vida, relaciones de pareja, fertilidad y al estado emocional, desencadenando ansiedad y depresión, entre otros trastornos psiquiátricos. La aparición de dichas alteraciones potencia la percepción dolorosa, estableciendo un círculo vicioso difícil de romper 11. De este modo, los factores biológicos se referirían a las características fisiológicas, a la anatomía del paciente y a su historial médico; los factores sociales englobarían aspectos referidos al estilo de vida, al ámbito laboral, familiar, a los roles de género, aspectos sociales económicos, laborales, etcétera, mientras que los factores psicológicos se referirían a las herramientas de afrontamiento de las que dispone la paciente respecto al dolor y la forma que tiene de relacionarse con su patología.
En 2021, Goudman 8 y cols. realizaron un metanálisis y una revisión sistemática en las cuatro bases de datos más habituales, que incluyeron 1432 estudios con el objetivo de identificar la asociación entre las funciones corporales, los factores cognitivos y los factores de riesgo en la aparición o mantenimiento de las patologías de suelo pélvico, identificando 48 factores que se agruparon en dos clústers, incluyendo algunas variables menos relevantes como la personalidad, aspectos culturales o problemas conyugales. Estos fueron:
Dolor asociado a factores biomédicos, como enfermedades abdominales y digestivas, pélvicas, partos y abortos, endometriosis, infecciones urológicas, intervenciones quirúrgicas.
Dolor asociado a factores psicológicos como abuso sexual o físico, problemas psicológicos (ansiedad, depresión), diversos problemas somáticos y sus consecuencias en las emociones, el funcionamiento psicosocial y la esfera sexual y relacional.
Analizaremos los diversos factores psicológicos y sociales en los que se ha constatado relación en aparición, exacerbación, mantenimiento o resolución de los síndromes de DCSP: entre los factores psicológicos, eventos vitales significativos, respuestas emocionales y estrés, conductas de evitación y kinesiofobia, funcionamiento sexual, personalidad, variables cognitivas como depresión, catastrofismo, autoeficacia y emociones positivas (resiliencia, empatía y autoestima). Entre los factores sociales, analizaremos: estigma, sesgos de género, apoyo social, implicaciones laborales y económicas y relación terapéutica.
Factores relacionados con la historia personal y eventos vitales significativos: abuso, trauma y experiencias adversas
La relación entre trauma, abuso y DCSP es compleja. Ha sido uno de los aspectos más estudiados, y aunque los resultados son dispares, se constata una relación más o menos robusta entre dolor de suelo pélvico y abuso y maltrato. En un estudio multicéntrico, Hilden 12 evaluó a 3593 pacientes de cinco países nórdicos mediante un cuestionario administrado por vía electrónica y encontró que el 20,7 % de ellas refería abuso sexual en la infancia, lo que se asoció significativamente con DCSP para la primera consulta, cirugía laparoscópica, síntomas psicosomáticos, autopercepción de mala salud e hiperfrecuentación de servicios sanitarios. Recientemente, Urits 13 refiere que casi la mitad de las mujeres que reciben tratamiento por DCSP informan antecedentes de trauma sexual, físico o emocional. Y Chadler y cols. 14 indicaron que este es diez veces más frecuente en mujeres víctimas de violación 14. Peters y cols. 15 encontraron en mujeres con cistitis intersticial que un 49 % refirió historia de abuso (emocional, físico, sexual y doméstico) y el 68 % de ellas había sufrido abuso. Walker 16estudió la relación entre DCSP y abuso infantil en una población de 55 mujeres propuestas para laparoscopia diagnóstica y concluyó que las pacientes con dolor pélvico crónico mostraron una prevalencia significativamente mayor de depresión mayor, abuso de sustancias, disfunción sexual adulta, somatización y antecedentes de abuso sexual infantil y adulto que el grupo de comparación. También en una revisión exhaustiva de Latthe 4 encuentra sólidas asociaciones entre todos los tipos de dolor crónico, historia de abusos (físicos y sexuales) y la morbilidad psicológica. Sin embargo, parece que el abuso físico y sexual en la infancia no presenta impacto exclusivamente en la esfera pélvica, sino que también se encuentra en otras patologías dolorosas. De hecho, Lampe 17 encontró que el abuso físico y sexual en la infancia, acontecimientos vitales estresantes y sintomatología depresiva, se asociaban tanto con dolor lumbar como con dolor de suelo pélvico. Otros investigadores, indican que la diferencia radica no en el historial de abuso, sino en la información que la paciente reporta sobre el mismo. Reed y cols. 18, generalizando a partir de una pequeña muestra, refirieron que pacientes con vulvodinia no eran significativamente diferentes de sus controles, aunque las mujeres con dolor pélvico crónico eran más propensas a reportar historia de abuso sexual o físico, depresión y más quejas somáticas.
Las experiencias infantiles adversas también se han asociado con DCSP. Un estudio prospectivo de casos y controles realizado por Krantz y cols. 19 demostraron que estos pacientes tenían probabilidades significativamente mayores de haber sufrido experiencias infantiles adversas, así como presenciar abusos o violencia de género. Estos hallazgos fueron consistentes con otros estudios. Por ejemplo, Schrepf y cols. 20) estudiaron pacientes urológicos con DCSP y constataron una mayor exposición a experiencias infantiles adversas entre los varones con sintomatología de suelo pélvico. Hilden 12 llegó a la conclusión de que las personas maltratadas física y sexualmente presentaron un mayor riesgo de padecer síntomas de dolor, o cualquier otro problema de salud que las mujeres control, aunque las personas con problemas de dolor en la edad adulta tuvieron más probabilidades de reconocer el maltrato físico y sexual. Las experiencias sexuales traumáticas pueden comprometer negativamente el funcionamiento sexual e incrementar la actividad patológica de suelo pélvico en mujeres, especialmente cuando se desarrolla un trastorno de estrés postraumático. En 2020, Karsten y cols. 21 en una investigación longitudinal con 82 mujeres, concluyeron que la exposición a traumas se asocia con hiperactividad pélvica en mujeres con puntajes significativos para estrés postraumático, y que la hiperactividad del suelo pélvico es más severa a mayor severidad del estrés postraumático. En este mismo sentido, Meltzer-Brody 22 constató que el 31,3 % de los pacientes que consultaron en una clínica especializada en DCSP, tuvo resultados positivos para estrés postraumático, y además el 46,8 % de la muestra reconocía haber sufrido abuso físico o sexual.
Respecto a la relevancia del género y las experiencias adversas, Cohen y cols. 23 descubrieron que la incidencia a lo largo de la vida de abuso sexual era significativamente mayor en mujeres con DCSP, pero la historia de abuso físico era comparable en las pacientes con DCSP y en aquellas con dolor crónico de otra naturaleza.
La relación entre historial de abusos, exposición a experiencias adversas en la infancia y DCSP parece asociada a la respuesta neuroendocrina del eje hipotálamo-hipofisario al estrés. La reducción de la respuesta del cortisol a las condiciones de estrés perjudica la disponibilidad de energía, fomenta el dolor y la inflamación al permitir que las prostaglandinas y genera más efectos perjudiciales de la respuesta al estrés, como la autoinmunidad y la susceptibilidad al dolor crónico. La historia de abuso parece promover, en muchos casos, un desajuste a largo plazo en los aspectos endocrinos del sistema de respuesta al estrés, haciendo más probables los trastornos de dolor crónico, incluido DCSP 10,11.
En resumen, el DCSP es más frecuente en mujeres con antecedentes de abuso y experiencias adversas en la infancia o a lo largo de su ciclo vital, aunque estos eventos adversos no son precipitantes exclusivos del DCSP, sino que pueden también participar en el desencadenamiento de otros tipos de dolor neuropático.
Factores emocionales: estrés, ansiedad y preocupación por la salud
Un gran número de investigación demuestra una asociación robusta de síntomas, tanto de la esfera ansiosa como depresiva con el DCSP. Durante los últimos años, las investigaciones en este ámbito se han centrado específicamente en las consecuencias de las experiencias adversas a lo largo de la vida y en su capacidad para desencadenar el trastorno de estrés postraumático. En particular, el hallazgo de esta patología en mujeres adultas que reconocen abusos sexuales en la infancia es frecuente, con o sin dolor. En este contexto, algunos autores indican que cuando se asocia el estrés postraumático con catastrofismo, se multiplica por 8 la probabilidad de sufrir DCSP a causa de desregulación completa del SNC y de los sistemas implicados en el procesamiento emocional, desencadenando una mayor hipersensibilidad de los umbrales dolorosos, mayor reactividad subumbral al dolor y mayor hiperactividad miofascial, y todo ello proporcional a la gravedad e intensidad del estresor.
Meltzer-Brody 22 analizó la relación entre trauma, estrés postraumático y DCSP en 713 mujeres usuarias de unidades de dolor e informó que un tercio de ellas sufrió un trastorno de estrés postraumático que requirió tratamiento especializado. En este mismo sentido, el metanálisis de Goudman y cols. 8 constató la asociación entre intensidad del dolor y ansiedad, aunque de bajo grado. También refirieron que aquellas con un mayor grado de dolor en el periodo basal y estimaciones más altas de la gravedad de su trastorno, suelen comunicar una menor reducción del dolor tras el tratamiento. Este fenómeno también puede observarse en la clínica donde las consultas médicas y las pruebas complementarias representan una importante fuente de ansiedad, pero también un foco de esperanza hacia la resolución del problema. Sin embargo, la ansiedad no solo guarda relación con la posibilidad de una afección grave, sino también con la falta de explicación ante su dolor. Buscan entender la relación entre la causa del dolor y las posibilidades de tratarlo. Cuando se sienten no creídas y se hace hincapié en la ausencia de datos físicos en lugar de en la experiencia del dolor, es probable que se sientan invalidadas y que abandonen el tratamiento insatisfechas. La ansiedad y el miedo potencian el desarrollo de creencias irracionales, pensamiento mágico y conductas supersticiosas en torno a su dolor. Esto conduce al incremento de la intensidad dolorosa y a una mayor cronicidad. Es frecuente también observar cómo el miedo a sentir dolor y la ansiedad anticipatoria frente al mismo, genera mayor incapacidad funcional por desuso, y por contra, tratan de compensar con un exceso de actividad, en especial cuando se sienten mejor, situación que tiende a empeorar su sintomatología. Es posible que además sientan vergüenza por sentirse incapaces de cumplir con sus "obligaciones matrimoniales".
Se ha prestado especial atención a la relevancia del distrés emocional sobre la endometriosis. Según Quintero 11, la endometriosis está relacionada con alteración emocional, altos grados de somatización y sentimientos de incertidumbre que influye en la falta de percepción de control, afectando la salud mental. La ansiedad y depresión son los trastornos que más presentan comorbilidad en la endometriosis, y tienden a ocurrir de manera conjunta, encontrándose niveles altos de ansiedad rasgo en las mujeres con esta enfermedad. Asimismo, el malestar emocional influye en una mayor percepción de dolor, complicando en algunos casos la respuesta y pronóstico del paciente (Figura 2).
En resumen, se constata la evidencia de la relación diádica entre ansiedad y DCSP, requiriendo, por tanto, una exploración exhaustiva del estado emocional del paciente y determinar la naturaleza de dicha relación y su impacto en la calidad de vida del paciente afectado.
Factores conductuales: kinesiofobia y evitación
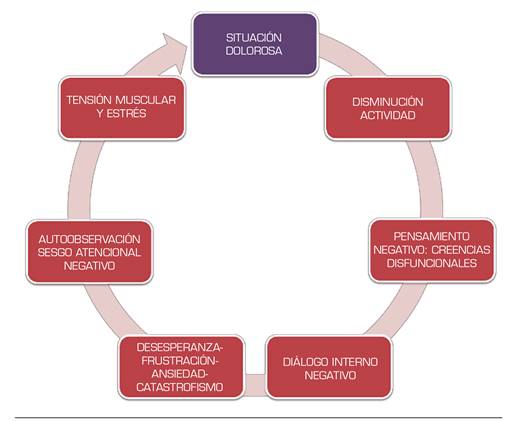
Desde los primeros trabajos de Fordyce 24 sobre el miedo al dolor, se postula que las personas que lo sufren tienen como mecanismo de afrontamiento la evitación del mismo y presentan, además, un mayor riesgo de sufrimiento físico y psicológico. Ello se justifica por los procesos de condicionamiento clásico y operante: el condicionamiento clásico explicaría cómo situaciones y actividades neutras se asocian con el dolor y desencadenan respuestas de activación simpática y miedo. Posteriormente, las conductas de evitación se consolidarían a través de condicionamiento operante, pues la persona aprendería que evitando esas situaciones se reducen el dolor y el miedo. Todo ello incrementa el pesimismo, la hipervigilancia del dolor, la anticipación del mismo, el miedo y la desesperanza, afectando tanto a la percepción dolorosa en sí misma como a la respuesta al tratamiento 25 (Figura 3).
Los comportamientos de evitación del dolor pueden exacerbar la intensidad del dolor y discapacidad asociada. La evitación de la actividad conduce a ansiedad anticipatoria sobre el dolor (por ejemplo, tensión muscular y otros síntomas asociados con lucha o huida o activación simpática), que puede actuar como un estímulo condicionado, que perpetúa el dolor. Con el tiempo, se perciben un mayor número de actividades como peligrosas o aversivas y se evitan.
Esto puede conducir al descondicionamiento y estrategias de afrontamiento menos efectivas 11. Esta situación es frecuente observarla en las consultas de pacientes, tanto en varones como en mujeres que presentan disfunciones sexuales asociadas, que "evitan" las relaciones para evadir el fracaso o evidenciar la discapacidad.
Con respecto al miedo al movimiento o kinesiofobia, Roth y cols. 26 examinaron la contribución de las creencias sobre el dolor sobre las relaciones sexuales en 149 mujeres diagnosticadas de DCSP y evidenciaron que la angustia psicológica y la discapacidad funcional pueden surgir cuando las pacientes tienen ansiedad anticipatoria por el temor a incrementar la intensidad del dolor tras las relaciones, constatando así una asociación positiva entre kinesiofobia y discapacidad. Aunque la investigación con respecto a la relación hipervigilancia y dolor no es muy abundante, Wong y cols. 27, en un estudio con más de 400 personas afectadas de dolor crónico musculoesquelético, demostraron que el miedo al dolor está condicionado por la hipervigilancia, la cual aumenta los niveles de ansiedad y catastrofismo, tal como se predijo en los primeros modelos de evitación 24,25. Ramírez-Maestre 28, en 2008, investigaron a 117 pacientes de una Unidad de Dolor y concluyeron que las personas que sufren dolor y tienen mecanismo de afrontamiento, presentan un mayor riesgo al sufrimiento psicológico y físico. Ello es debido a dos razones, la primera porque se centran principalmente en las sensaciones de dolor, aumentando el miedo y la anticipación de incapacidad, lo que aumenta su nivel de preocupación. Y la segunda, se encuentra relacionada con la autopercepción de ineficacia en la gestión de la enfermedad.
Si aplicamos este modelo a DCSP, Pennebaker 29 refiere que el procesamiento eficaz de los sentimientos tiene una gran influencia potencial sobre el funcionamiento automático-autonómico: la circulación pélvica local, los ajustes en la tensión muscular del suelo pélvico y los cambios en la respiración están sujetos al flujo emocional. Por tanto, el procesamiento de la experiencia emocional puede resultar determinante para restablecer la homeostasis en las distintas estructuras que configuran el suelo pélvico.
Funcionamiento sexual
Se estima que la prevalencia de disfunción sexual secundaria a DCSP está en torno al 26 % 30. Además, los autores parecen coincidir en que los/as pacientes con DCSP refieren más problemas sexuales que los pacientes de otras patologías álgicas 31,32. Según los mismos autores, entre los factores que intervienen son los determinantes emocionales los que cobran una especial relevancia porque facilitan o inhiben la actividad sexual, incluyen la percepción de intimidad, la identidad de género, el sentido general de autoestima, el deseo, la calidad de la relación y la comodidad con el sexo en general. Es frecuente que se produzca una evitación prolongada de las relaciones sexuales resultante de la kinesofobia (Descondicionamiento por desuso). Desrochers y cols. 31 descubrieron que el miedo al dolor y la catastrofización eran fuertes predictores del éxito en un programa dirigido a la vulvodinia, siendo el criterio la vuelta a la actividad sexual normal. También presentaron pruebas de que variables psicológicas como el catastrofismo, la hipervigilancia y el miedo al dolor predijeron el deterioro sexual en mujeres con vestibulodinia. Esto significa que la magnitud del dolor no está correlacionada linealmente con el funcionamiento sexual; la nocicepción es solo una parte del cuadro, a veces eclipsada por variables cognitivas y afectivas. También existe una amplia gama de variabilidad entre la pérdida de deseo sexual y la intensidad del dolor sexual. Algunos autores 32 investigaron la precisión de los criterios habituales para el diagnóstico del vaginismo. Sugieren que el dolor y el miedo al dolor, la disfunción del suelo pélvico y la evitación conductual de comportamiento deben incluirse en una reconceptualización multidimensional del vaginismo y apuntan a que la vulvodinia puede ser el resultado de disfunciones psicológicas y/o sexuales, pero no existe evidencia clara que lo soporte. Posiblemente influya en ello la escasa formación sobre problemas sexuales que reciben los profesionales, que limita al clínico para poder reconocer. No hay que olvidar que, además, las pacientes suelen sentir vergüenza al hablar sobre su actividad sexual y que no acostumbran a manifestar espontáneamente sus quejas al respecto.
En una investigación multicéntrica 33 de 94 varones afectados de prostatitis, se concluyó que factores cognitivos y emocionales juegan un importante papel en la asociación entre los síntomas de dolor y la sexualidad, en el que el catastrofismo y la sintomatología depresiva modula la asociación entre intensidad de dolor y disminución de funcionamiento sexual entre varones afectados de DCSP. Los resultados sugieren que cuando los individuos experimentan dolor en la región pélvica, comienzan a catastrofizar sobre la extensión de su dolor, sobre el impacto en su actividad cotidiana y en su vida, especialmente en la repercusión sobre su funcionamiento sexual. Entonces, bajo el principio de la profecía autocumplida, experimentan emociones negativas asociadas, hipervigilancia sobre las consecuencias negativas y, de este modo, la conducta social y sexual, se transforma en una mayor disfuncionalidad 34.
Por otro lado, en el caso de las mujeres 35 la endometriosis puede ser motivo de aislamiento social, fatiga, pérdida de interés, disminución del deseo sexual, imagen negativa de sí misma, pesimismo y sentimientos de inutilidad. La presencia de dispareunia se considera determinante de mala calidad de vida de las mujeres con endometriosis, ya que produce dificultad para tener una vida sexual plena, afectando a la autoestima, a veces de manera profunda, y a las relaciones de pareja. Para identificar posibles predictores del funcionamiento sexual en mujeres con DCSP, Randolph y Reddy 30 investigaron las interrelaciones entre diversas variables del funcionamiento sexual y de experiencias de abuso, con depresión y dolor pelviano crónico en 63 mujeres, concluyendo que la intensidad de los síntomas depresivos era determinante para adjudicarle al antecedente de abuso un efecto importante sobre el funcionamiento sexual. Desde otra aproximación, se evaluó la respuesta sexual de las parejas de hombres con DCSP, por prostatitis crónica y se encontró una mayor prevalencia de dispareunia, vaginismo y síntomas depresivos entre las parejas que entre las mujeres del grupo control, mientras que el funcionamiento y la satisfacción sexual de los varones afectos no fue significativamente diferente del grupo control 34. El miedo agudo puede causar una relajación extrema de los músculos del suelo pélvico e incontinencia urinaria e intestinal porque los recursos corporales se redirigen a los mecanismos de "lucha o huida" y se alejan de la regulación de la eliminación y de los de los órganos reproductores. Por lo tanto, los factores psicológicos, incluyendo la evitación condicionada y las expectativas de incomodidad y fracaso en las relaciones sexuales, forman parte de los problemas de dolor pélvico femenino y masculino. Y dichas alteraciones de suelo pélvico correlacionan también alteraciones en las parejas correspondientes, en el caso de las mujeres.
Concluyendo, existe suficiente evidencia para considerar a las variables emocionales y sus consecuencias como kinesiofobia y evitación prologada, antecedentes de abuso, imagen negativa de uno mismo y baja autoestima, hipervigilancia y catastrofismo y otros factores relacionados con intimidad y deseo sexual, los responsables de las disfunciones sexuales en mujeres y hombres afectados por DCSP.
Personalidad
A pesar de reconocer el carácter multifactorial del DCSP, las investigaciones sobre variables de personalidad no han obtenido resultados determinantes. En un ensayo realizado con 296 pacientes usuarios de una unidad de dolor se evaluó la asociación entre las dimensiones de personalidad, dolor crónico, estrategias de afrontamiento y calidad de vida, y se concluyó que no existe un perfil específico de personalidad asociado a dolor crónico, aunque sí cierta concordancia con niveles bajos de extroversión y dificultad para expresar emociones (o alexitimia) e intensidad de dolor 36.
Albrecht 37 trató examinar la asociación entre rasgos de personalidad y los síntomas urológicos y dolorosos en una muestra de 109 pacientes. Los resultados revelaron que la capacidad para expresar emociones y establecer relaciones (extroversión) están disminuidas entre los pacientes con DCSP. Además, mayor intensidad dolorosa, correlaciona con rasgos de personalidad más desadaptativos. Celikel y Saatcioglu 38 descubrieron que las mujeres con dolor crónico puntuaban más del doble en las escalas de alexitimia que las controles, y también había una correlación positiva entre las puntuaciones de alexitimia y la duración del dolor. Porcelli y cols. 39encontraron una fuerte asociación entre la alexitimia y los trastornos gastrointestinales funcionales (el 66 % tenía puntuaciones altas de alexitimia, mientras que la media de la población es inferior al 10 %) y, posteriormente, demostraron que las puntuaciones más altas de alexitimia predecían un peor resultado del tratamiento. Existen pocas teorías sobre cómo la alexitimia contribuye específicamente a los estados de dolor pélvico crónico. Koh y cols. 40 investigaron la asociación de los rasgos de personalidad con las características clínicas iniciales y resultados del tratamiento de pacientes con prostatitis crónica y DCSP. Los sujetos fueron evaluados al inicio y a los 3 meses tras el tratamiento, y concluyeron que el neuroticismo se asoció con una respuesta al tratamiento significativamente más pobre y niveles más altos de depresión y somatización. Los autores concluyen que es el neuroticismo el rasgo de personalidad más importante asociado con la respuesta al tratamiento en pacientes con DCSP. Otros investigadores también difieren de estos resultados. Por ejemplo, Pennebaker 29 relaciona dolor crónico con rasgos ansiosos, hipocondriacos, histéricos y obsesivos.
En definitiva, parece que la investigación respecto a la asociación entre personalidad y DCSP no resulta concluyente. La alexitimia, el neuroticismo y las puntuaciones bajas en extraversión podrían ser determinantes sobre la percepción dolorosa, aunque la mayoría de los estudios concluye que estos resultados son de carácter preliminar y exploratorio y que se precisan más investigaciones que establezcan la fortaleza de dichas relaciones.
Factores cognitivos: depresión, catastrofismo y autoeficacia percibida
La relación bidireccional entre dolor crónico y sintomatología depresiva ha sido claramente establecida independientemente de la naturaleza del dolor, neuropático, nociceptivo o nociplástico. El DC genera en la persona que lo sufre sentimientos de desesperanza y percepción de fracaso de los tratamientos, dificultad para discriminar y describir su sintomatología, reducción de la actividad y excesivo reposo, dependencia de analgésicos y psicofármacos, trastornos del sueño, alteraciones del humor y el estado de ánimo, deterioro de las habilidades sociales y una reducción de la autonomía personal, así como dificultades laborales y económicas 26. Estos estados de tristeza contribuyen a que la persona perciba el dolor con mayor intensidad. En las consultas en las unidades de dolor es frecuente constatar en los pacientes la aparición de sentimientos de desesperanza, frustración y baja autoestima, pérdida de control (no sirvo para nada, yo antes tenía alegría, disfrutaba de las tenía alegría, disfrutaba de las cosas ahora ya ni salgo de casa, etc.). Se magnifican los recuerdos dolorosos, la memoria se hace selectiva para el dolor, aparece una mayor tendencia a catastrofizar y a generar comportamientos incompatibles con una vida sana y proactiva como el sedentarismo, la focalización de la atención en aspectos negativos de uno mismo, la evitación de la vida social y el centrarse en el "yo no puedo...". Las expectativas y creencias acerca del dolor pueden tener un fuerte impacto sobre las respuestas afectivas, emocionales y conductuales de un individuo ante dicha experiencia. Si una señal de dolor es interpretada como dañina y amenazante, y a la vez se cree que está asociada con un daño tisular, es probable que se perciba como más intensa e incómoda y que evoque más conductas de evitación o escape que si se le percibe como no dañina. De acuerdo con esto, Turk 41 señala que los factores cognitivos (pensamientos, interpretaciones y creencias) desempeñan un importante papel en el desarrollo y permanencia del dolor crónico. Entre estas variables cognitivas destaca el papel de las distorsiones negativas como elemento diferenciador de los pacientes con dolor crónico. Entre los factores cognitivos, los pensamientos negativos automáticos han sido asociados de modo robusto con dolor crónico, especialmente el constructo catastrofización, crucial para entender en profundidad el peso de los pensamientos sobre la experiencia del dolorosa 42. Dicho constructo hace referencia a la tendencia a generar pronósticos irracionalmente negativos en relación con una amenaza percibida, en nuestro caso, dolor de suelo pélvico, que se concreta en mayor intensidad de dolor, mayor sufrimiento y, en consecuencia, una peor calidad de vida. Supone una respuesta emocional que magnifica las sensaciones dolorosas, pensamientos rumiantes relacionados con el dolor, e impotencia a la hora de manejarlo. El catastrofismo suele asociarse a mayores niveles de dolor, discapacidad y síntomas depresivos o ansiosos (26,43). Muchos investigadores se han centrado en el impacto de la catastrofización en pacientes con DCSP, pero pocos han publicado datos sobre la prevalencia del constructo en esta población. Tripp y cols. 43 estudiaron ciertas características en 253 hombres con prostatitis y DCSP. La magnitud del dolor sensorial y afectivo podía predecirse por nivel de lo que se denominó "impotencia por catastrofismo".
Otros sesgos cognitivos que se han relacionado con DCSP son el estilo atribucional y la autoeficacia percibida 44. Por otro lado, Carvajal indica que cuando la creencia sobre el dolor se magnifica y no es legitimado por el especialista, las pacientes con DCSP tienden a experimentar dolor de mayor intensidad, aumentar el nivel de sufrimiento, percibir menor preocupación de parte de los cónyuges o de la familia y presentar mayor incapacidad por el dolor 7.
La autoeficacia, o la creencia en la capacidad de uno mismo para lograr un resultado deseado, es un factor cognitivo que predice el éxito en el afrontamiento del dolor y la reducción de la discapacidad. Además, es incompatible con emociones negativas, como el catastrofismo o la desesperanza, propias de los cuadros depresivos. Una mayor autoeficacia conduce a una reducción de la ansiedad y sus efectos fisiológicos, una mayor capacidad para utilizar la distracción como una estrategia de afrontamiento, mayor determinación para continuar con lo planeado actividad a pesar del dolor, y evitación de la rumiación en el dolor. Ramirez-Maestre y cols. 45 analizaron la influencia de la resiliencia, la aceptación y las estrategias de afrontamiento sobre la percepción dolorosa en 190 hombres y 210 mujeres y concluyeron que la "autoeficacia para el manejo del dolor" era un fuerte predictor de recuperación, independientemente de la depresión, la catastrofización del dolor y el miedo al movimiento.
La bibliografía ha destacado la relevancia de la depresión y el catastrofismo en el mantenimiento del DCSP y también el papel de las estrategias de afrontamiento como mecanismo de adaptación, manejo y control del estrés consecuente al mismo. Aunque es necesario señalar que no todas las estrategias funcionan de la misma manera, siendo las estrategias activas y las centradas en el problema las más eficaces para manejar el dolor, a diferencia de las pasivas o evitativas centradas en las emociones 29,45).
La influencia de las emociones positivas: resiliencia, optimismo y autoestima
El papel de las emociones positivas y su relación con dolor crónico está menos estudiado que sus opuestas, existiendo una importante laguna en el ámbito del DCSP. Sin embargo, también es cierto que cada vez hay más estudios que buscan entender cómo las emociones positivas, como el optimismo y la resiliencia, pueden atenuar los efectos negativos del dolor crónico. Las emociones positivas fomentan respuestas adaptativas y valoraciones más positivas de las situaciones estresantes, y se asocian negativamente con pensamientos rumiativos y catastrofismo. Los resultados de las investigaciones apuntan que el optimismo correlaciona con una menor intensidad del dolor y un mejor ajuste psicosocial 43,46. Este fenómeno ha sido llamado "analgesia afectiva" y se refiere a la activación de sistemas neuronales dopaminérgicos que estarían en la base de la gratificación producida por estímulos como el agua, el alimento, la música, el afecto y el uso de drogas. La activación de este sistema reduce las reacciones emocionales al dolor 47. Por ejemplo, según los expertos, los pacientes con locus de control interno, es decir, aquellos pacientes que consideran que pueden activar estrategias para el control de su malestar, presentan un mejor funcionamiento y una adaptación positiva al dolor, mientras que los pacientes con locus externo presentan peor ajuste. Las creencias de autoeficacia, de superación del dolor o de apoyo social parecen relacionadas con un mejor afrontamiento, menor depresión y, por tanto, mejor ajuste al dolor crónico y con un mejor funcionamiento psicológico. De este modo, los individuos más adaptados son aquellos que consideran que controlan su dolor, se consideran menos superados en cuanto a sus recursos, menos limitados en su vida, son capaces de disminuir su dolor, pueden cambiar el dolor o hacer algo al respecto, pueden expresar sus emociones, plantean que el dolor "no desborda" sus posibilidades, están menos preocupados por este y piensan que existen estrategias de manejo. Por ello, la focalización de la atención, las creencias sobre el dolor y sus tratamientos, la percepción del control, las experiencias previas, etc., son factores a tener en cuenta para plantear la intervención. En 2006, Orme-Johnson y cols. 48 utilizaron imágenes obtenidas de resonancia nuclear funcional para mostrar que la práctica de meditación trascendental sostenida en el tiempo reduce la actividad en el tálamo y mejora la experiencia dolorosa.
En una revisión efectuada por Castel-Riu en 2021 49 sobre la influencia de emociones positivas en la modulación del dolor, introdujo la variable empatía. Refiere que cuando un sujeto experimenta dolor suele realizar conductas dirigidas a disminuir el impacto del estímulo nocivo, y también tiende a producir señales o advertencias a los de su misma especie para que, de alguna manera, sepan qué está ocurriendo. Estas conductas indicativas de la presencia de dolor promueven respuestas empáticas en el observador. La respuesta ante el dolor ajeno se halla condicionada por ciertos factores, como el de la resonancia afectiva, importante componente de la empatía. Esta reacción es de vital importancia en la adecuada interacción social, especialmente ante situaciones estresantes, y suelen generar conductas prosociales (46). Algunos investigadores sostienen que las consecuencias psicológicas positivas producidas por la conducta altruista podrían modular la percepción del dolor y, por tanto, podrían introducirse como objetivos terapéuticos de naturaleza conductual para el afrontamiento de DC.
Respecto a la resiliencia, descrita como la capacidad para salir fortalecido en situaciones de adversidad, ha demostrado una fuerte asociación con el uso de estrategias más adaptativas para afrontar el dolor (incluyendo interacciones positivas, búsqueda de apoyo social, práctica consistente de ejercicio físico, uso de menos medicación) y a la creencia de que se puede controlar el dolor de forma eficaz 46.
También el autoconcepto, la autovaloración y la autoestima pueden contribuir a un mejor afrontamiento al dolor crónico. La localización del dolor y las repercusiones en la esfera de las relaciones sociales y afectivas determina que la autoestima y la calidad de vida de la persona que lo sufre se vea claramente afectada. Los problemas de incontinencia o de la función sexual crean dependencia, inseguridad y una sensación de sentirse "sucio" e incapaz de poder controlar el propio cuerpo y disminuyendo el contacto social e interpersonal y de pareja. También es importante tener en cuenta las limitaciones que estas disfunciones generan en el área laboral, donde la confianza en sus capacidades se ven mermadas por las alteraciones emocionales que provocan, como son el estrés, ataque de pánico y la depresión. La endometriosis, por ejemplo, puede ser motivo de aislamiento social, fatiga, pérdida de interés, disminución del deseo sexual, una imagen negativa de sí mismo, pesimismo y sentimientos de inutilidad. Y genera importantes dificultades para tener una vida sexual plena, afectando a la autoestima, a veces de manera profunda, y a las relaciones de pareja. No obstante, y a pesar de que la investigación en este campo es limitada, intervenciones de tipo psicosexual se han mostrado efectivas en la reducción del dolor asociado y mejora en la esfera sexual (Figura 4).
Se ha investigado de forma exhaustiva su repercusión sobre la actividad sexual, especialmente la pérdida de interés por las relaciones sexuales, vaginismo, vulvodinia, dispareunia y dolor postcoital en el caso de las mujeres, y alteraciones de la erección y anorgasmia en el caso de los varones. También se demostró una insatisfacción generalizada por las relaciones sexuales y peor calidad de vida 35. De este modo, los individuos más adaptados son aquellos que consideran que controlan su dolor, se consideran competentes en cuanto a sus recursos, menos limitados en su vida, son capaces de disminuir su dolor, pueden cambiar el dolor o hacer algo al respecto, pueden expresar sus emociones, plantean que el dolor "no desborda" sus posibilidades, están menos preocupados por el dolor y piensan que hay medios para solucionar su dolor. Por ello, la focalización de la atención, las creencias sobre el dolor y sus tratamientos, la percepción del control y las experiencias previas son factores a tener en cuenta para plantear la intervención.
DIMENSIÓN SOCIOCULTURAL DE LA EXPERIENCIA DOLOROSA
Estigmatización y autoestigma
La estigmatización de las personas que sufren trastornos pélvicos puede generar mayor sufrimiento personal e incluso impedir que la persona afectada busque ayuda por miedo a que se la etiquete. Por ejemplo, es frecuente en la práctica clínica entre los profesionales considerar al paciente diagnosticado de alguna patología de suelo pélvico como difícil, hiperfrecuentador e insatisfecho, que solicita un mayor número de exploraciones diagnósticas y más interconsultas 4. Habitualmente, los síntomas que presenta son más complejos, inusuales y variados. Por ejemplo, As-Sanie en 2019 50 reveló que entre uno de los principales problemas en la asistencia a mujeres que sufren de endometriosis es el diagnóstico tardío, prolongándose, en ocasiones, entre 5 y 10 años, a pesar de la importante carga para las mujeres, sus familias y la sociedad en general. Según esta misma autora, esta patología carece de suficientes fondos para la investigación, lo que limita enormemente la comprensión de la enfermedad y frena la innovación tan necesaria en las opciones de diagnóstico y tratamiento. Aranguez (35)constata un itinerario asistencial más largo y un mayor número de pruebas, hasta llegar a un diagnóstico. Sin embargo, más allá de los juicios de valor, la evidencia científica subraya el hecho de que las pacientes desean ser diagnosticadas y evaluadas en términos del efecto que el dolor genera en sus vidas, para sentirse comprendidas y legitimar su malestar. Esperan una explicación compresiva sobre la causa del dolor y sobre las posibilidades de tratamiento. Cuando se sienten poco creídas, cuestionada su patología, y la asistencia se centra en la ausencia de hallazgos físicos más que en la propia experiencia del dolor, es probable que se sientan invalidadas, desahuciadas y abandonen el tratamiento correspondiente 51.
Otro hándicap frecuente está relacionado con la normalización de las molestias menstruales dada su alta prevalencia entre la población femenina. Aunque el grado de malestar e incapacidad para realizar las actividades habituales es variable de una mujer a otra, si este dolor aparece durante el periodo perimenstrual, tiene características recidivantes, no sigue un patrón cíclico y provoca una alteración importante en las actividades de la vida diaria, se considera patológico. Aranguez, desde 35 una perspectiva sociológica, denuncia las dificultades que tienen las mujeres hasta llegar a obtener un diagnóstico que explique sus molestias abdominales y una terapia eficaz. De hecho, Quintero 11 constató que el dolor característico de la endometriosis produce consecuencias negativas a nivel psicológico, fisiológico y social, influyendo en el desarrollo de malestar emocional como la ansiedad y depresión, aunque las afectaciones de la enfermedad parecen estar mediadas por la percepción de la persona sobre su propia enfermedad.
En este mismo ámbito, podemos incluir cuestiones relacionadas con la privacidad. Rivera y cols. 52indican que algunos pacientes son reacios a revelar información importante sobre lo que consideran temas privados e íntimos, como la función sexual, las relaciones y el abuso, hasta que consiguen establecer una relación de confianza en la consulta. Es importante destacar el desconocimiento que tiene la población en general de los tratamientos preventivos y conservadores que existen para estas patologías. La mayor parte de los pacientes sufren, sienten vergüenza y prejuicios en relación a sí mismos, por lo que generalmente no buscan ayuda profesional, presentan cierto desamparo aprendido. Estas razones, junto con la desinformación existente en su entorno respecto a este tema, impide la búsqueda de ayuda asistencial.
En resumen, podemos identificar al menos tres parámetros estigmatizantes para el manejo adecuado de las dolencias de suelo pélvico: la consideración de los pacientes como de "alta complejidad", la "normalización" de dolencias relacionadas con el ciclo menstrual y la consideración de "molestias del ámbito íntimo". Es, por tanto, necesaria una adecuada formación entre profesionales para garantizar una atención temprana y eficaz, tratando de disminuir estas creencias prejuiciosas.
Sesgos de género
Hace más de 25 años investigadores, epidemiólogos y clínicos del ámbito del DC evidenciaron que hombres y mujeres responden de forma diferente al dolor. Las diferencias fisiológicas, psicológicas o psicosociales pueden hacer variar la expresión, presentación de ciertas patologías y la respuesta a ciertos tratamientos, y ello puede interferir en el diagnóstico y la prescripción del tratamiento 51,52. De hecho, se ha constatado que las mujeres refieren mayor intensidad de dolor, umbral más bajo, distribución más difusa, mayor componente emocional, mayor consumo de fármacos y psicofármacos y peor respuesta al tratamiento convencional. También la tipología que causa el dolor es diferente en función del género: en ellos, la prostatitis crónica, la sensibilidad del suelo pélvico; y en ellas, la endometriosis, adenomiosis uterina, fibromas uterinos, cistitis intersticial y la infección de estructuras ginecológicas. La revisión efectuada por Lamvu y cols., en 2021 5, refiere que los trastornos dolorosos asociados a suelo pélvico se producen tanto en mujeres como en varones, pero con mayor predominio de las primeras, siendo en hombres la prevalencia de dolor pelviano se ha situado entre 2 % y el 10 %, y en mujeres podría llegar hasta el 28 %.
También el impacto del DCSP sobre el funcionamiento psicosocial es diferente. Se ha constatado que ellas presentan mayor probabilidad de desarrollar depresión, ansiedad y alteraciones del sueño y mayor grado de incapacidad para realizar las tareas cotidianas, incluido el cuidado familiar 13. En este sentido, Cantero 53refiere que las mujeres pasan más tiempo realizando movimientos repetitivos, cargando pesos o sometidas a esfuerzos físicos no ergonómicos), presentan mayor repercusión emocional, menor tiempo de dedicación a actividades recreativas y deportivas, realización de dobles jornadas laborales y con dificultades de conciliación familiar, lo que conduce a un deterioro significativo de su calidad de vida proporcional a la discapacidad asociada y creciente, mientras que los varones sufren un deterioro estable de calidad de vida que afecta especialmente al grado de movilidad que tengan afectado. Para explicar el dimorfismo, los autores35,51,52,53,54 hacen referencia básicamente a tres causas, el reduccionismo androcéntrico (la investigación básica en DC se realizaba sobre machos y posteriormente se generalizan los resultados a las hembras), que produce la falacia sobre asunción de igualdad y los estereotipos sociales (que afectan tanto a profesionales como a pacientes).
La asunción de igualdad asume que las diferencias en la presentación de una enfermedad o en la respuesta a un tratamiento se deben al sexo y no al género. Y por tanto, ante una misma enfermedad, un mismo tratamiento. Los estereotipos sociales incluyen la expectativa sobre el binomio estoicismo-vulnerabilidad, la brecha de género en el ámbito social y la expectativa de cuidado respecto al miembro afectado por dolor crónico.
Respecto la falacia de igualdad, Urits 13, entre otros, indica que es necesario considerar el género en las condiciones comórbidas del DCSP, dado que el dimorfismo puede ser acusado. Constata que una alta proporción de mujeres afectadas de DCSP presentan antecedentes de trauma sexual, físico o emocional, y alrededor de un tercio presenta resultados positivos en la detección del trastorno de estrés postraumático. La depresión es uno de los síntomas más frecuentes en mujeres con dolor pélvico crónico. Presentan disforia, alteraciones del sueño y del apetito, pesimismo, irritabilidad y desesperanza. Algunos estudios han encontrado que las mujeres con DCSP habían presentado más episodios de depresión grave durante su vida, y esta se encontraba relacionada con aumento de la intensidad del dolor, sufrimiento psicológico y dificultad para su recuperación 27.
En una exhaustiva revisión narrativa de la literatura sobre dolor y género, realizada en 2020 51, se profundiza en la repercusión de los estereotipos sociales. Según Velasco 54 la distribución social de roles y las dinámicas de interacción entre varones y mujeres influyen de manera significativa en la salud y constituyen determinantes de salud-enfermedad. Por ejemplo, aunque la distribución de estos roles es más equilibrada y compartida si tendemos a dinámicas familiares democráticas e igualitarias, en las familias tradicionales se asume que es el varón, cabeza de familia, el que toma las decisiones importantes, aporta soporte económico a la familia mientras que las mujeres, sin capacidad de decisión y dependientes de sus compañeros, tienen la función de soporte emocional, y se dedican especialmente a la crianza y al cuidado de la pareja, hijos e incluso padres. En este contexto, cuando las mujeres están afectadas por una enfermedad crónica, presentan más limitaciones para su funcionamiento psicosocial y laboral y mayor discapacidad que los varones, especialmente cuando resulta complejo compatibilizar el desarrollo profesional, el cuidado doméstico y los problemas de conciliación familiar, mermando la salud mental y también la calidad de vida.
Cantero 53 se centra en la investigación de los estereotipos sociales y analiza el género como variable independiente en dolor crónico. Refiere que es necesario revisar la creencia según la cual los varones presentan mayor tolerancia al dolor, solicitan ayuda con menor frecuencia y no expresan su malestar a nivel social (estoicos), frente a sus compañeras (más vulnerables, susceptibles y frágiles), somatizadoras, requieren tratamiento psicológico con mucha mayor frecuencia y socializadas para manifestar su malestar en entornos públicos sin tabúes. Este factor que ha resultado ser determinante y puede influir y mediar en la recuperación del paciente, y sustenta la consideración del dolor femenino como un problema menor, en el que tanto pacientes como profesionales minimizan sus consecuencias.
Respecto a las expectativas de la familia frente al cuidado de un familiar con dolor, Yoshikawa y cols. 55 concluyen que, cuando el hombre es el que padece el dolor, se espera que los miembros de la familia que actúen como sus cuidadores, asumiendo él un rol pasivo. Sin embargo, cuando es la mujer la que presenta dolor, acaba sufriendo más cantidad de estresores, ya que se espera de ella que continúe llevando a cabo las actividades de cuidado de la casa.
En síntesis, se constatan diferencias importantes en la expresión álgica de los síndromes de suelo pélvico entre varones y mujeres que dependen del género. Es necesario, por tanto, en la práctica clínica, abordar el dolor en función del dimorfismo en la expresión sintomatológica, clínica de recuperación y de rehabilitación entre hombres y mujeres (Tabla I).
Apoyo social
En los últimos 20 años, el apoyo social ha sido reconocido como un complejo sistema estructural, cultural, interpersonal y psicológico con propiedades adaptativas y de ajuste frente a determinadas situaciones relacionadas con los procesos de salud-enfermedad 56. La función del apoyo social ha demostrado ser el primer factor protector sobre la salud mental, y también sobre la experiencia dolorosa en cualquiera de sus formas (emocional, instrumental, informacional o facilitador) 57. El sufrimiento del dolor conlleva, en general, a un aislamiento social. De hecho, se ha constatado que las personas con mejores relaciones sociales pueden tener un mejor estado de salud y percibir con menor intensidad el dolor. Por otro lado, la participación activa en redes sociales, los grupos de ayuda mutua y las asociaciones y plataformas de pacientes contribuye a crear una red de ayuda, oportunidades y cuidados que también influye sobre el control del dolor. Es necesario considerar esta variable para orientar la intervención desde una perspectiva biopsicosocial.
Mariana, en 2020 58, realizó un análisis cualitativo del discurso narrativo de mujeres con endometriosis. Los resultados indican que las valoraciones de polaridad negativa se asocian primordialmente al dolor y a los efectos nocivos del aislamiento, la falta de credibilidad y de información, vinculados con valores de consolidación de la normalización del dolor femenino. La investigadora sugiere que estos resultados pueden contribuir a despertar conciencia sobre la necesidad investigadora y de reforzar la atención en áreas en las que, por razones de tipo socioculturales, el dolor de la mujer ha sido naturalizado, impidiendo el aislamiento y fomentando el apoyo social incluso a través de redes sociales virtuales.
Implicaciones laborales y económicas
El dolor crónico también tiene consecuencias en el ámbito laboral. Según la Federación Europea de la Asociación Internacional del Estudio del Dolor (EFIC) y la Federación Europea de Asociaciones Neurológicas (EFNA) 59 alrededor del 21 % de las personas con dolor crónico en Europa se siente incapaz de finalizar la jornada laboral, lo que se traduce en un gran impacto económico directo y en millones de jornadas laborales perdidas al año. En España, el promedio de días perdidos por persona a causa del dolor es de 16,8 jornadas laborales al año 60. Además, la pérdida de jornadas laborales afecta más en los grupos más vulnerables. De hecho, las mujeres se sitúan dentro del mercado laboral en trabajos socialmente poco valoradas. A ello se une el problema de objetivar el dolor, cuantificar sus consecuencias y asignar un tipo de discapacidad. Según el informe de 2019 realizado por la Plataforma de Organización de Pacientes 61, más de la mitad de las personas que sufren dolor crónico no tienen reconocida la discapacidad. Aquí también podemos detectar otra brecha de género. En el caso del DCSP, debido a la topografía de los órganos afectos, requiere adaptaciones al puesto de trabajo, ergonomía de posiciones y dificultades para realizar la actividad laboral requerida; ello se traduce, en numerosas ocasiones, en bajas laborales prolongadas, incapacidades laborales, minusvalías sociales e incluso el despido, con la pérdida subsiguiente del poder adquisitivo y merma de la calidad de vida. Por ejemplo, en el caso de la dismenorrea 35, y a pesar de la alta prevalencia, muchas mujeres no buscan asesoramiento profesional porque consideran que es una parte normal del ciclo y las que deciden iniciar un tratamiento lo hacen de manera deficiente. Sin embargo, es la causa más frecuente de la reducción de la productividad laboral, del rendimiento académico, así como de la disminución de las actividades sociales, físicas y deportivas de las mujeres. Esta disminución en la productividad, los costes de los medicamentos y la atención médica que precisan es causante de pérdidas económicas. Por todo ello, y debido a su alta prevalencia, podría ser considerado como un problema de salud pública.
Algunas características del trabajo, como la precariedad, la alta demanda, la desigualdad en el grado de esfuerzo-recompensa, la percepción de falta de recursos personales, problemas de seguridad, organización laboral y largas horas de trabajo, como también el escaso apoyo social se han correlacionado positivamente con distintos tipos de trastornos de dolor, incluido el DCSP. Sin embargo, estas cuestiones, que en los contextos laborales son consideradas como factores de riesgo laboral, en el caso del trabajo doméstico, hasta el momento actual, no han sido consideradas.
Relación terapéutica
La medicina centrada en el paciente y la inclusión cada vez más frecuente de los pacientes en sus propios procesos de gestión en salud pone en valor la importancia de la relación terapéutica en las actividades asistenciales y su gran potencia para mejorar adherencia terapéutica y resultados eficaces en los tratamientos propuestos. Esta orientación se torna especialmente importante y relevante en el ámbito del dolor de suelo pélvico, en el que las repercusiones sobre la intimidad, el autocuidado, la vida social y sexual es tan importante.
Las investigaciones en este ámbito se han circunscrito especialmente a la relación obstétrica y actualmente existe una línea de trabajo contra la llamada violencia obstétrica que realmente señala la importancia de establecer lazos de confianza, empatía y autenticidad con la puérpera. No obstante, consideramos que se puede extrapolar en términos generales algunas de las recomendaciones obtenidas de otras patologías álgidas, reconociendo la necesidad de potenciar investigaciones específicas. Por ejemplo, Kinney 62 estudia el impacto específico de la alianza terapéutica entre fisioterapeutas y pacientes con dolor musculoesquelético crónico a través de una revisión sistemática que incluyó 451 ensayos. La evidencia sugiere que la alianza terapéutica predice resultados satisfactorios en el tratamiento de este tipo de pacientes.
O'Keeffe 63 Realiza una metanálisis y una revisión sistemática utilizando 11 bases de datos para analizar aquellas variables contextuales inespecíficas (elementos físicos, psicológicos y sociales que caracterizan el encuentro terapéutico con el paciente con dolor) que pueden influir en el resultado de la intervención, y los clasifica en cinco grandes parámetros: relacionados con el profesional, con el paciente, con la alianza terapéutica, con el tratamiento y habilidades específicas del profesional y aquellos de carácter organizativo y ambiental (Figura 5).
Sin embargo, esta variable ha sido poco investigada en el ámbito del DCSP, donde la importancia de una relación terapéutica basada en la confianza y en la empatía adquiere una relevancia especial, como ya hemos comentado.
CONCLUSIONES
El modelo biopsicosocial reconoce la importancia plurietiolológica del DCSP, incorporando variables biológicas, psicológicas y socioculturales en el origen, exacerbación y mantenimiento del síndrome. De este modo, los factores biológicos se referirían a las características fisiológicas, a la anatomía del paciente, a su historial médico y a la naturaleza de las lesiones. Los determinantes sociales englobarían aspectos referidos al estilo de vida, al ámbito laboral, familiar, los roles de género, percepción de apoyo social, y otros aspectos sociales económicos y laborales, mientras que los determinantes psicológicos hacen referencia a la exposición a eventos vitales de gran impacto, interpretaciones catastróficas sobre autoeficacia, percepción subjetiva de discapacidad, hipervigilancia, ansiedad por la enfermedad, autoestima, personalidad y el uso estrategias afrontamiento más o menos eficaces para el control del dolor y la discapacidad. Entre todos los parámetros, las experiencias traumáticas y el estrés asociado contribuyen de un modo intenso a la modulación del DCSP.
En la asistencia clínica es necesario incorporar la perspectiva de género al análisis del dolor y revisar los estereotipos y sesgos de género que pueden limitar la atención sanitaria de calidad.
La consideración de la salud como estado de bienestar biopsicosocial y no solo como ausencia de enfermedad y el abordaje del dolor crónico desde una perspectiva integral, favorece la visión holística del DCSP. Por ello, los tratamientos recomendados deben ser multimodales y multidisciplinares, deben incluir la participación del paciente, la toma de decisiones compartida y el establecimiento de objetivos funcionales, teniendo como objetivo final la mejora de la calidad de vida de los pacientes afectados.