Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Nutrición Hospitalaria
versión On-line ISSN 1699-5198versión impresa ISSN 0212-1611
Nutr. Hosp. vol.33 no.6 Madrid nov./dic. 2016
https://dx.doi.org/10.20960/nh.464
Nutrición parenteral domiciliaria en España durante 2015; informe del Grupo de Nutrición Artificial Domiciliaria y Ambulatoria NADYA
Home Parenteral Nutrition in Spain, 2015. Home and Ambulatory Artificial Nutrition (NADYA) Group report
Carmina Wanden-Berghe1, Cristina Campos Martín2, Cristina Cuerda Compes3, Carmen Gómez Candela4, Rosa Burgos Peláez5, José Manuel Moreno Villares6, José Luis Pereira Cunill7, Antonio Pérez de la Cruz8, Nuria Virgili Casas9, Ceferino Martínez Faedo10, Julia Álvarez Hernández11, Carmen Garde Orbaiz12, M.a Ángeles Penacho Lázaro13, Eva Ángeles Sánchez Martos14, Alejandro Sanz Paris15, Montserrat Gonzalo Marín16, Ana Zugasti Murillo17, Pilar Matía Martín18, Tomás Martín Folgueras19, Fátima Carabaña Pérez20, Patricia Díaz Guardiola21, Cristina Tejera Pérez22, Daniel de Luis Román23, Luis Miguel Luengo Pérez24, Nieves Santacruz Carmona25, Antxón Apezetxea Celaya26, Miguel Ángel Ponce González27, Juan Ramón Urgeles Planella28, Lucía Laborda González29, Miguel Ángel Martínez Olmos30, Olga Sánchez-Vilar Burdiel31, Clara Joaquín Ortiz32, Cecilia Martínez Costa33, José Pablo Suárez Llanos34, Alicia Calleja Fernández35, Pere Leyes García36, M.a Carmen Gil Martínez37, Silvia Mauri38 , María Victoria García Zafra39, Maria José Carrera Santaliestra40; Grupo NADYA-SENPE
1Hospital Gral. Univ. de Alicante. ISABIAL-FISABIO. Alicante.
2Unidad de Nutrición Clínica y Dietética. UGC de Endocrinología y Nutrición. Hospital Univ. Virgen Macarena. Sevilla.
3Hospital Gral. Univ. Gregorio Marañón. Madrid.
4Hospital Univ. La Paz. Madrid.
5Hospital Vall d'Hebron. Barcelona.
6Hospital Univ. 12 de Octubre. Madrid.
7Hospital Univ. Virgen del Rocío. Sevilla.
8Hospital Univ. Virgen de las Nieves. Granada.
9Hospital Univ. de Bellvitge. L'Hospitalet de Llobregat, Barcelona.
10Hospital Univ. Central de Asturias. Oviedo.
11Hospital Univ. Príncipe de Asturias. Alcalá de Henares, Madrid.
12Hospital Univ. Donostia. Guipuzkoa.
13Hospital El Bierzo. Ponferrada, León.
14Corporació Sanitària Parc Taulí. Barcelona.
15Hospital Univ. Miguel Servet. Zaragoza.
16Hospital Univ. Carlos Haya. Málaga.
17Hospital Virgen del Camino. Pamplona.
18Hospital Clínico San Carlos. Madrid.
19Complejo Hospitalario Univ. de Canarias. Santa Cruz de Tenerife.
20Hospital Univ. Ramón y Cajal. Madrid.
21Hospital Univ. Infanta Sofía. San Sebastián de los Reyes, Madrid.
22Complejo Hospitalario Univ. de Ferrol. A Coruña.
23Hospital Clínico Univ. de Valladolid. Valladolid.
24Hospital Infanta Cristina. Badajoz.
25Hospital Gral. Univ. de Alicante. Alicante.
26Hospital Basurto. Bilbao.
27Hospital Univ. de Gran Canaria Dr. Negrín. Las Palmas de Gran Canaria.
28Hospital Univ. Son Espases. Palma de Mallorca.
29Hospital de Cruces. Bilbao.
30Complejo Hospitalario Univ. de Santiago. Santiago de Compostela, A Coruña.
31Fundación Jiménez Díaz. Madrid.
32Hospital Germans Trias i Pujol. Badalona, Barcelona.
33Hospital Clínico Univ. Valencia.
34Hospital Univ. Nuestra Señora de la Candelaria. Santa Cruz de Tenerife.
35Complejo Asistencial de León. León.
36Hospital Clínic. Barcelona.
37Hospital Central de la Defensa Gómez Ulla. Madrid.
38Hospital Universitari Dr. Josep Trueta. Girona.
39Hospital Univ. Virgen de la Arrixaca. Murcia.
40Hospital del Mar. Barcelona
Dirección para correspondencia
RESUMEN
Objetivo: comunicar los datos del registro de Nutrición Parenteral Domiciliaria (NPD) del grupo de trabajo NADYA-SENPE del año 2015.
Material y métodos: recopilación de los datos de NPD del registro online del grupo de Nutrición Artificial Domiciliaria y Ambulatoria (NADYA) desde el 1 de enero de 2015 al 31 de diciembre de 2015.
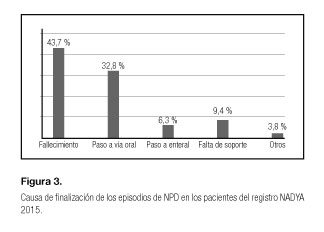
Resultados: se registraron 236 pacientes, con 243 episodios de NPD procedentes de 40 hospitales, lo que representa una tasa de 5,08 pacientes/millón de habitantes/año 2015. La patología más frecuente en los adultos fue "otros" (26,3%) seguido por "oncológico paliativo" (21,6%). La complicación más frecuente fue la séptica relacionada con el catéter, que presentó una tasa de 0,53 infecciones/1.000 días de NPD. Finalizaron 64 episodios, la principal causa fue el fallecimiento (43,7%) y el "paso a la vía oral" (32,8%).
Conclusiones: constatamos el aumento de los centros y profesionales colaboradores, dando respuesta a la cantidad progresivamente mayor de pacientes con soporte nutricional parenteral en domicilio. Se mantienen estables las principales indicaciones para el establecimiento de NPD y las causas de finalización del tratamiento.
Palabras clave: Nutrición parenteral domiciliaria. Nutrición parenteral. Soporte nutricional. Cuidados domiciliarios. Registros. Epidemiología.
ABSTRACT
Aim: To communicate the results of the Spanish Home Parenteral Nutrition (HEN) registry of the NADYA-SENPE group for the year 2015.
Material and methods: Data was recorded online by NADYA group collaborators that were responsible of the HPN follow-up from 1st January to 31st December 2015.
Results: Two hundred and thirty-six patients with 243 episodes of NPD were recorded from 40 hospitals. This represents a rate of 5.08 patients/million habitants for 2015. The most frequent pathology in adults was other (26.3%) followed by palliative oncological (21.6%). The most common complication was catheter-related sepsis which presented a rate of 0.53 infections/1,000 days of HPN. Sixty-four episodes were finished; the main cause was death (43.7%) and resuming to oral via (32.8%).
Conclusions: we find increasing centers and professional partners, responding to the progressively more patients with parenteral nutrition support at home. The main indications for the establishment of NPD and causes termination of treatment remain stable.
Key words: Home parenteral nutrition. Parenteral nutrition. Nutritional support. Home care services. Registries. Epidemiolgy.
Introducción
La nutrición parenteral domiciliaria (NPD) cimienta sus comienzos como respuesta a las necesidades concretas de un grupo muy específico de pacientes. Son aquellos con imposibilidad de uso de la vía oral o enteral para conseguir total o parcialmente los requerimientos diarios de energía y/o de nutrientes; y al mismo tiempo, con un estado general y una estabilidad clínica que permiten su alta hospitalaria, ya que su permanencia en el medio hospitalario está condicionada principalmente por la necesidad de soporte nutricional intravenoso. Esta situación puede llegar a ser prolongada en el tiempo, y por ello, el tratamiento en domicilio permite, además de un importante ahorro en estancia hospitalaria, una mejora en la calidad de vida del paciente y su familia (1).
Inicialmente, se beneficiaron de esta técnica los pacientes afectos de fallo intestinal crónico benigno. A raíz de la extensión de su uso, han ido surgiendo con posterioridad grupos de trabajo que consensuando protocolos de actuación y llevando a cabo registros detallados han permitido la mejora en la aplicación y la ampliación de sus indicaciones; pudiendo tener acceso a la misma pacientes afectos de otras patologías, pero igualmente con necesidades de soporte nutricional complejo.
En España, el Grupo de Nutrición Artificial Domiciliaria y Ambulatoria (NADYA) dentro de la Sociedad Española de Nutrición Parenteral y Enteral (SENPE) mantiene abierto a los profesionales que prestan asistencia a pacientes con soporte nutricional parenteral en domicilio un detallado registro para pacientes con NPD, publicándose periódicamente informes que abarcan los datos incluidos desde el año 1992 hasta la actualidad (2,3).
Material y Métodos
Análisis descriptivo de los datos recogidos en el registro del grupo NADYA-SENPE (www.nadya-senpe.com) Los criterios para este trabajo incluyeron los datos registrados de pacientes con NPD desde el 1 de enero de 2015 al 31 de diciembre de 2015.
Para el análisis de los datos se consideró como población pediátrica "niños" desde la edad más pequeña registrada hasta los 14 años incluidos, considerándose adultos al resto de las edades. Se utilizaron técnicas descriptivas mediante el cálculo de las frecuencias absolutas y relativas (porcentajes) de las variables y en el caso de las variables cuantitativas se emplearon medidas de tendencia central y para la dispersión de los datos (desviación estándar SD o intervalo intercuartílico IIQ), para describir mejor la distribución. Los datos más relevantes se representaron en figuras. Cuando los datos lo permitieron, se realizaron contrastes de hipótesis mediante Chi cuadrado, T-Student o ANOVA dependiendo de las características de las variables. Para el cálculo de las prevalencias se tomó como denominador la media poblacional a 1 de julio de 2015 (46.423.064 habitantes), publicada por el Instituto Nacional de Estadística (4) (http://www.ine.es). El control de calidad de los datos se efectuó a través de tablas de doble entrada de datos y búsqueda activa de errores, cuando fueron encontrados se corrigieron mediante la consulta con la fuente original de los datos. Para el análisis de los datos se empleó el paquete estadístico StatisticalPackageforthe Social Sciences SPSS® 22.0.
Resultados
Se registraron 236 pacientes, procedentes de 40 hospitales españoles con una media de 5,9 pacientes por hospital, observando una gran variabilidad (máx. 32; min. 1). La tasa de prevalencia fue de 5,08 pacientes/millón de habitantes/ año 2015, de los que el 55,9% eran mujeres. Se reconocieron 243 episodios ya que uno de los pacientes presentó 3 episodios durante el año y otros 2 pacientes 2 episodios de NPD.
Niños: Se registraron 4 niños (1,7%), todos con un solo episodio de NPD. La edad mediana fue de 4,5 meses (IIQ 3-28,5) dos de ellos eran niñas, 50%, Cada niño presentó un diagnóstico diferente (intestino corto, isquemia mesentérica, oncológico y alteraciones de la motilidad), las causas principales de la indicación fueron el "síndrome de intestino corto" en dos de los niños (50%) la "malabsorción" en uno de ellos (25%) y la obstrucción intestinal en el otro (25%). Los catéteres que se registraron fueron 2 tunelizados (50%) y 2 catéter central de inserción periférica -PICC- (50%) La duración de la NPD presentó una mediana de 645días IIQ 428-3.841. No se registró durante el año ninguna complicación. Durante el año no finalizó ningún episodio. Fueron considerados candidatos para trasplante intestinal tres de los niños (75%). La fórmula que recibieron procedía de una empresa de catering 3 (75%), aunque el material fungible necesario para la administración de la NPD el 4 (100%) lo obtenían del hospital de referencia.
Adultos: de los 232 pacientes mayores de 14 años el 56% eran mujeres, su edad Me fue de 52 años (IIQ 40-62), el adulto con menor edad tenía 15 años y de mayor edad 96. El diagnóstico registrado con mayor frecuencia fue "otros" (26,3%) seguido por "oncológico paliativo" (21,6%) (Fig. 1). El motivo de indicación fue el síndrome de intestino corto en el 32,8% de los casos, seguido de la obstrucción intestinal en el 27,6% (Fig. 2). Los catéteres más utilizados fueron los tunelizados (44%), los reservorios subcutáneos (30,6%) y los PICC '21,8%. La duración de la NPD presentó una mediana de 741 días IIQ 187-1744 (2 años; IIQ 0,5-4,8). La complicación más frecuente fue la séptica relacionada con el catéter que presentó una tasa de 0,53 infecciones/1.000 días de NPD, seguidas de las metabólicas 0,18/1.000 días y de las no sépticas relacionadas con el catéter con 0,16/1.000 días de NPD. La actividad de los pacientes estaba limitada en el 51,7% y era normal en 36,6% y mantenían una vida independientes 43,5% requiriendo ayuda parcial 46,6% de los pacientes.
Durante el año finalizaron 64 episodios (Fig. 3), la principal causa de la finalización fue el fallecimiento 28 (43,7%) seguida del "paso a la vía oral" 23 (35,9%). Se consideraron candidatos para trasplante intestinal al 13,8% de los pacientes. El principal suministrador de las bolsas de nutrición parenteral fue el hospital de referencia (71,1%) seguido de una empresa de catering (19,8%). También el material fungible necesario para su administración (84,5%) lo recibieron desde el hospital y un 14,7% desde atención primaria.
Discusión
La incorporación de nuevos centros hospitalarios al registro es una tendencia que sigue al alza ininterrumpidamente año tras año, habiéndose duplicado los hospitales participantes en menos de 10 años; se ha pasado de 38 centros en 2014 a 40 en 2015. En el 2015 se registraron 236 pacientes frente a los 220 del año anterior, con un número total de episodios de 243 (5). Esto permite conocer cada año con mayor precisión la situación real de la NPD en España. Los profesionales que prestan asistencia a pacientes con soporte nutricional domiciliario se implican cada vez más en la tarea de consignar y comunicar los datos, que agrupados y tratados en el marco del registro, posibilitan seguir progresando en el conocimiento de esta técnica, en la definición de protocolos adaptados a las necesidades de nuestro medio y en su difusión.
Los esfuerzos de los profesionales dedicados a la nutrición y comprometidos con la necesidad de extender y generalizar la detección y atención de pacientes tributarios de soporte nutricional, asimismo logran tratar a un número cada vez mayor de pacientes, entre ellos pacientes con patologías y tratamientos muy complejos, en los cuales, cada vez cobra mayor relevancia la importancia de un soporte nutricional individualizado y adaptado a sus necesidades que anteriormente no se contemplaba suficientemente dentro de las opciones terapéuticas. Quizás por este motivo, por segundo año consecutivo en los pacientes adultos, el apartado diagnóstico "otros" con un 26,3% supera al apartado de "neoplasia en tratamiento paliativo", que se mantiene en cifras similares al año anterior con un 21,6%, habiendo sido este último el primer diagnóstico hasta la recogida de los datos de 2014. Permanecen, en proporciones similares a las previamente registradas, como indicaciones principales para el establecimiento de NPD el síndrome de intestino corto con el 32,8% de los casos (24-32% en otros registros) (3,5) y la obstrucción intestinal. Los accesos venosos más empleados han sido los catéteres tunelizados y en segundo lugar los reservorios subcutáneos; difiriendo de lo observado en otros registros como el Sustain Registry estadounidense, y el registro canadiense de NPD, donde se recoge que la vía de acceso más utilizada en adultos de 2011 a 2014 ha sido el catéter central de inserción periférica (3,5). Igualmente no varían los motivos de finalización de los episodios, en primer lugar el éxitus, posiblemente por la situación de los pacientes en tratamiento paliativo; y en segundo el paso a la vía oral. Sin embargo, sí se ha registrado un sensible aumento de la duración de la NPD, con mediana de 741 días frente a 612. Esto confirma el asentamiento progresivo de la NPD en nuestra área como tratamiento prolongado en el tiempo y bien tolerado en pacientes crónicos.
En lo referente a los pacientes pediátricos, se han registrado durante 2015 menos de la mitad de casos que el año previo, con una mediana de edad menor, todos con episodio único y abierto, y con excepción de un caso, todo ellos candidatos a trasplante intestinal.
Las complicaciones registradas fueron en primer lugar las sépticas relacionadas con catéter 0,53/1.000 días, las metabólicas 0,18/1.000 días y las no sépticas relacionadas con catéter 0,16/1.000 días de NPD. A pesar de haberse documentado un número mayor de pacientes y de episodios que en 2014, la tasa de complicaciones ha resultado menor, siendo también menor que las registradas en otras series de pacientes; en el registro de Canadá se documentaron 1,58 sepsis relacionadas con el catéter/1.000 días de 2005 a 2008 y 0,97/1.000 días de NPD entre 2011 y 2014 (6); en otra serie europea Guglielmi y cols. registraron 1,40 sepsis por catéter/1.000 días de NPD con mayor incidencia en pacientes oncológicos (7); esta baja tasa de complicaciones en nuestra serie quizás pueda deberse en cierta parte a un infrarregistro de las mismas, lo cual sería un importante aspecto a mejorar; o también a la mayor utilización de catéteres tunelizados y reservorios subcutáneos (3).
Por todo ello, constatamos el aumento, ininterrumpido desde el inicio del registro, de los centros y profesionales colaboradores, dando respuesta a la cantidad progresivamente mayor de pacientes con soporte nutricional parenteral en domicilio, que siendo la base del tratamiento del fallo intestinal crónico benigno, necesita para que sea exitoso de un abordaje multidisciplinar complejo (8). Un equipo asistencial especializado debe realizar una evaluación integral en cada caso candidato y una indicación individualizada de la NPD, formación de paciente y cuidadores, asegurar la vía de suministro de la nutrición y materiales fungibles, y encargándose también del seguimiento y prevención y control de complicaciones, siendo peor el pronóstico y mayores las complicaciones en pacientes con NPD prolongada en ausencia de este equipo entrenado de soporte (9-11). Pensamos que es prioritario por parte de las instituciones sanitarias el reconocimiento de este aumento significativo de demanda y consecuentemente a ello se contemple la mejora de la dotación de personal que dé respuesta a las necesidades asistenciales de estos pacientes.
Agradecimientos
A todos los miembros del grupo NADYA por su colaboración, ya que siendo un registro voluntario, constantemente se esfuerzan en que la información sea lo más próxima a la realidad de este tratamiento en nuestro país. Deseamos e invitamos a los responsables del tratamiento nutricional de los niños a que se sumen y que también pueda recogerse estos tratamientos con mayor precisión.
Bibliografía
1. Wanden-Berghe C, Moreno Villarés JM, Cuerda Compés C, Carrero C, Burgos R, Gómez Candela C. Home parenteral nutrition in Spain 2011 and 2012; a report of the home and ambulatory artificial nutrition group NADYA. Nutr Hosp 2014;29(6):1360-5. [ Links ]
2. Staun M, Pironi L, Bozzetti F, Baxter J, Forbes A, Joly F, et al. ESPEN Guidelines on Parenteral Nutrition: Home Parenteral Nutrition (HPN) in adult patients. Clinical Nutrition 2009;28:467-79. [ Links ]
3. Wanden-Berghe C, Cuerda Compes C, Burgos Peláez R, Gómez Candela C, Virgili Casas N, Pérez de la Cruz A, et al.; Grupo NADYA-SENPE. A home and ambulatory artificial nutrition (NADYA) Group Report, Home Parenteral Nutrition in Spain, 2013. Nutr Hosp 2015;31(6):2533-8. [ Links ]
4. INE: INEBASE (sede Web): Madrid, España: Instituto Nacional de Estadística; (actualizada 2015, citada 16 junio 2015). Disponible en: http://www.ine.es/inebmenu/indice.htm. [ Links ]
5. Wanden-Berghe C, Pereira Cunill JL, Cuerda Compes C, Moreno Villares JM, Pérez de la Cruz A, Burgos Peláez R, et al. Nutrición parenteral domiciliaria en España durante 2014; informe del Grupo de Nutrición Artificial Domiciliaria y Ambulatoria NADYA. Nutr Hosp 2015;32(6):2380-4. [ Links ]
6. Hortencio TD, Arendt BM, Teterina A, Jeejeebhoy KN, Gramlich LM, Whittaker JS, et al. Changes in home parenteral nutrition practice based on the Canadian Home Parenteral Nutrition Patient Registry. JPEN J Parenter Enteral Nutr 2015; sep 25. Epub ahead of print. Doi: 10.1177/0148607115609289. [ Links ]
7. Winkler MF, DiMaria-Ghalili RA, Guenter P, Resnick HE, Robinson L, Lyman B, et al. Characteristics of a cohort of home parenteral nutrition patients at the time of enrollment in the Sustain Registry. JPEN J Parenter Enteral Nutr 2015; may 13. Epub ahead of print. DOI: 10.1177/0148607115586575. [ Links ]
8. Guglielmi FW, Regano N, Mazzuoli S, Rizzi M, Fregnan S, Leogrande G, et al. Catheter-related complications in long-term home parenteral nutrition patients with chronic intestinal failure. J Vasc Access 2012;13(4):490-7. [ Links ]
9. Pironi L, Arends J, Bozzetti F, Cuerda C, Gillanders L, Bekker Jeppesen P, et al. ESPEN guidelines on chronic intestinal failure in adults. Clinical Nutrition 2016;35:247-307. [ Links ]
10. Pironi L, Goulet O, Buchman A, Messing B, Gabe S, Candusso M. Outcome on home parenteral nutrition for benign intestinal failure: A review of the literature and benchmarking with the European prospective survey of ESPEN. Clinical Nutrition 2012;31:831-45. [ Links ]
11. Dibb M, Teubner A, Theis V, Shaffer J, Lal S. Review article: the management of long-term parenteral nutrition. Aliment Pharmacol Ther 2013;37(6):587-603. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Carmina Wanden-Berghe.
Hospital General Universitario de Alicante.
Instituto de Investigación Sanitaria y Biomédica de Alicante
(ISABIAL-Fundación FISABIO) Alicante
e-mail: carminaw@telefonica.net
Recibido: 14/08/2016
Aceptado: 09/10/2016