INTRODUCCIÓN
El exantema fijo medicamentoso (EFM) es una reacción alérgica a medicamentos (RAM) caracterizada por la aparición de lesiones cutáneas provocadas por el efecto nocivo de diversas sustancias, generalmente medicamentos1,2.
Las toxicodermias son un grupo de las RAM que se manifiestan por vía cutánea o mucosa originando una variedad de síndromes y representan la forma más frecuente y de mayor diversidad morfológica3. En los estudios de reacciones adversas relacionadas con el consumo de medicamentos, entre un 3,1% y el 6,2% requiere ingreso hospitalario4. Las consultas médicas en atención primaria relacionadas con efectos adversos a fármacos son aproximadamente el 5%, y de estas, el 0,3% presenta algún tipo de reacción cutánea1. En el año 2003, Gurwitz y col. presentaron los resultados sobre intoxicaciones medicamentosas con 30 397 pacientes mayores de 65 años, en el que se identificaron 1523 efectos adversos, de los que 421 (27%) se consideraron evitables, con una tasa global de reacciones asociadas a medicamentes de 50,1 por 1000 habitantes en EE. UU.5.
Desde el punto de vista patogénico, las toxicodermias se pueden producir a través de mecanismos inmunológicos y no inmunológicos, que se relaciona con la teratogenicidad, las interacciones o la sobredosificación de un determinado fármaco, entre otros factores6. El mecanismo patogénico del EFM no se conoce con exactitud, pero se relaciona con factores genéticos e inmunitarios en su fisiopatogenia6. Parece que el desarrollo de la biología molecular puede ayudar a desplegar su patogenia exacta, aunque todavía se desconoce la causa de la aparición recurrente en las mismas zonas7,8,9,10. Los fármacos implicados varían según cada autor, país y década. La enorme diversidad observada se debe a que la incidencia de casos de EFM inducidos por un fármaco determinado depende de la frecuencia con la que se emplee en una población o país concreto.
El EFM se ha asociado a un amplio número de fármacos, los más frecuentemente implicados se encuentran recogidos en la Tabla 1 11,12,13. Aunque generalmente un único fármaco es el desencadenante del EFM, existen casos de hipersensibilidad cruzada por la asociación de dos fármacos.
La forma clínica de presentación más típica del EFM es en forma de una mácula solitaria, redonda u oval, edematosa, de color rojizo o violáceo, bien delimitada y de un tamaño que puede variar desde unos pocos milímetros hasta los 10-20 cm, y que aparece minutos o pocas horas después de la exposición al fármaco o sustancia desencadenante. Ocasionalmente, esta lesión puede evolucionar a lesiones ampollosas, debido a la apoptosis queratinocítica, la cual favorece la denudación epitelial, causando erosiones secundarias muy dolorosas. Puede afectar a cualquier zona de la piel o de las mucosas. En el hombre es más frecuen- te su localización en el área genital, perianal, cara y mucosa labial. En las mujeres es más frecuente en las extremidades superiores e inferiores, cara y mucosa labial11,12. Hay que tener en cuenta que algunos fármacos se asocian con mayor frecuencia a determinadas localizaciones (Tabla 2).
Tras la retirada del fármaco, las lesiones desaparecen en un par de semanas, dejando una hiperpigmentación residual marrón oscura o violeta, que puede persistir durante meses o años, aunque la hiperpigmentación mantenida no siempre se produce14. La reexposición al fármaco o la administración mantenida en el tiempo puede producir que reaparezcan las lesiones, aumentado de tamaño o apareciendo nuevas áreas afectadas1,11,15,16,17
El diagnóstico de EFM es fundamentalmente clínico, basado en la morfología y distribución de las lesiones cutáneas, en los antecedentes de aparición de lesiones cutáneas tras la administración de un fármaco y la resolución de las mismas al retirarlo. Es imprescindible realizar una anamnesis exhaustiva7,8,10,14.
Las pruebas complementarias que contribuyen a confirmar el diagnóstico del EFM son: pruebas de provocación oral, pruebas de contacto y el estudio histológico o biopsia cutánea. Las pruebas de provocación son las más fiables, no están exentas de riesgo y existe contraindicación en pacientes que hayan sufrido reacciones medicamentosas graves, como la necrólisis epidérmica tóxica (NET) y/o la anafilaxia7. A pesar de que la provocación tópica es más segura que la provocación oral8, en ambos casos se debe tener en cuenta que la aparición de las lesiones puede retrasarse varios días tras el contacto con el fármaco, y el contacto no siempre produce lesiones14. Cabe destacar la importancia de aplicar el fármaco tópico en zonas con lesiones previas para obtener una mayor fiabilidad8. El estudio histológico o biopsia cutánea es una técnica más agresiva que las anteriores, pero muy contribuyente a la hora de descartar procesos patológicos con clínica similar al EFM, lo que permite confirmar el diagnóstico clínico de sospecha. En el caso del EFM, histológicamente se puede apreciar un infiltrado perivascular e intersticial superficial y profundo, formado por neutrófilos, linfocitos y eosinófilos, además de queratinocitos necróticos en la epidermis8.
El EFM es una de las toxicodermias asociadas al consumo de fármacos como el paracetamol, siendo este uno de los fármacos de mayor consumo por la población general, por presentar un amplio margen de seguridad y una elevada biodisponibilidad18. La evidencia sobre las toxicodermias está fundamentada en estudios observacionales, generalmente de series de casos clínicos, debido a su baja prevalencia y a la dispersión geográfica de estos. Bajo esta premisa y siendo conscientes del bajo impacto para la evidencia clínica, en esta publicación presetamos un caso clínico de una paciente con lesiones cutáneas ampollosas relacionadas con el consumo de paracetamol. El caso se presenta a partir del tratamiento de las lesiones como elemento de aprendizaje a partir de la observación y un análisis reflexivo.
DESCRIPCIÓN DEL CASO
Se describe el caso de una mujer de 78 años de edad, sin alergias medicamentosas conocidas y con antecedentes patológicos de insuficiencia venosa, hipertensión arterial (HTA), enfermedad renal crónica de grado III, hipercolesterolemia y obesidad. El tratamiento farmacológico habitual es simvastatina 20 mg y enalapril maleato 20 mg; ocasionalmente toma paracetamol 1 g para control del dolor.
Desde junio de 2006, la paciente fue visitada en varias ocasiones en un centro de atención primaria por presentar una lesión cutánea localizada en maléolo externo de la extremidad inferior derecha (EID), edemas bima- leolares con signos de fóvea negativos e insuficiencia venosa crónica (IVC) grado C-6 según la clasificación CEAP (Clínica - Etiología - Anatomía - Fisiopatología). Se orientó como úlcera venosa y se indicó tratamiento local con nitrofurazona pomada y vendaje de contención (tipo crepé). Las lesiones epitelizaron en una semana. Ante las recidivas de las lesiones en la misma localización, fue derivada al servicio de cirugía vascular, donde se confirmó el diagnóstico de úlcera de etiología venosa y se decidió mantener el tratamiento local e introducir troxerutina.
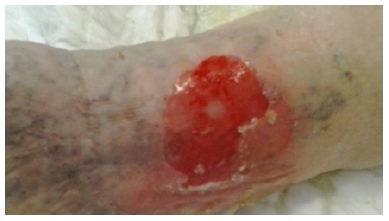
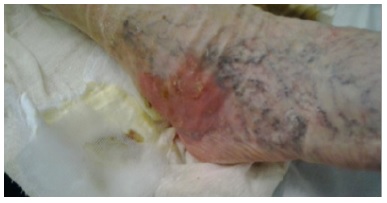
En junio de 2014 acudió a la consulta de enfermería por la aparición de flictenas de 1-4 cm de diámetro en zona perimaleolar externa de la EID. En la exploración se observó una lesión caracterizada por un lecho hiperémico, húmedo, de color rosado a rojo pálido, un exudado moderado de aspecto serohemático, de bordes bien delimitados y una zona perilesional eritematosa, no indurada (Figs. 1 y 2) y edema sin fóvea. Tras la exploración física no se objetivaron alteraciones significativas. Se aplicó tratamiento local, con el que se consiguió la curación de las
lesiones en un periodo que osciló entre los 7 y los 10 días (Fig. 3). Durante el periodo de junio a diciembre de 2014 aumenta la recurrencia de las lesiones asociadas a la presencia de prurito intenso en la zona, dolor intenso de predominio nocturno y la aparición espontánea de flictenas (Fig. 4) con contenido seroso en la zona perimaleolar.
Debido a la recurrencia de las lesiones, se decide realizar cultivo del exudado para descartar un proceso infeccioso. Los resultados del cultivo microbiológico indican la presencia de colonias de Staphylococcus aureus y el antibiograma indica sensibilidad al ciprofloxacino, por lo que se instaura antibioterapia durante 10 días, sin apreciar cambios en la evolución de las lesiones y manteniendo el carácter recurrente de las mismas.
RESOLUCIÓN DEL CASO Y ABORDAJE LOCAL
Teniendo en cuenta las características y la evolución de las lesiones se sospecha una posible reacción cutánea medicamentosa. Se realiza un diagnóstico diferencial entre toxicodermias medicamentosas basado en la morfología, localización y evolución de las lesiones. Al aparecer como una lesión única y recidivante, se descarta un penfigoide ampolloso y un síndrome de Stevens-Johnson. Al presentarse como una lesión redondeada, se descarta el diagnóstico de eritema multiforme por su forma clínica como diana papular.
Ante la sospecha de un EFM se interroga a la paciente y se evidencia una relación cronológica entre la toma de paracetamol y la aparición de las lesiones. Por ello, se decide suspender el fármaco e iniciar tratamiento con un corticoide tópico cada 24 horas. Tras la epitelización de las lesiones persiste una mácula residual hiperpigmentada que desapareció de forma progresiva en el periodo de 30 días.
Teniendo en cuenta las características de las lesiones, la secuencia temporal de la aparición de estas tras la administración de paracetamol y la posterior mejoría clínica tras la retirada del fármaco, la paciente fue diagnosticada de EFM por paracetamol.
TRATAMIENTO LOCAL
Basado en el concepto de preparación del lecho de la herida (TIME)19:
T: Eliminación del tejido no viable
Desbridamiento de las flictenas y retirada de restos de tejido no viable.
Limpieza de la lesión con solución salina.
I: Manejo de la inflamación, infección
Aplicación de malla lípidocoloide compuesta por un tejido de poliéster impregnado con partículas hidrocoloides (carboximetil-celulosa) y petrolatos, con el objetivo de aplicar los principios de la cura en ambiente húmedo de las lesiones, fomentando y acelerando el proceso de cicatrización20.
Aplicación de betametasona tópica en la zona perilesional con la finalidad de tratar la sintomatología asociada, como el prurito y el escozor secundario a la dermatitis.
M: Manejo del exudado
Colocación de gasas estériles como apósito secundario para absorción del exudado.
Aplicación de vendaje elástico compresivo para favorecer el retorno venoso y control del edema21.
E: Estimulación de la epitelización
DISCUSIÓN
El EFM es una reacción frecuente relacionada con el consumo de fármacos1,7,10,24,25.
El diagnóstico del EFM supone un gran desafío; es fundamentalmente clínico, basado en la forma de las lesiones y en la resolución de estas una vez retirado el fármaco causal. Para ello, es importante realizar una buena anamnesis, un correcto análisis de la historia farmacológica y una valoración precisa de las lesiones (forma, localización, sintomatología…)7,8,10,14.
Tras la valoración de las lesiones, es importante realizar un diagnóstico diferencial con otras patologías que asemejen su clínica con las lesiones presentes13.
La bibliografía refleja que en caso de presentarse lesión única, se debe plantear el diagnóstico diferencial entre el loxocelismo (picadura de la araña Loxosceles) y la celulitis pospicadura o reacción exagerada a picadura de insecto, entre otros. En caso de que las lesiones sean múltiples se denominaría EFM generalizado y se debería realizar el diagnóstico diferencial con el eritema multiforme y el penfigoide ampolloso. Si además existiera una marcada afectación mucosa, habría que descartar el síndrome de Stevens Johnson (SSJ). En los EFM con afectación genital, el diagnóstico diferencial se establece en ocasiones entre el herpes genital, la balanitis candidiásica y el exantema polimorfo genital. Las lesiones periungueales son diagnosticadas muy frecuentemente de paroniquia13 (Tabla 3).
En el caso descrito, se realizó una anamnesis, un análisis de la historia farmacológica y una valoración de las lesiones. Tras el tipo y número de lesiones, nos planteamos un diagnóstico diferencial con EFM y penfigoide ampolloso. Basándonos en el tipo y la localización de las lesiones, la anamnesis, la historia farmacológica y tras realizar una exhaustiva revisión bibliográfica, etiquetamos el proceso con el diagnóstico de EFM de tipo ampolloso. Al analizar la historia farmacológica y basándonos en la bibliografía existente, marcamos como fármaco causal el paracetamol, lo cual corroboramos con la supresión del fármaco y la no recidiva de las lesiones.
No se realizó ninguna prueba complementaria que ayudase en el diagnóstico, aunque existen diferentes pruebas como:
Como tratamiento, es esencial la retirada inmediata del probable fármaco causal. No obstante, puede requerirse un tratamiento sintomático de las lesiones, siendo útil el uso de corticoides tópicos potentes1,10). En este caso se usaron ambas estrategias que fueron efectivas.