Introducción
La pandemia del SARS-CoV-2 (COVID-19) sufrida desde 2020 ha generado una serie de cambios estructurales en el sistema sanitario de salud 1-5. El cese del seguimiento de las heridas por la misma enfermera, debido a los cambios decretados en el artículo 12 del Real decreto 463/2020 de 15 de marzo que regula la asistencia en atención primaria y el apoyo diagnóstico-terapéutico de la atención especializada, ocasionó prolongaciones en los tiempos de curación o complicaciones graves 2,6.
El diagnóstico de las lesiones de las extremidades inferiores (EEII) resulta de máxima importancia para el cierre cutáneo. Estas lesiones poseen una etiología multifactorial 7, y las de origen venoso representan un mayor porcentaje (75-80%) que el resto 8. Los criterios para el correcto diagnóstico etiológico se deben basar en: la anamnesis clínica, subclínica y semiológica de la herida, sin olvidar la evaluación del contexto local de la zona anatómica 9.
No obstante, en algunas circunstancias podemos enfrentarnos a lesiones infrecuentes o de diagnóstico complejo, lo que complica su posterior abordaje. Un ejemplo de esto último son las úlceras isquémicas hipertensivas de Martorell (UIHM) 9-11.
Existen divergencias académicas a la hora de explicar la aparición de este tipo de lesiones. Actualmente, se cuestiona la que durante mucho tiempo se ha considerado como el detonante principal de estas lesiones: la hipertensión arterial (HTA), ya que suele asociarse a otras patologías como la diabetes mellitus 10,12.
La UIHM se relaciona histológicamente con la presencia de arteriolas subcutáneas hipertróficas y estenóticas 13-17. Otra hipótesis es que se deban a una alteración de la inervación simpática 9,10, y tampoco se descarta que sea un traumatismo el que inicie el proceso 13,14,16,18,19.
Su prevalencia se estima del 0,10 al 0,30%. La incidencia es de 3 a 5 nuevos casos por 1.000 personas cada año. Aumenta en la prevalencia al 15 y al 18% en las mujeres, con una evolución de HTA mayor a 25 años y una incidencia de 20 a 25 nuevos casos por habitante y año 15,20.
El manejo de estas lesiones es complejo. A falta de una unificación de criterios o evidencia en la efectividad de abordaje terapéutico, se considera necesario el control de patologías subyacentes, del dolor y del tejido no viable 10,20. Entre las terapias locales asociadas a un mejor proceso evolutivo, se encuentran la terapia de presión negativa y los injertos autólogos, estos últimos se relacionan con un mejor control analgésico de la lesión 14,16,17, y también la terapia con electroestimulación y la aplicación de prostaglandina E1 15,21.
Revisada la escasa bibliografía disponible sobre casos clínicos, así como la influencia que ha ejercido la pandemia en el manejo de las UIHM, describimos un caso clínico en el que reflejamos una opción a tener en cuenta para el manejo del dolor, así como las dificultades añadidas originadas por las modificaciones de distribución de tareas enfermeras en atención primaria a causa de la SARS-CoV-2.
Presentación del caso
Historia clínica (anamnesis)
Mujer de 86 años, con patologías previas de varices desde 2008, HTA esencial monitorizada desde 2009 y diagnosticada en 2014, hipertiroidismo desde 2013 (actualmente, TSH [hormona tiroestimulante] en rango), insuficiencia cardíaca congestiva desde 2019, crisis addisonianas y neuralgia postherpética.
Presenta lesión cutánea de etiología incierta en extremidad inferior izquierda (EII) (Fig. 1A).
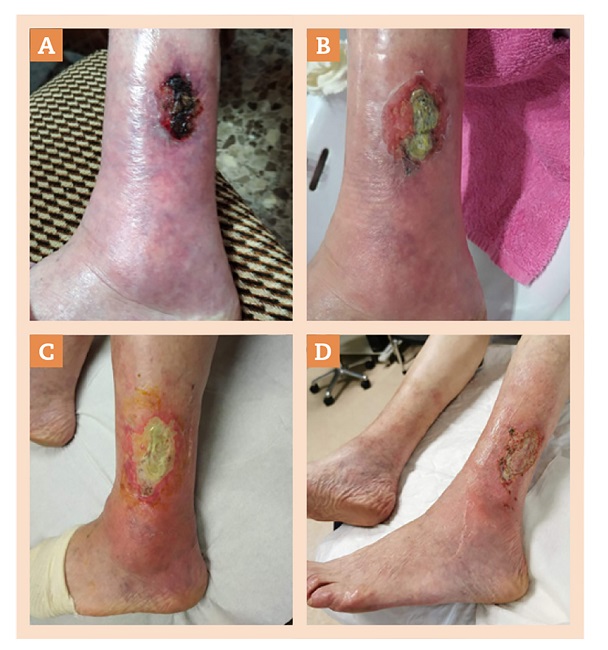
Figura 1. A) Cuidados empíricos aplicados por la paciente: masaje con emulsión 50-50% de aceite de oliva y agua. Aplicación en ambas EEII con crema de 5 mg de pentosano polisulfato sódico (Thrombocid®). B) Desbridamiento enzimático con colagenasa y aplicación simultánea de povidona yodada y apósito simple. Control en consulta a la semana. C) EII: limpieza con ácido hipocloroso (HClO) (Granudacyn®) + desbridamiento quirúrgico de esfacelos + cadexómero yodado + película de barrera Conveen Critic en perilesión + gasa + vendaje compresivo con Vellband y venda de corta tracción. Evolución tras 1 mes de la lesión. D) Sospecha de UIHM. Limpieza + fomento con PHMB + betasona perilesional + fomento con gel de PHMB + Urgoclean® + vendaje de contención.
Exploración vascular (fecha 11-5-2021): pulsos radiales +, troncos supraaórticos +. En EEII, pulsos presentes salvo tibial posterior bilateral.
Ausencia de estigmas venosos en ambas EEII. Índice tobillo-brazo bilateral de 1, con flujo de calcificación y presión arterial (PA) sistólica de tibiales posteriores mayor de 220 mmHg.
Tratamiento actual: sulodexida 15 mg; calcifediol 0,266 mg; buprenorfina 35 µg en parche; hidrocortisona 20 mg, y furosemida 40 mg.
Valoración
Tras 60 días de tratamientos aleatorios y 7 días de descarga antimicrobiana, se aprecia una lesión de 15 cm2 de área en tercio inferior de EII, con localización anteroposterior. Lecho esfacelado en su totalidad, necrosis en fascia muscular (colgajo) y lesión satélite con tejido necrótico seco. Exudado húmedo, espeso y amarillento (Fig. 1B y C). Bordes no delimitados y eritematosos. Piel perilesional y resto de pierna hasta el tobillo con eritema diseminado y lagunas violáceas. EII edematizada compatible con flebolinfedema. Dolor en escala visual analógica (EVA) de 8.
Plan de cuidados
-
Tratamientos aleatorios según evolución (Tabla 1).
Tabla 1. Bases de datos consultadas.
Fecha Descripción Procedimiento 11-2-2021 Acude al centro de salud Desbridamiento quirúrgico de esfacelo + fomento con polihexametileno biguanida (PHMB - Prontosán®) + apósito absorbente hidrocelular de hidrogel + pasta lassar perilesión 12-2-2021 EII: limpieza con ácido hipocloroso (HClO - Granudacyn®) + cadexómero yodado + apósito simple 15-2-2021 Aporta informe de eco-Doppler. ITB bilateral de 1 EII: limpieza con ácido hipocloroso (HClO - Granudacyn®) + cadexómero yodado + pasta lassar perilesional + apósito de espuma + vendaje tubular de malla elástica 16-2-2021 EII: limpieza con ácido hipocloroso (HClO - Granudacyn®) + desbridamiento quirúrgico de esfacelos + cadexómero yodado + pasta lassar perilesional + gasa + vendaje compresivo con gasa algodón y venda de corta tracción 18-2-2021 Sospecha de úlcera hipertensiva de Martorell Limpieza + fomento con PHMB + betametasona perilesional + PHMB gel + apósito de fibras detersivas con NOSF + vendaje de contención 1-3-2021 Valoración en escala Resvech 2.0: 13 PHMB gel + apósito de fibras detersivas con NOSF + apósito desbridante osmótico impregnado en solución Ringer + vendaje de tracción corta 2-3-2021 Limpieza con solución clorada + apósito antimicrobiano DACC + PHMB gel en lecho + corticoide tópico perilesional + crema barrera de silicona + DSUTPN + vendaje de tracción corta 9-3-2021 Limpieza + desbridación cortante + fomento con lidocaína 25 mg/g + PHMB en gel + DACC + DSUTPN + vendaje de tracción corta 12-3-2021 Área de la herida: 14 cm2 Limpieza con solución clorada en fomento + betametasona en bordes y zona maleolar + protección perilesional con crema de barrera de silicona + PHMB en gel + DACC + DSUTPN + vendaje de tracción corta 23-3-2021 Limpieza con solución clorada + betametasona en bordes + crema barrera de silicona + apósito detersivo recortado a las dimensiones del lecho de la herida + DSUTPN + vendaje con tracción corta 1-4-2021 Resvech 2.0: 11 Limpieza con solución clorada + betametasona perilesional + apósito de colágeno bovino con malla de alginato + apósitos detersivos con TLC y NOSF + DSUTPN + vendaje con tracción corta 23-4-2021 Limpieza con solución clorada + betametasona perilesional + apósito de colágeno bovino con malla de alginato + apósitos detersivos TLC y NOSF + DSUTPN + vendaje con tracción corta 4-4-2021 Crisis adisoniana Betametasona en bordes de la herida, crema de barrera de silicona sobre epidermis perilesional + crema de lidocaína 25 mg/g + malla de apósito detersivo recortado al tamaño de la herida + DSUTPN + vendaje de tracción corta 6-5-2021 Área: 9 cm2 Betametasona en bordes de la herida, crema de barrera de silicona sobre epidermis perilesional + crema con lidocaína en lecho de herida + malla de apósito detersivo recortado al tamaño de la herida + DSUTPN + vendaje con vendas de tracción corta 11-5-2021 Juicio clínico: úlcera de Martorell. Resvech 2.0: 9 31-5-2021 Fin DSUTPN Apósitos de foam con NOSF y media de autoajuste con velcro 25-6-2021 Resvech 2.0: 5 Apósito de plata nanocristalina + apósitos de alginato cálcico + vendaje de tracción corta 2-8-2021 PHMB gel + malla antimicrobiana de nailon y carbón activado + vendaje de tracción corta 10-8-2021 Epitelizado Crema de ácido hialurónico + medias de compresión auto ajustables circaid DSUTPN: dispositivo de un solo uso de terapia de presión negativa; EII: extremidad inferior izquierda; ITB: índice tobillo brazo; NOSF: factor nanooligosacárido; PHMB: polihexabiguanida; TLC: tecnología lípido coloide.
-
Descarga bacteriana y terapia de compresión con vendas de tracción corta (Tabla 1).
Con el diagnóstico médico, del cirujano, de úlcera venosa, se procede a la descongestión de la EII por considerar que existe flebolinfedema. Se inicia descarga bacteriana con cadexómero yodado y apósitos de alginato cálcico (Fig. 1C).
-
3. Tratamiento basado en la evidencia científica sobre sospecha de UIHM (Fig. 2A-D): terapias avanzadas (Tabla 2).
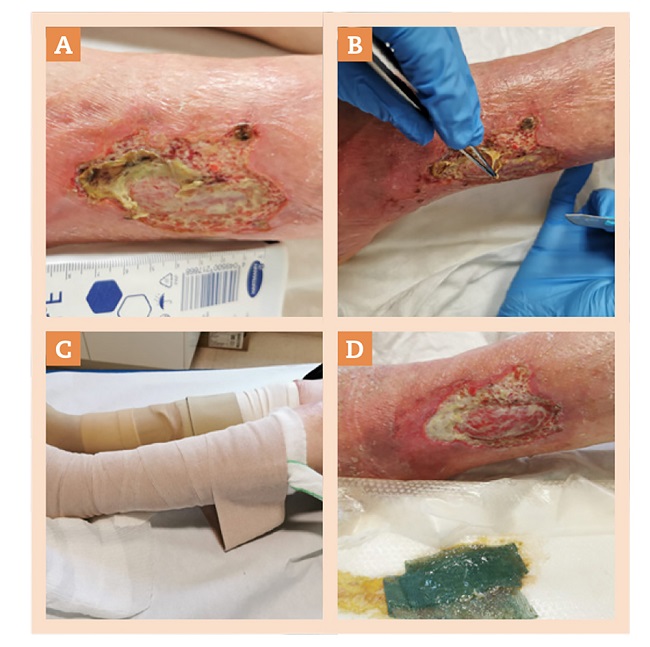
Figura 2. A) Aplicamos prontosan gel + apósito detersivo de fibras + Hydroclean® en zona esfacelada vendaje de compresión con tracción corta. B) Desbridamiento quirúrgico previo fomento con lidocaína. C) Inicio de DSUTPN y medias de compresión autoajustables Circaid®. Aspecto tras curas en el hospital. D) Limpieza + desbridación cortante + fomento con lidocaína + PHMB en gel + DACC + DSUTPN + vendaje compresivo con vendas de tracción corta.
Tabla 2. Terapias avanzadas: variedades de apósitos primaria junto al manejo de los dispositivos de un solo uso de terapia de presión negativa (PICO.®)
Fase/tiempo Cremas Apósito Limpieza Resultados Infecciosa/inflamatoria Betametasona al 0,5 mg/g sobre lecho y en bordes y perilesión. Crema de silicona de barrera perilesional Malla de DACC + PHMB en gel Suero salino al 0,9% a presión y fomento de 5 min con Granudacyn® (ácido hipocloroso -HClO) Cede la inflamación de los bordes. Se mantiene en nivel de dolor. Aumentan los esfacelos en el lecho Desbridación/alivio del dolor Crema de barrera de silicona en perilesión y de lidocaína 25 mg/g en lecho Apósito de fibras detersivas con NOSF + PHMB gel Igual que en la anterior fase Dolor EVA 2/0. Desbridación del 50% de esfacelos. Aparición de tejido de granulación Desbridación + control del dolor Igual que en la anterior fase Apósito de fibras detersivas con NOSF (se suspende el PHMB por exceso de exudado) Igual que en la anterior fase Desbridación del 25% de detrito. Control del dolor. Aparición de tejido de granulación en bordes. Exudado moderado Reparación fibroblástica y regeneración epitelial Solo se utiliza la lidocaína en función del dolor referido Apósito de colágeno bovino con malla de alginato (Epiona®) Mismo tratamiento NOSF: factor nanooligosacárido; PHMB: polihexabiguanida.
4. Tratamiento de la crisis addisoniana: actocortina (100 mg) intravenosa diluida en 100 ml de suero fisiológico y suero glucosado al 5% perfundido en 1 h. Posteriormente ajuste de prednisona e hidratación oral con solución de sales iónicas y glucosa. Batidos hiperproteicos para compensar la incipiente desnutrición que ha causado la inapetencia 22.
5. Cuidados de prevención de recidivas: hidratación de la piel con ácidos grasos hiperoxigenados en emulsión (Linovera®), medias de compresión autoajustables de 40 mmHg (Circaid®), control de la PA, vigilancia de la epidermis de ambas EEII y caminar un mínimo de media hora diaria 20.
Evolución
En julio de 2020 se realiza la primera consulta sobre cambios cutáneos en ambas EEII asociados a diagnóstico de varices.
En diciembre de 2020 comienza con tratamiento empírico (Fig. 1A): antes de realizar el abordaje, la paciente se había estado realizando masajes con emulsión 50-50% de aceite de oliva y agua, junto a la aplicación de pentosano polisultado sódico (Thrombocid®) (Fig. 1A).
En enero de 2021 aumenta la necrosis tisular, y acuden a un especialista privado para valoración, quien pauta: desbridamiento enzimático con colagenasa y povidona yodada (Fig. 1B). En febrero recibe diagnóstico de úlcera venosa de miembros inferiores.
Tras 15 días de tratamiento domiciliario aplicados por la paciente, y empeoramiento, acuden al centro de salud aplicando tratamientos aleatorios (Fig. 1C).
En marzo de 2021 se sospecha de úlcera hipertensiva (Fig. 1D). Se aplica lidocaína en crema y dispositivo de un solo uso de terapia de presión negativa (DSUTPN) para controlar el dolor (Fig. 2A-C). La paciente refiere mejoría del dolor; la escala EVA evoluciona de 8 a 3. Además, se añade crema barrera de silicona (Askina Barrier Cream®) para prevenir la maceración perilesional 23.
En abril-mayo de 2021 sufre una crisis addisoniana, tratada en atención primaria, que produce un estancamiento de la lesión debido a la administración de corticoide en perfusión intravenosa.
En mayo de 2021 acude al servicio de cirugía vascular del Hospital General Universitario de Castellón, donde confirman la hipótesis diagnóstica sugerida por el enfermero referente de heridas del centro de salud y sugieren mantener el mismo tratamiento (figs. 2D y 3A-F).
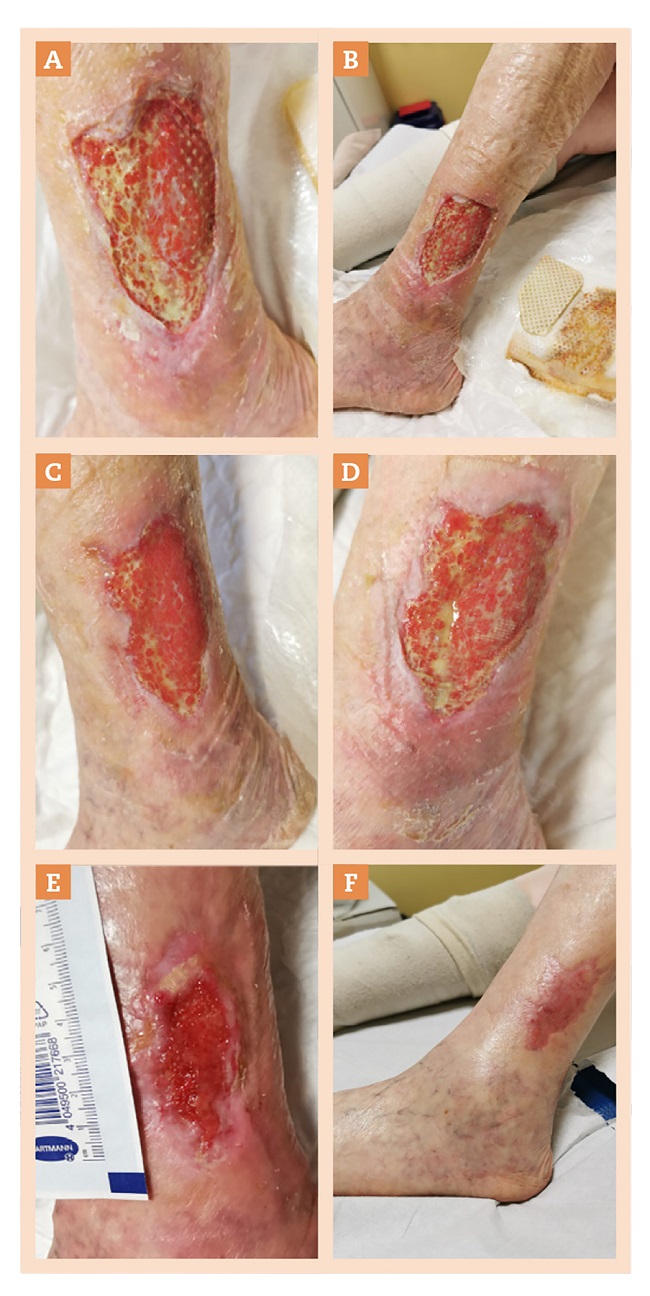
Figura 3. A) Limpieza con solución clorada en fomento + betamesona en bordes y zona maleolar + protección perilesional con crema de barrera de silicona. En lecho PHMB en gel + DACC + DSUTPN + vendaje de tracción corta. B) Limpieza con solución clorada + betametasona en bordes + perilesión con crema barrera de silicona + apósito detersivo recortado a las dimensiones del lecho de la herida + DSUTPN + vendaje con tracción corta. C) Betametasona en bordes de la herida, crema de barrera de silicona sobre epidermis perilesional + crema de lidocaína 25 mg/g (Emla®) en lecho de herida + malla de Urgostar® recortado al tamaño de la herida + DSUTPN + vendaje con vendas de tracción corta. D) Fin DSUTPN. Apósitos de foam con NOSF y media de autoajuste con velcro. E) Acticoat® + alginato cálcico + vendaje de tracción corta. F) Crema de ácido hialurónico. Medias de compresión autoajustables Circaid®.
En julio de 2021, coincidiendo con las vacaciones, se empodera al cuidador principal (hijo) para que realice las curas en el domicilio, con vendaje de tracción corta incluido.
En julio-agosto de 2021 se produce una hipergranulación debido al desequilibrio microbiológico del lecho de la herida y/o la perpetuación del proceso inflamatorio, que se resolvió con malla antimicrobiana de plata nanocristalina (Acticoat®).
Resultados
Se consigue el cierre epitelial en 6 meses y 1 día. En pocos días se logró el manejo del dolor tras la aplicación de lidocaína en crema y DSTUPN. Lo que conlleva una mejoría de la calidad de vida de la paciente.
Discusión
El manejo del dolor en estas lesiones es una constante en la literatura científica, ya que su manejo supone un reto. Recientemente Montero Mendizabal et al. 15 han publicado un estudio en el que, con la ayuda de una técnica de esclerosis de la arteria hipertensa que causaba la lesión, consiguieron eliminar el dolor en un plazo medio de 2 semanas.
La variabilidad del tratamiento de una lesión puede relacionarse, entre otros, con un déficit de formación, la actitud de los profesionales y la discontinuidad de los cuidados 24. Este fenómeno se ha incrementado a raíz de la pandemia SARS-CoV-2 por los cambios estructurales en los equipos de trabajo de enfermería 1,2,5,6. En este caso, esta variabilidad en pautas terapéuticas aplicadas inicialmente, un diagnóstico inicial erróneo y dichos cambios estructurales 5 han supuesto una involución de la lesión.
La introducción de la crema de lidocaína aplicada en el lecho de la herida y la evolución del dolor del EVA 8 a EVA 3/0 en el plazo de 1 semana 25 pueden adolecer del sesgo de estar utilizando parches medicamentosos de opioides. La duda nace en que los analgésicos se pautaron para el herpes torácico con neuralgia cronificada que continúa en EVA 6/4 según días. Por el contrario, la lesión isquémica permaneció estable en EVA 0 desde la segunda aplicación de lidocaína.
Los fomentos iniciales del lecho de la herida con solución de polihexabiguanida (PHMB, Prontosan®), se sustituyeron por la solución de ácido hipocloroso (HClO) (Granudacyn®), que según ficha técnica tiene mayor espectro bactericida y menor tiempo de aplicación. Aunque un solo caso nos impide concluir sobre su eficiencia antimicrobiana.
Se podrían plantear las siguientes objeciones: ¿es solo mérito de la lidocaína?, ¿no tiene la terapia de presión negativa (TPN) ninguna implicación en la reducción del dolor?, ¿pueden actuar favorablemente en el manejo del dolor la aplicación de apósitos con tecnología lipidocoloide y factor nanooligosacárido (NOSF) (Urgostar®) como interfase entre el lecho de la herida y el DSUTPN? La escasa evidencia habla de ambos tratamientos como efectivos para paliar el dolor 25,26. A falta de estudios concluyentes podemos suponer que, en este caso, la unión de los productos ya citados, junto al vendaje de contención con vendas de baja elasticidad (CPK Compress®) (también denominadas “de corto estiramiento”, o de tracción corta) 27,28 han ayudado a lograr la desaparición del dolor en una lesión muy compleja, tanto por su extensión como por las patologías subyacentes de la paciente.
El uso de la crema barrera se debió a que en un reciente estudio realizado por García Oreja et at. 23, respecto a la utilización de TPN, se concluye que: “la maceración perilesional se encontró en el 49% de los pacientes” 23.
En la introducción se habla de otros métodos o técnicas que han dado buenos resultados, como la electroestimulación, los injertos autólogos o las prostaglandinas. ¿Por qué no se usaron en este caso? Sencillamente por la dificultad de aplicación, falta de disponibilidad y, sobre todo, por buena evolución de la lesión con el DSUTPN sin necesidad de recurrir a otras terapias avanzadas.
Como futura línea de investigación se puede replicar este tratamiento en un grupo más amplio de pacientes o por medio de distintas variables: con o sin malla con NOSF, con o sin DSUTPN, aunque siempre partiendo de la base de la utilización de la terapia de compresión y de la utilización de crema de lidocaína sobre el lecho.
Conclusiones
Es fundamental partir de un diagnóstico certero para el manejo de las UIHM.
La buena evolución de la lesión ha sido posible gracias al funcionamiento multidisciplinar, en el que cada profesional ha asumido su rol sin interferir ni imponerse sobre los otros.
En este caso podemos concluir:
Que la utilización de lidocaína en crema (Emla®) ha sido eficiente para la eliminación del dolor.
Que los fomentos y limpieza con HClO (Granudacyn®) han reducido el tiempo de cura.
Que las mallas con NOSF (Urgostar®) ajustadas por recorte al área del lecho de la herida han ayudado al desbridamiento autolítico, sin interferir en la acción del DSUTPN.
Que la aplicación en el borde de la lesión de betamesona (Celecrem®) ha ayudado a remitir el proceso inflamatorio causante de la isquemia y la consiguiente necrosis tisular.
Que la crema de barrera con silicona (Askina barrier cream®) aplicada a la perilesión, ha evitado la maceración de los bordes que en ocasiones producen los dispositivos de presión negativa.
Que el DSUTPN (Pico®) y el vendaje de compresión con vendas de baja elasticidad (CPK Compress®) han sido eficientes en la desaparición del dolor y la resolución de la lesión.
El empoderamiento del cuidador principal, durante el período vacacional, fue un gran acierto, ya que se evitó la variabilidad de tratamiento que supone el frecuente cambio de enfermera.














