INTRODUCCIÓN
La temperatura corporal es el resultado del balance entre los mecanismos de producción y de eliminación del calor. Sin embargo, en recién nacidos (RN) prematuros y de bajo peso al nacer, mantener un estado normotérmico es una tarea difícil, ya que este grupo tiene características fisiológicas limitadas para mantener el estado homeotérmico de acuerdo con las variaciones de temperatura del entorno y terminan desarrollando, con frecuencia, hipotermia con potencial de estrés por frío1.
La atención con respecto a la temperatura corporal de los recién nacidos debe comenzar en la sala de parto, antes del nacimiento, y permanecer durante el transporte y el ingreso a la Unidad de Cuidados Intensivos Neonatales (UCIN). Además, el transporte intrahospitalario neonatal, desde la sala de parto hasta la UCIN, a pesar de ser un viaje corto, implica un riesgo adicional para la salud de los RN1,2.
Entre las complicaciones clínicas encontradas durante el transporte intrahospitalario neonatal, la hipotermia es la más frecuente. Su mayor incidencia está directamente relacionada con el bajo peso al nacer, que, según el contexto bajo estudio, aumenta la probabilidad de mortalidad neonatal en 20 veces, en relación con los nacidos con un peso adecuado al comparar países subdesarrollados con países desarrollados3. Los protocolos del Ministerio de Salud de Brasil recomiendan que el transporte neonatal sólo ocurra después de la estabilización térmica y hemodinámica de los RN, y algunos estudios refuerzan esta precaución, ya que algunos servicios no tienen materiales adecuados para brindar asistencia a los RN durante el transporte4,5,6.
Esta preocupación con respecto al control de los niveles de temperatura corporal dentro del rango normal (entre 36,5ºC y 37,5ºC) se debe a la gravedad de los casos de hipotermia que acarrean una disminución en la producción de surfactante, un aumento en la tasa metabólica que desencadena un mayor consumo de oxígeno y agotamiento de las reservas calóricas. Asimismo, puede ocurrir hipotensión, bradicardia, respiración irregular, deshidratación y trastornos hidroelectrolíticos, entre otras complicaciones que, si no se tratan, pueden provocar la muerte1,7,8.
La hipotermia es una complicación clínica potencialmente prevenible que refleja la calidad de la atención brindada a los RN, pero se considera un factor preocupante, ya que todavía aparece con frecuencia en los estudios como una complicación clínica muy presente. Por lo tanto, la importancia de monitorear continuamente la temperatura corporal, así como intervenir en posibles fallas de atención o incluso la falta de insumos materiales, asegurando la aplicación de protocolos destinados a mejorar el pronóstico y reducir las tasas de morbilidad y mortalidad neonatales1,2,7.
Vale la pena enfatizar que el control de los niveles de temperatura depende en gran medida de un equipo multiprofesional comprometido y capacitado que tenga profesionales especializados en neonatologia, además de los insumos materiales. La temperatura es uno de los marcadores de calidad de la atención brindada a los NB, donde el equipo es responsable de monitorear y mantener este signo vital7.
Especialmente en los RN prematuros, la hipotermia es motivo de gran preocupación, porque, además de ocurrir con frecuencia, es un factor de riesgo para un peor pronóstico, aumentando la morbilidad y mortalidad neonatal1. La temperatura por debajo de 35°C al ingreso a la UCI neonatal se produjo, respectivamente, en el 58%, 43% y 30% de los RN prematuros a las 23, 24 y 25 semanas de edad gestacional1. Otro grupo que tiene un valor significativo en las tasas de morbilidad y mortalidad es el RNBPN, dependiendo del contexto bajo estudio, porque en los países menos desarrollados porque tienen condiciones socioeconómicas menos favorables en comparación con los países desarrollados, el factor BPN aumenta en 20 veces la probabilidad de mortalidad neonatal en relación con los nacidos con peso adecuado5.
Así, el grupo más vulnerable a la hipotermia comprende los recién nacidos pretérminos (RNPT) y los recién nacidos de bajo peso al nacer (RNBPN). En ellos, la capacidad de producción y retención de calor se reduce debido al menor inventario de grasa marrón, menor respuesta termogénica a la hipoxia, mayor área de superficie corporal, epidermis no queratinizada, menos agua extracelular (más evaporación), menor capacidad de vasoconstricción cutánea, entre otros1. Asimismo, los riesgos pueden aumentar debido a factores ambientales, manejo excesivo y transporte1,7. Es necesario garantizar el apoyo requerido para estos RN de riesgo. El transporte depende ampliamente de un conjunto de factores, tales como: procesos de trabajo, estructura, insumos materiales, así como un equipo de profesionales calificado y capacitado7.
La temperatura corporal es un factor relevante para la vitalidad y el pronóstico de los RN, por lo que se convirtió en parte de uno de los elementos en los puntajes que evalúan el riesgo de morbilidad y mortalidad neonatal, ya sea el Clinical Risk Index for Babies (CRIB) o el Score for Neonatal Acute Physiology - Perinatal Extension (SNAPPE)1,9,10.
En este contexto, emerge la necesidad de conocer el perfil de termorregulación durante el ingreso y las indicaciones para la transferencia de los RN de bajo peso a la unidad de cuidados intensivos, ya que plantea una reflexión sobre las causas de la inestabilidad térmica y permite investigar su persistencia, así como la complicaciones relacionadas durante las primeras horas de ingreso a la UCIN. Así, el objetivo de este estudio fue analizar el patrón de temperatura de los recién nacidos de bajo peso al nacer ingresados en una Unidad de Cuidados Intensivos Neonatales.
METODOLOGÍA
Este es un estudio transversal y cuantitativo realizado en una UCIN de un hospital de maternidad en el Noreste de Brasil. La institución es una referencia en embarazo y atención para RN de alto riesgo, abarcando el nivel terciario dentro del Sistema Único de Salud (SUS), donde brinda atención de complejidad media y alta, conteniendo, en promedio, 23 camas de UCIN.
Este estúdio tuvo la participación de todos los recién nacidos de bajo peso al nacer, de muy bajo peso y de extremadamente bajo peso ingresados consecutivamente a la UCIN, de septiembre a noviembre de 2017, totalizando 45 RN. En cuanto a los criterios de elegibilidad, se incluyeron en la muestra los recién nacidos con un peso inferior a 2.500g, de acuerdo con la clasificación del Ministerio de Salud1, es decir, todos los nacidos vivos con un peso menor que 2.500g, muy bajo peso (1.499g a 1.000g) y peso extremadamente bajo (<1.000g). Se excluyeron los transferidos a otros sectores u hospitales antes de las 12 horas de ingreso a la UCIN.
Los datos se extrajeron de los registros médicos de los participantes, mediante la aplicación de un instrumento específicamente adaptado para RN ingresados en la UCIN, validado en Brasil11. Este elemento incluye variables relacionadas con el embarazo, el parto y el ingreso a la UCIN.
Los datos se recopilaron de la información en los registros médicos, mediante la extracción de variables sociodemográficas relacionadas con la madre, como el grupo de edad, el número de consultas prenatales, la ruta de parto realizada y los diagnósticos maternos más frecuentes de complicaciones durante el embarazo. En lo que atañe al RN, se recogieron: género, tiempo de vida al ingreso, tipo de derivación, alojamiento del transporte, evaluación de peso, diagnósticos más frecuentes, temperatura axilar, frecuencias cardíaca y respiratoria y hemoglucotest. Se analizaron los valores relacionados con la temperatura axilar obtenida en la primera hora de ingreso, con 06 horas de hospitalización y con 12 horas de hospitalización. Es de destacar que la medición de la temperatura axilar es una rutina, realizada con un termómetro digital, un procedimiento realizado por técnicos de enfermería cada 03 horas y registrado en la historia clínica del paciente.
Para trazar el perfil térmico, se utilizó como referencia la definición de hipotermia de la Organización Mundial de la Salud, que consiste en una temperatura axilar inferior a 36,5ºC, con sus respectivas subdivisiones según el grado de gravedad: hipotermia leve de 36,0ºC a 36.4ºC, considerada preocupante, posible estrés por frío; hipotermia moderada: de 32.0ºC a 35.9ºC, requiere calentamiento urgente; hipotermia severa: temperatura axilar <32.0ºC1.
La base de datos se preparó con el uso del programa Microsoft Excel 2010. Para el análisis de datos, se utilizó el programa Statistical Package for the Social Sciences, versión 20.0. Se aplicó la prueba de Chi-cuadrado para evaluar si las variables están relacionadas con un cierto nivel de significación. Sin embargo, para el caso de valores esperados por debajo de cinco, se utilizó la prueba exacta de Fisher. Para determinar la significación estadística, se adoptó un valor-p<0,05. La investigación fue aprobada por el Comité de Ética e Investigación de la Universidad Federal de Rio Grande del Norte con el dictamen nº 2151757 y el Certificado de Presentación para Apreciación Ética nº 69051317.0.0000.5292, según lo determinado por la Resolución nº 466/12 del Consejo Nacional de Salud.
RESULTADOS
En cuanto a los datos sociodemográficos de las madres, se notó una edad promedio de 26,3 años y el 62,07% de las pacientes tuvo menos de seis consultas prenatales, donde la mayoría de los partos eran quirúrgicos (71,11%). Los diagnósticos maternos más frecuentes de complicaciones durante el embarazo fueron: infección del tracto urinario (22,22%), hipertensión gestacional (15,56%) y desprendimento prematuro de placenta (8,89%).
Con respecto a las características de los recién nacidos, la mayoría eran hombres (55,56%); el 95,56% nacieron en ese hospital de maternidad y fueron transferidos a la UCIN en una incubadora de transporte con calefacción. Ninguno de estos pacientes fue transferido antes de completar 12 horas de hospitalización en la UCIN durante los meses de septiembre a noviembre, por lo que los RN no fueron excluidos de la muestra. Tampoco hubo muerte en el grupo de estudio.
La Tabla 1 presenta la muestra con respecto a la caracterización sociodemográfica y clínica, incluido el peso al nacer con más detalles, donde el 40,0% (n=18) fueron RNBPN (<2,500g y ≥1,500g).
Tabla 1: Distribución de variables sociodemográficas y clínicas de madres y recién nacidos. Natal, Rio Grande do Norte, Brasil, 2017.

CCO: centro quirúrgico obstétrico; UPH: unidad de parto humanizado
Como se trata de una investigación con recién nacidos con un peso al nacer inferior a 2.500g, el factor de prematuridad estuvo presente en el 97,78%, donde los otros diagnósticos médicos más frecuentes relacionados con la transferencia del recién nacido a la UCIN fueron: síndrome de distrés respiratorio (n=41) el 91,11% y riesgo infeccioso (n=25) el 55,56%, apareciendo el 100% de los casos de riesgo infeccioso asociados con el diagnóstico de distrés respiratorio. Vale la pena subrayar que, en esta variable, los RN podrían presentar más de un diagnóstico.
Según la Tabla 1, la mayoría de los RN (73,34%) provenían del centro quirúrgico obstétrico, el 22,22% de la Sala de Parto Humanizado y sólo el 4,44% tenían otros lugares de nacimiento. Es de destacar que el 93,33% de los recién nacidos llegaron a la UCIN con menos de 12 horas de vida, el 97,78% transportados en una incubadora de transporte con calefacción, para un viaje corto y, por lo tanto, un período corto. Sólo el 33,33% de los recién nacidos tenían algún tipo de acceso venoso al ingreso, el 24,44% con catéter umbilical y el 8,89% con acceso venoso periférico.
Al nacer, los RN son recibidos y alojados en cunas de calor radiante, debajo de sábanas previamente calentadas, a veces se colocan gorras de algodón y bolsas de poliuretano, y se monitorea la saturación de oxígeno y la frecuencia cardíaca. Sin embargo, las salas de parto no tienen un termómetro de entorno y la temperatura se mantiene con aire acondicionado.
Tabla 2: Variación de los signos vitales. Natal, Rio Grande do Norte, Brasil, 2017.
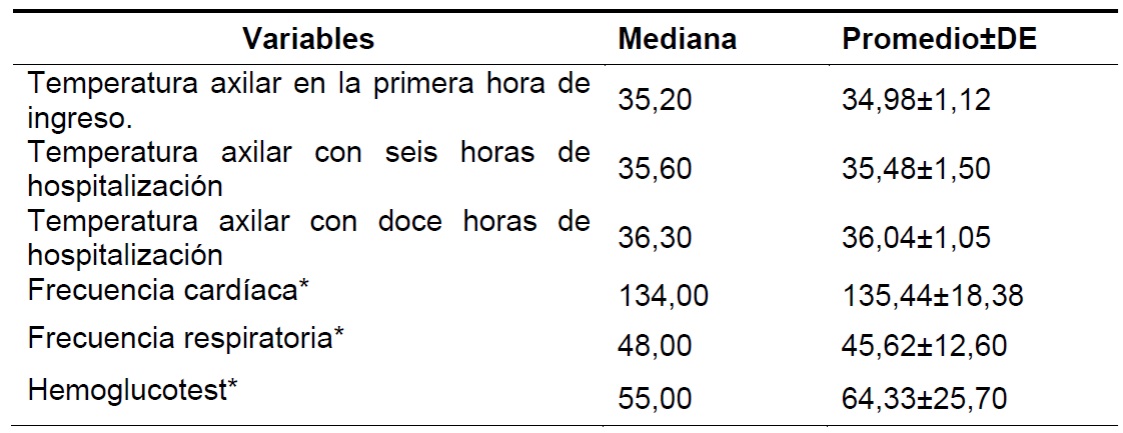
SD: Desviación estándar; *Parámetros al ingreso a la UCIN
En cuanto a los resultados de temperatura corporal al ingreso a la UCIN, se obtuvo un promedio de temperatura axilar de (34,98ºC±1,12). La tasa de hipotermia al ingreso fue considerablemente importante, aproximadamente el 93,33% de los recién nacidos llegaron a la UCIN con temperaturas por debajo de los parámetros normales, de los cuales 37 tenían hipotermia moderada, 04 con hipotermia leve. Sólo 03 llegaron normotérmicos y 01 con hipertermia.
Los datos también indican una reducción gradual en la tasa de hipotermia cuanto más larga sea la estadía en el hospital, por lo que la tasa de hipotermia después de 06 horas de hospitalización cae al 73,33% y luego al 57,78% con 12 horas de hospitalización, siendo la temperatura promedio igual a 36,04 considerada hipotermia leve.
Cabe señalar que el RNBPN obtuvo una mejor respuesta de termorregulación durante las 12 horas de hospitalización en comparación con los grupos de muy bajo peso y de extremadamente bajo peso (Tabla 3).
De los alojamientos de la UCIN, 05 recién nacidos permanecieron en una cuna climatizada con calor radiante, 03 de ellos de bajo peso, 01 de muy bajo peso y 01 de extremadamente bajo peso.
Como no hay sala de recepción, los RN se alojan directamente dentro de la UCIN en una incubadora con calefacción y humidificación de acuerdo con el grado de madurez y las necesidades de los RN o en cunas de calor radiante - CCR. Además, se utilizan bolsas de poliuretano, gorras de algodón y mantas de algodón envueltas con papel film hecho por el equipo de enfermería. Cabe subrayar que la UCIN no cuenta con termómetros para regular la fluctuación de temperatura que se mantiene mediante aire acondicionado según las necesidades de los profesionales.
Aunque existen protocolos de manejo mínimos, debido a la gravedad de esta población, la necesidad de procedimientos invasivos que son esenciales para la vida, pero que interfieren con el mantenimiento de la temperatura, es frecuente, porque, con la incubadora abierta, hay circulación de corrientes de aire que resultan en la pérdida de calor.
Tabla 3: Caracterización del perfil de temperatura corporal con las categorías de peso al nacer y frecuencia cardíaca. Natal, Rio Grande do Norte, Brasil, 2017.
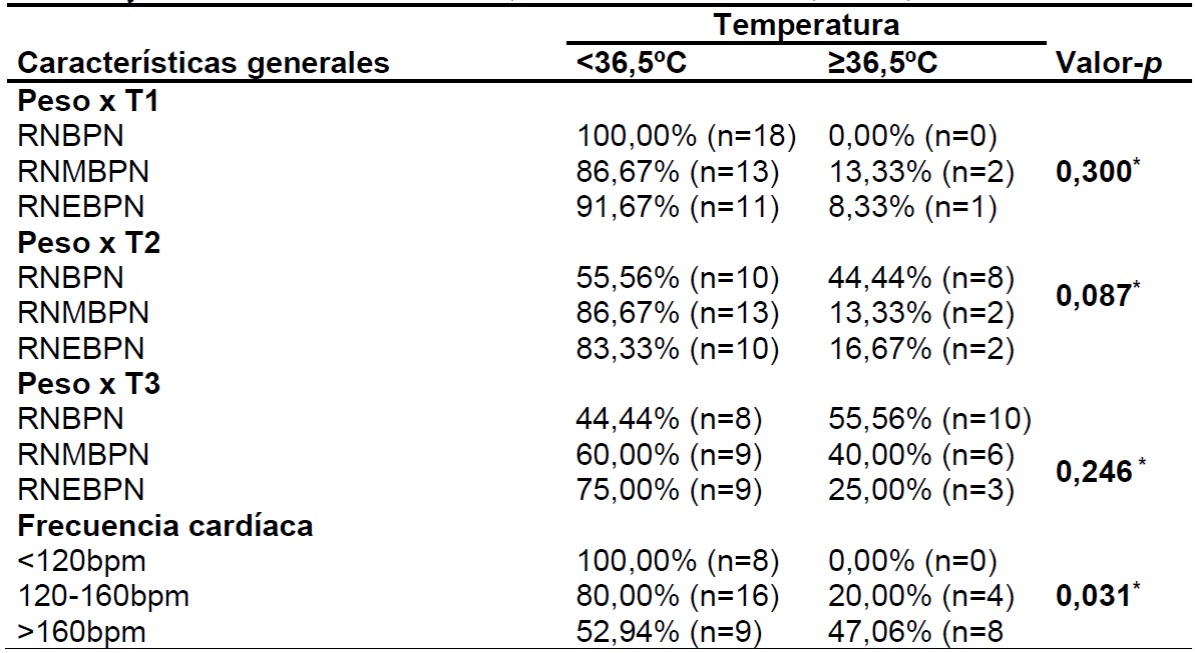
*Chi-cuadrado; RNBPN: recién nacidos de bajo peso al nacer; RNMBPN: recién nacidos de muy bajo peso al nacer; RNEBPN: recién nacidos con peso extremadamente bajo al nacer; T1: temperatura axilar en la primera hora de ingreso; T2: temperatura axilar con seis horas de hospitalización; T3: temperatura axilar con doce horas de hospitalización.
En cuanto a los signos vitales, al correlacionar las temperaturas en la primera hora, con 06 horas y con 12 horas de hospitalización con el peso y la frecuencia cardíaca, sólo se obtuvo una diferencia estadística en la relación entre la temperatura y la frecuencia cardíaca (FC). Todos los recién nacidos con FC por debajo de 120bpm presentaron bajas temperaturas.
DISCUSIÓN
El período considerado para la transición fetal-neonatal abarca todos los cambios que ocurrieron en las primeras 24 horas de vida y se considera un período crítico, dado que el recién nacido necesita realizar las funciones vitales que se realizaron anteriormente mediante la placenta. Hay cambios anatómicos y fisiológicos que favorecen la adaptación al nuevo entorno, como los patrones cardiovasculares y respiratorios que limitan esta transición. Después del nacimiento, la hipoxia y la exposición a la temperatura estimulan la activación del sistema respiratorio12.
El bajo peso al nacer se considera el principal factor individual de morbilidad y mortalidad neonatal, directamente relacionado con las condiciones socioeconómicas y el acceso de la población a los servicios de salud. Sin embargo, hay un aumento del bajo peso al nacer en los grandes centros urbanos que está relacionado con la cultura de las intervenciones tecnológicas durante el embarazo, así como con la inserción del trabajo femenino en el mercado laboral13,14.
El factor de bajo peso al nacer fue el único indicador aislado en otro estudio que indicó una mayor dificultad para alcanzar una temperatura corporal adecuada, con hipotermia durante los transportes. La operación cesárea puede tener un efecto protector en los embarazos de alto riesgo sobre las tasas de morbilidad y mortalidad neonatal, especialmente para los RN de riesgo, pretérminos y de bajo peso. Sin embargo, en este estudio, no se encontraron diferencias significativas con respecto a la temperatura corporal y la ruta de parto14.
En este estudio, el factor de prematuridad fue el más frecuentemente relacionado con la transferencia del recién nacido a la UCIN, además de otros diagnósticos médicos relacionados: síndrome de distrés respiratorio y riesgo infeccioso. En un estudio realizado en un hospital de maternidad en Fortaleza - Ceará con 46 recién nacidos en el que el 52,2% de la muestra estudiada era de recién nacidos a término, los diagnósticos médicos más prevalentes fueron: síndrome de distrés respiratorio (26,1%), ictericia precoz (13%) y prematuridad (6,5%)7.
La prematuridad, como morbilidad, está relacionada con trastornos respiratorios y complicaciones infecciosas y neurológicas13. Lo que refleja los resultados encontrados en este estudio donde el distrés respiratorio fue el primer diagnóstico más citado después de la prematuridad.
En cuanto a los diagnósticos de enfermería más frecuentes en la UCIN, la hipotermia aparece con mayor frecuencia en los ingresos, un hallazgo encontrado en estudios realizados en países tropicales como Brasil. Además, se sabe que la hipotermia aumenta la tasa metabólica y el consumo de oxígeno, lo que puede agravar aún más el distrés respiratorio que ya es común en los bebés prematuros7,15.
La inestabilidad térmica es un factor de riesgo importante, por lo que es necesario restablecer tanto la hipotermia como la hipertermia, ya que acarrean un desgaste metabólico severo e intrínseco al recién nacido, independientemente de la enfermedad que lo acompaña, ya que pueden causar cambios severos en los signos vitales (incluyendo taquicardia o bradicardia, taquipnea y apnea) y mayor consumo de energía. Un estudio que evaluó los factores asociados con la hipotermia durante el transporte intrahospitalario concluyó que los factores de riesgo más comunes fueron: temperatura axilar por debajo de 36,5ºC antes de comenzar el transporte y bajo peso al nacer4,8.
Es comprensible que cuanto más bajo es el peso al nacer, más vulnerable es el recién nacido. Esto resulta de la inmadurez de los órganos y sistemas e implica mayores intervenciones en el recién nacido, lo que aumenta el riesgo de resultados negativos. En esta investigación, no hubo diferencias significativas en la hipotermia al ingreso a la UCIN entre las categorías de bajo peso, muy bajo peso y extremadamente bajo peso. Sin embargo, cuanto más bajo es el peso corporal, mayor es la incidencia de temperatura axilar por debajo de 36,5ºC durante las horas de hospitalización (chequear Tabla 3), que está en línea con los otros estudios que apuntan al bajo peso como un factor de riesgo relevante para hipotermia2,3,4,16.
Esto se debe a las características de la piel del recién nacido prematuro, ya que además de tener menos cantidad de tejido adiposo que funciona como aislante térmico, el estrato córneo también es inmaduro, acarreando una mayor pérdida de agua a través de la epidermis y un aumento de las pérdidas insensibles, lo que resulta en piel fría, deshidratación e inestabilidad térmica17.
La temperatura axilar media al ingreso a la UCIN, es decir, justo después del transporte intrahospitalario desde la sala de parto a la UCIN, fue de 34,98ºC. Es de destacar que todos fueron transferidos antes de las 12 horas de vida y, a pesar de esto, la aparición de hipotermia es considerable. Los estudios han demostrado que, por cada disminución de 1°C en la temperatura de ingreso por debajo de 36°C, hay un aumento de la mortalidad en un 28% y sepsis retrasada en un 11% 2,18.
Un estudio realizado en California con recién nacidos prematuros con un peso al nacer inferior a 1.500 g buscó implementar rutinas en la sala de parto, el transporte y el ingreso a la UCIN. El resultado primario de este estudio mostró que el porcentaje general de hipotermia se redujo del 44% a principios de 2006 al 0% en 2009. Hubo un ligero aumento al 6% en 2010, pero la tasa volvió al 0% en 2011; y, como resultado secundario durante este período, se obtuvo una mayor supervivencia sin morbilidad severa2.
Medidas simples como la gestión de la temperatura de la sala de parto, el uso de paños calientes, envoltura de polietileno, calor radiante, incubadora de transporte con calefacción y doble pared, preparación de la sala de ingreso de la UCIN y protocolos bien establecidos por todos los que brindan asistencia al recién nacido puede ser esencial para eliminar la hipotermia y mejorar significativamente la calidad de la atención brindada4,7,18.
Un estudio de caso-control que evaluó si las tasas de hipotermia neonatal en las salas de ingreso estaban influenciadas por el aumento de la temperatura ambiente de la sala de operaciones mostró que la presencia de hipotermia moderada a severa era poco frecuente cuando la temperatura de la sala de operaciones fue de 23°C (5%); en contraste, dicha hipotermia ocurrió en el 19% del grupo en el que la sala de operaciones mantuvo temperaturas alrededor de 20ºC, p<0,00118.
En lo que atañe al uso de incubadoras humidificadas, la literatura relevante ha demostrado que no ha habido grandes beneficios acerca de su uso para mantener la temperatura corporal, aunque varios autores han descrito un beneficio adicional de la alta humedad para los recién nacidos extremadamente prematuros con respecto a la disminución trastornos hidroelectrolíticos. Así, es ideal usar incubadoras de doble pared con humidificación del 80% para evitar pérdidas de calor principalmente insensibles por evaporación e hipotermia19.
Cabe señalar que, para los recién nacidos de muy bajo peso y de extremadamente bajo peso al nacer, la atención será de mejor calidad cuanto menos manejo se suceda. La implementación de protocolos para un manejo y una agrupación mínimos de atención tiene como objetivo reducir no sólo la hemorragia intracraneal y otras complicaciones, sino que también permite una reducción en la variación de temperatura dentro de la incubadora, manteniendo el ambiente homeotérmico y libre de estrés adicional para los RN19.
El equipo multiprofesional debe ser cooperativo y prestar atención al establecimiento de una asistencia más humanizada y centrada en el paciente. La enfermería es una profesión crucial para mejorar los procesos de atención, la gestión de los sectores y el proceso de educación continua del equipo de salud7.
Se hace necesario implementar protocolos para la prevención de la hipotermia no sólo en el momento del ingreso a la UCIN, sino también durante todo el trayecto desde el nacimiento, con miras a eliminar las tasas de hipotermia severa con un manejo difícil y prevenir la aparición de morbilidades asociadas.
En lo que atañe a las limitaciones de este estudio, el análisis se restringió a los RN con bajo peso al nacer en una UCIN, lo que reduce el potencial para generalizar los resultados. Sin embargo, la limitación no invalida el estudio, respondiendo así adecuadamente a lo propuesto.
CONCLUSIÓN
Sobre la base de esta investigación, se puede percibir que existen fallas en los procesos cuando se trata de la temperatura corporal, ya que se obtuvo que casi toda la muestra llega a la UCIN con potencial estrés por frío, comúnmente en etapas de reversión difícil. Así, es esencial implementar nuevos protocolos en las salas de parto que describan los procedimientos operativos estándar para guiar a los profesionales y residentes de medicina y de enfermería para que el equipo de educación continua pueda evaluar rutinariamente si ha habido algún beneficio, como una mejora en los niveles de temperatura y, por medio de un feedback, definir lo que aún debe mejorarse en los procedimientos en las salas de parto, en el transporte y en el ingreso en los centros de cuidados intensivos con el fin de garantizar una asistencia libre de daños, ya que la hipotermia es una complicación clínica potencialmente prevenible.
Entre las medidas fáciles de operacionalización para mantener la temperatura del RN en esta realidad, se subrayan el control de la temperatura en la sala de parto, la capacitación del equipo, desde la sala de parto hasta el transporte a la UCIN, creando conciencia sobre la importancia del control de temperatura, la verificación continua de parámetros, uso de incubadoras, envolturas de poliuretano y gorras de algodón.
Se concluye que existe una cierta devaluación del diagnóstico de hipotermia y sus complicaciones clínicas en vista de las rutinas establecidas para los procesos de atención. Garantizar una asistencia de calidad para los RN de riesgo puede ser una tarea muy compleja y depende, entre otras cosas, de un equipo multiprofesional capacitado y comprometido con la reducción de la exposición de los recién nacidos al frío y, en consecuencia, la reducción de las tasas de hipotermia y sus complicaciones. Algunos estudios ya muestran que la hipotermia se puede prevenir por completo, además de los beneficios que esto puede traer.











 texto en
texto en 


