Los cambios hormonales que se producen durante el embarazo son los responsables de la modificación del cuerpo de la madre, y la cavidad bucal no es ninguna excepción1. Por tanto, resulta esencial el conocimiento de estos cambios, su implicación en la salud bucodental y los efectos que las potenciales intervenciones diagnósticas y terapéuticas pueden tener durante la gestación y la lactancia2.
Tras la fecundación, todo el organismo de la mujer embarazada se prepara para el largo proceso durante el cual tendrá que alojar al feto y cubrir sus necesidades metabólicas. Todas las modificaciones, tanto físicas como psicológicas, que suceden durante la gestación, tienen la consideración de fisiológicas aunque sin duda suponen una severa alteración orgánica3,4.
CAMBIOS ORALES Y FACIALES
Los dientes, los tejidos de soporte-sostén y la mucosa oral pueden verse afectados por los cambios inducidos durante el embarazo, lo que hace necesario el cuidado bucodental en la mujer embarazada5. Entre las alteraciones más frecuentes que se producen en la cavidad oral en la mujer embarazada cabe destacar:
Gingivitis gravídica: Más frecuente en el segundo trimestre del embarazo, relacionada con mala higiene oral, dieta, respuesta inmune y alteraciones hormonales y vasculares. El aumento de estrógeno y progesterona produce vasodilatación capilar favoreciendo el exudado y la permeabilidad gingival6. Puede aparecer una respuesta inflamatoria exagerada. La placa bacteriana es el factor etiológico fundamental para la aparición de la gingivitis, asociada al incremento de la microvascularización y del metabolismo tisular. La alteración de la flora microbiana está estrechamente relacionada con el inicio de la enfermedad periodontal7.
Granuloma del embarazo: También llamado “épulis gravídico” o “tumor del embarazo”. Es una tumoración benigna (1-5%) localizada en una zona con gingivitis en el vestíbulo del maxilar superior que suele remitir después del parto8. Es habitual en los primeros embarazos, durante el primer y segundo trimestre9.
Enfermedad periodontal: Durante el embarazo se produce la hormona relaxina, cuya función es relajar las articulaciones para facilitar el parto, pudiendo actuar también en el ligamento periodontal provocando una ligera movilidad dentaria que tiende a desparecer tras el parto. Es inusual encontrarnos con un cuadro grave de reabsorción ósea y pérdida dentaria por movilidad10,11. Si existe una enfermedad periodontal previa, esta se verá agravada por los mismos factores antes mencionados12,13. Estudios recientes relacionan la presencia y gravedad de periodontitis y otros factores ya conocidos en relación con la prematuridad, como son el consumo de tabaco y alcohol en el segundo trimestre del embarazo, con el aumento de riesgo de parto prematuro y niños de bajo peso. Se atribuye como causa de dicha prematuridad a las endotoxinas bacterianas y al aumento de los niveles de prostaglandinas, todo lo cual favorecería las contracciones uterinas tempranas14,15.
Caries dental: El embarazo no debe de ser considerado per se como una causa de la caries. Existe la creencia de que se produce una desmineralización debida a la pérdida del calcio para “el nuevo ser”, pero el esmalte tiene un intercambio mineral muy lento conservando su contenido mineral toda la vida. Sin embargo, la mujer embarazada está sometida a unas situaciones que la hacen sensible a padecer esta enfermedad16. Se ve alterada la composición salival y la flora oral produciéndose xerostomía fisiológica que facilita la aparición de caries17.
Al embarazo suelen acompañarle alteraciones en el estilo de vida: disminución del cepillado ligado o no a la presencia de náuseas y vómitos (debido al aumento de gonadotropina en el primer trimestre), incrementándose los depósitos de placa en la superficie dentaria. Los ácidos gástricos que están presentes en la emesis erosionan la superficie del esmalte de los dientes, siendo más comúnmente afectados los dientes anteriores. Se recomienda entonces a las pacientes enjuagar su boca a fondo después de vomitar, con una solución que contenga bicarbonato de sodio18.
Hay estudios que demuestran que las bacterias cariogénicas (Streptococcus mutans) son transmitidas verticalmente de la madre al hijo a través de la saliva: probando-soplando la comida, chupando el biberón o el chupete5.
A pesar de que estos cambios fisiológicos ocurren en todas las embarazadas no todas presentan las alteraciones descritas. Existe una predisposición genética individual de padecer o no ciertas enfermedades, que se ve influenciada por el nivel sociocultural; así, un mayor nivel educativo-económico se vinculará a una menor presencia de las patologías descritas19.
Se dice que la madre "pierde un diente por cada bebé". No hay ningún estudio en la literatura médica para apoyar esta afirmación. La pérdida de dientes en una mujer embarazada es probable que refleje su estado habitual de salud oral.
El nivel elevado de estrógenos salivales ha sido elegido como prueba para detectar el riesgo potencial de parto prematuro20.
Los cambios en la composición de la saliva durante el final del embarazo y la lactancia pueden predisponer temporalmente a la erosión y a la caries dental. Sin embargo no hay datos convincentes que demuestren un incremento de la incidencia de caries durante el embarazo o en el período postparto inmediato.
La xerostomía fisiológica es muy común durante el embarazo, siendo su principal causa los cambios hormonales así como determinada medicación (antiespasmódicos, antidepresivos o antihistamínicos)21.
Hay un aumento de la pigmentación facial de etiología desconocida, que se denomina “melasma o máscara del embarazo", que aparece como parches bilaterales marrones en el tercio medio de la cara22,23.
DIRECTRICES DE SALUD BUCODENTAL DURANTE EL EMBARAZO
Los objetivos de un programa de salud bucodental en embarazadas son: motivar a las pacientes sobre la importancia del cuidado de su salud oral y la de su familia; fomentar hábitos higiénicos y dietéticos saludables; aplicar medidas preventivas específicas; detectar signos o síntomas indicativos de patología oral actual o futura; efectuar el tratamiento, al menos, de aquellos procesos que puedan ocasionar patología oral aguda durante el embarazo; y facilitar la información adecuada a los padres en cuanto a cuidados orales de su futuro hijo24,25.
Las mujeres gestantes se captan a través de la consulta de la matrona, la enfermera o el médico de familia, quienes tras la primera visita remiten a la gestante a la consulta odontológica. Allí, se le proporcionarán los cuidados preventivos así como el tratamiento de la infección aguda, tan pronto como sea posible en el embarazo, con el fin de conseguir una boca sana21.
Se deberá hacer especial énfasis en quitarle a la paciente los miedos y tabúes existentes sobre el embarazo y los tratamientos orales; también se le debe advertir de la necesidad de consultar con el dentista si detecta alguna alteración en su boca.
Es importante instruir a la madre sobre la importancia de los autocuidados relacionados con la higiene oral de su boca. Se le explicará qué puede observar en su boca y qué medidas debe tomar para mejorar la gingivitis y evitar que ésta se vea agravada por una reducción en los hábitos higiénicos24. Se le informará en cuanto a sus posibles cambios en hábitos dietéticos y el papel que estos pueden jugar en la aparición de nuevas caries o en la progresión de las existentes e instruirle en cuanto a las medidas que pueden permitirle evitar esta situación. Por otra parte, la madre tiene que conocer que si consigue una situación de niveles bajos de bacterias cariogénicas en su boca, eso implicará un menor riesgo de caries de su hijo.
El dentista y la higienista dental se encargarán de instruir en aquellos consejos o medidas terapéuticas que pudiera precisar para el cuidado de la gestante y del recién nacido26.
Tabla 1 Recomendaciones actuales durante el primer trimestre.
| — Educar a las pacientes sobre los cambios maternales orales que ocurren durante el embarazo. |
| — Instruir en higiene bucal estricta y buen control de la placa bacteriana. |
| — Limitar el tratamiento dental a una profilaxis periodontal. |
| — Tratamientos de urgencia solamente. |
| — Evitar radiografías rutinarias, que deben ser usadas con criterio selectivo y únicamente cuando sean estrictamente necesarias. Siempre con estructuras de protección desde la glándula tiroides hasta la parte superior de la rodilla. |
Tabla 2 Recomendaciones actuales durante el segundo trimestre
| — Medidas preventivas: higiene bucal, instrucciones y control de placa. |
| — Raspado y alisado radicular si fuera necesario. |
| — Tratamiento de patologías orales activas, si las hubiera. |
| — Evitar radiografías rutinarias. |
Tabla 3 Recomendaciones actuales durante el tercer trimestre
| — Higiene bucal, instrucciones y control de placa. |
| — Raspado y alisado radicular si fuera necesario. |
| — Evitar tratamientos dentales durante la segunda mitad del tercer trimestre. |
| — Evitar radiografías rutinarias. |
A las pacientes, en el momento de la captación para consulta odontológica, se les realiza anamnesis y exploración de la cavidad oral, con el fin de detectar posibles lesiones en la mucosa oral, los dientes y el periodonto24.
Durante el primer trimestre (1-12 semanas): No se recomienda llevar a cabo procedimientos dentales en este periodo de tiempo. Primero, el niño tiene mayor riesgo de teratogénesis durante la organogénesis; y segundo, durante el primer trimestre, se sabe que uno de cada cinco embarazos son abortos espontáneos. Si los procedimientos dentales se realizan cerca de un aborto espontáneo pueden ser asumidos como la causa y generar preocupaciones tanto para la paciente como para el médico, en cuanto a si esto podría haber sido evitado27,28.
Para el segundo trimestre (13-24 semanas): La organogénesis ya se ha completado y el riesgo para el feto es menor. La madre también ha tenido tiempo para adaptarse a su embarazo, y el feto no ha crecido aún a un gran tamaño que haga difícil para la madre permanecer sentada durante períodos largos.
Como el útero y la placenta se agrandan con el crecimiento del feto, éste descansa directamente sobre la vena cava inferior, los vasos femorales y la aorta. Si la madre se sienta en posición supina para los procedimientos, el peso del útero gravídico podría hacer bastante presión para impedir un flujo de sangre por estos vasos principales y causar una situación que se denomina “hipotensión supina”; de este modo, la presión arterial cae secundariamente al flujo de sangre obstruido, pudiendo causar un síncope. La hipotensión supina se puede solventar fácilmente girando a la paciente sobre su lado izquierdo y elevando el cabezal del sillón, evitando así la compresión de los vasos sanguíneos principales.
El dentista debe consultar al tocólogo de la paciente si duda sobre la seguridad de un procedimiento en particular o si hay circunstancias especiales asociadas a ese embarazo27,29.
Para el tercer trimestre (25-40 semanas): El crecimiento fetal progresa y la preocupación es el riesgo de parto prematuro y la seguridad y la comodidad-confort de la mujer embarazada (por ejemplo, la posición ergonómica en el sillón dental y evitar fármacos que aumenten el tiempo de sangrado). La posición de las embarazadas en el sillón dental es importante, sobre todo durante el tercer trimestre, variando la angulación del respaldo-asiento de 165º en primer trimestre a 150º en el segundo y 135º en el tercero. Es seguro realizar procedimientos dentales en el comienzo del tercer trimestre.
En el tercer trimestre se impartirán los conocimientos necesarios para lograr un sano crecimiento y correcto desarrollo de la cavidad oral del niño.
CONSEJOS DE SALUD ORAL PARA EL RECIÉN NACIDO
-
Conocimientos básicos sobre erupción y anatomía dental: El niño forma sus dientes de leche en el 4º o 5º mes de embarazo. La ingesta de determinados medicamentos como las tetraciclinas afectan al color de los dientes; los trastornos de diferente índole producidos durante el embarazo y el parto pueden tener también repercusión en la estructura dentaria27.
La dentición temporal, decidua o “de leche” está formada por 20 dientes, que comienzan a aparecer alrededor de los 6 meses, completándose su erupción alrededor de los 2 años. La cronología normal es muy variable y tiene un componente familiar-hereditario. Se considerará anormal la falta de erupción del primer diente a los 15 meses y la ausencia de alguno de los 20 dientes primarios a los 30 meses.
La dentición permanente consta de 32 dientes, incluyendo los cordales. Se inicia alrededor de los 6 años, generalmente con la erupción del primer molar permanente, que no sustituye a ningún diente y que aparece detrás de los molares temporales. Entre los 6 y los 8 años se cambian los 4 incisivos maxilares y los 4 mandibulares. Hacia los 10 años, se inicia la segunda fase de recambio, con la caída de los caninos y molares temporales, que son reemplazados por los caninos permanentes y los premolares. Posteriormente tiene lugar la erupción, al final de la arcada, de los segundos molares permanentes o molares de los 12 años. El recambio dentario suele finalizar alrededor de los 13 años, aunque los cordales, cuando aparecen, lo hacen a partir de los 17 años.
-
Hábitos higiénicos: Es importante que el niño se acostumbre desde pequeño a que los dientes se deben limpiar frecuentemente. Los padres deben hacerlo desde la erupción del primer diente con los instrumentos adecuados (gasas, dediles, cepillos petit...) y supervisarlo en el niño cuando éste vaya haciéndose mayor hasta que sea capaz de hacer un cepillado efectivo por sí mismo.
La técnica de cepillado variará según la edad del niño y su destreza manual. En general, el cepillado “del rojo al blanco” o la técnica circular son las más fáciles y seguras para los más pequeños. Más adelante ya podrán aprender técnicas más complejas, como la técnica de Bass, y comenzarán a poder utilizar el hilo de seda dental cuando se complete la dentición permanente y se establezcan los puntos de contacto. La duración del cepillado debe ser mayor de un minuto y se debe indicar a los niños que escupan el exceso de pasta dentífrica y que no se aclaren la boca con agua después del cepillado. No existe una evidencia consistente que indique el tiempo de cepillado, pero una recomendación muy común es que los dientes de los niños deben limpiarse, por lo menos dos veces al día siendo una de ellas - la más importante - por la noche. El cepillado de la noche debe ser la última cosa que haga el niño antes de irse a la cama. Debe evitarse comer después del cepillado y, si por despiste se hubiera comido algo, debería procederse a un nuevo cepillado. Pueden usarse tanto los cepillos manuales como los eléctricos, con cabezales suaves y pequeños24.
Las recomendaciones de la EAPD (European Academy of Paediatric Dentistry) para el uso de pasta de dientes con flúor son las siguientes: en niños entre 6 meses y 2 años, dos veces al día con una pasta de dientes con 500 p.p.m. de flúor y la cantidad similar a un guisante. Entre 2 y 6 años, dos veces al día con una pasta de dientes con entre 1.000 y 1.450 p.p.m. de flúor y la cantidad similar a un guisante. Por encima de 6 años, dos veces al día con una pasta de dientes con 1.450 p.p.m. de flúor y la cantidad de 1-2 cm30.
El uso diario de pasta de dientes con flúor combinado con instrucciones sobre higiene oral se recomienda como la parte básica de cualquier programa de prevención de la caries, además de otros métodos preventivos como el asesoramiento sobre dieta, uso de flúor tópico y selladores de fisuras, que también son importantes.
Debemos llegar a un equilibrio, maximizando el efecto protector del flúor y minimizando el riesgo de padecer fluorosis dental. Además, la mayor evidencia disponible debe estar en equilibrio con la experiencia del odontopediatra y las preferencias de la familia.
Control de hábitos nocivos: Para evitar maloclusiones en el futuro es recomendable evitar los hábitos que perjudican el desarrollo de sus maxilares: utilización de chupetes no anatómicos, prolongación del uso de éstos más allá de los 18 meses, hábito de succión digital, interposición labial o lingual, etc.
-
Para evitar la aparición de caries: Es conveniente que el recién nacido no se acostumbre a sabores muy dulces. En ningún caso debe impregnarse el chupete con azúcar, miel, leche condensada o productos similares. El niño nunca deberá quedarse con el biberón en la boca para dormirse. Las llamadas “caries de biberón” o caries de aparición temprana en la infancia son muy agresivas y de difícil tratamiento, afectando al niño además cuando es muy pequeño.
Se recomendarán para el lactante las tomas en un horario regular, tanto si se administra lactancia materna como artificial, eliminando la toma nocturna a partir del comienzo de la erupción dentaria. Se instruirá a las madres sobre el papel de los azúcares en la producción de la caries, haciendo especial referencia a la frecuencia y momento de la ingesta y a la escala de peligrosidad de los alimentos. Hay que tener en cuenta que el niño comienza a adquirir hábitos en torno a los dos años y es la edad adecuada para que estos desde el principio sean saludables26.
En este mismo sentido los padres deben de estar informados de la presencia de azúcares en medicamentos, zumos envasados y algunos alimentos aparentemente no dulces, que son frecuentes en la infancia.
Un aspecto esencial es informar a los padres sobre la transmisión vertical y horizontal del Streptococcus mutans de su boca a la del niño con el consiguiente aumento de riesgo de enfermedad de caries para el niño si los padres presentan recuentos altos de estas bacterias en su boca25.
-
Consejos generales: El cuidado de los dientes temporales es fundamental para una correcta función masticatoria y al mismo tiempo para que los molares temporales guarden el espacio a los premolares definitivos, que hacen erupción entre los 9 y los 12 años. Por ello, salvo que estén a punto de recambiarse, es conveniente tratar los molares temporales. Cuanto antes se detecten las caries más sencillo será el tratamiento para el niño.
El aporte de flúor reducirá las posibilidades de padecer caries dental, por lo que es conveniente consultar con el dentista la necesidad de utilizar suplementos locales.
Es conveniente que el niño acuda a la revisión del dentista cuando esté acabando de completar su dentición temporal, o sea a los dos o tres años, y después periódicamente. Aunque la AAPD (American Academy of Pediatric Dentistry) recomienda que las revisiones dentales comiencen desde que aparecen los primeros dientes en boca.
RADIOGRAFÍAS, EMBARAZO Y FETO
Los rayos X son un tipo de radiación electromagnética que tiene la capacidad de ionizar el material que atraviesa. La ionización de la materia causa un daño a las células y a su ADN. Dependiendo de la cantidad de radiación y de la etapa del embarazo, el daño a las células fetales puede causar abortos, malformaciones congénitas o patología mental31. Sin embargo, la exposición a radiación dental de la madre sobre el feto es insignificante32,33. El embrión y el feto son más sensibles a la radiación que el adulto, y por ello más susceptibles a los efectos adversos secundarios a la exposición a las radiografías. Durante las 2 primeras semanas después de la concepción, la paciente puede no tener conocimiento de su embarazo, parece así prudente que el dentista pregunte si cree estar embarazada antes de la obtención de una imagen radiográfica33,34.
Se debe utilizar de manera rutinaria un delantal de plomo en todos los pacientes, pero más aún en mujeres en edad fértil. La relación entre las mutaciones y los efectos adversos está directamente relacionada con la dosis, y la exposición. La exposición también puede variar según la proyección.
La radiación de las proyecciones maxilares anteriores puede atravesar el área abdominal, tanto con la penetración del rayo primario como de la radiación dispersa y también puede suceder en la toma de proyecciones posteriores según sea posicionada la cabeza27,31. Por ello, parece claro que se deben tomar precauciones para evitar la exposición fetal en la toma de radiografías dentales.
Se recomienda, para reducir la exposición fetal, el uso de un delantal plomado desde el cuello (cubriendo glándula tiroides) hasta cubrir totalmente el abdomen y los órganos genitales de la paciente, usando un haz de radiación colimado y de cono largo, y una película de alta velocidad.
La teratogenicidad de la radiación depende de la edad fetal y la dosis de la radiación.
El mayor riesgo teratógeno y de muerte para el feto es durante los 10 primeros días después de la concepción. El período más crítico del desarrollo fetal está entre las 4-18 semanas después de la fecundación. Se recomienda que la exposición acumulativa fetal de la radiación no exceda más de 0,20 Gy, pues se puede producir microcefalia y retraso mental33,34.
La tomografía computarizada (TC o TAC) se puede indicar para localizar infecciones profundas o internas y es también una buena opción para ver las infecciones laterales faríngeas. La definición de la anatomía interna así como las estructuras óseas es superior en imágenes generadas durante una exploración por TAC, a la que ofrecen las simples radiografías. Las dosis de radiación en exploración por TAC son más altas que las de las radiografías simples, pero son inferiores a la suma de los múltiples cortes para politomografía. Las dosis del TAC dependen de una variedad de factores, que incluyen el tipo de escáner, la técnica, los ajustes de la exposición, el número de cortes, y el grosor del corte. Las dosis sobre el feto se pueden minimizar con dispositivos de protección. Además, si la irradiación diagnóstica proporciona información vital para la madre y el feto, las ventajas pesan más que los riesgos de la exposición35.
La IRM (imagen por resonancia magnética) puede ser una alternativa a la exploración por TAC cuando tenemos que eliminar la posible radiación sobre el feto. La IRM tiene una mayor sensibilidad y contraste en tejidos blandos comparando con el TAC, y puede ser de gran utilidad en casos de infecciones. La IRM usa un campo magnético para la creación de imágenes y no proporciona ninguna radiación ionizante. Sin embargo, nos son completamente desconocidos los efectos de la exposición fetal a los fuertes campos magnéticos32.
RIESGO DE TERATOGÉNESIS Y FÁRMACOS SEGUROS
Un teratógeno es cualquier agente que, cuando se expone en el feto, causa alteraciones permanentes en la función o la forma del mismo. Hay muchos agentes teratógenos conocidos, y es probable que existan sustancias cuyos efectos sobre los órganos y estructuras fetales en formación en el período de exposición nos son desconocidos35,36.
A nivel práctico, un embarazo puede ser dividido en tres períodos: óvulo (de fertilización a implantación), período embrionario (de la 2ª a la 8ª semana) y período fetal (desde de la octava semana hasta término).
El período embrionario es el más importante para la teratogénesis, porque es el período de la organogénesis. Una exposición teratógena después del desarrollo de las estructuras más vulnerables, por lo general, no causa alteraciones. Hay algunas excepciones, que incluyen la tetraciclina, que de ser tomada durante la segunda mitad del embarazo, causan una alteración del color amarillo-marrón de los dientes28,35.
Los fármacos son absorbidos fácilmente durante el embarazo y hay buen flujo del mismo a través de la placenta, exponiendo así al feto a estas sustancias38. Se sabe que ciertos fármacos causan aborto, teratogenicidad y niños de bajo peso al nacer. Por ello se deben prescribir con precaución a las pacientes embarazadas. La mayor parte de las sustancias ingeridas se encuentran en la leche materna, exponiendo así al recién nacido a las mismas. La toxicidad neonatal depende de las propiedades químicas, la dosis, la frecuencia, la duración de exposición a los fármacos, y la cantidad de la leche que es consumida28,35.
No existe en nuestro país ni en el ámbito de la Agencia Europea del Medicamento una clasificación que los agrupe según el posible riesgo para el feto; por ello se utiliza la clasificación de la FDA (Food and Drug Administration) de los EE.UU., que los agrupa en cinco categorías que se describen en la Tabla 4 37.
Tabla 4 Seguridad de los fármacos en el embarazo. Clasificación de la FDA.
| Categoría | Seguridad | Descripción |
|---|---|---|
| A | Estudios controlados no han demostrado riesgo. Riesgo remoto de daño fetal. | Estudios en embarazadas no han evidenciado riesgo para el feto durante el primer trimestre de gestación ni existen evidencias durante el resto del embarazo. |
| B | No hay descritos riesgos en humanos. Se acepta su uso durante el embarazo. | Estudios en animales no han evidenciado riesgo, pero no existen estudios adecuados en embarazadas, o existen estudios en animales en los que se detectan efectos adversos pero estos no han sido confirmados en embarazadas. |
| C | No puede descartarse riesgo fetal. Su utilización debe realizarse valorando beneficio / riesgo. | Estudios en animales han demostrado efectos adversos, pero no existen estudios en embarazadas o no se dispone de estudios ni en embarazadas ni en animales. |
| D | Existen indicios de riesgo fetal. Usarse solo en caso de no existencia de alternativas. | Estudios en embarazadas han demostrado el riesgo de efectos adversos, pero existen ocasiones en las que los beneficios pueden superar estos riesgos. |
| X | Contraindicados en el embarazo. | Estudios en embarazadas y en animales han demostrado que los riesgos potenciales superan claramente a los posibles beneficios. |
Las normas generales para la utilización de medicamentos en períodos especiales como la gestación y la lactancia se exponen en la tabla 5 38:
Tabla 5 Recomendaciones generales para el uso de medicamentos durante el embarazo y la lactancia.
| — Reevaluar los fármacos consumidos con anterioridad en caso de confirmación de embarazo o lactancia. |
| — Considerar a toda mujer en edad fértil como embarazada potencial en el momento de prescribir un fármaco. |
| — Prescribir únicamente los fármacos absolutamente necesarios. |
| — Restringir de forma rigurosa la prescripción de fármacos durante el primer trimestre de gestación y las primeras semanas de lactancia. |
| — Utilizar fármacos sobre los que existe experiencia constatada sobre su seguridad. En caso de no ser posible, utilizar la alternativa farmacológica de menos riesgo potencial. |
| — Evitar la utilización de nuevos fármacos sobre los que exista menor experiencia sobre su seguridad. |
| — Utilizar la menor dosis eficaz y durante la menor duración posible. |
| — Evitar, siempre que sea posible, la polimedicación. |
| — Informar sobre los peligros de la automedicación en estas etapas. |
| — Vigilar la aparición de posibles complicaciones cuando se paute un fármaco. |
| — En el caso de la lactancia materna, utilizar preferentemente fármacos de vida media corta y realizar la toma justo antes o después de dar el pecho. En caso de precisar fármacos de vida media larga, administrarlos antes del sueño largo del niño. |
A continuación se recogen los grupos farmacológicos más frecuentemente utilizados para las patologías orales:
-
Analgésicos, antipiréticos y antiinflamatorios:
La presencia de fiebre, dolor o inflamación secundarios a un problema odontológico tienen una incidencia similar durante el embarazo y la lactancia al resto de las etapas de la vida. Algunos estudios han relacionado la presencia de fiebre en el primer trimestre con la aparición de abortos espontáneos y alteraciones en el desarrollo del tubo neural.
Antes de pautar ningún medicamento para controlar un episodio de dolor, debe tenerse en cuenta que en múltiples ocasiones el cuadro puede verse aliviado con medidas no farmacológicas38.
El paracetamol es considerado el fármaco de elección de este grupo por tratarse del principio activo sobre el que existe una amplia experiencia de utilización y ser uno de los más seguros dentro del grupo (no se han descrito casos de malformaciones fetales a pesar de atravesar la barrera placentaria), aunque hay que tener en cuenta que cuando es utilizado a dosis elevadas y en tratamientos prolongados puede llegar a producir alteraciones en la función renal del feto.
Respecto al ácido acetilsalicílico y otros antiinflamatorios no esteroideos, su uso parece, en general, seguro durante los primeros 2 trimestres de la gestación siempre que se trate de tratamiento de corta duración y a dosis bajas. En las últimas semanas del embarazo, y debido a su acción inhibitoria de las prostaglandinas, pueden provocar diversas complicaciones, como disminución de la contractilidad uterina, prolongación de la gestación y de la duración del parto, aumento de la hemorragia posparto o cierre precoz del ductus, por lo que no se aconseja su utilización durante el último trimestre de gestación (categoría D de la FDA). En general, su uso es seguro durante el período de lactancia, siendo preferible utilizar otro principio activo diferente del ácido acetilsalicílico.
Pese a su amplia utilización, existen escasos datos respecto a la seguridad o no de la utilización de pirazolonas (metamizol como principio activo de mayor utilización), por lo que su empleo debe realizarse con precaución tanto durante la gestación como durante el período de lactancia37,38.
Los analgésicos opiáceos presentan bajo riesgo teratógeno, pero su administración durante los últimos meses de la gestación puede provocar depresión respiratoria en el recién nacido. Asimismo, debe recordarse que su empleo prolongado durante el embarazo puede inducir la aparición de cuadros de dependencia y de síndrome de abstinencia neonatales. Durante el período de lactancia pueden ser utilizados con relativa seguridad.
La tabla 6 recoge la calificación del riesgo de los distintos fármacos incluidos en este grupo.
-
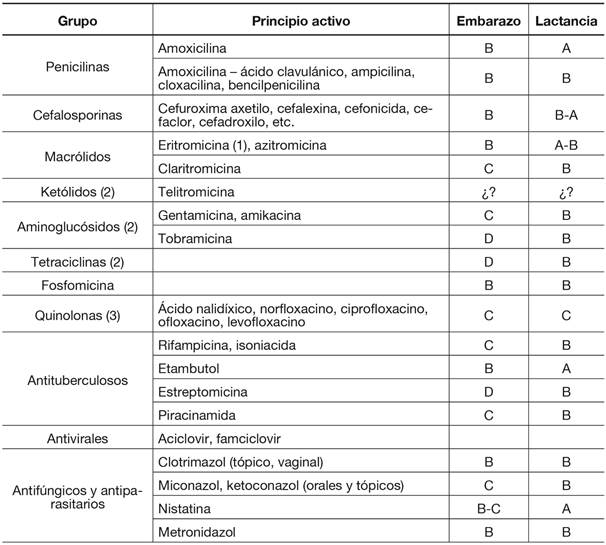
Antibióticos-antimicrobianos:
Los antimicrobianos en general, y los antibióticos en particular, son un grupo farmacológico de más amplia utilización durante los períodos de gestación y lactancia, tanto por procesos relacionados con dichos acontecimientos (p.ej., mastitis, profilaxis por rotura temprana de membranas, etc.), como por procesos de infecciones bucales sin relación directa con ellos38.
Las penicilinas representan un subgrupo seguro y sobre el que existe una amplia experiencia, tanto en el embarazo como en la lactancia, por lo que representan la primera elección en muchos de los procesos; asimismo, los inhibidores de las penicilinasas (ácido clavulánico como principio activo de amplio uso), que se emplean de forma asociada a algunas penicilinas para disminuir el nivel de resistencias, pueden ser administrados con seguridad (categoría B). De igual forma, las cefalosporinas, subgrupo de características similares a las penicilinas en cuanto a su seguridad, representan, en general, una buena opción terapéutica, tanto durante la gestación como en el período de lactancia.
Con referencia al grupo de los macrólidos, la eritromicina y la azitromicina pueden emplearse con relativa seguridad, si bien no se recomienda la utilización de la eritromicina en forma de estolato por presentar mayor incidencia de hepatotoxicidad. Es más discutida la utilización de claritromicina, dado que se ha evidenciado que su empleo a dosis altas puede tener efectos teratógenos en mamíferos.
Existen tres grupos desaconsejados durante el embarazo; aminoglucósidos, tetraciclinas y fluoroquinolonas.
Existen datos que demuestran el potencial nefrotóxico y ototóxico de los aminoglucósidos durante la gestación. Las tetraciclinas pueden depositarse en hueso y dientes fetales, principalmente en la segunda mitad del embarazo, con riesgo de retraso en el crecimiento óseo y defectos en el esmalte dental. Respecto al empleo de fluoroquinolonas, existen estudios que han demostrado la aparición de artropatías en animales. Tampoco se aconseja la administración de aminoglucósidos durante las primeras semanas de lactancia por la posible acumulación del fármaco en el recién nacido.
Tabla 6 Fármaco analgésicos y antipiréticos.

(1)Desaconsejados en el tercer trimestre (D).
(2)Se desaconseja su uso por riesgo de cierre precoz del ductus.
En la tabla 7 se presenta la clasificación del riesgo de los principios activos más utilizados en el grupo farmacológico de los antimicrobianos.
CONCLUSIÓN
El embarazo es un período único con cambios fisiológicos que permiten la formación y la maduración de una nueva vida. Todas las mujeres embarazadas deben seguir controles no sólo médicos sino también odontológicos durante la gestación, ya que el fracaso o no tratamiento de los procesos dentales puede tener consecuencias no solo para la madre, sino también para el recién nacido. Los odontólogos deben tener conocimientos extensos de los cambios fisiológicos durante el embarazo, los efectos de la medicación durante la gestación, y cómo estos pueden influir en la embarazada y en el feto. Esto ayuda en el desarrollo del plan de tratamiento y los consejos dietéticos y dentales.