INTRODUCCIÓN
Desde 1944, la sordera súbita idiopática (SSI) se define como una pérdida auditiva unilateral neurosensorial (HNS) superior o igual a 30 dB HL, en 3 o más frecuencias consecutivas, con un tiempo de instauración inferior a 72 horas, de causa desconocida [1-3]. Se trata de un síndrome variable en cuanto a etiología, sintomatología y pronóstico [4]. Su incidencia es desconocida, ante la dificultad de registrar los casos resueltos espontáneamente, sin control médico; aunque se estima entre 2 y 30/100.000 habitantes/año [1, 5].
La edad, la presencia de vértigo, el grado de hipoacusia, la configuración audiométrica y el tiempo transcurrido entre el inicio de la pérdida auditiva y el tratamiento, con considerados factores pronóstico [3, 6-8].
El tratamiento de la SSI continúa siendo tema de discusión y aunque se utilizan diferentes estrategias, la más aceptada consiste en el uso de corticoides [9]. Se han descrito distintas modalidades de tratamiento corticoideo, pudiendo aplicarse de forma sistémica (TS), habitualmente oral (VO), aunque también intravenosa (IV); o localmente, mediante instilación intratimpánica (CIT) [1, 5]. El CIT ha sido utilizado fundamentalmente como tratamiento de rescate, aunque puede ser la única terapia o aplicarse de forma simultánea al TS [10]. Se recomienda el CIT cuando el paciente experimente una recuperación incompleta de su hipoacusia, lo que se denomina SSI refractaria (SSIR) [1, 11-12]. La lógica del tratamiento con CIT reside en aportar una elevada concentración de medicamento en la diana terapéutica, con exposición sistémica mínima y careciendo prácticamente de riesgos [13]. Sin olvidar los defectos de diseño y las diferencias metodológicas, la mayoría de los estudios indican que el CIT ejerce alguna actividad en la SSIR [1, 8, 10, 14-16].
Con este trabajo pretendemos analizar la respuesta auditiva del CIT como terapia de rescate en la SSIR y valorar la relevancia de algunos factores considerados de riesgo en la literatura.
MATERIAL Y MÉTODO
Este estudio se ha llevado a cabo en el Servicio de Otorrinolaringología de un Hospital Universitario de tercer nivel, perteneciente al Sistema Nacional de Salud y ha sido aprobado por el Comité Ético de Investigación.
Se comparan los resultados de 2 pautas de tratamiento aplicadas durante 10 años cada una. Por una parte, se realiza un estudio observacional retrospectivo de cohortes históricas, basado en la revisión de la historia clínica de los casos diagnosticados y tratados de SSI desde enero 2000 a diciembre 2009. Todos los pacientes recibieron un TS e IV, con ingreso hospitalario y sin opción de CIT. Durante el segundo periodo (enero de 2010 a diciembre 2019), a los pacientes con SSI que no recuperaban la audición tras TS (VO o IV) les ofrecíamos la posibilidad de un tratamiento de rescate con CIT, evaluando de manera prospectiva a quienes lo aceptaron.
Criterios de inclusión. Adultos (≥ 18 años) que cumplen con la definición de SSI y realizan el seguimiento adecuado.
Criterios de exclusión. Aquellos casos con datos incompletos en la historia clínica o con antecedentes de ototoxicidad, radioterapia en cabeza, enfermedad otológica, traumatismo y otras causas de HNS reconocida.
Variables analizadas. Se tienen en cuenta las demográficas y clínicas, para evaluar posibles factores pronóstico y el resultado del estudio etiológico (analítica general, serologías, pruebas inmunológicas y resonancia magnética -RM-). Tras la exploración endoscópica (otomicroscopía), impedanciometría y acumetría, que descarta una hipoacusia de transmisión, se registran las audiometrías tonales en el momento del diagnóstico, al 4-5º día del tratamiento (coincidiendo con el alta hospitalaria de los ingresados) y a 1-3-6 meses y ≥ 1 año, siempre que sea posible. Se calcula el umbral medio de las frecuencias 0,5-1-2-4 y 8 kHz (PTA, Pure Tone Average). Si no se alcanza el umbral auditivo, por superar los límites del audiómetro, se fija el valor de 120 dB para esa frecuencia. Se estudia la diferencia global en dB HL (decibelios hearing level) entre el PTA inicial (PTAi, en el momento del diagnóstico) y a los 3 meses (PTA3m), y en 3 rangos de frecuencia: 250-500 Hz (tonos graves), 1-2 kHz (tonos medios) y 4-8 kHz (tonos agudos). Se anotan los días de demora hasta el inicio del tratamiento y si se produce una mejoría de al menos 10 dB HL, el 4-5º día de inicio del TS.
Para la introducción de los datos se creó una base específica en Microsoft Access, respetando la normativa de confidencialidad.
En el primer periodo, todos los pacientes (N=60) fueron tratados con metilprednisolona IV (1 mg/kg/día) en pauta descendente, durante 4-5 días, donde coincidiendo con el alta hospitalaria se continúa VO hasta 14 días. Este tratamiento se complementaba durante el ingreso con pentoxifilina IV (3 ampollas de 600 mg cada una/24 horas), siguiendo VO (400 mg cada 8 horas) 1 mes; carbógeno (O2: 90-95% y CO2: 10-15%) a 6 litros/min, 30 min cada 2 horas, 48-72 horas, respetando el descanso nocturno y 1 litro/24 horas de un expansor del plasma (Rheomacrodex o Ringer lactato).
En el 2º periodo, el TS (N=102) podía ser IV (misma pauta que en el primero, incluyendo el tratamiento vasoactivo) (N=78) o VO (N=24) con prednisona 1 mg/kg/día o deflazacort a dosis correspondiente, en pauta descendente durante 14 días. Si la recuperación era incompleta al 4-5º día de tratamiento, se ofrecía la posibilidad de terapia intratimpánica, con 3 dosis, 1 semanal, de dexametasona 8mg/ml. La inyección de CIT, realizada generalmente por el mismo especialista, se lleva a cabo colocando al paciente en decúbito supino con la cabeza elevada 30º, anestesiando tópicamente, mediante un algodón impregnado en fenol al 88% en los dos puntos de inyección. Tras la anestesia, que se verifica por el aspecto blanco lechoso del tímpano, practicamos con microscopio dos orificios con aguja de punción lumbar 25 G, uno en el cuadrante anterosuperior del tímpano, que permite la salida del aire durante la instilación y otro en cuadrantes posteriores por donde se introduce, con una jeringa de 2 ml, el mayor volumen posible de medicamento, a temperatura corporal, para evitar mareo. Mantenemos durante unos 20 minutos la cabeza del paciente en la posición descrita, ladeada ligeramente hacia el lado sano, pidiéndole evitar la deglución y dándole unos pañuelos para expulsar la saliva.
Finalmente, con el registro de los datos, se obtiene la diferencia entre el PTAi y el PTA3m y se aplican los criterios de Siegel modificados, determinando si la recuperación es completa (diferencia < 10 dB con el oído contralateral o PTA 3m < 25 dB, si el contralateral es normal), parcial (mejoría de PTA 3m ≥ 10 dB) o nula (mejoría de PTA 3m < 10 dB). Analizamos la ganancia auditiva (PTAi - PTA3m), el grado de recuperación en función del tratamiento administrado (TS exclusivo o bien TS+IT) y la influencia de los factores pronóstico que hemos considerado. De esta manera obtenemos un valor numérico y otro en categorías para el análisis estadístico.
Análisis estadístico. Las variables cuantitativas se presentan con la media y la desviación típica y las cualitativas según su distribución de frecuencias. Se ha utilizado la prueba de Kolmogorov Smirmov para la comprobación de la normalidad. Mediante la prueba Chi-cuadrado de Pearson, se analiza la asociación de las variables cualitativas. En el caso de que el número de celdas con valores esperados menores de 5 sea mayor de un 20%, aplicamos el test exacto de Fisher o el test Razón de verosimilitud para variables con más de dos categorías. Para comparar los valores cuantitativos aplicamos la prueba T de Student para muestras independientes, ANOVA de un factor o alternativas no paramétricas, la prueba U de Mann Whitney y Kruskal Wallis. Los datos han sido analizados con el programa estadístico IBM SPSS Statistics versión 24.0 para Windows. Aquellos valores de p<0,05 fueron considerados estadísticamente significativos.
RESULTADOS
1. Población. Durante el primer periodo (2000-2009) se analizaron retrospectivamente 109 historias de SSI, excluyendo a 49 (45%) por diferentes motivos (criterios de exclusión, evolución a hidrops endolinfático), formando parte de este grupo 60 pacientes que recibieron TS (IV, con ingreso hospitalario). El 2º periodo (2010-2019) comprende 130 pacientes, de los que 21 (16%) fueron excluidos y de los 109 restantes, 39 recibieron TS exclusivamente (32-IV, 7-VO) y a 70 se les administró además CIT; excluyendo 1 paciente cuyo tratamiento con CIT fue tardío y a 6, a quienes se les aplicó tratamiento sistémico VO seguido de IV, antes del CIT (N=102: 39 TS exclusivo y 63 TS + CIT) (Tabla 1, Anexo 1).
Comparando la diferencia de PTAi - PTA3m de la población de 60 pacientes del primer periodo, con la de los 39 del segundo con TS exclusivo, no existen diferencias estadísticamente significativas, por lo que consideraremos conjuntamente a estos 99 pacientes representativos del grupo de TS (Tablas 1 y 2, Anexos 1 y 2).
Tal y como se aprecia en la Tabla 1 (Anexo 1) y en la Figura 1, la edad media, el PTAi y la distribución de pacientes por grados de hipoacusia fue similar en el grupo del TS y en el que además recibió CIT (TS + CIT).
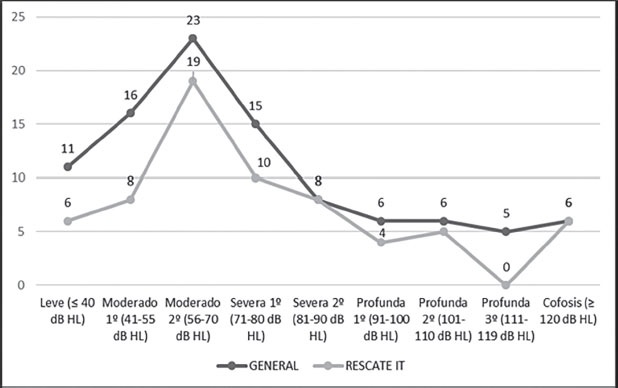
Figura 1. Distribución del número de pacientes en función del grado de hipoacusia, según que el tratamiento haya sido exclusivamente sistémico: trazado negro (N: 96) o con rescate IT: trazado gris (N: 66).
En la Tabla 1 (Anexo 1) se muestran las características generales de la población de estudio y los resultados obtenidos, con su significación estadística, en función de las variables analizadas, expresadas por la diferencia PTAi - PTA3m (resultados cuantitativos). En la Tabla 2 (Anexo 2), con las mismas variables, figura el grado de recuperación de Siegel modificado, con su significación estadística (tabla de resultados cualitativa).
2. Diagnóstico etiológico. De los 169 pacientes, disponemos de 156 pruebas de RM, de las que 15 (9,6%) fueron anómalas, pero sólo en 2, la alteración de la RM era la causa directa de la SSI (schwannoma VIII par: 1,3%).
Los estudios de laboratorio serológicos, inmunológicos y generales que solicitamos, no ofrecieron significado pronóstico. Detectamos un 27% de alteraciones inmunológicas, cuyos pacientes no mostraron diferencias significativas en la ganancia auditiva (Tabla 1, Anexo 1).
3. Factores pronóstico/de riesgo. Hemos considerado como tales, la edad, la configuración y el grado de hipoacusia, la presencia de antecedentes vasculares (HTA, diabetes, hiperlipemia, cardiopatía, tratamiento anticoagulante y tabaquismo), la pérdida auditiva contralateral previa y la aparición de vértigo o acúfenos en el momento del diagnóstico. La distribución de estos factores en relación con la población se muestra en las Tablas 1 y 2 (Anexos 1 y 2), donde comprobamos que, la presencia de síntomas vestibulares, la HNS con caída hacia tonos agudos y la HNS profunda, ensombrecen significativamente el pronóstico. Si el tiempo transcurrido entre el inicio de la pérdida auditiva y el tratamiento, supera los 14 días, el pronóstico decae significativamente (Tabla 3).
Tabla 3. Diferencias de PTA en función del tiempo transcurrido hasta el inicio del tratamiento. Dadas las diferencias de PTA, agrupamos los días transcurridos en 3 grupos: 1 a 4 días, 5 a 14 días y > 14 días, observándose mediante la prueba ANOVA intergrupos que hay una diferencia significativa en aplicar el tratamiento antes o después de 14 días.
|
Inicio del tratamiento N: 128 |
PTA inicial |
PTA 3 meses |
Diferencia PTA |
Medias |
|
|---|---|---|---|---|---|
|
1 día |
41/128 (32%) |
69,41 |
49,36 |
20,05 |
21,28 |
|
2 días |
13/128 (10%) |
73,38 |
49,07 |
24,31 |
|
|
3-4 días |
19/128 (15%) |
74,94 |
53,47 |
21,47 |
|
|
5-7 días |
27/128 (21%) |
76,22 |
59,29 |
16,93 |
15 |
|
8-14 días |
16/128 (13%) |
81,12 |
69,37 |
11,75 |
|
|
15-21 días |
3/128 (2%) |
74,66 |
73,33 |
1,33 |
1,5 |
|
22-30 días |
4/128 (3%) |
66 |
63 |
3 |
|
|
> 1 mes |
5/128 (4%) |
55,8 |
55,4 |
0,4 |
|
|
Tiempo Comparación |
Diferencia de medias |
Sig. |
Intervalo de confianza al 95% |
||
|---|---|---|---|---|---|
|
Límite inferior |
Límite superior |
||||
|
1-4 días |
5-14 días |
6,178 |
0,093 |
-1,05 |
13,41 |
|
>= 15 días |
19,678 |
0,001 |
7,96 |
31,40 |
|
|
5-14 días |
>= 15 días |
13,500 |
0,031 |
1,22 |
25,78 |
El factor pronóstico con significación estadística más importante de los analizados es la mejoría ≥ 10 dB HL del PTA el 4-5º día de tratamiento (que se produce en el 33% de la población) (Tablas 1 y 2, Anexos 1 y 2).
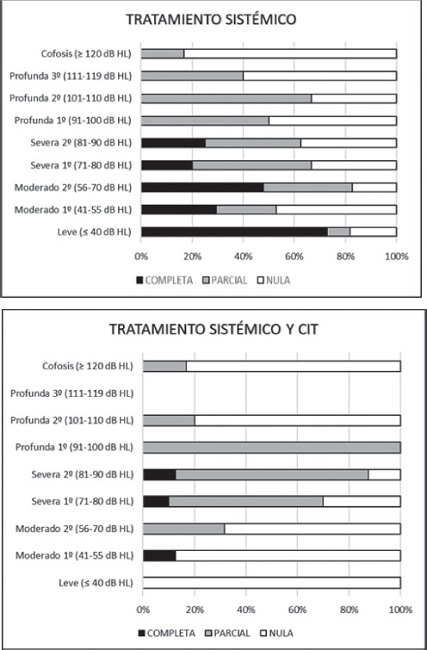
4. Resultados del tratamiento. La diferencia de PTAi - PTA3m, es significativamente mayor (p 0,002) en el grupo de TS que en los pacientes que recibieron además CIT (Tabla 1, Anexo 1). En la Tabla 2 (Anexo 2) vemos que el grado de recuperación global (completa + parcial) también es significativamente mejor en los que recibieron TS exclusivo (64% frente a 41%).
Si en el grupo de pacientes que no llegaron a mejorar 10 dB el 4º día de tratamiento, comparamos el que recibió TS con el que además se inyectó CIT, veremos que las diferencias tampoco son significativas (p 0,187) (Tabla 1, Anexo 1). Por tanto, en ningún de estos supuestos, el tratamiento con CIT resultó beneficioso.
Un 4% de los pacientes que recibieron CIT sufrió una perforación timpánica permanente.
En la Tabla 4 vemos la diferencia de PTA, según se aplique un TS o un TS + CIT, en función del grado de hipoacusia, comprobando que la máxima recuperación observada en los pacientes con TS + CIT se produce entre 71 y 100 dB. En la Figura 2 mostramos el comportamiento que experimenta la recuperación auditiva en cada grupo de tratamiento. La recuperación global (completa y parcial) con el TS es mayor cuanto menor sea la pérdida auditiva. Contradictoriamente, en los pacientes que además reciben CIT, el porcentaje de recuperación se incrementa a medida que la hipoacusia es mayor, hasta la hipoacusia profunda de 1º grado.
Tabla 4. Distribución de pacientes con SSI y valores de PTA inicial (PTA-I), PTA a los 3 meses y diferencias de PTA, según se haya aplicado el tratamiento vía sistémica exclusivamente o con rescate CIT añadido, en función de los diferentes grados de hipoacusia. Observamos que la máxima recuperación observada en los pacientes con rescate CIT se produce entre 71 y 100 dB.
|
|
TTO. SISTÉMICO (N: 96) |
TTO. SISTÉMICO + IT (N: 66) |
||||||
|---|---|---|---|---|---|---|---|---|
|
GRADO HIPOACUSIA |
N |
PTA -I |
PTA-3m |
Diferencia |
N |
PTA-I |
PTA-3m |
Diferencia |
|
Leve (≤ 40 dB HL) |
11 |
29,45 |
16,72 |
12,7 |
6 |
29,5 |
30,85 |
0 |
|
Moderado 1º (41-55 dB HL) |
16 |
48,18 |
35,26 |
12,9 |
8 |
50,5 |
48,87 |
1,6 |
|
Moderado 2º (56-70 dB HL) |
23 |
63,08 |
35,58 |
27,5 |
19 |
62,68 |
58,57 |
4,1 |
|
Severa 1º (71-80 dB HL) |
15 |
76,53 |
50,53 |
26 |
10 |
75,6 |
52 |
23,6 |
|
Severa 2º (81-90 dB HL) |
8 |
84,37 |
56 |
28,4 |
8 |
86,5 |
60,62 |
25,8 |
|
Profunda 1º (91-100 dB HL) |
6 |
97,1 |
87,6 |
9,5 |
4 |
95,25 |
59,25 |
36 |
|
Profunda 2º (101-110 dB HL) |
6 |
107,5 |
83,66 |
23,8 |
5 |
106,6 |
99 |
7,6 |
|
Profunda 3º (111-119 dB HL) |
5 |
115 |
104,6 |
10,4 |
0 |
|
|
|
|
Cofosis (≥ 120 dB HL) |
6 |
120 |
116,66 |
3,3 |
6 |
120 |
113 |
7 |
DISCUSIÓN
1. Población. La edad media de la población estudiada con SSI está comprendida en el rango generalmente aceptado (45-55 años) [1], con una distribución por franjas, similar a la pirámide poblacional de nuestra provincia (18 a 85 años) [17-18]. Predomina discretamente en hombres (1,26/1) [19-20] y en el oído derecho, aunque no suelen considerarse estas pequeñas diferencias [3, 5]. La hipoacusia moderada fue la más frecuente (41%), pero esta proporción varía en otros estudios [11].
2. Diagnóstico etiológico de la SSI. Para descartar patología retrococlear se debe solicitar una RM. La tasa de anomalías referida en la literatura varía del 4,4 al 13,7% [21]. La mayoría son hallazgos incidentales sin importancia. Un 10-12% de schwannomas del VIII par, se manifiestan con SSI, pero la prevalencia de tumores del ángulo pontocerebeloso en la SSI es del 2,7% al 10,2% [21-22].
Sin embargo, las guías internacionales no recomiendan estudios de laboratorio de rutina, sin tener en cuenta las características específicas del paciente, sus enfermedades concomitantes, síntomas adicionales o factores de riesgo [1, 6].
3. Variables influyentes en el pronóstico de la SSI [4, 18, 23-25]:
La edad y los antecedentes vasculares son factores que suelen ir asociados y considerados de mal pronóstico [3, 26]. En nuestros resultados su presencia no influye en la ganancia auditiva, pero dado que el PTAi es mayor en estos pacientes, la audición residual deja en muchos casos, de ser funcional.
La presencia de hipoacusia contralateral > 20 dB no parece influir significativamente en el porcentaje de recuperación.
Los síntomas vestibulares (25%), son referidos con mayor frecuencia en la literatura (30-60%) y como en nuestros pacientes, asocian un peor pronóstico en la recuperación auditiva, siendo también casos más severos [7, 11, 18].
Mientras que para unos autores los acúfenos siempre están presentes [1], la frecuencia en nuestra población es del 59%, similar a la referida por otros [11, 14]. Más frecuentes con menor edad, Dallan et al. (2010) [13] consideran, que podrían representar un marcador de actividad de las células dañadas, correlacionándose con un mejor pronóstico.
La recuperación también depende del grado de hipoacusia inicial y del tiempo transcurrido hasta el inicio del tratamiento [4, 13, 27-28]. De acuerdo con la mayoría de los autores, la HNS profunda (> 100 dB), tiene muy mal pronóstico [3, 29]. Y aunque la recuperación completa disminuye a medida que crece el grado de hipoacusia (Figura 2), por causas que desconocemos, en la hipoacusia de grado severo, el porcentaje nulo de recuperación es inferior al resto y la ganancia a los 3 meses, significativamente mayor (Tablas 1 y 2, Anexos 1 y 2) [18, 30].
La efectividad del tratamiento decae si se aplica después de 2 semanas [1, 7, 12, 25, 31-32], aconsejándose iniciarlo lo más precozmente posible [3, 6, 31-32] (Tabla 3). Pero desconocemos si el problema reside en la propia persistencia de la HNS durante tanto tiempo, con un mal pronóstico implícito por este motivo, o en el retraso terapéutico.
De acuerdo con el Consenso Internacional de 2017 [2], el factor pronóstico que para nosotros muestra una mayor significación estadística es la mejoría de 10 dB al 4-5º día de tratamiento y dada su importancia, es posible que el tipo y grado de lesión inicial, en un paciente concreto (con sus factores de riesgo), sea determinante en su recuperación final [3].
4. Resultados del tratamiento. Presentamos los resultados de un TS con corticoides, administrado VO o IV, seguido de terapia de rescate con CIT en aquellos casos con mejoría incompleta o nula, durante la primera semana del inicio de los síntomas (SSIR). En nuestra población, tan sólo un 30% de pacientes experimenta una mejoría completa (Tabla 2, Anexo 2).
Hemos analizado a los 3 meses el PTA postratamiento, porque en el 98,3% de nuestra población se ha estabilizado la pérdida auditiva en este tiempo [1, 3]. El sentido de realizar un seguimiento audiométrico posterior, es para valorar un tratamiento rehabilitador (adaptación protésica o terapia del acúfeno) y para poner al descubierto una posible causa. Los pacientes que estudiamos hasta los 6 meses (N: 87) o hasta el año (N: 35) no sufrieron cambios significativos en su nivel auditivo. La evaluación durante años nos permitió descubrir una causa subyacente (sobre todo de hidrops endolinfático) en más de un tercio de nuestra población, que tuvimos que desechar del estudio [22].
En el análisis de los resultados, las dificultades residen en la historia natural de la SSI, en el uso de diferentes criterios de éxito terapéutico y finalmente en el desconocimiento de la causa, que como hemos dicho, probablemente sea determinante en el pronóstico [13, 16]. No hay una definición de fracaso terapéutico, pero una mejoría del PTA no es el único parámetro para discriminar el éxito de cara al paciente [25], para el que quizá, lo más importante fuera considerar la restauración de una audición funcional [1, 13]. En nuestro trabajo hemos evaluado el grado de recuperación, siguiendo la guía de la Sociedad ORL española [5], que aplica los criterios de Siegel modificados [33].
CIT como tratamiento de rescate en la SSIR. Aunque no existe acuerdo en el tipo de corticoide, concentración, número de inyecciones, forma y frecuencia de aplicación [6, 12], el Consenso Español del año 2019 [5] al igual que otros [1, 6], aconseja una inyección transtimpánica semanal de dexametasona 8mg/ml, durante 3 semanas. El riesgo principal es la perforación timpánica [34].
Si bien la literatura parece indicar que el rescate con CIT ejerce alguna actividad en la SSIR [1, 8, 10-12, 14-16, 35], nuestros resultados, coincidentes con los de otros, no lo confirman [19, 25]. La dexametasona IT en la pauta establecida, se muestra ineficaz, tanto se produzca o no, una mejoría de 10 dB a los 4-5 días del TS. Es posible que la eficacia dependa de la concentración, mejorando los resultados con dosis de dexametasona de 24 mg/ml [36].
Debido al gradiente de distribución del corticoide entre la base y el ápex coclear, algunos autores aconsejan que, en caso de aplicar CIT, la evaluación se realice por cambios de frecuencia, esperando que se obtengan mejores resultados en los tonos agudos [18, 37]. Pero al igual que otros, en nuestro estudio, las frecuencias agudas son las que muestran el peor pronóstico de recuperación, sin que la evaluación frecuencial nos haya aportado otras ventajas (Tabla 1, Anexo 1) [29].
Dentro del TS + CIT hemos utilizado la VO y la IV. Aunque sólo hemos estudiado a 17 pacientes con tratamiento VO + CIT, los resultados indican que el tratamiento IV + CIT resulta más beneficioso (Tabla 1, Anexo 1). El primer trabajo sobre la efectividad del corticoide VO en la SSI es el de Wilson et al, en 1980 [38], que no ha sido replicado por otros [9, 39], por lo que desconocemos en qué grado supera la resolución espontánea, que en la literatura se cifra entre un 32% y un 65% [6, 8, 35]. La diferente respuesta del corticoide VO o IV, pudiera deberse a otros motivos distintos del relacionado con su efectividad intrínseca. En el protocolo del tratamiento IV que aplicamos en el hospital, añadimos pentoxifilina, carbógeno y expansores del plasma; que podrían aportar un efecto complementario [19]. Pero también pudiera ser, que mientras hemos podido evaluar a todos los pacientes ingresados con tratamiento IV; algunos de los que recibieron corticoide VO en régimen ambulatorio, especialmente si mejoraron completamente, no volvieran a la revisión (no disponemos de datos), obteniéndose por tal motivo, los peores resultados de esta terapia. Finalmente hay quien piensa que la mejoría auditiva se debe, en parte, al ingreso hospitalario, al evitar el estrés social, reduciendo la ansiedad [40].
Los estudios que analizan el efecto del corticoide en la SSI muestran una eficacia variable del 0 al 100%, evidenciando la inconsistencia de los resultados [16]. Crane et al. (2015) [16], concluyen tras su amplio metanálisis, que la vía de administración del corticoide no influye en el resultado, porque los esteroides no parecen tener un efecto en la SSI y la aparente efectividad del CIT como terapia de rescate viene avalada por estudios de escasa calidad. Si desconocemos la eficacia del corticoide en la SSI, sobran el resto de las consideraciones y debiéramos replantearnos su efecto en relación con el placebo [16].
Las limitaciones de este estudio vienen determinadas por su carácter observacional y por el tamaño de la muestra, diferente en cada grupo de población. Al tratarse de un único centro, puede facilitarse el sesgo, pero, sin embargo, nos ha permitido un buen control del seguimiento. La escasa incidencia de la SSI ha condicionado el número de casos y el de años empleados. Aun cuando asumimos que la eficacia del corticoide VO y vía IV son similares, pudiera haber un sesgo de selección en favor de la vía IV en los casos más graves.
CONCLUSIONES
En la SSI refractaria, el tratamiento de rescate con CIT (dexametasona 8 mg/ml, 3 inyecciones, 1 a la semana), iniciado la primera semana de instauración del TS, no ha aportado mejoría auditiva significativa en la población estudiada.
De los factores de riesgo analizados, los que tienen en nuestra población peor pronóstico son: la presencia de síntomas vestibulares, la hipoacusia de grado profundo, la caída audiométrica hacia tonos agudos, el inicio del tratamiento después de 2 semanas y fundamentalmente, la falta de mejoría de al menos 10 dB el 4º día de tratamiento.