Introducción
La ginecomastia es la afección más común de la mama masculina.(1) Ocurre en el 30 al 57% de los hombres sanos. En el período neonatal, el 90% de los recién nacidos tienen ginecomastia transitoria. En la pubertad, alrededor de 2/3 de los adolescentes desarrollan ginecomastia y el 90% de los casos se resuelven espontáneamente antes de los 17 años de edad. En hombres mayores, entre 50 y 80 años, está presente en el 40 a 65% de los casos.(1,2)
Actualmente, su resolución quirúrgica se encuentra entre las cirugías estéticas más solicitadas por los pacientes masculinos, con un amplio rango de edades que va desde los 14 o 15 años hasta la vejez.(3) Según una encuesta internacional realizada por la ISAPS (International Society of Aesthetic Surgery) para el año 2018, la corrección de la ginecomastia fue el 11º procedimiento quirúrgico más realizado en el mundo.(4) Correspondió al 2.5% de todas las cirugías plásticas realizadas, totalizando 269.720 casos a nivel mundial. Con respecto a 2017, hubo un crecimiento del 9.9% en el total de cirugía de este tipo. Brasil contabilizó 38.358 casos de corrección de ginecomastia en un total de 1.498.327 procedimientos realizados en el país en 2018, lo que corresponde al 2.56% del total.
En el tratamiento quirúrgico de la ginecomastia, especialmente cuando se realiza adenectomía, con o sin liposucción, la principal complicación es el hematoma,(1,5) independientemente del uso de drenajes. El hematoma supone un trastorno del postoperatorio imediato con aumento de volumen y dolor en la región mamaria que suele requerir punción evacuadora o nueva intervención para drenaje, lo que retrasa la recuperación y puede perjudicar el resultado.
El objetivo del presente trabajo es describir neustra experiencia com el uso de la red hemostática percutánea propuesta por Auerswald en 2012(6-8) para disminuir la incidencia de hematoma postoperatorio prescindiendo del uso de drenajes.
Material y método
En el período comprendido entre agosto de 2018 y enero de 2022, operarmos por ginecomastia en el Hospital Clementino Fraga Filho de la Universidad Federal de Río de Janeiro, Brasil, y en la clínica privada, 13 pacientes con edades compreendidas entre 15 y 59 años; un total de 25 mamas.
Realizamos adenectomía con liposucción en 9 pacientes y solo adenectomía en 4. Doce pacientes tuvieron tratamiento bilateral y uno solamente tratamiento unilateral. La vía de adenectomía fue la infraareolar (Webster) en todos los pacientes.
La red hemostática en los segmentos superior, inferior y areolar se realizó en 8 pacientes y en los primeros 5 no se realizó en el segmento areolar. Entre los 5 primeros, en 1 caso se realizó solo en el segmento superior.
Realizamos la red hemostática com hilo de Prolene 2.0 o 3.0 con aguja cilíndrica, preferiblemente de 2.5 cm para no cortar el músculo pectoral mayor. Después de la hemostasia, antes de cerrar la incisión de la adenectomía, por tanto mediante visualización directa, iniciamos la sutura en un extremo de la zona, penetrando la piel, atravesando una porción del músculo y volviendo a la piel. Repetimos esta maniobra hasta el extremo opuesto y volvemos, en sutura continua, al punto de partida.
Llevamos a cabo esta maniobra únicamente en los segmentos superior e inferior de la areola. Posteriormente también reproducimos la técnica, de forma similar, sorteando el complejo areola-pezón (Fig.1).

Fig. 1 A. Red hemostática en los segmentos superior, inferior y areolar. B. Cura con gasas para evitar tramatizar la piel.
No utilizamos drenajes en ninguno de los pacientes de esta serie.
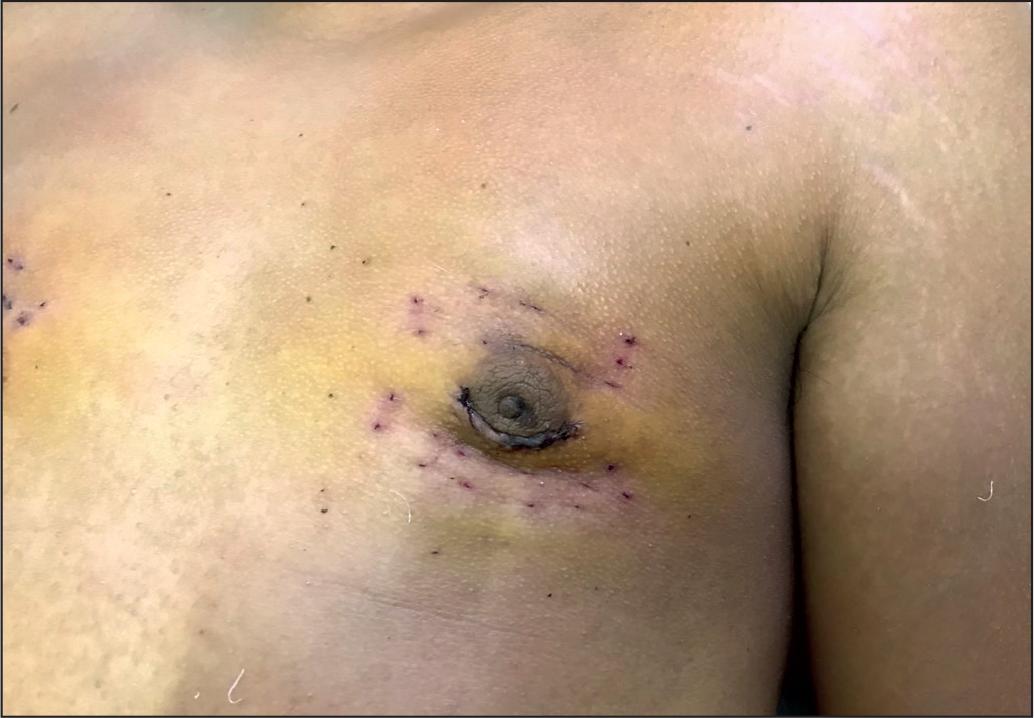
Retiramos la red hemostasia entre las 48 y 96 horas de postoperatorio, según la disponibilidad de la consulta (Fig. 2).
Resultados
La causa de ginecomastia entre los pacientes de nuestra serie fue idiopática u hormonal en 11 pacientes y en 2 pacientes fue secundaria al uso de anabolizantes.
Del total de las 25 mamas operadas, solo en 1 (4%) se produjo hematoma limitado a la región retroareolar, siendo este el único caso de la serie em el que no habíamos realizado la red hemostasica en el segmento areolar mamário.
La red no provoco ninguna secuela cicatricial (marcas en la piel), ni pigmentación en los puntos de transfixión de la aguja (Fig. 3-7).
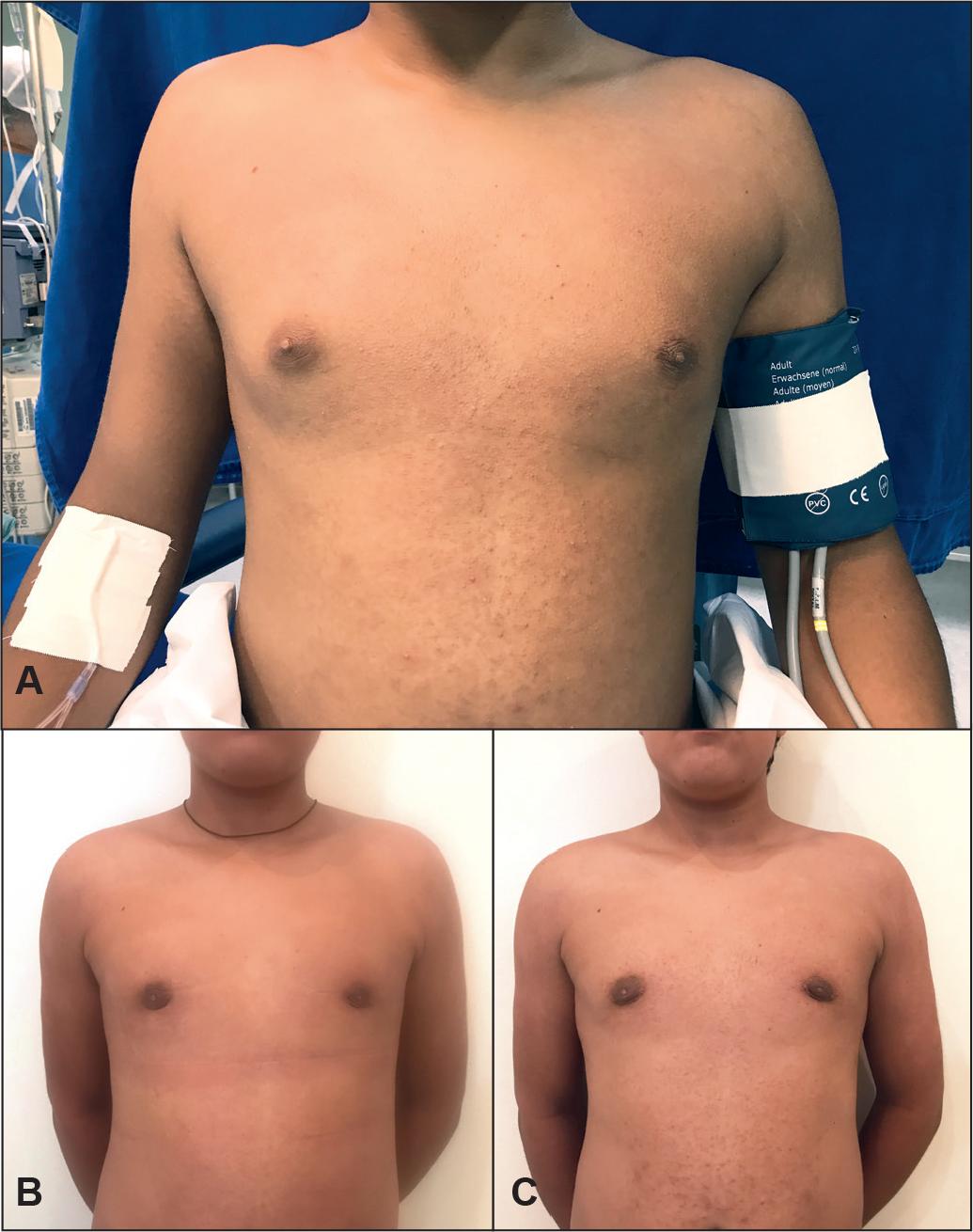
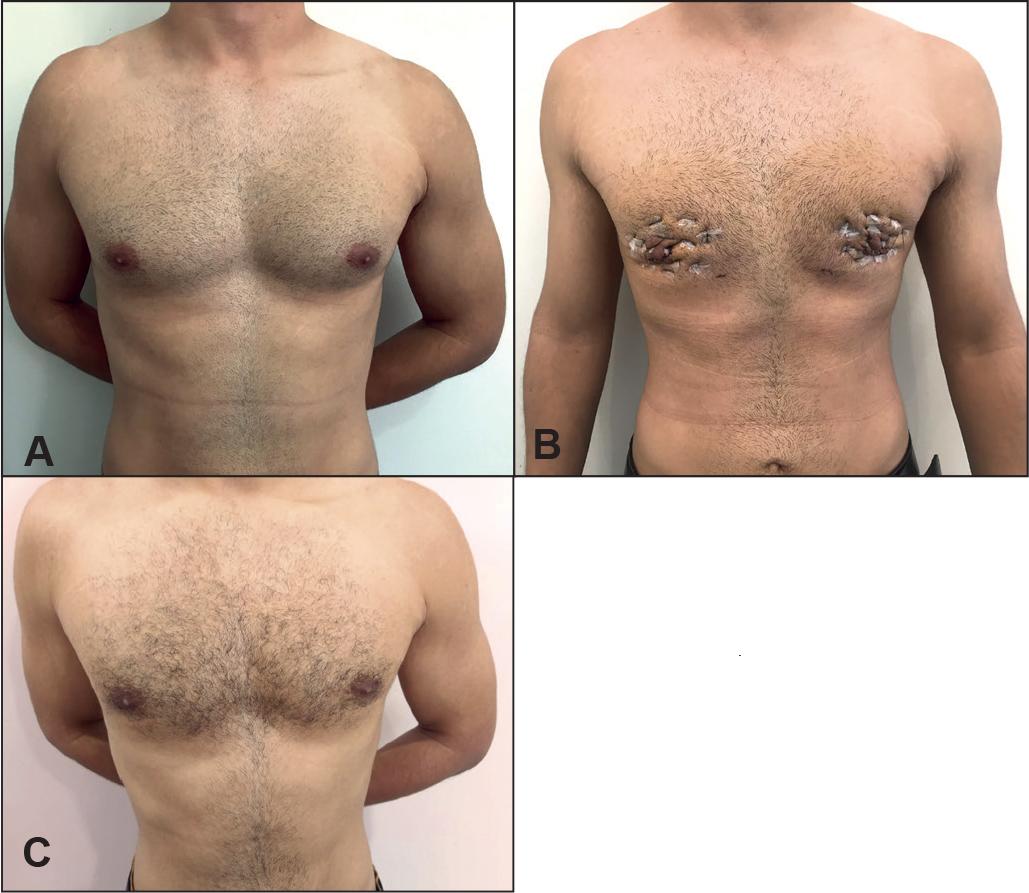
Fig. 3 A y B. Pre y postoperatorio a los 45 días. C. Postoperatorio a los 4 meses. Obsérvese la ausencia de marcas en la piel.

Fig. 4 A. Ginecomastia glándulo-grasa: adenectomia, lipoaspiración y sutura en red en los segmentos superior, inferior y areolar. B. Postoperatorio a los 4 meses. No se observa ninguna secuela o marca producida por la sutura.

Fig. 5 A. Postoperatorio inmediato con la sutura en red. B. Momento de la retirada de la red a las 72 horas de postoperatorio.
Discusión
La ginecomastia se clasifica según la cantidad de tejido mamario presente en: glandular, glándulo-grasa y grasa.(1,9-11) Es una alteración masculina que afecta a un amplio grupo de edad, desde la adolescencia hasta la edad adulta o la vejez, provocando además de trastornos morfológicos, cambios emocionales, de autoimagen, de relaciones sociales y de calidad de vida en los pacientes que la padecen.
Como hemos mencionado en la introducción, la cirugía de la ginecomastia, actualmente, se encuentra entre las más solicitadas por los varones, y fue una de las intervenciones más realizadas a nível mundial y la 4ª más realizada en Brasil, donde teniendo en cuenta todos los procedimentos de cirugía reparadora, supuso um 6.7% del total.
La causa de la ginecomastia puede ser fisiológica (nacimiento, adolescencia, vejez), patológica e idiopática, siendo la más común la idiopática, seguida de la obesidad y el uso de esteroides anabolizantes.(11) En nuestros pacientes, en el 92% de los casos la principal causa fue la idiopática y solo 2 pacientes (8%) tuvieron como causa el uso de esteroides anabólizantes.
En el tratamiento de la ginecomastia glandular o glándulo-grasa, cuando realizamos una adenectomía, la mayor complicación que pude aparecer en el postoperatorio es el hematoma.(1,5) Estas complicaciones varían en la literatura del 10.3 al 46% de los casos.(12)
En las 25 mamas operadas de nuestra serie de estudio tuvimos hematoma en solo 1 caso (4%), lo que supone una incidência inferior a los datos encontrados en la literatura, que van del 7.1% al 16.1% para este tipo de complicación.(1,2.5,13) El hematoma que se presentó en nuestra serie se localizó en el segmento retroareolar izquierdo en un paciente tratado bilateralmente. Además de ser el primer caso de la serie presentada, en este paciente no habíamos realizado la malla en el segmento areolar mamario.
Para la prevención del hematoma postoperatorio la literatura sugiere varios procedimientos, aunque sin poder evitarlo por completo, como el uso de drenajes, la compresión local en el postoperatorio y la infiltración con vasoconstrictor.(1,5,13,14) La cola de fibrina es una de las alternativas al uso de drenajes y parece facilitar la adhesión de los tejidos y reducir el drenaje después de la mastectomia.(15)
Chao y col.(15) em 2017, comparan la corrección de la ginecomastia con y sin el uso de drenajes. Los pacientes de su serie se sometieron a adenectomía con o sin liposucción. El drenaje se retiró en la primera semana de postoperatorio y se utilizó compresión elástica durante 4 a 6 semanas. Estos autores llegaron a la conclusión de que el uso de drenaje de succión de sistema cerrado redujo la tasa de seroma que requirió drenaje de succión percutáneo. No hubo diferencias significativas en la formación de hematomas entre el grupo de drenaje y el grupo sin drenaje. Según los autores, la hemorragia intensa en el postoperatorio formaría coágulos en el sistema de drenaje, inutilizándolo, lo que explicaría este hallazgo.
Keskin y col.(14) en 2014, en una revisión de la literatura, encontraron que el uso de drenajes en la cirugía de ginecomastia no reduce las complicaciones postoperatorias.
Auersvald y col., en 2012 y 2014(7,8) describien la técnica de la red hemostática en pacientes sometidos a ritidoplastia con el objetivo de reducir la incidencia de hematoma. Llegaron a la conclusión de que es un método eficaz en la prevención de hematomas tempranos. Los mismos autores, en otro trabajo publicado en 2012,(2) presentaron un caso de tratamiento quirúrgico de ginecomastia con el uso de red hemostática sin que se produjera hematoma. Sin embargo, estos autores aplicaron la red en la región lateral del tórax, a diferencia de la técnica que nosotros hemos presentado.
Murugesan y col.(16) en 2020, describen el uso de la malla para prevenir hematomas en el tratamiento de la ginecomastia realizándola en el área de la adenectomía y la liposucción, a diferencia de nuestro abordaje, en el que realizamos la malla únicamente en la zona de la adenectomía.
En nuestros pacientes utilizamos la red hemostática propuesta por Auersvald y col. en 2012 sin utilizar drenajes para evitar el hematoma postoperatorio. Realizamos la malla antes de cerrar la incisión, por visión directa y de forma continua, a diferencia de los autores originales que la realizan después del cierre y con puntos separados. Nosotros la realizamos en los segmentos superior, inferior y areolar, excepto en los primeros 5 casos de la serie presentada en los que no la realizamos en el segmento areolar. El uso de aguja cilíndrica reduce la posibilidad de lesionar el músculo pectoral y de traumatizar cualquier vaso intramuscular.
La importancia de la malla en el segmento areolar radica en mantener una capa de tejido glandular retroareolar para evitar su retracción y la consecuente mayor posibilidad de sangrado en esta zona.
Retiramos la red entre las 48 y 96 horas de postoperatorio, dependiendo de la disponibilidade del paciente para regresar a la consulta. La extracción de la misma es sencilla y no causa molestias al paciente. En ningún caso observamos que quedaran secuelas cicatriciales como marcas en la piel producidas por los puntos.











 text in
text in