Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista Española de Cirugía Oral y Maxilofacial
versión On-line ISSN 2173-9161versión impresa ISSN 1130-0558
Rev Esp Cirug Oral y Maxilofac vol.27 no.4 Madrid jul./ago. 2005
Caso Clínico
Schwannoma parafaríngeo gigante: Diagnóstico diferencial y enfoque terapéutico
Giant parapharyngeal schwannoma: Differential diagnosis and therapeuticapproach
L.M. Capitán Cañadas1, M.A. Sicilia Gutiérrez1, S.L. Martínez Castillo2, I.L. Labrot Moleón1, D. Sánchez López2,
E. Valencia Laseca3
| Resumen: Los procesos expansivos de localización parafaríngea representan entre el 0,5 y el 0,8% de todas las lesiones tumorales de cabeza y cuello. En su diagnóstico diferencial una de las principales entidades que hay que tener en cuenta, por su elevada frecuencia, son las lesiones neurogénicas (25-45% de incidencia en cabeza y cuello) cuya evolución, lenta en el tiempo, y su crecimiento expansivo, condicionan, en la mayoría de las ocasiones, una mínima repercusión clínica. Una correcta anamnesis acompañada de pruebas de imagen (TC, RM, arteriografía) orienta el diagnóstico de este tipo de lesiones de origen neurógeno. La opción terapéutica más consensuada es la exéresis quirúrgica, siendo necesaria en determinadas ocasiones la embolización tumoral en las 24-48 horas previas a la intervención. Palabras clave: Espacio parafaríngeo; Neurinomas de cabeza y cuello; Schwannoma. | Abstract: Expansive processes of parapharyngeal location represent between 0.5% and 0.8% of all tumorous lesions in the head and neck. In their differential diagnosis, one of the main considerations that must be kept in mind due to their high frequency are neurogenic lesions (25-45% incidence in the head and neck) with an evolution that is slow and expansive growth, clinical repercussions are minimal in the majority of cases. A correct anamnesis, accompanied by imaging tests (CT, MR, arteriography), is informative for the diagnosis of this type of lesion with a neurogenic origin. The most agreed upon therapeutic option is surgical removal with embolization of the tumor 24-48 hours before the operation being necessary in certain situations. Key words: Parapharyngeal space; Head and neck neurinoma; Schwannoma. |
Recibido: 4 de julio de 2003
Aceptado: 25 de mayo de 2005
1 Médico residente.
2 Médico adjunto.
3 Jefe de Servicio.
Servicio de Cirugía Oral y Maxilofacial. Hospital Universitario Virgen de las Nieves.
Granada. España.
Correspondencia:
Luis Miguel Capitán Cañadas
Servicio de Cirugía Oral y Maxilofacial
Hospital Universitario Virgen de las Nieves. CRT.
Carretera de Jaén s/n. Granada, España
e-mail: luismxf@hotmail.com
Introducción
Las lesiones tumorales de localización parafaríngea presentan una escasa incidencia, representando entre el 0,5 y el 0,8% de todas las tumoraciones de cabeza y cuello.1,2 Aproximadamente el 80% presentan un comportamiento benigno.2-4 La singularidad de dichas lesiones deriva de su compleja situación anatómica y de la clínica con la que suelen debutar, siendo en la mayoría de los casos inespecífica y casi siempre derivada del efecto compresivo producido por la lesión sobre oro y rinofaringe.
Es de sobra conocida la anatomía del espacio parafaríngeo,2,5 aun así conviene recordar las importantes relaciones vasculonerviosas del mismo. La fascia que se extiende desde la estiloides hasta el músculo tensor del velo del paladar ha sido la referencia clásica para la división del espacio parafaríngeo en área pre y retroestiloidea. En la primera podemos encontrar parte del lóbulo profundo de la glándula parótida y una pequeña rama del quinto par craneal que la atraviesa y da inervación al tensor del velo del paladar. El principal contenido de este espacio es graso y la gran mayoría de tumores que podemos encontrar en él son lesiones salivares, tumores neurogénicos y lipomas.6 El área retroestiloidea contiene la arteria carótida interna y la vena yugular interna así como los pares craneales IX, X, XI y XII, la cadena simpática cervical, nódulos linfáticos y tejido glómico. En el citado espacio podemos encontrar lesiones derivadas de cualquiera de las estructuras que contiene.
En la clasificación de lesiones parafaríngeas encontramos tres grupos, ordenados de mayor a menor en función de su frecuencia de aparición.
El grupo más frecuente lo constituyen tumores derivados de glándulas salivares (40-50%); el segundo lugar lo ocupan los tumores neurogénicos (17-25%); el tercer grupo se encuentra formado por paragangliomas (10-15%). En el grupo de lesiones de origen neurogénico de localización parafaríngea, encontramos tres tipos de lesiones, ordenadas también por orden decreciente de aparición: schwannomas o neurilemomas, quemodectomas y neurofibromas.
Los schwannomas son tumores histológicamente benignos, derivados de la vaina de Schwann; el 25-45% de los schwannomas extracraneales se presentan en cabeza y cuello, siendo su localización preferente laterocervical. Su evolución clínica es lenta en el tiempo, lo que motiva un diagnóstico tardío en la mayoría de ocasiones. A la hora de intentar establecer una orientación diagnóstica es importante contar con una adecuada anamnesis y apoyarnos en pruebas de imagen de alta resolución (Tomografía computerizada, Resonancia magnética y Arteriografía carotídea). El empleo de técnicas citohistológicas de diagnóstico continúa siendo motivo de controversia, estando limitado el empleo de biopsia a casos excepcionales. El tratamiento de elección de los neurilemomas es la exéresis quirúrgica, precedida, si el caso lo precisa, de embolización prequirúrgica 24-48 horas antes de la cirugía. Por norma general no es necesario realizar otros tratamientos complementarios, siendo el índice de recurrencia después de la cirugía muy bajo. Es necesario el estudio anatomopatológico de la lesión para confirmar el diagnóstico de schwannoma.
Caso clínico
Paciente mujer de 31 años de edad y sin antecedentes personales de interés que acude al servicio de Cirugía Oral y Maxilofacial del Hospital Universitario Virgen de las Nieves de Granada por presentar molestias cervicales inespecíficas y rinolalia persistente de varios años de evolución.
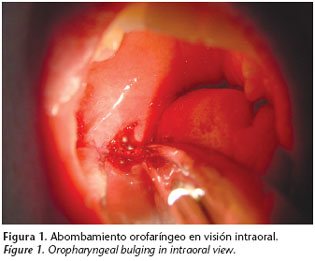
En la exploración intraoral la paciente presenta abombamiento de pared lateral derecha orofaríngea con discreta desviación de úvula, sin odinodisfagia ni sensación disneica acompañante (fig. 1). La exploración cervical no aporta datos significativos.
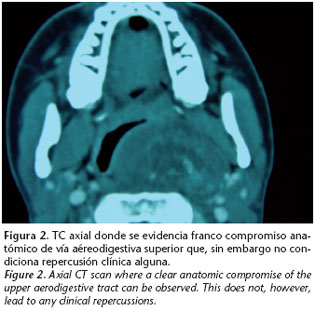
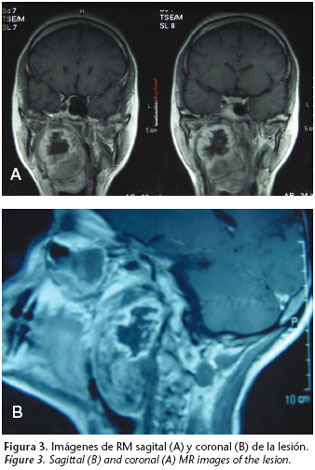
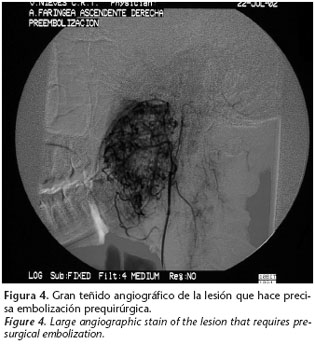
Frente a la sospecha de un posible proceso expansivo de localización retroparafaríngea se realizan estudios de imagen mediante Tomografía Computerizada (TC) y Resonancia Magnética (RM) que revelan la existencia de una masa ovalada (5x4x7 cm) con bordes bien definidos y de localización parafaríngea derecha con áreas necrosadas en su polo superior y con abundante vascularización capsular (figs. 2 y 3). Los posibles diagnósticos radiológicos son compatibles con lesión de tipo hamartomatoso, lesión de estirpe linfoide, tumoración glómica o neurogénica. Ante la evidencia radiológica de una lesión altamente vascularizada se realiza arteriografía de arteria carótida común y selectiva de arteria carótida externa derecha, en la que se observa dependencia por parte de la masa de la arteria faríngea ascendente derecha (fig. 4).
Con estos datos y prescindiendo de estudios diagnósticos citohistológicos, por el evidente riesgo de sangrado, se decide practicar embolización de la lesión tras descartar, mediante estudios hormonales, secreción autónoma catecolaminérgica por parte de la misma. Tras conseguir una devascularización tumoral de aproximadamente un 90% se procede a la exéresis quirúrgica del tumor a las 24 horas postembolización. Mediante abordaje transcervical, sin necesidad de mandibulotomía, se accede a espacio parafaríngeo derecho donde se aprecia una masa encapsulada dependiente de estructuras nerviosas (pares craneales bajos) que puede ser extirpada en su totalidad con preservación vasculonerviosa íntegra (fig. 5).
Macroscopicamente se trata de una masa sólida de aspecto parduzco y consistencia elástica con un tamaño de 7.8 x 5.5 x 5 cm. Al corte presenta zonas quísticas necróticas. El estudio histológico de la pieza operatoria diagnostica la lesión como schwannoma mixto (Antoni A y B) (fig. 6).
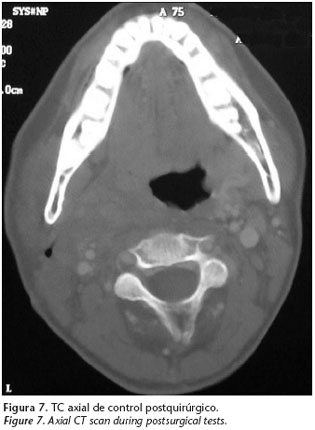
Tras seguimiento de once meses la paciente presenta remisión clínica y radiológica del proceso (figs. 7 y 8).
Discusión
La totalidad de artículos revisados,1,2,4,7 coinciden en clasificar las masas tumorales del espacio parafaríngeo en tres grupos: tumores de glándulas salivales: principalmente derivados del lóbulo parotídeo profundo, tumores neurogénicos: en su mayor parte schwannomas o neurilemomas y paragangliomas. Con menor frecuencia se describe,2,4 un cuarto grupo miscelánea que agrupa distintos tipos de lesiones: hemangiomas, quistes branquiales, nódulos linfáticos, metástasis tumorales, aneurismas, cordomas, meningiomas y sarcomas.
Dentro de las tumoraciones neurogénicas, el grupo más frecuente está constituido por schwannomas o neurilemomas, seguidos en frecuencia por quemodectomas y neurofibromas.2 Descritos por primera vez en 1910 por Verocay (en Ortiz-Hidalgo, 2004),8 y tipificados histológicamente en 1920 por Antoni,9 los schwannomas o neurilemomas son tumores originados a partir de la vaina nerviosa de recubrimiento de los axones del sistema nervioso periférico o vaina de Schwann. Según sus características histológicas encontramos dos grupos: Antoni A, caracterizados por presentar agrupaciones densas de células de Schwann con núcleos en empalizada que dan lugar a formaciones características denominadas cuerpos de Verocay y Antoni B, con tendencia a presentar hipocelularidad y con una disposición celular francamente irregular. En el 47% de los schwannomas encontramos formas mixtas,10 (Antoni A y B). Se han descrito,11 otras variedades histológicas (schwannomas melanóticos o angiomatosos) mucho menos frecuentes.
El 10% de los schwannomas son extracraneales y de éstos el 25-45% se presentan en cabeza y cuello,2,12 principalmente en la región laterocervical. El 50% de los neurilemomas parafaríngeos tienen su origen en el nervio vago,2,13 siendo la cadena simpática cervical el segundo lugar de asentamiento de schwannomas más frecuente.14 No hay establecido un rango de edad predominante para la aparición de este tipo de lesiones. En la distribución por sexos no parece existir predominancia por ninguno de los dos géneros; así autores como Torossian y Gilmer-Hill,10,15 hablan de predominio femenino; Hood,16 documenta una mayor frecuencia de presentación en hombres y en las series de Peter Pang y Maran,1,5 encontramos igualdad de presentación entre la población masculina y femenina con unos índices hombre-mujer de 15:16 y 14:15, respectivamente. No parecen haberse encontrado factores de riesgo predisponentes.10 En pacientes jóvenes con presencia de schwannoma debe descartarse la existencia de neurofibromatosis tipo II.10
Son tumores generalmente benignos, 2,3 aunque la presencia de dolor o afectación nerviosa debe alertar de una posible transformación maligna.2,7 Su comportamiento clínico es silente y suele estar asociado a fenómenos compresivos secundarios al crecimiento progresivo y lento del tumor. El síntoma más común,2,7,10 es la presencia de una masa de crecimiento lento no dolorosa, aunque en determinadas ocasiones pueden mimetizar el comportamiento clínico de otras patologías tales como metástasis tumorales o procesos infecciosos.7 No suelen comprometer al nervio de origen, por lo que es poco frecuente la sintomatología por afectación nerviosa. En pacientes con schwannomas de largo tiempo de evolución, se han descrito ocasionalmente déficits neurológicos leves y reversibles.17
Aunque el protocolo diagnóstico y el manejo terapéutico de los neurilemomas coincide en líneas generales con el del resto de tumoraciones parafaríngeas,2,18 conviene repasarlo de manera individualizada y prestar atención a los pormenores vinculados con este tipo de lesiones.
En el diagnóstico de tumoraciones neurogénicas parafaríngeas, la mayoría de autores plantean el empleo de técnicas de imagen, principalmente Resonancia Magnéticar,19 y Tomografía Computerizada1,20,21 como primordial. La RM con gadolinio es posiblemente la técnica radiológica de elección,19,20,22 ya que permite localizar el tumor en el compartimento pre o retroestiloideo, estudiar las relación con estructuras vasculonerviosas anexas al mismo y precisar características inherentes a la propia lesión (grado de vascularización, consistencia, tamaño). Las imágenes obtenidas con TC permiten además estudiar la relación del tumor con la base craneal.2,21 El uso diagnóstico de la arteriografía está aconsejado ante la sospecha radiológica de lesiones con alta vascularización. 23 El estudio citohistológico mediante punción aspiración con aguja fina [PAAF] puede aportar datos significativos, 2,24 quedando reservado su uso para aquellas tumoraciones en las que tengamos certeza de su naturaleza sólida gracias al empleo de las ya citadas técnicas de imagen. Para su realización se propone la vía transoral,24,25 como la más adecuada. En la reciente serie de 24 casos publicada por Oliai y cols.24 no se describen complicaciones tras la realización de PAAF diagnósticos en masas parafaríngeas de naturaleza no vascular (un diagnóstico citológico de schwannoma). El empleo de biopsia prequirúrgica está contraindicado en la mayoría de ocasiones,2 por la complejidad anatómica del abordaje, por el riesgo de ruptura y hemorragia intratumoral y por la posibilidad de crear adherencias fibrosas entre la cápsula del tumor y la pared mucosa faríngea, lo que puede crear alguna dificultad en la posterior exéresis tumoral.
En neurilemomas con abundante vascularización puede ser necesario el empleo de embolización prequirúrgica, 20,23 ya que minimiza el riesgo de hemorragia intraoperatoria así como la lesión de estructuras vasculonerviosas adyacentes al tumor, por lo cual disminuimos considerablemente la morbilidad operatoria. En aquellos casos en los que no tengamos certeza de encontrarnos frente a un schwannoma, y en previsión de un posible diagnóstico de paranganglioma, puede resultar conveniente descartar la producción catecolaminérgica autónoma por parte del tumor,26 (en concreto, estudio de ácido vanilmandélico, metanefrinas, dopamina, epinefrina y norepinefrina en orina y determinación del nivel plasmático de catecolaminas)27,28 antes de llevar a cabo la embolización, de manera que evitemos la aparición de posibles cuadros hipertensivos y arritmias de difícil control durante la cirugía.20
El tratamiento de elección es la exéresis quirúrgica del tumor,1,2,4,7,10,16,20 y aunque se propugnan varias vías de abordaje (transoral,2,29 transcervical con o sin mandibulotomía,2,30 cervicoparotídeo,18 transparotideo,31 o cervico-transfaringeo)18 la mayoría de los autores coinciden en la vía transcervical como la más apropiada,2,10,20,32 y la de mejores resultados quirúrgicos.1 En determinadas ocasiones, tales como pacientes ancianos o con patología sistémica que contraindique el uso de anestesia, en caso de tumores irresecables o en caso de pacientes que no asuman la morbilidad intraoperatoria que conlleva la cirugía, puede optarse por tratamiento con radioterapia.2,20
Bibliografía
1. Peter Pang K, Goh C, Ming Tan H. Parapharyngeal space tumours: an 18 year review. J Laryngol Otol 2002;116:170-5. [ Links ]
2. Olsen KD. Tumors and surgery of the parapharyngeal space. Laryngoscope 1994; 104(suppl 63). [ Links ]
3. Lawson VG, LeLiever WC, Makerewich LA. Unusual parapharyngeal lesions. J Otolaryngol 1979;8:241-9. [ Links ]
4. Andratschke M, Helmberguer R, Mess K. Differential diagnosis of parapharyngeal mass. Laryngorhinootologie 2000;79:174-9. [ Links ]
5. Maran AGD, Mackenzie IJ, Murray JAM. The parapharyngeal space. J Laryngol Otol 1984;98:371-80. [ Links ]
6. Curtin HD. Separation of the masticator space from the parapharyngeal space. Radiology 1987;163:195-204. [ Links ]
7. Leu Y-S, Chang K-C. Extracranial head and neck schwannomas: A review of 8 years experience. Acta Otolaryngol 2002;122:435-7. [ Links ]
8. Ortiz-Hidalgo C. Jose Verocay. Verocay neurinomas and bodies and other contributions to medicine. Rev Neurol 2004;39:487-91. [ Links ]
9. Antoni NRI, Bergmann JF. Uber ruchenmarkstumoren und neurofibrome studien zur patologischen anatomie und embryogenese mit einem klinische ausgang munchen. Munchen: J. F. Bergman; 1920. [ Links ]
10. Torossian JM, Beziat JL, Abou Chevel N, Devouassoux-Shisheboran M, Fisher G. Extracranial cephalic schwannomas: a series of 15 patients. J Craniofacial Surgery 1999;10:389-94. [ Links ]
11. White W, Shiu MH, Rosemblum MK. Cellular schwannomas. A clinical pathologic study of 57 patients and 58 tumours. Cancer 1990;66:1266-75. [ Links ]
12. Thurnher D, Quint C, Pammer J, Schima W. Dysphagia due to a large schwannoma of the oropharynx. Arch Otolaryngol Head Neck Surg 2002;128:850-2. [ Links ]
13. Maniglia AJ, Chandler JR, Goodwin WJ. Schwannomas of the parapharyngeal space and jugular foramen. Laryngoscope 1979;89:1405-14. [ Links ]
14. Myssiorek DJ, Silver CE, Valdes ME. Schwannoma of the cervical sympathetic chain. J Laryngol Otol 1988;102:962-5. [ Links ]
15. Gilmer-Hill HS, Kline DG. Neurogenic tumors of the cervical vagus nerve: report of four cases and review of the literature. Neurosurgery 2000;46:1498-503. [ Links ]
16. Hood RJ, Reibel JF, Jensen ME, Levine PA. Schwannomas of the cervical sympathetic chain: The Virginia experience. Ann Otol Rhinol Laryngol 2000;109:48-51. [ Links ]
17. Mc Ilrath DC, Remine WH, Devine KD. Tumors of the parapharyngeal region. Surg Gynecol Obstet 1963;116:88-94. [ Links ]
18. Olsen KD. Surgical approach to tumors of the parapharyngeal space. Otorhinolaryngol Head Neck Surg 1990;3145-50. [ Links ]
19. Som PM, Curtin HD. Lesions of the parapharyngeal space. Role of MR imaging. Otolaryngol Clin North Am 1995;28:515-42. [ Links ]
20. Eisele D, Netterville J, Hoffman HT, Gantz BJ. Parapharyngeal space masses. Head Neck Controversies 1999;21:154-9. [ Links ]
21. Whyte AM, Hourihan MD. The diagnosis of tumours involving the parapharyngeal space by CT. Br J Radiol 1989;62:526-31. [ Links ]
22. Cross RR, Saphiro MD, Som PM. MRI of the parapharyngeal space. Radiol Clin North Am 1989;27:353-78. [ Links ]
23. Abramowitz J, Dion JE, Jensen ME. Angiographic diagnosis and management of head and neck schwannomas. Am J Neuradiol 1991;12:977-84. [ Links ]
24. Oliai BR, Sheth S, Burrougho F. Parapharyngeal space tumors: A cytopathological study of 24 cases on fine-needle aspiration. Diag Cytopathol 2005;32:11-5. [ Links ]
25. Allison RS, Van der Waal I, Snow GB. Parapharyngeal tumours: A review of 23 cases. Clin Otolaryngol 1989;6:92-7. [ Links ]
26. Olsen KD. Complications of surgery of the parapharyngeal space. Complications in head and neck surgery. D.W. Eisele (Ed). Mosby Year Book, 1992. [ Links ]
27. Olsen KD. Parapharyngeal space tumors. Current therapy in otolaryngology head and neck surgery (5th ed) G.A. Gates (Ed). 1992 [ Links ]
28. Carrau RL, Myers EN, Johnson JT. Management of tumors arising in the parapharyngeal space. Laryngoscope 1990;100:583-9. [ Links ]
29. Abemayor E, Lufkin R. Enhancing acces to the parapharyngeal space. The laryngoscope 2002;112:757-9. [ Links ]
30. Hamza A, Fagan JJ, Weissman JL, Myers EN. Neurilemomas of the parapharyngeal space. Arch Otolaryngol Head Neck Surg 1997;123: 622-6. [ Links ]
31. Bass RM. Approaches to the diagnosis and treatment of tumors of the parapharyngeal space. Head Neck Surg 1982;4:281-9. [ Links ]
32. Colreavy MP, Lacy PD, Hughes J. Head and neck schwannomas, a 10 years review. J Laryngol Otol 2000;114:119-24. [ Links ]











 texto en
texto en