Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Cuadernos de Medicina Forense
versión On-line ISSN 1988-611Xversión impresa ISSN 1135-7606
Cuad. med. forense vol.17 no.4 Málaga oct./dic. 2011
https://dx.doi.org/10.4321/S1135-76062011000400001
Líneas guía en autopsias por sospecha de mala praxis asistencial
Guidelines of autopsy in cases of suspected clinical malpractice
J. Aso Escario
Neurocirujano. Médico Forense en excedencia. Serv. de Neurocirugía. Hospital MAZ. Zaragoza.
Área de Medicina Legal. Facultad de Medicina. Universidad de Zaragoza.
Dirección para correspondencia
RESUMEN
El presente trabajo revisa las líneas seguidas en casos de autopsia por sospecha de mala praxis. Se revisan las indicaciones, propósitos generales, técnicas de disección, exámenes complementarios, junto con los problemas éticos, de acuerdo con la experiencia del autor y la literatura. Un grado significativo de entrenamiento y experiencia tanto clínica como patológica es requerido en estos casos. Esta necesidad puede contrastar con la relativa falta de expertizatión de los médicos forenses en España, y con las limitaciones de la autopsia médico-legal. Algunas guías para solucionar este problema, como consulta con especialistas independientes, o con los comités de las especialidades médicas, son consideradas. Existen importantes problemas éticos en estos fallecimientos. En consecuencia, hay una necesidad de enfoque correcto de estos problemas. Se consideran algunas orientaciones en este sentido.
Palabras clave: Autopsia. Forense. Malpraxis. Líneas guía. Ética.
ABSTRACT
The present paper reviews the guidelines for autopsy in cases of suspected clinical malpractice. Indications, general purposes, dissection techniques, laboratory and complementary examinations, as well as ethical problems are revised, according to the author's experience and literature review. A significant degree of training and skill, both clinical and pathologically, are required. This needing can contrast with the relative lack of specialization of Forensic Pathologists in Spain, and limitations of the judicial autopsy in these cases. Some guidelines to solve this problem, like independent expert consultation or advise by the Specialties Boards, are considered. Important ethical issues can arise from these deaths, therefore, a needing of correct address of these issues is perceived. Some orientations in this subject are considered.
Key words: Autopsy. Forensic. Malpractice. Guidelines. Ethical.
Introducción
Las materias de responsabilidad profesional médica son una cuestión de permanente actualidad en Medicina Legal. En el ámbito de la Clínica Forense, abundan los trabajos que analizan los métodos de valoración de la mala praxis, la elaboración de informes periciales y otras cuestiones similares1-4. También las especialidades clínicas han publicado líneas guía al respecto5-9, y son varios los trabajos sobre litigabilidad o defensibilidad en las respectivas disciplinas médicas10-12.
Sin embargo, en Patología Forense no son tan frecuentes los estudios sobre el diseño de protocolos o líneas guía a seguir en autopsias por casos de responsabilidad profesional asistencial.
Esta relativa carencia origina, por un lado, una insuficiencia de expertización de los médicos forenses en el análisis de estos fallecimientos, y, por otro, una excesiva estandarización o rigidez de la autopsia legal, que no permite adaptar al caso técnicas nuevas o diseñadas para responder a las complejas cuestiones planteadas por este tipo de asuntos.
El presente trabajo tiene como objetivo repasar las líneas generales y particulares de autopsia en estos casos desde una doble vertiente. Por un lado, técnicamente, revisando los procedimientos de prosectorado, pruebas complementarias y requerimientos previos a la autopsia. Por otro lado, el objetivo es enfatizar los requerimientos éticos de los profesionales que hayan de realizar y valorar estas necropsias.
No pretendemos dar un guión detallado de la actuación, sino proponer un esquema general, y sobre todo enfatizar la necesidad de una autopsia de calidad en estos casos, así como de progresar continuadamente en un análisis detallado, científico y responsable de los mismos.
Necesidad de la autopsia
Algunos estudios recientes destacan el alto número de autopsias insatisfactorias en casos sospechosos de mala praxis13,14. Las causas son diversas15. La mayoría de estos fallecimientos requiere de una investigación completa y detallada, lo que suele entrar en conflicto con las características y limitaciones de la autopsia forense. En particular, la ausencia de histología disminuye significativamente el valor de la necropsia, no realizándose este tipo de estudios en el 28% de los casos.
Por otro lado, se aprecia una falta de información hacia los clínicos, de tal manera que sólo el 29% de los equipos asistenciales indican que se les había comunicado la hora y el lugar de la autopsia. Hay también una falta de participación o de interés de los clínicos en la labor autópsica, como lo demuestra que de dicho 29% sólo la mitad acudieron a la misma.
Pese a este número de estudios insatisfactorios, la utilidad de la necropsia es indudable16-21. El interés es clínico, por un lado, pues permite profundizar en el conocimiento de aspectos técnicos mejorables del procedimiento realizado22. Por otro, facilita el descubrimiento de factores de riesgo, lo que mejora la gestión de los mismos en casos futuros23. También robustecen los estudios epidemiológicos al respecto, muchas veces sesgados por esta falta de información, y enriquece la labor del consentimiento informado, pues los pacientes conocen mejor los riesgos y la frecuencia real con que acontecen las complicaciones.
Hay también una utilidad social de la autopsia. La Medicina aparece como un medio de curarlo todo. En el necesario cambio de expectativas al respecto, tienen cabida las necropsias de casos asistenciales, indicando que no todo va siempre bien. La familia suele reducir su estrés una vez que se les informa del resultado de una necropsia, pues no raramente alimenta incertidumbres que no han sido resueltas en el terreno clínico. En más de un caso, la alarma social generada por supuestos casos de mala praxis queda reducida o debidamente ajustada tras estudios postmortem rigurosos y exhaustivos.
Jurídicamente, la depuración de responsabilidades y la compensación a las víctimas constituyen acciones de justicia social que sólo pueden ser apropiadamente instauradas después de estudios minuciosos y rigurosos de los casos.
La buena gestión del análisis de situaciones de responsabilidad profesional sanitaria, es también una garantía de protección de la sociedad frente a profesionales poco cualificados o con alto nivel de complicaciones. En una época, como la actual, en que la gestión de riesgos ocupa un papel muy relevante en todas las esferas, la recogida de elementos indiciarios de errores o fallos en estos casos y su adecuado análisis, constituyen la mejor garantía de protección para los ciudadanos.
La autopsia es, por tanto, una herramienta imprescindible en este tipo de fallecimientos.
Criterios de inclusión
Deben ser de doble índole. Por un lado, jurídicos. Son quizá los menos importantes a los efectos del presente artículo, ya que, por constituir un imperativo legal, se aplican sistemáticamente. Bien a través de denuncia expresa, normalmente por los familiares, o por falta de certificado de defunción, el fallecido suele ser objeto de autopsia forense.
Algo más interesantes son los criterios clínicos, entendiendo por tales los tendentes a evitar que haya fallecimientos por causa asistencial que escapen a la autopsia.
Entre éstos se han señalado los siguientes24: toda muerte acontecida en los 30 días siguientes a un procedimiento invasivo, o anestesia general o local; muertes en lista de espera; muertes maternales posparto y perinatales. Algunos han propuesto extender el criterio de inclusión a todas las muertes producidas en un entorno asistencial, en concreto aquellas que se producen en medio hospitalario. Quizá este criterio sea demasiado drástico, pero entra dentro de la tendencia deseable a evitar que algunas muertes por causa asistencial no sean identificadas.
Como vemos, bien por criterios jurídicos, o porque por protocolo se tienda a incluir en los procedimientos autópsicos todas las muertes que pudieran tener relación con la asistencia sanitaria, un número importante de estas muertes deberían ser objeto de autopsia médico legal (Tabla 1).
Causas
Entre los eventos o complicaciones más habituales se encuentran el embolismo pulmonar agudo, la enfermedad cardiovascular aguda, y las muertes relacionadas con fármacos18. Otras causas incluyen la sepsis, el fallo multiorgánico y el síndrome de distrés respiratorio del adulto (a menudo también relacionado con la sepsis). Otra causa frecuente es la hemorragia a diferentes niveles25. En el capítulo de muertes peri-operatorias, se ha señalado también una serie de causas frecuentes. Éstas incluyen aquellas estrictamente causadas por la enfermedad o por el traumatismo que indicó el procedimiento. También pueden señalarse aquellos accidentes derivados de un error durante el procedimiento invasivo (algo poco frecuente), o una complicación del mismo25 (Tabla 2).
Metodología
Diferentes estudios señalan que las necropsias realizadas en estos casos tienen una serie de problemas26. Entre ellos se encuentra a menudo la baja calidad de la autopsia. Hay diferentes factores que limitan la calidad (Tabla 3). Se ha citado, por ejemplo, que la evisceración debe ser realizada por el patólogo o médico forense. Sólo puede ser delegada (y siempre bajo su inspección y supervisión) en caso de muerte no sospechosa una vez que el forense está satisfecho con la inspección previamente realizada27.
Uno de los elementos que más contribuye a detraer el valor de la autopsia es la ausencia de examen histológico. En medios forenses la histología no se realiza sistemáticamente. En estos casos es necesario contar con un amplio y detallado muestreo histopatológico.
No raramente, se aprecian también omisiones en el informe de la autopsia. Habitualmente, muchos datos esenciales para un adecuado enfoque del procedimiento no están disponibles en el momento en el que se realiza la autopsia. Ello obliga a que los informes de autopsia médico-legal sean necesariamente genéricos, y supediten sus conclusiones definitivas al análisis de elementos indiciarios que, en el momento de la autopsia, pudieran no estar disponibles. Algo similar ocurre con los estudios de laboratorio que se solicitan sobre las muestras obtenidas en la autopsia. Estos resultados generalmente se reciben con posterioridad, y no raramente implican discrepancias o necesidad de aclaración de algunas de las conclusiones de los informes preliminares. Una buena metodología implica hacer constar en el informe preliminar estas posibilidades de redirección de las consideraciones o conclusiones, así como realizar un informe definitivo, una vez que todos los datos estén disponibles. Ese será el momento de discutir y aclarar las controversias que hubieran podido suscitarse entre el informe preliminar y los resultados clínicos o de laboratorio.
Se han publicado guías para la realización de autopsias e informes de autopsia que conviene tener en cuenta28-31.
Otra de las principales cuestiones al hablar de la metodología tiene que ver con la formación del Patólogo o del Médico Forense. En este caso, en nuestro país, existe, en líneas generales, una insuficiente formación en cuestiones clínicas de especialidad, de la mayoría de los médicos forenses. Ya que este tipo de autopsia conlleva normalmente consideraciones y conclusiones complejas, dicha formación puede resultar insuficiente. No es una cuestión exclusiva del médico forense, sino que puede también extenderse al patólogo clínico. Los poderes públicos deberían ser sensibles a este problema y facilitar a los médicos forenses los cauces de formación que sean precisos en estas materias.
Otro capítulo muy importante en la metodología es el análisis de los antecedentes. Habitualmente, es la historia clínica la fuente principal de información. No raramente, la rigidez del medio legal y la premura con la que se realizan los procedimientos autópsicos, conllevan una falta de disponibilidad de los antecedentes. En la misma línea operan factores derivados del temor por parte de los clínicos a que la autopsia desvele cuestiones que pudieran comprometer su actuación. Sin embargo, el contar con los antecedentes completos del paciente resulta esencial en toda autopsia, pero tal necesidad puede juzgarse crítica en procedimientos por responsabilidad profesional. Si hay alguna autopsia contexto-específica, es precisamente este tipo, en donde influyen numerosos factores clínicos que pueden determinar el enfoque médico legal del caso. El estudio de los antecedentes debe ser, por ello, sistemático y pormenorizado, lo cual puede requerir tiempo y asesoramiento. No debería, por tanto, existir ningún problema en diferir la autopsia el tiempo que sea preciso para que los antecedentes clínicos sean apropiadamente analizados.
Por otro lado, el enfoque metodológico puede diferir bastante del modo tradicional de trabajar en el ámbito autópsico. Por un lado, estas autopsias pueden requerir la necesidad de abrirse a otros profesionales, fundamentalmente clínicos, especialistas, o, en concreto, al equipo que ha tratado el caso. Este trabajo en equipo junto con los clínicos, lejos de ser un obstáculo para el enfoque pericial, o suponer una contaminación de partes implicadas en el procedimiento, debe entenderse como una gran ayuda para el médico forense o el patólogo.
El tipo de técnica necrópsica puede también verse afectado por la singularidad de estos casos. Nosotros hemos acuñado el término de "autopsia dirigida", entendiendo por tal el conjunto de procedimientos de prosectorado que son orientados por las variables clínicas inherentes al caso32. En ocasiones, este enfoque llega a convertirse en una verdadera "autopsia quirúrgica"33, donde los procedimientos usuales son sustituidos por abordajes que reproducen la secuencia de las intervenciones realizadas (Fig. 1). Ello facilita un itinerario de los eventos que han ocurrido durante la intervención. Lógicamente, para ello, es necesario conocer la técnica quirúrgica y el significado de los dispositivos, rutas, suturas, ligaduras u otro tipo de técnicas empleadas.
También en este tipo de autopsias tienen una gran importancia los medios complementarios. No sólo aquellos constituidos por las pruebas radiológicas o analíticas realizadas al sujeto o con carácter pre-mortal, sino también un conjunto de procedimientos radiológicos o analíticos, que pueden realizarse post mortem. Los primeros implican un esfuerzo exhaustivo en localizar las muestras, los resultados y los informes de todas las exploraciones que hayan sido realizadas antes de la muerte. En particular, si se trata de exploraciones radiológicas, ya que hoy día suelen almacenarse en formato digital, es posible su examen interactivo y repetido cuantas veces sea necesario al objeto de proporcionar un escenario apropiado sobre las condiciones patológicas que el sujeto sufría antes de morir. Los segundos constituyen el amplio capítulo de la virtopsia que ha sido analizado por nosotros en trabajos anteriores34.
Por último, no raramente, la parte más difícil que el médico forense tiene que afrontar es la valoración médico legal de los hallazgos, y su puesta en relación con los elementos constitutivos la responsabilidad profesional. Se trata de identificar el daño, averiguar si ha existido una acción u omisión contraria a la "lex artis ad hoc" y, por último, investigar la posible relación de causalidad entre el mencionado daño y la referida acción u omisión.
Este análisis interpretativo requiere una gran experiencia tanto clínica como patológica, muchas veces relacionada con conocimientos de alta especialidad y que precisa, a su vez, de experiencia práctica en determinados procedimientos su intervención. Resulta pues crucial el concepto de asesoría especializada35, sin el cual se corre el riesgo de que esta valoración sea sesgada y se encuentre completamente viciada, con lo que no respondería a los objetivos que desde el ámbito jurídico se exigen al médico forense.
A su vez, este análisis se halla muchas veces centrado en los juicios de causalidad médica (si una determinada maniobra condicionó una determinada lesión, o un determinado procedimiento produjo un daño concreto). Ello exige una objetivación de la causalidad, por lo cual la revisión de los grados de relación etiológica cobra en este tipo de autopsia una gran importancia, siendo necesario profundizar mucho más en la estandarización de la relación de causalidad médica (Tabla 4).
Procedimiento (Tabla 5)
Antecedentes
Entre los antecedentes, la historia clínica suele ser el documento fundamental. Las modernas historias tienden a estar digitalizadas, si bien este proceso no se ha completado en su totalidad en nuestro país. Es de esperar que la información digitalizada pueda promover que los datos tengan una disponibilidad más precoz cuando se solicitan desde el juzgado. Sin embargo, queda camino por recorrer en este sentido.
Un esquema útil en todos los casos de responsabilidad profesional, y también en las autopsias por este motivo es elaborar un cronopatograma. Se trata de reconstruir cronológicamente el devenir de los acontecimientos asistenciales. No raramente, son los retrasos en la realización de pruebas o en la práctica de procedimientos los que tienen una mayor responsabilidad en la producción de un daño por causas asistenciales. La elaboración de un cronopatograma puede hacerse perfectamente en una hoja de cálculo, nos permite conocer los plazos y efectuar pequeños cálculos sobre las diferentes demoras que pudieran haberse dado en un caso concreto.
Otra parte de la historia clínica que a menudo suele ser pasada por alto en los análisis periciales, y sin embargo tiene una gran importancia, son los registros de Enfermería. Normalmente, todos los servicios de Enfermería suelen ser extremadamente dirigentes en la anotación de las incidencias, las visitas, las fechas de realización o los resultados de las pruebas, los tratamientos, y un largo etcétera de eventos asistenciales. Con carácter previo a la autopsia, resulta extremadamente útil analizar, también cronopatológicamente, este tipo de registros en sus diferentes modalidades (hojas de curso, anotaciones terapéuticas, etc.).
En la actualidad, la documentación electrónica incorporada a nuestras historias incluye a veces el registro en video de los procedimientos, principalmente las intervenciones quirúrgicas. Los sistemas de endoscopia o de microcirugía incorporan prácticamente registros de video simultáneos. Otros servicios emplean la grabación de las intervenciones a través de dispositivos externos montados en las propias lámparas del teatro quirúrgico. Es importante que con carácter previo la autopsia puedan examinarse estos registros.
Otros dos elementos importantes derivan del necesario contacto con los clínicos. Resulta muy fructífero el contacto con el equipo que realizó el procedimiento, tal y como ya hemos señalado. Cualquier necropsia derivada de una sospecha de accidente anestésico requiere consulta con el anestesiólogo. La anestesia puede contribuir a las muertes que ocurren más de 24 horas después de la administración.
Existen fórmulas para poder realizar este contacto a través del propio Juez Instructor solicitando la colaboración de expertos independientes, normalmente mediante oficio a las sociedades científicas de la especialidad correspondiente. El problema de estas consultas deriva en que generalmente requieren tiempo para ser tramitadas, y ello suele ser incompatible con la práctica de la autopsia precozmente. Sin embargo, es una medida muy útil que, si no es posible antes de la autopsia, sí podrá utilizarse con posterioridad a la misma. De ahí la importancia de buscar, recuperar y realizar todo tipo de registros documentales que podamos efectuar en el caso, al objeto o de que puedan ser revisados posteriormente en conjunción con dichos especialistas independientes.
Preparación de la autopsia
Como medidas esenciales dentro de la preparación de la autopsia puede incluirse la necesidad de buscar, recuperar y preservar cualquier tipo de muestra biológica pre-mortal. Esto es particularmente interesante en lo referente a sangre, fluidos o preparaciones histológicas. También son de utilidad los informes de los mencionados estudios de laboratorio premortales.
Como norma general, se recomienda no retirar ninguno de los dispositivos aplicados al cadáver. Normalmente, en fallecimientos hospitalarios el paciente suele estar monitorizado y tratado con numerosos sistemas de acceso al interior del cuerpo (vías centrales, sondas vesicales, nasogástricas, tubos orotraqueales, registro de presión intracraneal, registros electrocardiográficos, etc.) (Fig. 2). Una vez producido el fallecimiento, suele ser una conducta habitual retirar todo este material. Sin embargo, de su estudio puedan deducirse importantes conclusiones respecto del mecanismo mortal (obstrucción, mal funcionamiento, vías erróneas o falsas, etc.). Es crítico que, una vez conocido el fallecimiento, el forense se preocupe de avisar al centro sanitario para que ninguno de estos dispositivos sea retirado. También es necesario que los clínicos conozcan estas circunstancias al objeto de que no procedan a la retirada de los mencionados sistemas.
Los patólogos deben asegurarse de que reciben cualquier conclusión relacionada con el posible fallo del equipo anestésico. Incompatibilidad con los tubos de sus conexiones pueden causar delaminación interna. También puede haber errores de los medidores de flujo o empleo de aporte de equivocado u otro tipo de alteraciones de estos dispositivos.
Una vez que el cadáver está en el Instituto de Medicina legal, o a veces el propio hospital, suele ser útil la práctica de una radiografía de cuerpo entero pre-necrópsica. Es una buena medida para localizar este tipo de dispositivos y conocer su emplazamiento, su trayecto o su destino en el interior del cuerpo (Fig. 3).
Realización de la autopsia
Examen externo
Debe anotarse sobre un gráfico preferentemente cualquier dato de interés. Los tubos, dispositivos, incisiones, secreciones, edemas, manchas, heridas, punciones, etc. deben ser registrados. Estos dispositivos deben ser localizados, situados (emplazamiento y trayecto) y medidos. En ocasiones, el material debe ser cuantificado. Ello incluye el pesado de colecciones o hematomas, pero también de gasas o apósitos, para orientarnos acerca del volumen de colección que empapa, por ejemplo, los apósitos.
Hemos visto con antelación que una porción importante de las muertes en estos casos se deben a la sepsis. Un problema por tanto en los análisis post-mortem es siempre el examen microbiológico. En general, los cultivos de exudados o colecciones han podido realizarse en el centro asistencial, pero si ello no fue así, en ocasiones se obtienen resultados positivos de los cultivos post mortem. No sólo de las lesiones externas, sino también de los dispositivos, que deben extraerse y en ocasiones enviarse al laboratorio de microbiología. Debe tomarse una muestra de ellas en la etapa precoz de la autopsia antes de que se produzca contaminación.
Examen interno
La metodología del examen interno puede ser modificada cuando existen dispositivos introducidos en el cadáver. En general, y como primera medida, tras inspeccionar su situación deben realizarse incisiones que permitan explorarlos. Estas incisiones pueden combinarse con los métodos tradicionales de autopsia, teniendo en cuenta que el objetivo principal es localizar el emplazamiento, el itinerario anatómico seguido por el dispositivo y su destino final.
Igualmente, en la etapa precoz de la autopsia debe tenerse en cuenta que muchos de los procedimientos estándar alterarán severamente el campo operatorio, por lo cual es una medida prudente inspeccionar éste con carácter previo a cualquier actuación. Normalmente, se puede seguir la ruta de la cirugía hasta donde sea posible a través de la propia herida operatoria, que puede ser ampliada o circunscrita. Una vez que el campo operatorio ha sido comprendido por el patólogo, puede combinarse este abordaje con la técnica de autopsia tradicional.
La primera fase del examen interno puede también incluir la necesidad de evidenciar complicaciones generales de los accesos al interior del organismo. Una de ellas es la embolia gaseosa, el neumotórax, o el enfisema subcutáneo, por lo que la técnica debe tratar de descubrir estas posibilidades.
Insistimos en que resulta de interés tomar cultivos de sangre preferiblemente del corazón y del bazo. Para ello es preciso esterilizar la superficie del órgano al objeto de eliminar la presencia de contaminantes, lo que se suele realizar mediante calor (llama).
Examen general
Algunas complicaciones son más frecuentes en este tipo de muertes. Las repasaremos sucintamente.
Embolismo gaseoso
Puede realizarse una radiografía de cuerpo entero. La técnica autópsica puede implicar una cuidadosa apertura, ligadura de los vasos mamarios internos, y punción del corazón con aguja sin émbolo. Posteriormente, pueden llenarse de agua las cavidades torácica y abdominal.
Tromboembolismo
Se detecta mejor si se diseca el corazón siguiendo la dirección del flujo sanguíneo. Si se encuentra, siempre deben examinarse las venas pelvianas y de extremidades inferiores (palpación, cortes seriados, masaje; en EEII: incisiones posteriores, siguiendo los vasos y cortes seriados o apertura longitudinal) (Fig. 4). Examinar siempre en el varón el plexo periprostático si no se hallan trombos en otros lados. Conviene recordar que es muy frecuente en embolismos masivos no hallar trombo residual detectable en vasos periféricos.
Neumotórax
El método de detección más simple es llenar de agua el espacio entre la musculatura intercostal indemne y la piel reflejada. Se pincha con el bisturí uno de los espacios intercostales y se aprecia la salida o no de aire. Debe ser realizado antes de abrir la cavidad torácica. No hay que olvidar que puede producirse tras procesos de reanimación.
Examen de órganos y sistemas
Una descripción detallada de los diferentes aparatos y sistemas excede los límites del presente trabajo. El excelente artículo de Start y Cross proporciona una magnífica guía para el prosectorado y otras cuestiones en estos casos25. Nosotros repasaremos sólo algunos procedimientos que nos parecen de mayor importancia.
El corazón suele ser un órgano diana en estos casos. Muchas de las muertes, bien sea por hipoxia o por otras causas, dejan lesiones en este órgano. Adicionalmente, la mayoría de los pacientes tienen catéteres centrales colocados, o bien otros dispositivos como marcapasos, que conviene analizar.
Algunas reglas básicas pueden ser las siguientes25. El corazón requiere de una autopsia detallada en todos estos fallecimientos. Esta autopsia debe ser reglada, empleando criterios homologados, por ejemplo, el método de Foulton36. Es esencial un estudio histológico. Suele ser de gran importancia la toma de cultivos de sangre cardiaca estéril o de extremo del catéter o los dispositivos implantados. A veces en muertes tras cirugía cardiaca es útil tallar el corazón siguiendo los planos ecocardiográficos. Todas las estructuras vasculares deberían ser abiertas con el corazón y los arcos aórticos intactos. Esto facilita la localización de posibles dispositivos endo-vasculares25 (Fig. 5).
En muertes tras by-pass puede ser útil la angiografía post-mortem, bien contrastada o mediante agentes vulcanizantes.
Los pulmones se examinan mejor lóbulo por lóbulo (inspección y palpación). Se han señalado técnicas útiles, como el inflado pulmonar25, de gran valor en enfermedades pulmonares difusas, en especial el enfisema y en la valoración de la permeabilidad de la vía aérea. La incisión y el tallado seguidos de fijación son beneficios para mejorar la valoración histológica de áreas consolidadas. Deben tomarse muestras en condiciones asépticas de áreas consolidadas para cultivo si se sospecha neumonía nosocomial. Las muestras para histología deben ser extensas e incluir pleura.
Otros órganos de importancia en estos casos son los que corresponden al sistema nervioso central. Resulta esencial que la extracción se realice por el patólogo o por el médico forense. Se recomienda en todos los casos de sospecha de malpraxis una técnica "layer by layer" que nos permita acceder secuencialmente a los pasos de la cirugía. Por supuesto que es necesario ser muy cuidadosos en la disección, y en el cráneo evitar dañar las meninges y los senos venosos. Al realizar la apertura conviene siempre observar la posible presencia de gas en los vasos meníngeos, ya que la detección del embolismo gaseoso arterial es una cuestión compleja. Si se sospecha esta posibilidad es necesario ligar las arterias vertebrales y carótidas antes de extraer el encéfalo, y posteriormente sumergir éste con la pase hacia arriba en agua al objeto de valorar la posible presencia de burbujas de gas25.
También son importantes las muestras del líquido cefalorraquídeo para análisis y cultivo, que deben ser extraídas separadamente, por un lado de los ventrículos y por otro lado del líquido periespinal. El examen del sistema nervioso central en su conjunto requiere fijación y examen por centros especializados en neuropatología.
Una cuestión que a veces plantea problemas es la existencia de derivaciones de líquido cefalorraquídeo. Estos dispositivos pueden ser examinados pulsando el reservorio para ver si están permeables. Se aconseja proceder a la extracción en su totalidad, y comprobar su permeabilidad instilando suero con algún colorante. En cualquier caso, la regla general con cualquier dispositivo extraído es su remisión al fabricante, al objeto de que se valoren posibles disfunciones del mismo. Como todos los dispositivos extraídos, y éste no es una excepción, conviene siempre remitir muestras de los extremos y del reservorio para análisis microbiológico.
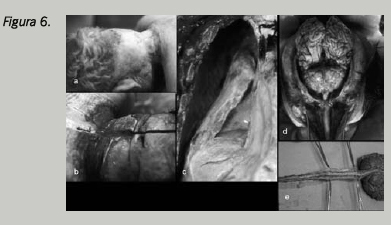
La extracción de médula espinal debe ser obligada en todos los casos de implicación del sistema nervioso central. La metódica de extracción del sistema nervioso central puede ser diferente (vías anterior o posterior). Nosotros hemos encontrado de utilidad la extracción en bloque encéfalo medular completa, ya que proporciona un excelente idea topográfica de las lesiones y permite explorar la unión cráneo cervical, a veces comprometida por la posición de la cirugía37-39 (Fig. 6).
Otros órganos diana en estos casos suelen ser la cabeza del cuello. Muchas de las muertes se deben a accidentes anestésicos, lo que requiere la exploración, entre otras cosas en la vía aérea y de las cavidades orofaríngeas (Fig. 7). En estas últimas pueden aparecer objetos, dientes, gasas, algodón u otros materiales que pudiera haber tenido relación con la muerte.
La intubación a esófago es poco común. Si la posición ha sido variada puede identificarse un anillo edematoso en el esófago a la altura del neumotapón. Puede producirse distensión de estómago e intestinos si se emplean gases (Fig. 8).
Respecto a la regurgitación, se impone comprobar clínicamente, pues en muchos casos se identifica contenido debido a movimientos agonales u otras causas (hasta en el 25% de los casos).
Si se sospecha ACV, las arterias extracerebrales deberían ser objeto de examen detallado. Conviene también examinar en estos casos la arteria vertebral, que puede ser examinada mediante diferentes técnicas, y también mediante angiografía post-mortem.
Otras cavidades, como la abdominal, pueden plantear también problemas en casos de intervenciones o procedimiento sobre esta región. Normalmente las hemorragias o colecciones derivadas de las roturas o dehiscencias de suturas puede evidenciarse fácilmente. Una regla muy común que conviene siempre seguir es revisar todas las anastomosis realizadas, aunque ello no siempre es fácil, sobre todo en casos evolucionados, por las adherencias o actuación del contenido intestinal sobre la cavidad peritoneal. Los estomas se extirpan en continuidad con el intestino, lo que permite un mejor examen de la patología que lo afecte (estenosis, hernia e inversión).
Medios complementarios
Laboratorio
Puede ayudar a descartar la hipertermia maligna. Se trata del trastorno autosómico dominante el que por la acción de distintos agentes puede producir cambios metabólicos en el músculo esquelético con la producción de temperaturas corporales elevadas. La succinilcolina y los anestésicos alojenados como el halotano pueden precipitar esta situación. Se calcula que su frecuencias es de alrededor de una cada 10.000 anestesias. No hay diagnóstico necrópsico preciso y el diagnóstico es fundamentalmente clínico25. En el 70% de los portadores las creatinfosfokinasa están aumentadas, por lo cual un análisis preoperatorio puede orientar el diagnóstico. Es necesario buscar también entre los familiares del fallecido evidencias de otros casos.
El halotano puede producir hepatitis después de uso repetido (importante la histología). Un exceso de barbitúricos usados en la inducción puede producir parada cardiorrespiratoria. Se pueden tomar muestras de líquido cerebroespinal e intentar determinar concentraciones de sustancias anestésicas en casos de accidentes tras raqui-anestesia.
La investigación toxicológica suele ser inútil salvo en sobredosis por sustancias específicas, como, por ejemplo, la inyección intravascular de sustancias adrenérgicas También resulta imposible hacer análisis representativos en anestésicos volátiles. Tampoco se puede demostrar analíticamente la hipoxia en el cadáver. Deben obtenerse muestras de LCR para análisis de concentración de anestésicos (anestesia epidural-intratecal).
Ya hemos señalado con anterioridad la utilidad del laboratorio de microbiología, a menudo olvidado en muchas de estas autopsias.
Radiología post-mortem
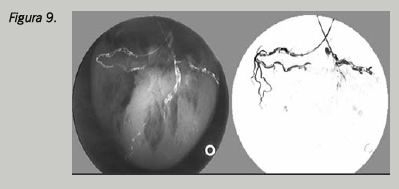
Ya comentamos la posibilidad de la radiografía de cuerpo entero para descartar embolismos gaseosos. También resulta útil para documentar e identificar los emplazamientos de los diferentes dispositivos. En ocasiones, en muertes relacionadas con la implantación de material de Cirugía Ortopédica, la radiografía también supone una excelente fuente de información y documentación. Determinados procedimientos con contraste pueden ser extremadamente útiles para comprobar la permeabilidad de los vasos. En muertes tras cirugía vascular, o en las que se sospecha patología del sistema nervioso central, pueden realizarse angiografías post-mortem de diferentes estructuras (carótidas, vertebrales, coronarias, otras) que resultan de gran utilidad (Fig. 9). La angiografía con agentes vulcanizantes se ha señalado de utilidad en comprobar la permeabilidad o las lesiones de los vasos.
La TC multimodal, la resonancia magnética nuclear post-mortem y la histología dan información más detallada acerca de la secuencia de eventos en casos de malpraxis que los métodos clásicos solos. Especialmente, la posición de material extraño y gas se detectan e identifican bien. En comparación con la autopsia clásica, las técnicas de imagen ofrecen ciertas ventajas. Son mas rápidas y no destructivas, permiten usar más exposición que en el vivo y examinar órganos que in vivo tienen movimiento40,41. Así, resulta más rápida que la autopsia y no destructiva, adquiere el volumen corporal completo, permite análisis interactivos, permite contrapruebas múltiples, permite "retestings" cuantas veces sea preciso. También facilita la conservación permanente de la imagen de las evidencias.
Anafilaxia
Con frecuencia se planteaba como explicación del mecanismo mortal la posibilidad de una anafilaxia42. Las reacciones anafilácticas matan bien por shock o por asfixia, lo que típicamente ocurre sin otros signos de reacción alérgica. En consecuencia, es probable que el shock anafiláctico sea interpretado como un infarto, máxime cuando en el shock la isquemia miocárdica es inevitable.
El papel de la autopsia en anafilaxia cumple básicamente una serie de objetivos:
1. Determinar si hay evidencia anatómica mórbida que apoye la sospecha de anafilaxia y su cronopatología.
2. Determinar si hay otras alteraciones patológicas que podrían justificar la muerte o contribuir a ella.
3. Evidencia bioquímica de anafilaxia.
4. Evidencia serológica del agente responsable de iniciar la anafilaxia.
La patología encontrada en la autopsia en el shock anafiláctico es variable. A menudo no hay nada específico ni macro ni microscópicamente. Puede haber edema en vías aéreas superiores. Si el paciente fue reanimado o murió en UCI, podemos encontrar muchas alteraciones que nada tienen que ver con la anafilaxia.
Previamente a la autopsia, es preciso indagar sobre los antecedentes de la forma más exhaustiva posible. Necesitamos averiguar cualquier medicación tomada antes del cuadro. En este sentido, es útil un registro cronológico de cualquier sustancia tomada o administrada. Resulta útil también la analítica preexistente (premortal).
En la autopsia resulta obligado el examen completo de la vía aérea, un estudio coronario-miocárdico completo, histología extensa y examen microscópico de las cuerdas bucales y faringe. Un protocolo de actuación en muertes súbitas por anafilaxia ha sido publicado recientemente y proporciona unas excelentes líneas guía de actuación que pueden ser aplicadas en su mayoría en muertes por sospecha de mala praxis asistencial43.
Desde el punto de vista complementario, se ha señalado la necesidad de buscar cualquier muestra preoperatoria, antes de que sean eliminadas. Es útil obtener sangre cadavérica periférica centrifugada para investigar triptasa mastocitaria, así como sangre centrifugada para anticuerpos específicos frente a drogas fármacos y niveles de IgE (total o específica).
En ocasiones, es posible investigar evidencias serológicas del agente responsable de iniciar la anafilaxia.
Es muy importante el examen del lecho operatorio y adyacentes (alergia al látex).
Aspectos éticos
En trabajos previos hemos analizado los aspectos éticos de la actividad pericial médica44, y muchos de los elementos discutidos en ellos tienen cabida aquí. La posibilidad de un sesgo por distintos factores es un elemento a tener en cuenta. Este sesgo puede actuar en ocasiones condicionando al forense o al patólogo, de tal manera que puedan suavizarse o disfrazarse determinados hallazgos con el objetivo de enmascarar una conducta inapropiada26. Es importante reseñar que éticamente venimos obligados a decir la verdad y que cualquier actuación tendente a disfrazar o suavizar los hallazgos puede restar credibilidad al perito, y ser un elemento que, lejos de beneficiar el esclarecimiento de la verdad, puede perjudicarlo por completo. En particular, debe huirse de los informes crípticos o ambiguos, y atenerse a la exposición clara y franca de los hallazgos. Se ha señalado también que no son aconsejables los retrasos en este tipo de informes, ya que alimentan las sospechas relacionadas con el mal llamado corporativismo médico.
Otra cuestión que puede plantear problemas, y cuya importancia ya hemos comentado más arriba, es la colaboración con los clínicos que han intervenido en el procedimiento. Sin embargo, la información suministrada por estos profesionales resulta extremadamente útil, por lo que su asistencia a la autopsia debe verse más como una colaboración con la Justicia que como cualquier intento de disfrazar los hallazgos. Normalmente, el procedimiento legal vinculado a la autopsia proporciona suficientes garantías para que esos profesionales puedan asistir, previa autorización judicial, a la realización de la necropsia, insistimos como una medida más de colaboración con la Justicia a la que todos veremos obligados.
El concurso de profesionales expertos como auxilio al patólogo o al médico forense en estos casos es también esencial. Como la mayoría de estos procedimientos se realizan bajo la tutela judicial efectiva, la intervención de estos profesionales en la autopsia o el análisis posterior de las conclusiones de la misma, debe estar sujeto a autorización judicial. En nuestro medio, con bastante frecuencia se solicita la colaboración de las sociedades científicas de la especialidad correspondiente para la designación de un experto independiente que pueda actuar junto con el forense en la medida y forma que éste considere pertinente.
En la línea de esta petición de asesoría se encuentra una vertiente relacionada con la ética personal, y que tiene que ver con el Artículo 19.1 del Código Deontológico que obliga a todos los médicos a reconocer las limitaciones ante un caso concreto y pedir la asesoría del consejo experto o la ayuda profesional de otro facultativo. Se trata de una obligación moral y como tal nos vincula, más allá de las exigencias de premura o de otro tipo que puedan a veces venir desde el ámbito legal. Es necesario enfatizar que hace falta una reflexión profunda en estas materias para que la figura del forense no sea vista, como a veces ocurre desde el punto de vista judicial, como capaz de acceder a la resolución de cualquier tipo de problema médico o bio-médico sin necesidad de ayuda. En la Medicina actual, se tiende a contrastar hipótesis, a colaborar mediante el trabajo en equipo, a especializarse en áreas concretas, y a que todas las actuaciones estén sujetas a una revisión científica. Una reflexión moral individual sobre estos temas puede llevar en más de un caso al médico forense o al patólogo clínico a reconocer sus limitaciones en este campo y a solicitar la ayuda de expertos independientes. La imparcialidad que reviste la figura del médico forense y constituye una importante fuente de su credibilidad no está en contradicción con la asesoría que puede requerir en casos concretos de esta naturaleza. Más aún la credibilidad se gana reconociendo los límites científicos y buscando decididamente los recursos para superarlos.
Bibliografía
1. Taragin-MI, Wilczek-AP, Karns-ME, Trout-R, Carson-JL. Physician demographics and the risk of medical malpractice. Am J Med 1992;93(5):537-42. [ Links ]
2. Garnick DW, Hendricks AM, Brennan TA. Can practice guidelines reduce the number and costs of malpractice claims? JAMA 1991;266:2856-60. [ Links ]
3. Weiler PC, Hiatt HH, Newhouse JP, Johnson WG, Brennan TA, Leape LL. A Measure of Malpractice: Medical Injury, Malpractice Litigation, and Patient Compensation. Cambridge, Massachusetts: Harvard University Press; 1993. [ Links ]
4. Brennan TA. Practice guidelines and malpractice litigation: collision or cohesion? J Health Polit Policy Law 1991;16:67-85. [ Links ]
5. Eichhorn JH, Cooper JB, Cullen DJ, Maier WR, Philip JH, Seeman RG. Standards for patient monitoring during anesthesia at Harvard Medical School. JAMA 1986; 256:1017-20. [ Links ]
6. Grilli R, Apolone G, Marsoni S, Nicolucci A, Zola P, Liberati A. The impact of patient management guidelines on the care of breast, colorectal, and ovarian cancer patients in Italy. Med Care 1991;29:50-63. [ Links ]
7. Vincent C. Principles of risk and safety. Acta Neurochir Suppl 2001;78:3-11. [ Links ]
8. De Santis A. Neurosurgery in the law court. J Neurosurg Sci 2004;48(3):97-103. [ Links ]
9. Picard L. Medicolegal aspects in neuroradiologic emergencies. J Neuroradiol 2004;31(4):340-6. [ Links ]
10. Glabman M. The top ten malpractice claims [and how to minimize them]. Hosp Health Netw 2004;78(9):60-2, 64-6, 2. [ Links ]
11. Johansson A, Lagerstedt K, Asplund K. Mishaps in the management of stroke: a review of 214 complaints to a medical responsibility board. Cerebrovasc Dis 2004;18(1):16-21. [ Links ]
12. Taragin-MI, Sonnenberg-FA, Karns-ME, Trout-R, Shapiro-S, Carson-JL. Does physician performance explain interspecialty differences in malpractice claim rates? Med-Care 1994;32(7):661-7. [ Links ]
13. Carr NJ, Burke ME, Corbishley CM, Suarez V, McCarthy KP. The autopsy: lessons from the National Confidential Enquiry into Perioperative Deaths. J R Soc Med 2002;95:328-330. [ Links ]
14. NCEPOD. Then and Now: The 2000 Report of the National Confidential Enquiry into Perioperative Deaths. London: NCEPOD, 2000. [ Links ]
15. NCEPOD. Changing the Way We Operate: The 2001 Report of the National Confidential Enquiry into Perioperative Deaths. London: NCEPOD, 2001. [ Links ]
16. Juvin P, Teissiere F, Brion F, Desmonts JM, Durigon M. Postoperative Death and Malpractice Suits: Is Autopsy Useful? Anesth Analg 2000;91:344-6. [ Links ]
17. Royal College of Pathologists, 1991. The Autopsy and Audit. Disponible en: www.rcpath.org/activities/publications. [ Links ]
18. Bove KE, Iery C. The Autopsy Committee, College of American Pathologists. The Role of the Autopsy in Medical Malpractice Cases, I A Review of 99 Appeals Court Decisions. Arch Pathol Lab Med 2002;126:1023-31. [ Links ]
19. Shojania KG, Burton EC, McDonald KM, Goldman L. Changes in rates of autopsy-detected diagnostic errors over time: a systematic review. JAMA 2003;289(21):2849-56. [ Links ]
20. Madea B, Preuss J. Medical malpractice as reflected by the forensic evaluation of 4450 autopsies. Forensic Sci Int 2009;190(1-3):58-66. [ Links ]
21. Stiven PN, Frampton CM, Lewis DR. Use of autopsy in general surgery: a comparison of practice and opinion. ANZ J Surg 2007;77(9):711. [ Links ]
22. Pakis I, Polat O, Yayci N, Karapirli M. Comparison of the clinical diagnosis and subsequent autopsy findings in medical malpractice. Am J Forensic Med Pathol 2010;31(3):218-21. [ Links ]
23. Bruce J, Russell EM, Mollison J, Krukowski ZH. The measurement and monitoring of surgical adverse events. Health Technol Assess 2001;5(22):1-194. [ Links ]
24. Sharma BR. Death during or following surgical procedure and the allegation of medical negligence: an overview. J Forensic Leg Med 2007;14(6):311-7. [ Links ]
25. Roger D Start, Simon S Cross. Pathological investigation of deaths following surgery, anaesthesia, and medical procedures. J Clin Pathol 1999;52:640-52. [ Links ]
26. Kevin E. Bove, Clare Iery, and the Autopsy Committee, College of American PathologistsThe Role of the Autopsy in Medical Malpractice Cases, II. Arch Pathol Lab Med 2002;126:1032-5. [ Links ]
27. Lucas SB, et al. Guidelines on autopsy practice. RC-Path September 2002. [ Links ]
28. Hutchins GM. Autopsy Performance and Reporting Manual. Northfield, Ill: College of American Pathologists; 1990. [ Links ]
29. Hanzlick RL. The Autopsy Lexicon Suggested Headings for the Autopsy Report. Arch Pathol Lab Med 2000;124:594-603. [ Links ]
30. Bove KE, Iery C, Autopsy Committee, College of American Pathologists. The role of the autopsy in medical malpractice cases, II: controversy related to autopsy performance and reporting. Arch Pathol Lab Med. 2002;126(9):1032-5. [ Links ]
31. The Royal College of Pathologists Forensic Pathology Sub-Committee. Code of practice and performance standardsfor forensic pathologists. 2004. Disponible en: www.rcpath.org. [ Links ]
32. Cobo JA, Aso J, Garfia A, Fariña J. Elección del tipo de autopsia forense (I). Autopsia mínimamente invasiva (AMI). Cuad Med Forense 2000;20:5-16. [ Links ]
33. Aso J. Curso de Formación Continuada para médicos Forenses: Técnica avanzada de autopsia. Centro de Estudios Jurídicos. Administración de Justicia. Madrid 26, 27 y 28 de octubre de 1998. [ Links ]
34. Aso J. Virtopsia. Aplicaciones de un nuevo método de inspección corporal no invasiva en Ciencias Forenses. Cuad Med Forense 2005;11:95-106. [ Links ]
35. Dettmeyer R, Egl M, Madea B. Medical malpractice charges in Germany-role of the forensic pathologist in the preliminary criminal proceeding. J Forensic Sci 2005;50(2):423-7. [ Links ]
36. Foulton RM, Hutchinson EC, Jones AM. Ventricular weights in cardiac hypertrophy. Br Heart J 1952;14:413-20. [ Links ]
37. Aso Escario J, Navarro Celma JA. Interés de la vía de abordaje posterior en la práctica de autopsias para identificación de lesiones craneo-cervicales. Rev Esp Med Legal 1992;72-73:153-158. [ Links ]
38. Aso J, Corrons J, Arredondo JM, Burgués A, Hernangil J. Autopsia cervical posterior. Aplicaciones del abordaje creneo-cervical posterior en Patología Forense. Cuad Med Forense 1999;16-17:61-79. [ Links ]
39. Aso J. Autopsia raquídea. Técnicas de abordaje posterior. En: Gutiérrez-Royos A, González Fernández J (Eds). VI Curso de Patología Forense. Hospital Donosita. Gobierno de la Rioja. 2007. [ Links ]
40. Jackowski C, Schweitzer W, Thali MJ, Yen K, Aghayev E, Sonnenschein M, Vock P, Dirnhofer R. Virtopsy: postmortem imaging of the human heart in situ using MSCT and MRI. Forensic Sci Int 2005;149(1):11-23. [ Links ]
41. Thali MJ, Schweitzer W, Yen K, Vock P, Ozdoba C, Spielvogel E, Dirnhofer R. New horizons in forensic radiology: the 60-second digital autopsy-full-body examination of a gunshot victim by multislice cumputed tomography. Am J Forensic Med Pathol 2003;24(1):22-7. [ Links ]
42. The Royal College of Pathologists. Guidelines on Autopsy Practice Scenario 4: Autopsy for suspected acute anaphylaxis (includes anaphylactic shock and anaphylactic asthma). The RCPath Working Party on the Autopsy. January 2005. [ Links ]
43. Navarro Escayola E, Canos Villena JC. Protocolo de actuación en muertes súbitas por anafilaxia. Rev Esp Med Legal 2011;37(1):37-45. [ Links ]
44. Aso J. Bioética de la actividad pericial médica. Cuad Med Forense 2009;15:105-117. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
J. Aso Escario
Hospital MAZ
Avenida de la Academia General Militar, 74
50015. Zaragoza
E-mail: jaso@maz.es
Fecha de recepción: 18.DIC.2011
Fecha de aceptación: 27.DIC.2011