FISIOPATOLOGÍA COVID-19 Y ETEV
Los pacientes infectados por el nuevo coronavirus SARS-CoV-2 (Severe Acute Respiratory Syndrome Coronavirus-2), COVID-19 (Coronavirus Infectious Disease-19), presentan un riesgo incrementado de ETEV (enfermedad tromboembólica venosa) en el contexto de la triada de Virchow (1):
Estasis venoso por disminución de la movilidad secundaria a la astenia intensa que produce la infección y por la inmovilización durante el ingreso hospitalario o el confinamiento y, especialmente, los ingresados en una unidad de cuidados intensivos.
Sufren un proceso de tromboinflamación e hipercoagulabilidad que condiciona un alto riesgo trombótico como consecuencia de la tormenta de citoquinas que precipita el inicio del síndrome de respuesta inflamatoria sistémica (SRIS) (2).
Daño endotelial provocado por la unión del virus a su receptor ACE2 (receptor de la enzima de conversión de la angiotensina II). Las últimas publicaciones reflejan un incremento en las cifras del FVIII y del factor de von Willebrand en pacientes de unidades de cuidados intensivos (3).
Según la serie china reportada (la de mayor número de pacientes hasta el momento), los casos de COVID-19 que presentan determinadas alteraciones de la hemostasia (tiempo de protrombina [TP], plaquetas, fibrinógeno y dímero-D) tienen mayor riesgo de desarrollar una coagulopatía intravascular diseminada (CID) con un aumento de la mortalidad (4), si bien las anormalidades hemostáticas más consistentes incluyen una trombocitopenia moderada y un aumento de los niveles de dímero-D (5).
Aunque estudios recientes han reportado niveles elevados de anticuerpos antifosfolípidos que juegan un papel importante en la fisiopatología de la trombosis asociada a COVID-19, se requieren mayores estudios en esta línea de investigación (6).
No debemos olvidar que los embolismos a nivel pulmonar son predominantemente de carácter segmentario y periférico (7), a diferencia de lo que es habitual en la ETEV, y las series de TVP (trombosis venosa profunda) publicadas hasta el momento son pequeñas (8), por lo que quizás nos estemos enfrentando a una realidad fisiopatológica muy distinta en este nuevo contexto epidemiológico. El aumento de citoquinas se postula como la principal causa de la inflamación pulmonar y el deterioro del intercambio gaseoso, que, a su vez, estimularía la fibrinolisis pulmonar, lo que produce el incremento del dímero-D (9).
PROFILAXIS EN PACIENTES INGRESADOS POR COVID-19 SIN FACTORES DE RIESGO DE TROMBOSIS
Dentro de la escasa evidencia específica de la que disponemos en la incipiente enfermedad de COVID-19, pero aplicando principios generalizables de contextos clínicos similares, existe un consenso ampliamente recogido en las recomendaciones publicadas por sociedades científicas y protocolos aplicados localmente a nivel hospitalario de que todos los pacientes con enfermedad por COVID-19 hospitalizados, tengan o no factores de riesgo protrombótico asociados, deben recibir profilaxis antitrombótica si no existe contraindicación (5,9,10).
Los pacientes hospitalizados con enfermedades médicas agudas, incluyendo infecciones como la neumonía, tienen un mayor riesgo de enfermedad tromboembólica venosa (ETV) (11). La anticoagulación profiláctica reduce el riesgo de ETVE en pacientes hospitalizados por enfermedad médica aguda (12) y el uso adecuado de la profilaxis contra la ETVE se preceptúa en las guías de práctica clínica (12,13).
Las propias características de la hospitalización, con un inevitable encamamiento, y las características propias de la COVID-19 desarrollada por infección del virus SARS-CoV2 (producción de citoquinas que conlleva un estado proinflamatorio y procoagulante, aumento de la formación de trombina y disminución de la fibrinólisis y de los mecanismos anticoagulantes), justifican la profilaxis, siguiendo las pautas generales de profilaxis antitrombótica (tabla I).
Tabla I. Dosis de las HBPM ordenadas por orden alfabético y el fondaparinux en profilaxis antitrombótica en pacientes COVID-19 sin factores de riesgo protrombótico (14)

Los fármacos de elección para la profilaxis son las HBPM o el fondaparinux (este último de elección en la trombocitopenia inducida por heparina o situaciones de alergia). Los ACOD no parecen ofrecer ninguna ventaja en la profilaxis.
El tratamiento profiláctico con HBPM se mantendrá hasta el alta del paciente e, incluso, se valorará la extensión de la profilaxis un mínimo de 15 días y, según el estado de alta, se valorará el tratamiento en domicilio, la negativización de los test, los parámetros analíticos... Se prolongará según criterio médico.
Se considerará como contraindicación para la profilaxis con HBPM o fondaparinux la presencia de sangrado activo o trombocitopenia < 30 000/μl. En estos casos debe considerarse la utilización de métodos mecánicos con sistemas de compresión de los miembros inferiores (como el sistema de compresión neumática intermitente) y la terapia compresiva con medias elásticas.
Igualmente, deben observarse unas medidas generales con objeto de disminuir el riesgo protrombótico de estos pacientes, como evitar en la medida de lo posible la estancia prolongada en la cama, fomentar la deambulación durante el ingreso y tras el alta hospitalaria y, en caso de que esto no sea posible, incitar a que el paciente realice movimientos de flexoextensión y circulares de las piernas.
PROFILAXIS EN PACIENTES INGRESADOS POR COVID-19 CON FACTORES DE RIESGO DE TROMBOSIS
Existe un consenso de que todos los pacientes hospitalizados por la COVID-19 deben recibir profilaxis antitrombótica si no existe contraindicación (1-3). Son pacientes de, al menos, riesgo moderado para el desarrollo de ETEV, según las escalas de PADUA, PRETEMED... Adicionalmente, todos los consensos publicados hasta la fecha sobre ETEV en pacientes con COVID-19 diferencian entre los pacientes con riesgo moderado o alto de desarrollar ETEV con el fin de ajustar las dosis al peso e implementar otras actuaciones (5,9,10,16).
Los factores que determinan si un paciente con COVID-19 tiene un riesgo adicional para desarrollar una ETEV se basan en sus antecedentes médico-quirúrgicos (factores de riesgo bien conocidos para desarrollar una ETEV en paciente sin COVID-19) (17) y en las formas clínicas y parámetros analíticos de los pacientes con enfermedad por COVID-19 (18). Con la presencia de cualquiera de ellos ya se considera que el paciente tiene un riesgo incrementado sobre el basal para desarrollar una ETEV (tabla II).
Tabla II. Principales factores de riesgo que convierten al paciente COVID-19 de riesgo moderado a alto riesgo

Los fármacos de elección para la profilaxis son las HBPM o el fondaparinux (este último de elección en la trombocitopenia inducida por heparina o situaciones de alergia). Los anticoagulantes orales de acción directa no ofrecen ninguna ventaja en la profilaxis. La heparina no fraccionada está más presente en el tratamiento de la TVP o EP diagnosticada que en la profilaxis, aunque algunos consensos la sugieren en infusión continua en casos de alto riesgo de sangrado. Las dosis utilizadas de HBPM o fondaparinux son intermedias entre la estándar y las terapéuticas (Tabla III).
Tabla III. Dosis de las HBPM ordenadas por orden alfabético y el fondaparinux en profilaxis antitrombótica en pacientes COVID-19 asociado a alto riesgo de trombosis (14)

No existen consensos publicados sobre la profilaxis de ETEV en pacientes quirúrgicos con COVID-19. Por una parte, el riesgo de ETEV está incrementado y, por otra, el riesgo de sangrado. Extrapolando otras situaciones, la recomendación de esta Sociedad Científica es realizar la profilaxis prequirúrgica con las dosis habituales si el paciente necesita cirugía y se sospecha, o se diagnostica, COVID-19, para, posteriormente, pasado el tiempo que se considere clínicamente seguro, pasar a las dosis de profilaxis de alto riesgo. Cada especialidad quirúrgica deberá extraer sus propias recomendaciones en base a cada tipo de cirugía
En casos de sangrado activo u otra contraindicación para la anticoagulación (por ejemplo, plaquetas < 30 000, aunque esta cifra varía según autores), la compresión neumática intermitente y la terapia compresiva con medias elásticas se han mostrado útiles en pacientes sin COVID-19. Aunque en los estudios de profilaxis antitrombótica en pacientes sin COVID-19 la asociación de terapia compresiva a HBPM no mejoró la incidencia de TVP (siendo ya de por sí muy baja), algunos expertos recomiendan su asociación, si está disponible, en casos de pacientes con COVID-19 por la inocuidad y el posible beneficio en la prevención (5,10).
En los pacientes con un alto riesgo de ETEV y también alto riesgo de sangrado, se recomienda individualizar las decisiones. Cada factor que aumenta el riesgo de sangrado tiene un “peso” diferente en la toma de decisiones y algunos de ellos pueden ser modificables, como la HTA (Tabla IV).
TRATAMIENTO HOSPITALARIO DE PACIENTES CON TVP Y COVID-19
Los pacientes hospitalizados por COVID-19 presentan un riesgo elevado de enfermedad tromboembólica venosa (ETEV). Se recomienda valorar el riesgo de ETEV, realizar una correcta prevención primaria y detectar los casos de TVP sintomáticos y asintomáticos asociados o no a TEP (10).
Ante el diagnóstico de TVP en paciente hospitalizado con COVID-19 debe iniciarse el tratamiento anticoagulante con HBPM a dosis terapéuticas (Tabla V) (5,16,19).
Tabla V. Dosis terapéuticas en tratamientos hospitalarios según función renal de las HBPM de mayor uso ordenadas por orden alfabético

En caso de previsión de procedimientos invasivos inmediatos, se empleará heparina no fraccionada (heparina sódica) i.v. en perfusión continua ajustando la dosis con el TTPA (5).
En pacientes con alergia a heparina o de trombocitopenia inducida por heparina, emplear fondoparinux a dosis de:
5 mg/24 h s.c. si peso menor a 50 kg y aclaramiento de creatinina mayor a 50 ml/min. 7,5 mg/24 h s.c. si 50-100 kg y aclaramiento de creatinina mayor a 50 ml/min. 10 mg/24 h s.c. si peso mayor a 100 kg y aclaramiento de creatinina mayor a 50 ml/min. 5 mg/24 h s.c. si el aclaramiento de creatinina está entre 50 y 20 ml/min.
Contraindicado si el aclaramiento de creatinina es menor a 20 ml/min.
No se aconseja el uso de anticoagulantes orales como el Sintrom y los anticoagulantes orales de acción directa en paciente con COVID-19 y TVP hospitalizados debido a que son pacientes que precisan de tratamientos que presentan interacciones farmacológicas, así como por las posibles comorbilidades de insuficiencia renal o afectación hepática (10).
Los antagonistas de la vitamina K, apixabán y betrixabán precisan de ajuste de dosis con la administración de lopinavir, ritonavir y azitromicina. Rivarobaxán y edoxabán están contraindicados con lopinavir y ritonavir. Los antagonistas de la vitamina K precisan de ajuste de dosis con la administración de azitromicina, metilprednisolona, ribarivina e interferón (20,21).
PROFILAXIS DOMICILIARIA EN PACIENTES CON COVID-19
Con la evidencia científica actual no está claramente establecido el riesgo de ETEV en el domicilio en pacientes con la COVID-19. El tratamiento farmacológico y su duración en este contexto están sujetos a las limitaciones de los estudios publicados.
Con este escenario cambiante podrían recomendarse las siguientes valoraciones:
Realizar una evaluación individualizada del riesgo de la ETEV a través de las escalas de Padua (22) para pacientes con patología médica y de Caprini (2) en caso de antecedentes traumatológicos y/o quirúrgicos de acuerdo a las características del confinamiento y a la inmovilización que pudieran conllevar.
Realizar una evaluación individualizada del riesgo hemorrágico en base a la escala IMPROVE (13).
Realizar una evaluación de la función renal para ajuste de dosis de HBPM en función del filtrado glomerular (13).
Para pacientes con COVID-19, según perfil clínico e historial médico, valorar tromboprofilaxis con HBPM en ausencia de contraindicación.
Se recomienda el uso de fondaparinux en caso de alergia a HBPM o trombocitopenia inducida por heparina (10,13).
Todos los pacientes completamente inmovilizados se beneficiarían de la terapia compresiva y de las medias elásticas, además de la tromboprofilaxis farmacológica (10-13).
En pacientes con seguimiento ambulatorio o tras la estancia hospitalaria debe valorarse e individualizarse la indicación según la persistencia de alto riesgo trombótico/riesgo hemorrágico. Se pautaría HBPM a las mismas dosis profilácticas que durante el ingreso y se continuaría al alta un mínimo de 15 días o hasta la normalización de los parámetros analíticos o negativización de los test de COVID-19 (10).
En pacientes con tratamiento anticoagulante previo con infección por COVID-19 se recomienda suspender y pautar a HBPM a dosis terapéuticas (5,9):
Sin alteración de la coagulación ni riesgo trombótico añadido: los pacientes recibirían tratamiento con HBPM a dosis terapéuticas.
Con alteración de la coagulación o riesgo trombótico: se continuaría el tratamiento con HBPM tras el alta hospitalaria. Deben valorarse las interacciones farmacológicas antes de volver a instaurar el tratamiento anticoagulante que tomaba previamente. Reintroducir la anticoagulación oral cuando se negativice la PCR y/o el riesgo trombótico o el curso clínico lo permita. Para disminuir el riesgo ocupacional y para el paciente, los anticoagulados con antivitamina K, si se han mantenido estables, pueden considerarse periodos más amplios de control de la coagulación o cambiar a ACOD.
En los pacientes con tratamiento antiagregante previo y con infección por COVID-19 no se contraindica el uso profiláctico HBPM. En caso del uso de terapia de clopidogrel o ticagrelor en pacientes que requieren tratamiento antiviral se recomienda su sustitución por las interacciones medicamentosas.
Situaciones especiales son las mujeres embarazas con test por COVID-19 positivo, en las que se recomienda la profilaxis mientras dure la enfermedad o negativización de los test. La extensión de la profilaxis una vez superada la enfermedad será individualizada (19).
En los pacientes con antecedentes de cáncer, en seguimiento o en tratamiento activo, debemos tener en cuenta el aumento de riesgo de ETEV y COVID-19 conjuntamente con los servicios de oncología y/o especialidades correspondientes para decidir las dosis profilácticas según el riesgo individualizado de sangrado (24).
Es conveniente promover una serie de medidas generales, como: fomentar la deambulación dentro del domicilio, evitar la estancia prolongada de pie o sentado y evitar cruzar las piernas, cambiar de posición y realizar ejercicios de flexoextensión y movimientos circulares de los pies frecuentemente. Es importante evitar la deshidratación bebiendo un volumen apropiado de agua durante su aislamiento en el hogar.
TRATAMIENTO DOMICILIARIO DE PACIENTES CON TVP Y COVID-19
La anticoagulación terapéutica es la base del manejo de la TVP. La selección del agente farmacológico a emplear requiere la consideración de comorbilidades como la función renal, la presencia o no de trombocitopenia y la posible alergia a la heparina. Dado el estado de hipercoagulabilidad de los pacientes con infección por COVID-19, como se ha comentado previamente, se consideran pacientes con alto riesgo de recurrencia de ETEV (10).
En pacientes domiciliarios con TVP diagnosticada e infección por COVID-19, se recomienda tratamiento con dosis completas de anticoagulación con HBPM en una sola dosis como mínimo de 3 a 6 meses (Tabla VI). Se recomienda mantener el tratamiento con HBPM y no con anticoagulantes orales para limitar la necesidad de seguimiento por los servicios de salud (5,16).
Tabla VI. Dosis terapéuticas de las HBPM de mayor uso y del fondaparinux para el tratamiento domiciliario de la TVP en pacientes con infección por COVID-19
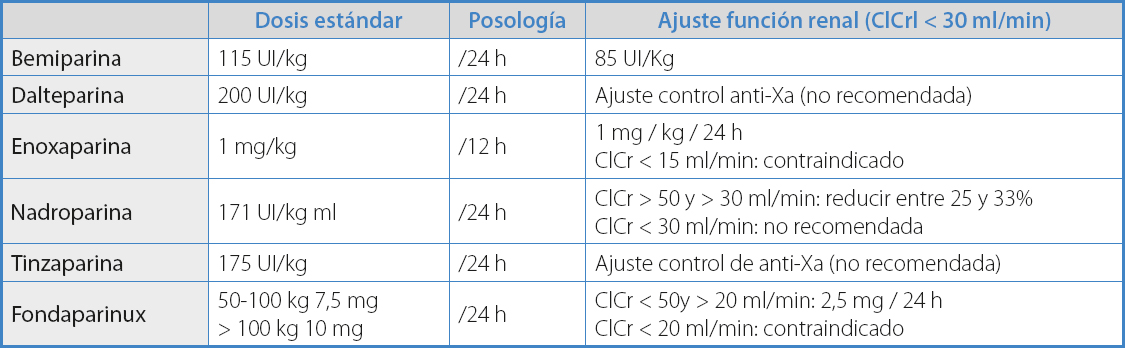
Podría valorarse el empleo de anticoagulantes orales directos, no financiados actualmente para esta indicación por el Sistema Nacional de Salud. En los pacientes con insuficiencia renal grave (ClCr < 30 ml/min) no se recomiendan aquellas HBPM que precisen la monitorización de nivel anti-Xa. En los pacientes con alergia a la heparina o trombocitopenia inducida por heparina se recomienda el empleo de fondaparinux.
No existen interacciones farmacológicas de las HPBM con los fármacos empleados contra el COVID-19 (hidroxicloroquina, cloroquina, azitromicina, lopinavir, ritonavir, darunavir, cobicistat, remdesivir, favipiravir, metilprednisolona, interferón o tocilizumab).
Las contraindicaciones para el tratamiento domiciliario de la TVP en pacientes con COVID-19 serían las detalladas en la tabla VII (25,26).
En el momento del diagnóstico deberá realizarse una analítica con hemograma, estudio de coagulación y bioquímica (especialmente creatinina y transaminasas). Además, se recomienda un control analítico en su centro de atención primaria a los 5-7 días de comenzar el tratamiento con las mismas determinaciones.
Para la prevención del síndrome postrombótico, se recomienda el empleo de medias de compresión y la deambulación precoz en domicilio (27).
INDICACIÓN DE ECOGRAFÍA DOPPLER EN PACIENTES CON COVID-19
En caso de sospecha clínica de TVP o de EP en pacientes afectos por COVID-19, el diagnóstico de las distintas manifestaciones de la enfermedad tromboembólica venosa se basará en el mismo algoritmo diagnóstico que en pacientes no COVID-19; es decir, en la historia clínica, exploración física, determinación de niveles de dímero-D y en la aplicación de escalas o modelos de predicción de riesgo (10). Cuando se considere necesario, se realizará una prueba objetiva de confirmación, una eco-Doppler frente a la sospecha de TVP y un angio TAC de las arterias pulmonares en caso de sospecha de EP.
Pero la infección por COVID-19 tiene algunas particularidades a destacar. Es altamente contagiosa, es potencialmente mortal, es protrombótica y, en muchos pacientes, los niveles de dímero-D están elevados sin enfermedad tromboembólica venosa asociada, por lo que los puntos de corte habituales no son útiles. En estos pacientes las escalas de predicción de riesgo tipo RAM o WELLS score no son tan útiles, dado que la mayoría de los pacientes hospitalizados tiene un riesgo moderado o alto de tener una TVP y niveles elevados de dímero-D (28). Además, por idiosincrasia propia de la enfermedad, en casos severos y graves, una parte del tratamiento es la anticoagulación, independientemente de que el paciente tenga o no alguna manifestación de ETEV (9).
¿Cuándo estaría indicado hacer una ecografía Doppler para descartar o confirmar una TVP en pacientes positivos en COVID-19?
Valoración clínica
Paciente encamado durante más de 3 días y que presente edema asimétrico, dolor o incomodidad, ya sea unilateral o bilateral de MMII o aquel que presente una hipoxemia desproporcionada a la patología respiratoria ya conocida o disfunción ventricular derecha de causa inexplicable (5).
Valoración de la probabilidad pretest (Wells score)
En pacientes con probabilidad pretest baja (< 2): no está indicada la realización de una eco Doppler. El balance riesgo (infección del explorador)/beneficio (probabilidad de diagnosticar TVP 3 %) no es razonable (5).
En pacientes con probabilidad pretest moderada o alta (> 2), la probabilidad de tener una TVP está entre 16,6% y el 74,6%. En estos casos, debe iniciarse tratamiento anticoagulante sin realizar eco Doppler. Solo realizaremos una eco Doppler en aquellos pacientes con puntuación > 2 y un riesgo elevado de sangrado, constatado mediante escala VTE-BLEED score de valoración de riesgo de sangrado antes de iniciar tratamiento anticoagulante (29).
Valoración dímero-D
En estos pacientes es obligatorio realizar una monitorización diaria de los niveles de dímero-D. Niveles elevados de dímero-D son un hallazgo común en pacientes con COVID-19, por lo que este parámetro, de forma aislada, no es indicativo para realizar una eco Doppler de rutina (5).
En los casos en los que la infección por COVID-19 está controlada y el paciente estable y en las analíticas de control se detecte un incremento brusco de los niveles de dímero-D o un incremento significativo de estos con empeoramiento clínico del paciente, pero sin evidencia de empeoramiento de la infección, sería necesario realizar una eco Doppler bilateral para descartar o confirmar la presencia de una TVP (4).
En pacientes con niveles dímero-D < 1000 μg/l al ingreso y que se mantienen estables no es necesario realizar eco Doppler (16).
En pacientes con niveles dímero-D < 1000 μg/l al ingreso, pero con un incremento significativo durante el mismo, llegando a niveles de entre 2000-4000 μg/l, acompañado de deterioro clínico (hipoxemia refractaria o de causa desconocida, aparición de taquicardia o hipotensión), sería necesario realizar eco Doppler para descartar TVP (16).
Paciente con diagnóstico de TEP
En los pacientes con COVID-19 y diagnóstico confirmado de TEP con tratamiento anticoagulante, la realización de eco Doppler de miembros inferiores no aporta ningún valor añadido en la actitud terapéutica, por lo que no está indicada. En caso de sospecha diagnóstica de combinación de TVP y TEP, se indican las mismas recomendaciones expuestas previamente (probabilidad pretest para TVP según escala de Wells > 2 y riesgo elevado de sangrado, según escala VTE-BLEED score).
TVP de miembro superior
Dada la baja morbilidad de la TVP en MMSS no está recomendado realizar una eco Doppler rutinaria si el paciente tiene síntomas unilaterales. Si el riesgo de sangrado es bajo y la sospecha clínica de TVP alta, el paciente debe ser empíricamente tratado sin eco Doppler (29).
Conclusión
Realizaremos una eco Doppler a un paciente COVID-19 positivo (con las medidas de protección necesarias) para descartar TVP solo en pacientes con alta sospecha clínica de TVP y cuando se dé una de las dos situaciones clínicas: alto riesgo de sangrado o que exista un incremento brusco e inesperado de los niveles de dímero-D.
SEGUIMIENTO DEL PACIENTE CON TVP Y COVID-19
Empieza a existir cierta divulgación científica respecto a las complicaciones tromboembólicas y de coagulopatía en pacientes infectados por COVID-19, incluso van apareciendo documentos de sociedades científicas sobre el manejo en fase aguda de la enfermedad tromboembólica venosa (ETEV) (5,9), pero la realidad es que no podemos hablar de que existan recomendaciones nítidas sobre el seguimiento de estos pacientes.
Si hacemos caso al documento de consenso de radiología publicado en Circulation para la población en general, no está estandarizado cuándo debe hacerse la eco Doppler de seguimiento, pero consideran que, salvo que los hallazgos de exámenes repetidos puedan afectar al tratamiento, no es necesario hacer estudios mientras se está en periodo de anticoagulación (30). Otra cosa es al acabar el período de anticoagulación. En este momento, sí es útil disponer de una exploración final, ya sea para prolongar anticoagulación, si existe, por ejemplo, trombo residual, o, sobre todo, para disponer de un estudio base donde comparar posibles episodios de retrombosis en un futuro (31,32).
Un paciente que ha superado una infección por COVID-19, ya sea de forma domiciliaria u hospitalaria (con o sin ingreso en UCI), y que se complicó durante el proceso con una TVP, es muy probable incluso que se manejara con una alta sospecha diagnóstica, pero sin una prueba confirmatoria.
¿Cuándo debemos hacer la eco Doppler de seguimiento o incluso la primera eco Doppler diagnóstica?: no hacer el eco Doppler rutinario de seguimiento
Mientras el paciente sea considerado COVID-19 positivo y no estén negativizados los test, no debería hacerse ningún estudio de imagen ecográfico (29), y tampoco si es simplemente de seguimiento (salvo ensayos o investigaciones clínicas).
¿Podemos considerar esta TVP como un evento de ETEV acaecido en un paciente con un factor de riesgo conocido y limitado en el tiempo?
Si fuese así, podríamos aplicar un tiempo de anticoagulación de 3 meses, pero en realidad se aconsejan periodos de anticoagulación más prolongados (2). No sabemos si la TVP en paciente COVID es más grave. Dada la implicación respiratoria de la enfermedad de base, ¿deberíamos tratar la ETEV en paciente COVID-19 con un tratamiento extendido? La evolución de los pacientes determinará la duración de la anticoagulación.
Manejo de la TVP en la era COVID-19 en un paciente serológicamente negativo o no infectado
Muchos pacientes, cuando sufren un evento trombótico, ya sea TVP o una trombosis venosa superficial, incluso sin haber pasado la infección vírica, malinterpretan su pronóstico por informaciones inadecuadas al creer que también han contraído COVID-19. Otros pacientes mal informados suspenden la terapia antitrombótica creyendo que esta les confiere más riesgo de contagiarse por COVID-19. Es cierto que ha habido algún documento confuso en este sentido (33), pero la realidad es que no existe ninguna evidencia al respecto, así que la información debe ser clara en estos casos.
¿Cómo debemos hacer el seguimiento en estos pacientes?
La telemedicina debe ser el método de elección para el seguimiento de estos pacientes, reservando para casos concretos las revisiones presenciales. Los enfermos deben estar mejor informados para que sean capaces de autocontrolar leves complicaciones hemorrágicas de la terapia antitrombótica o de la propia secuela postrombótica, evitando así que acudan a centros hospitalarios de manera innecesaria.
Por implicaciones de seguridad hacia el personal médico y sanitario debería considerarse, mientras dura la oleada de COVID-19, un periodo sin realizarse pruebas de imagen confirmatorias o de seguimiento (29), con más motivo para TVP en pacientes no infectados por la propia seguridad del paciente.
¿CUÁL ES EL ANTICOAGULANTE IDEAL? HBPM, MEJOR ANTICOAGULANTE
Para reducir el número de contactos con instalaciones y trabajadores sanitarios, deben evitarse los anti vitamina K. Son de elección las HBPM o anticoagulantes de acción directa (actualmente no financiados por el Sistema Nacional de Salud) (5). En pacientes que ya estaban anticoagulados con antivitamina K, si se han mantenido estables, pueden considerarse periodos más amplios de control de la coagulación (34).
















