INTRODUCCIÓN
La enfermedad causada por el coronavirus SARS-CoV-2, denominada COVID-19, se ha convertido en una emergencia mundial (1), y España ha sido uno de los países con mayor número de pacientes confirmados en todo el mundo. La presencia de trastornos de la coagulación en estos pacientes ha sido reportada previamente (2-5). Se plantea la existencia de un estado de hipercoagulabilidad asociado similar a una “coagulopatía inducida por sepsis” con niveles altos de dímero D y trombocitopenia, que en ocasiones es precursora de la coagulopatía intravascular diseminada (CID) (6-9). En este sentido, se ha utilizado la heparina de bajo peso molecular (HBPM) como fármaco antitrombótico ya que tiene un efecto antiinflamatorio que podría disminuir la respuesta inflamatoria sistémica observada en estos pacientes. Además, tiene menos interacción con los fármacos antivirales y no necesita monitorización estricta (10-12).
En general, la información vascular sobre esta infección por SARS-CoV-2 está relacionada con la enfermedad tromboembólica venosa (ETEV) debido a su alta frecuencia. De hecho, la tasa observada de ETEV está entre el 15-30 % (13-16). Sin embargo, la evidencia sobre la incidencia de trombosis arterial periférica en pacientes con COVID-19 es más limitada (17).
El objetivo de nuestro trabajo es describir nuestra experiencia en relación a la incidencia, pronóstico y manejo de pacientes COVID-19 hospitalizados con trombosis arterial periférica durante los meses pandémicos de marzo y abril de 2020 en un hospital terciario de Madrid.
MATERIAL Y MÉTODOS
Población de estudio
En este estudio observacional de cohorte, incluimos datos de pacientes consecutivos con diagnóstico de infección por SARS-CoV-2, en todos los casos confirmado mediante la prueba de reacción en cadena de la polimerasa con transcriptasa inversa (RT-PCR). Todos los pacientes COVID-19 incluidos presentaban trombosis arterial periférica sintomática diagnosticada y tratada en el Hospital Universitario 12 de Octubre de Madrid durante los meses de marzo y abril de 2020, correspondientes con el pico más alto de la primera ola en España. Se excluyeron los jóvenes (< 16 años) y los pacientes no confirmados con pruebas objetivas en el momento del ingreso hospitalario.
Todas las cirugías electivas programadas fueron canceladas durante este periodo debido a la ausencia de camas en la unidad de cuidados intensivos (UCI) o en reanimación posoperatoria. Cualquier tipo de cirugía vascular fue pospuesta debido a la emergencia sanitaria, incluso los aneurismas y las estenosis carotídeas sintomáticas. En pacientes no COVID-19 solo se realizaron intervenciones quirúrgicas urgentes.
Este estudio fue aprobado por el comité ético institucional y se prescindió de la necesidad de consentimiento informado debido a la naturaleza observacional del análisis.
Recogida de datos
Los pacientes fueron identificados a partir de los datos de registro obtenidos de la actividad hospitalaria informatizada y del sistema de información de pacientes de nuestro departamento vascular. Las historias clínicas electrónicas sirvieron de fuente de datos para la recogida de características demográficas, clínicas, de laboratorio, tratamiento y resultados, que fueron registrados prospectivamente por el equipo vascular. Se consideró la fecha del ingreso hospitalario y el día del evento trombótico.
Desenlaces
El resultado primario fue la trombosis arterial periférica siempre diagnosticada por pruebas objetivas de imagen (angio-TC). Es importante destacar que las pruebas de diagnóstico por imagen solo se aplicaron si se sospechaba clínicamente de la existencia de complicaciones trombóticas. Durante el periodo considerado para el presente análisis no se aplicó ninguna estrategia de cribado. Se realizaron pruebas de imagen para la detección de trombosis arterial en sujetos con signos y síntomas compatibles con isquemia arterial periférica o con un empeoramiento clínico inexplicable. No fue posible realizar evaluaciones hemodinámicas en estos pacientes debido al aislamiento, y a la limitación en la exploración por las medidas especiales de protección requeridas.
Los pacientes fueron seguidos hasta el alta hospitalaria o hasta su muerte.
Análisis estadístico
Las variables cualitativas se expresaron mediante frecuencias absolutas y relativas y se compararon mediante la prueba de Fisher. Las variables cuantitativas se expresaron como media ± desviación estándar y se compararon mediante la prueba de Wilcoxon. Todos los análisis se calcularon para los casos cerrados, definidos como pacientes dados de alta o muertos.
RESULTADOS
Del 1 de marzo al 30 de abril, ingresaron en nuestro hospital 2943 pacientes con COVID-19, y 261 en UCI. Veintidós pacientes presentaron un accidente cerebrovascular isquémico y 7 pacientes un infarto agudo de miocardio. Durante este periodo crítico se realizaron 154 operaciones urgentes a pacientes COVID-19: 22 cirugía torácica (traqueotomía), 20 cirugía maxilofacial (traqueotomía), 16 otorrinolaringología (traqueotomía), 33 cirugía general (abdomen agudo e infecciones), 22 traumatología (fracturas e infecciones), 20 ginecología y obstetricia, 8 urología (colocación de catéter doble J), 5 cirugía cardiaca (1 endocarditis y 4 bypass coronarios), 1 neurocirugía (hemorragia cerebral), y 7 cirugía vascular (isquemia).
Otros 7 pacientes sin infección por COVID-19 fueron sometidos a cirugía vascular urgente debido a: gangrena (2), isquemia crítica de las extremidades (4) e isquemia mesentérica aguda (1), pero estos pacientes no han sido considerados en el presente análisis. No se realizó ningún otro tipo de cirugía vascular durante estos dos meses de pandemia.
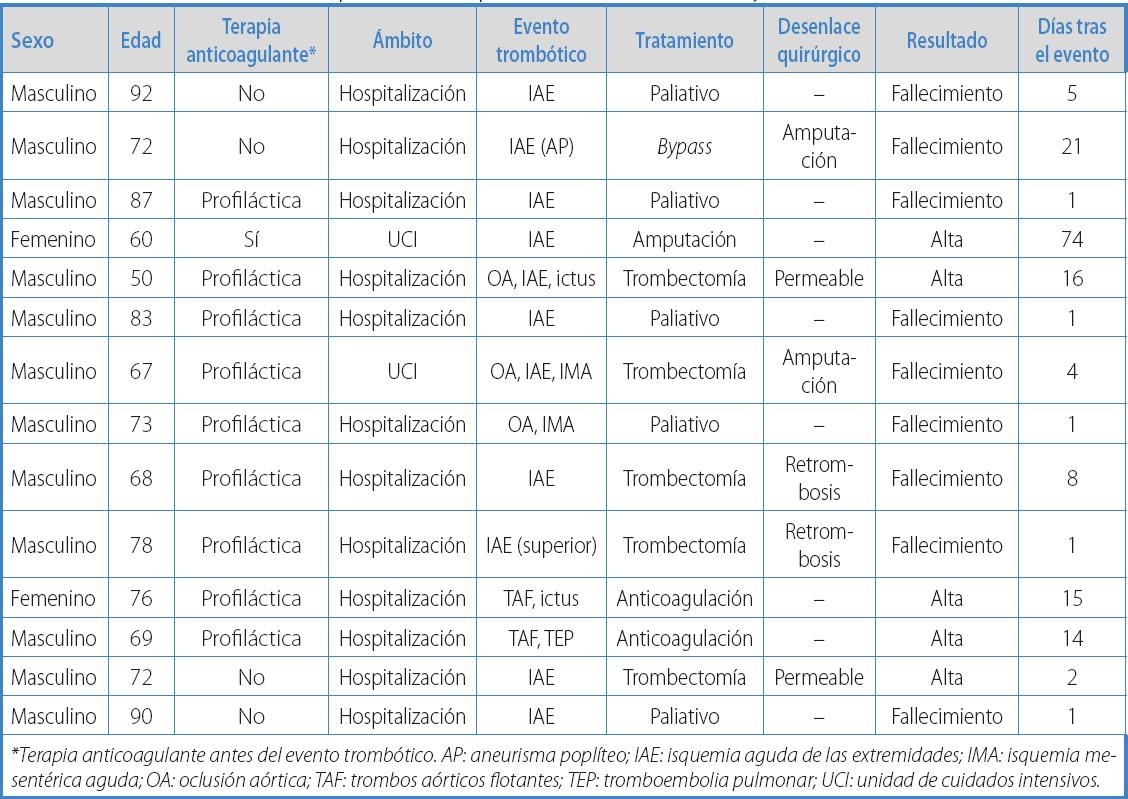
Durante este periodo, 14 pacientes sintomáticos de COVID-19 fueron diagnosticados de trombosis arterial periférica. Las características de estos pacientes se resumen en la tabla I. La edad media fue de 74 años (rango, 50-92) y estos eventos trombóticos fueron más frecuentes en hombres que en mujeres (12:2). El evento se produjo en una media de 5 ± 4,32 días después del ingreso hospitalario, y la estancia media en el hospital fue de 14 ± 10,5 días. De los 14 pacientes sintomáticos COVID-19 con trombosis arterial, solo 7 fueron sometidos a cirugía vascular por isquemia aguda de las extremidades. Esto representó el 4,5 % de todas las operaciones urgentes realizadas en los quirófanos de nuestro hospital. Dos pacientes con trombos aórticos flotantes fueron tratados con anticoagulación a dosis terapéuticas (HBPM), y los otros 5 pacientes fueron manejados con medidas paliativas hasta que fallecieron debido a las malas condiciones clínicas que impedían cualquier tipo de cirugía (Tabla II).
Durante estos meses, la tasa de mortalidad quirúrgica global en los pacientes con COVID-19 fue del 18 % en el hospital (normalmente es de 1,5 % en pacientes urgentes), pero en cirugía vascular la cifra fue dramáticamente alta (4 de 7). Solo 3 pacientes sobrevivieron tras la cirugía: 2 pacientes con trombectomía y 1 mujer con amputación directa. Todos los demás pacientes con cirugía vascular murieron por retrombosis a pesar de anticoagulación completa.
Uno de nuestros pacientes llegó al hospital con un aneurisma poplíteo trombosado a principios de marzo. Fue operado con el equipo de protección individual (EPI) adecuado mediante exclusión y bypass. Sin embargo, el bypass se ocluyó a las 24 horas. Posteriormente, el paciente necesitó una amputación mayor y tras 21 días falleció.
Dos pacientes con trombos flotantes en la aorta fueron descubiertos de manera incidental por angio-TC porque asociaron un ictus y una embolia pulmonar, respectivamente. Fueron dados de alta con vida porque el trombo se resolvió satisfactoriamente con anticoagulación completa con HBPM.
Solo 2 pacientes fueron diagnosticados del evento trombótico en la UCI, y la mayoría eran pacientes de las salas de hospitalización. En general, este evento arterial se produjo en pacientes sin anticoagulación (4 pacientes) o con dosis profilácticas (9 pacientes). Solo 1 paciente de la UCI estaba en tratamiento con heparinización completa antes del evento debido a empeoramiento de su estado clínico y de los parámetros analíticos (dímero D).
La edad media de los pacientes no operados era de 81 años (rango 73-92 años), mientras que en los pacientes operados era de 67 años (rango 50-78 años). Los pacientes no operados eran de mayor edad y presentaban una dificultad respiratoria grave que limitaba cualquier movilización y cirugía. La mortalidad global de los pacientes COVID-19 con trombosis arterial periférica asociada fue de 9 de 14 pacientes. A pesar del pequeño tamaño de la muestra, no se encontraron diferencias significativas al comparar los parámetros analíticos basales con los del día del evento (Tabla III). No se registraron hemorragias en esta serie.
DISCUSIÓN
Los pacientes con COVID-19, enfermedad causada por el coronavirus SARS-CoV-2, tienen un mayor riesgo de enfermedad trombótica, tanto venosa como arterial, debido a la inflamación sistémica excesiva, la activación plaquetaria, la disfunción endotelial y la estasis sanguínea por inmovilización (18-21). No obstante, se ha descrito que el riesgo de ETEV es mayor que el riesgo de trombosis arterial periférica (14,17). Nuestros resultados evidencian que los procedimientos quirúrgicos vasculares debidos a isquemia periférica sintomática representaron el 4,5 % de todos los procedimientos quirúrgicos realizados durante este periodo pandémico en el hospital en pacientes COVID-19 y fueron más frecuentes en los hombres. Esta cifra puede representar una subestimación de los valores reales, ya que el diagnóstico de la trombosis vascular puede ser difícil en este contexto. Las pruebas complementarias y la exploración hemodinámica son de acceso limitado en estos casos debido a la inestabilidad de los pacientes, la intubación o el riesgo de transmisión al personal sanitario. Además, ningún parámetro analítico fue predictivo de trombosis arterial.
Estos resultados coinciden con otros estudios. Un análisis reciente de un hospital italiano en Milán mostró que la mayoría de las complicaciones trombóticas eran venosas y estaban representadas principalmente por la embolia pulmonar aislada (17). Ellos informaron de un 1,1 % de isquemia coronaria y un 2,5 % de ictus isquémico. En un trabajo holandés (14), solo una minoría de los pacientes de la UCI experimentó eventos trombóticos arteriales como ictus (1,6 %), mientras que la mayoría presentó ETEV (15,21 %).
Los pacientes quirúrgicos hospitalizados con COVID-19 se caracterizaron por una importante tasa de mortalidad global posoperatoria durante este periodo pandémico (18 % reportada en nuestro hospital, en contraste con el 1,5 % de las cirugías urgentes en 2019 durante el mismo periodo). Pero si el paciente se sometió a una cirugía vascular, la mortalidad fue aún mayor (4 de 7). De hecho, fue notable que, a pesar de la anticoagulación completa posoperatoria, la mayoría de estos pacientes sufrió una retrombosis y fallecieron. Por lo tanto, el traumatismo quirúrgico parece aumentar la vulnerabilidad de estos pacientes COVID-19 y la cirugía debería evitarse siempre que sea posible, especialmente en los pacientes de edad avanzada. La trombogenicidad de estos pacientes y la necesidad de EPI desaconsejan someter a estos pacientes a un bypass u otros procedimientos de revascularización complejos que tienden a retrombosarse. La técnica quirúrgica debería ser sencilla para resolver el problema.
Anteriormente, se ha descrito que los biomarcadores de coagulación y cardiacos están elevados en los pacientes con COVID-19 (19-23), y reflejan un estado inflamatorio caracterizado por la activación de la coagulación y niveles elevados de dímero D. Hemos demostrado que la oclusión arterial, incluidos los casos graves de trombosis aórtica (24), puede producirse incluso en pacientes sanos con uso profiláctico de anticoagulación, y sin trastornos cardiacos que justifiquen una embolia. Probablemente estos hallazgos apoyan la hipótesis publicada por Varga y cols. (25) de que el SARS-CoV-2 induce una disfunción endotelial y una inflamación difusa que explicaría el deterioro de la microcirculación y algunas de las trombosis clínicas observadas en esta enfermedad. De hecho, un evento trombótico arterial representa un elevado riesgo de evolución catastrófica (26). Cinco pacientes ancianos de nuestra serie desgraciadamente fueron tratados solo con medidas conservadoras y fármacos paliativos debido a las malas condiciones clínicas.
Aunque la gravedad de los pacientes y el uso de HBPM en todo el estudio fueron heterogéneos, estos eventos trombóticos arteriales se produjeron más frecuentemente en pacientes de sala de hospitalización, y sin anticoagulación o con dosis profilácticas de HBPM. Estos resultados soportan las recomendaciones de las sociedades científicas de que todos los pacientes COVID-19 que requieran ingreso hospitalario deberían ser tratados con anticoagulación profiláctica con HBPM ya que tienen un alto riesgo de trombosis. Si son pacientes de edad avanzada tienen factores de riesgo cardiovascular, o requieren soporte respiratorio, sugerimos aumentar las dosis de HBPM a dosis terapéuticas para evitar el alto riesgo de microtrombosis pulmonar o complicaciones tromboembólicas periféricas (22). Por otro lado, si el paciente es operado debería ser anticoagulado en el posoperatorio inmediato debido al elevado riesgo de retrombosis. Cuando los pacientes son dados de alta sugerimos que sean tratados manteniendo la anticoagulación terapéutica con HBPM durante al menos un mes, por su efecto antiinflamatorio, hasta facilitar el control ambulatorio de estos pacientes con nuevos anticoagulantes orales (6,24). Tras la normalización de los parámetros analíticos, en particular del dímero D, el tratamiento a largo plazo debería ser individualizado.
Reconocemos las limitaciones de nuestro estudio. Hubo una gran variabilidad y tratamientos heterogéneos entre los pacientes al inicio de esta pandemia por SARS-CoV-2 y muchos pacientes no estaban anticoagulados. Los pacientes incluidos en este análisis fueron diagnosticados objetivamente en una de las zonas rojas donde se inició el brote europeo. Esto puede haber influido en el resultado de los pacientes, ya que aún no se disponía de experiencia global sobre la enfermedad. En nuestro centro, el riesgo y la gravedad de esta enfermedad podrían haber aumentado debido a la avanzada edad de los pacientes que atendemos. La incidencia de un 4,5 % de cirugías arteriales periféricas urgentes puede representar una estimación baja debido a la dificultad de reconocer esta patología en pacientes con limitaciones para realizar pruebas diagnósticas de imagen o que están intubados. Sin embargo, este trabajo muestra nuestra experiencia real en un servicio de cirugía vascular durante la primera ola pandémica de COVID-19 en España.
En conclusión, de acuerdo con nuestra experiencia, el trauma quirúrgico aumentó la vulnerabilidad de estos pacientes con COVID-19, por lo que la cirugía debería evitarse siempre que sea posible. La tasa de mortalidad en cirugía vascular fue dramáticamente alta. La alta trombogenicidad de estos pacientes desalienta a someterlos a un bypass u otros procedimientos de revascularización que tienden a retrombosarse. Todos los pacientes hospitalizados COVID-19 deberían recibir profilaxis antitrombótica con heparina de bajo peso molecular (HBPM), y aquellos con alto riesgo deberían estar completamente anticoagulados.