Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Actas Urológicas Españolas
versión impresa ISSN 0210-4806
Actas Urol Esp vol.29 no.4 abr. 2005
ORIGINAL
Implantación de un programa de prostatectomía radical laparoscópica
C. Llorente Abarca, C. Carrera Puerta, M. Sánchez Encinas, J. M. de la Morena Gallego,
F. González Chamorro, J. Martínez Hurtado, D. Rengifo Abbad
Servicio de Urología. Fundación Hospital Alcorcón. Madrid.
|
La prostatectomía radical laparoscópica (PRL) pasa por ser uno los procedimientos de mayor dificultad dentro de la cirugía urológica laparoscópica. Esta dificultad, junto con el hecho de que la prostatectomía radical abierta es una intervención con una tolerancia buena y una aceptable tasa de complicaciones, hace que aún muchos grupos sean reticentes a implantar la PRL.
Nuestro Servicio tomó la decisión de introducir en nuestra cartera de servicios la PRL desde el convencimiento de las ventajas de la misma para nuestros pacientes. El programa de implantación de PRL ha sido, por lo tanto, una decisión meditada que ha pasado por diferentes etapas, algunas de las cuales se han solapado en el tiempo. Nuestra experiencia es aún limitada por lo que estamos todavía en una fase de desarrollo técnico de la misma, pero nos permite ya el poder hacer todas la prostatectomías radicales por vía laparoscópica, por lo que es una técnica consolidada en nuestro Centro que hacemos de manera ordinaria.
En este trabajo exponemos nuestra metodología para la implantación del programa de PRL en nuestro Centro que a nosotros nos ha servido para hacerlo con un coste razonable en complicaciones para nuestros pacientes y esfuerzo personal a nosotros.
FASES DEL PROGRAMA DE IMPLANTACIÓN DE PRL
La implantación de nuestro programa de PRL ha pasado por las siguientes fases:
1.- Fase Preparatoria.
2.- Fase de reconversión programada.
3.- Fase de desarrollo
4.- Fase de Análisis
FASE PREPARATORIA:
Formación en laparoscopia urológica general
En nuestra opinión, la clave de esta primera etapa ha sido la toma de decisión de implantar la PRL como procedimiento rutinario de nuestro Servicio. El elemento decisorio ha sido el convencimiento pleno de que la laparoscopia es el camino a seguir en la cirugía urológica en su conjunto, hecho que lleva a poner en marcha los mecanismos necesarios para conseguir este objetivo. En esta decisión no puede haber un resquicio de duda pues el esfuerzo no es pequeño aunque el camino no es tan largo como pueda creerse a priori.
Este proceso es sin duda variable tanto en su contenido como en su duración según las características individuales de cada Servicio y de cada institución.
Esta fase preparatoria es muy importante en la medida en que proporciona las bases para las siguientes, y ya en ella se adopta un camino que, desde el punto de vista técnico, es divergente respecto de otros.
El primer paso es la formación en cirugía laparoscópica. Esta formación la hemos realizado en Centros acreditados lo que proporciona un respaldo académico y jurídico en cuanto a la idoneidad de dicha formación. Para ello, dos de los autores han realizado un curso de 1 semana en cirugía urológica laparoscópica en el Instituto Europeo de Telecirugía (EITS) de Estrasburgo en el que se han aprendido los principios y técnicas básicas de laparoscopia urológica desde el punto de vista teórico y práctico. Otro autor ha realizado un curso similar el en el Centro de Cirugía Mínimamente Invasiva de Cáceres. Estos Cursos son una primera toma de contacto con la laparoscopia y permiten adquirir una base técnica y legal, en cuanto a la acreditación de la formación en la materia, a partir de la cual continuar este proceso.
La formación la hemos complementado con el aprendizaje a través de la realización de procedimientos laparoscópicos mediante invitación a urólogos con experiencia en laparoscopia. Para ello, hemos invitado a nuestro Servicio al Dr. Carlos Hernández Fernández que en 1.998 realizó en nuestro Centro una colposuspensión laparoscópica y en 2000 una nefrectomía. El Dr. Gunter Janetscheck realizó en nuestro Hospital, en el curso del Congreso de la EAU de 2003 una nefrectomía parcial.
Una de las cuestiones controvertidas es el apoyo en cirujanos generales para esta fase de formación. Sin duda, estos especialistas nos llevan ventaja en cuanto a la incorporación de la laparoscopia, por lo que parece razonable el aprender de su experiencia. Nosotros hemos recurrido a la colaboración con un cirujano general en dos nefrectomías y en una suprarrenalectomía. El utilizar esta colaboración es una cuestión de relación personal, pero creemos que ello no supone la pérdida del papel de urólogo, sino que, más bien al contrario, si es puntual y limitada en el tiempo, refuerza nuestra capacidad de liderazgo quirúrgico en la cirugía retroperitoneal. El programa de prostatectomía radical lo hemos desarrollado sin su colaboración.
Formación en prostatectomía radical laparoscópica
Un aspecto que creemos muy útil es la visita a Centros de gran experiencia en laparoscopia. El motivo de hacerlo es que la técnica de prostatectomía radical laparoscópica ha evolucionado desde la inicialmente realizada por Gaston en 1997 y popularizada en Montsouris hacia un abordaje transvesical de las vesículas seminales y, finalmente, a la vía extraperitoneal. No obstante, existen urólogos que siguen haciendo la prostatectomía de manera retrógrada o ascendente tanto intra como extraperitoneal, y otros la realizan anterógrada o descendente también con acceso intra o extraperitoneal (Tabla 1). Por ello, nuestro grupo tomó una decisión inicial en cuanto a la técnica que queríamos desarrollar y lo hicimos escogiendo la prostatectomía descendente por vía extraperitoneal tras considerar las ventajas e inconvenientes de cada de ellas y considerar, en su día, que era la tendencia natural en la evolución de la prostatectomía laparoscópica.
Nosotros hemos incorporado esta técnica en 2003 cuando la técnica de Montsouris estaba ya en desuso en muchos Centros y así lo hemos comprobado en nuestras visitas a la Cleveland Clinic ( Dr. I. Gill), Clinique St Augustin ( Dr. R. Gaston) y Universidad de Leipzig ( Dr. J-U Stolzenburg). La técnica de cada uno de estos tres grandes cirujanos es diferente y de cada unos ellos hemos incorporado conceptos y detalles técnicos hasta desarrollar una estrategia adecuada a nosotros.
Con I. Gill vimos de manera incontestable el potencial de la laparoscopia, en sus manos. El nos aconsejó la fase de reconversión programada que llevamos a cabo posteriormente y supuso el punto de inflexión en cuanto al convencimiento pleno de incorporar la laparoscopia.
En Burdeos con R. Gaston tuvimos ocasión de confirmar la técnica descendente y de acceso transvesical de las vesículas como más idónea junto con el convencimiento de que su técnica quirúrgica es probablemente inalcanzable en cuanto a exquisitez y excelencia quirúrgica. Vimos también que la sutura con 1 aguja comenzando a las 3 es más rápida, aunque más difícil y de mayor riesgo frente a la que usábamos al principio descrita por Van Velthoven. Comprobamos también que se puede hacer todo el procedimiento con trocares de 5 mm y la técnica intrafascial que actualmente realiza.
Nuestra visita a la Universidad de Leipzig con J-U Stolzenburg nos confirmó lo acertado de nuestra decisión de desarrollar la vía extraperitoneal así como la utilidad del uso del bisturí harmónico, junto con detalles en cuanto al manejo de la pieza, aspecto de importancia en la vía extraperitoneal en la que el campo quirúrgico es de reducido tamaño1.
Adquisición de material laparoscópico
Nuestro Servicio contaba desde el principio de su actividad de material laparoscópico convencional con el que efectuamos colposuspensiones laparoscópicas en 1998-2000, pero nos pareció conveniente, para la implantación de la laparoscopia avanzada (nefrectomía y prostatectomía) disponer de material de mayor calidad. Por esta razón y durante este periodo de tiempo, llevamos a cabo la adquisición de una torre de laparoscopia con una cámara digital e instrumental laparoscópico inventariable. Nuestra institución disponía ya de bisturí harmónico y recientemente se ha incorporado Ligasure®.
FASE DE RECONVERSIÓN PROGRAMADA
En Abril de 2003 iniciamos la puesta en marcha efectiva del programa de PRL que comenzamos elaborando un consentimiento informado específico en el que, junto con la información habitual de los riesgos y alternativas del procedimiento, se les comunicaba a los pacientes "nuestro limitado conocimiento de la técnica y el hecho de la elevada probabilidad de reconversión".
En esta reconversión programada nuestro objetivo era ir avanzando en la ejecución del procedimiento al mismo tiempo que desarrollábamos nuestra disposición quirúrgica en cuanto a posición de los trocares, utilización de instrumental y adaptación del equipo quirúrgico.
En este sentido nos parece muy importante la elección de un equipo limitado de personas tanto urólogos como personal de enfermería en la implantación de la PRL. En nuestro caso todas las intervenciones de esta fase de reconversión programada así como las primeras 20 prostatectomías completas se realizaron por el mismo urólogo ayudado también por el mismo primer ayudante. Esto ha permitido la rápida formación de dos cirujanos en la técnica de tal manera que el conocimiento del procedimiento es igual y que cuando el ayudante ha pasado a realizar la intervención, él mismo lo ha hecho, desde sus primeros casos, con resultados y tiempos quirúrgicos prácticamente equivalentes a los del cirujano que implantó el procedimiento.
En esta primera fase tuvimos especial interés en que la implantación del programa de PRL no tuviera una repercusión negativa en cuanto a complicaciones o tiempos quirúrgicos excesivamente largos en nuestros pacientes.
Una de las ventajas de la PRL extraperitoneal es que el campo quirúrgico es el mismo que el de la prostatectomía abierta por lo que de manera inmediata tras reconvertir la intervención a abierta se continúa la prostatectomía.
Nuestro criterio de reconversión fue el tiempo, que inicialmente fijamos en 90 y, posteriormente, en 120 minutos. Sin duda, los tiempos quirúrgicos de las 9 intervenciones que supusieron los pacientes tratados durante esta fase de reconversión programada fueron más largos de los habituales pero aceptables, con una media de 219 minutos (180-300). Hemos utilizado las últimas 9 prostatectomías radicales abiertas de 2002 efectuadas por varios cirujanos en nuestro Servicio y en ellas el tiempo medio operatorio fue de 156 minutos (115-195) (Tabla 2).
En esta fase de reconversión programada no hubo ninguna complicación mayor. La estancia media e estos 9 pacientes fue de 5,2 días (4-9), y la de las 9 prostatectomías abierta de 2002 fue de 7,3 días (3-20).
Finalmente, en Agosto de 2003 completamos la primera PRL completa dando así comienzo a la siguiente fase en la que aún nos encontramos.
FASE DE DESARROLLO
Desde que realizamos la primera PRL hemos ofertado esta técnica a todos los pacientes candidatos a cirugía y sin ningún criterio de exclusión. En este trabajo presentamos nuestra experiencia en los primeros 32 casos operados hasta mayo de 2004.
La totalidad del programa se ha desarrollado por cuatro urólogos, actuando siempre dos de ellos como cirujano y primer ayudante respectivamente. Las primeras 25 PRL las ha realizado el mismo cirujano. Creemos que un programa de estas características se debe desarrollar por un número limitado de miembros de un servicio y una de las ventajas de la laparoscopia es el rápido aprendizaje del ayudante, especialmente cuando participa desde el primer momento en la implantación del procedimiento.
Este análisis se centra sobre las primeras 32 PRL consecutivas que hemos realizado en nuestro Servicio establecer ningún criterio de exclusión. De hecho, hemos realizado PRL junto con linfadenectomía cuando así lo requería el caso, se han incluido pacientes obesos con un índice de masa corporal (IMC) de hasta 38, y hemos realizado una PRL junto con ureteroscopia bilateral en 1 paciente y también en pacientes con herniorrafia o cirugía abdominal previa.
Solamente hemos realizado la prostatectomía por vía abierta, en este periodo, en dos pacientes. Uno por no aceptación de la PRL y otro por tratarse una prostatectomía de rescate tras radioterapia.
La evolución de los tiempos quirúrgicos puede verse en la Fig. 1. El tiempo medio en la primeras 15 PRL fue de 264 minutos con un intervalo de 180-390. A partir de esta cifra de intervenciones la duración decreció de manera importante con una duración media de 197 minutos y un intervalo entre 150-240.
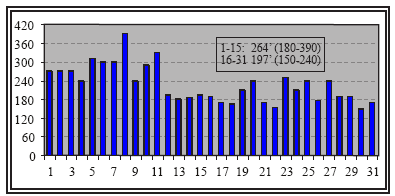
Figura 1. Evolución en los tiempos quirúrgicos
Se ha transfundido a 1 paciente de 31 (3%) y la hemoglobina media preoperatoria fue de 15,3 g/dl y la postoperatoria de 12,4 lo que expresa una de las ventajas de este procedimiento en cuanto al menor sangrado y mejor recuperación frente a la prostatectomía abierta.
Esta mejor recuperación se expresa también en la estancia hospitalaria de los pacientes (Fig. 2). La media de esta serie es de 3,8 días y 5 de ellos fueron dados de alta al segundo día.
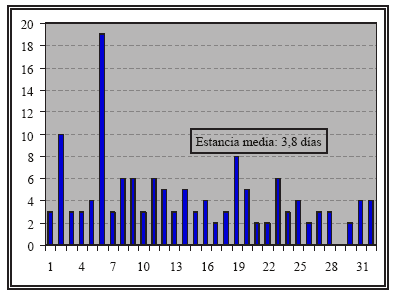
Figura 2. Estancia hospitalaria en días
La complicaciones se expresan en la Tabla 3. Hubo un sangrado por lesión de una arteria epigástrica que requirió reintervención quirúrgica, una obstrucción intestinal por hernia incisional de un trocar de 11 mm, por lo que desde entonces sólo utilizamos trocares de 5mm excepto el de la óptica y una lesión rectal por apoyo de una pinza de campo de separación.
Se ha reconvertido sólo a 1 paciente (caso nº 8) para realizar la sutura por vía abierta por alargamiento excesivo del tiempo laparoscópico.
Uno de los objetivos de esta fase es y sigue siendo el estandarizar los pasos del procedimiento introduciendo aquellas modificaciones que a nosotros nos parecieran más adecuadas y que se recogen en la Tabla 4. Estas modificaciones las hemos recogido de otros autores incorporando unas y desestimado otras. Así, al principio utilizábamos un beniqué para marcar el cuello, posteriormente utilizábamos tracción anterior junto con el desplazamiento del balón para su identificación y, finalmente, hemos optado por identificar visualmente el cuello tras quitar el globo de la sonda. Actualmente sólo utilizamos trocares de trabajo de 5 mm e infiltramos al finalizar el trayecto con bupivacaína para mejorar la analgesia.
La sutura incialmente la realizábamos continua con dos agujas unidas por un nudo en su extremo tal y como ha descrito Van Velthoven2. Lo hacíamos con punto de diferente color para identificar los lados pero nos pasamos rápidamente a una sutura continua con Monocryl 2/0 empezando a las 3 horarias.
El manejo de la pieza y su extracción también ha variado. En el abordaje extraperitoneal que nosotros realizamos la disponibilidad de espacio para dejar la pieza mientras se realiza la sutura es limitada e inicialmente era motivo de dificultad hasta que incorporamos una detalle de Stonzelburg, el cual coloca la pieza en una bolsa y la extrae solo parcialmente por uno de los trocares del ayudante para fijarla así en la pared abdominal anterior. Finalmente la extraemos y como hace Gastón reintroduciéndola y sacándola por el trocar de la óptica.
En definitiva, la implantación de un programa de prostatectomía radical laparoscópica es una decisión estratégica de un Servicio que se debe realizar en el contexto de la incorporación de la cirugía laparoscópica en su globalidad. Nosotros expresamos en este trabajo la manera en que nosotros lo hemos hecho en la convicción tras su análisis de que ha sido adecuada para nosotros y nuestros pacientes, pero, sin duda, no quiere decir esto, que ésta sea la única manera de implantar un programa de estas características por lo que siempre se deberán considerar las particularidades de cada institución y de cada grupo de trabajo.
Este trabajo no pretende analizar las eventuales ventajas de la PRL frente a la abierta sino sólo describir cómo hemos puesto en marcha este procedimiento. El análisis de la primera cuestión es una tarea obligatoria que cada grupo debe hacer para valorar lo acertado de haber implantado un programa de PRL.
REFERENCIAS
1. Stonzelburg JU, Do M, Rabenalt R, Pfeiffer H, Horn L, Truss ML, Jonas U, Dorschner W. Endoscopic extraperitoneal radical prostatectomy: Initial experience after 70 procedures. J Urol 2003;169:2066-2071. [ Links ]
2. Van Velthoven RF. Ahlering TE. Peltier A. Skarecky DW. Clayman RV. Technique for laparoscopic running urethrovesical anastomosis:the single knot method. Urology 2003; 61(4):699-702. [ Links ]
Dr. C. Llorente Abarca
Servicio de Urología
Fundación Hospital Alcorcón. Madrid
Avenida Budapest 1
28922 Alcorcón (Madrid).
(Trabajo recibido el 30 noviembre de 2004)
COMENTARIO EDITORIAL
Los autores describen con claridad un programa de entrenamiento para iniciarse en la prostatectomía radical lapararoscópica.
Es evidente que dicha técnica precisa de una formación y experiencia en cirugía laparoscópica importante, caso de no ser así los tiempos quirúrgicos y el índice de complicaciones hasta superar la curva de aprendizaje son, en muchos Centros, difíciles de asumir, sobre todo cuando existe ya una técnica consolidada donde la morbilidad y la estancias postoperatoria son bajas y el tiempo de quirófano no suele superar los 120 minutos.
En este programa, cuyas fases se han definido perfectamente, se incluye la "fase de reconversión programada" con la que se consigue, sin aumentar la morbilidad y con un coste de aumento del tiempo quirúrgico aceptable, un aprendizaje paulatino de la técnica, de tal forma que después de nueve reconversiones programadas, se consideró que el equipo quirúrgico estaba en condiciones de realizar la prostatectomía radical laparoscópica de principio a fin.
El tiempo medio de sus primeras 15 cirugías fue de 264 minutos cayendo después a 197 en las 17 restantes, así mismo la estancia media fue de 3,8 días y escasas complicaciones.
Creo que una de las carencias que aún tiene en nuestra especialidad la cirugía laparoscópica, como es planificar correctamente la formación de los equipos quirúrgicos para acortar la curva de aprendizaje sin un excesivo coste en morbilidad y tiempo de cirugía, puede conseguirse con el programa que se nos presenta en éste artículo.
Fdo. Dr. C. Hernández Fernández


















