Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Medicina Intensiva
versión impresa ISSN 0210-5691
Med. Intensiva vol.34 no.4 may. 2010
Valor pronóstico de los niveles plasmáticos de sTREM-1 en pacientes con sepsis: un estudio de cohortes
Prognostic value of the sTREM-1 plasma values in patients with sepsis: A cohort study
J. Latour-Péreza, A. Alcalá-Lópeza, M.A. García-Garcíab, J.F. Sánchez-Hernándezc, C. Abad-Terradoa, J.A. Viedma-Contrerasc, M. Masiá-Canutod, M.J. Broch-Porcarb, D. Arizo-Leónb, M. González-Tejerae, F. Bonilla-Rovirae y F. Gutiérrezd
aServicio de Medicina Intensiva, Hospital General Universitario de Elche, Alicante, España
bServicio de Medicina Intensiva, Hospital de Sagunt, Valencia, España
cServicio de Bioquímica, Hospital General Universitario de Elche, Alicante, España
dUnidad de Enfermedades Infecciosas, Hospital General Universitario de Elche, Alicante, España
eDepartamento de Urgencias, Hospital General Universitario de Elche, Alicante, España
Este artículo ha sido financiado con ayuda del FIS PI060457 y la Beca Brahms/SEMICYUC 2007.
Dirección para correspondencia
RESUMEN
Objetivo: Evaluar la asociación entre los niveles plasmáticos de soluble triggering receptor expressed on myeloid cells-1 (sTREM-1) y la mortalidad de los pacientes con sepsis.
Diseño: Estudio de cohortes prospectivo.
Ámbito: Dos unidades de cuidados intensivos generales.
Pacientes: Pacientes con sepsis en los que se determinaron los niveles plasmáticos de sTREM-1 durante los 3 primeros días de su presentación.
Variables de interés principales: Mortalidad a los 28 días.
Resultados: Se analizaron 121 pacientes (el 23% sepsis grave, el 44% shock séptico y el 33% sepsis no grave). La mortalidad a los 28 días fue del 24,8%. Los niveles de sTREM-1 iniciales fueron ligeramente más elevados en los fallecidos que en los supervivientes (mediana de 366,9 frente a 266,5pg/ml; p=0,2668). Una elevación de los niveles de sTREM-1 a lo largo de los 3 primeros días (delta-TREM) superior a 90pg/ml se asoció con un exceso de mortalidad (hazard ratio: 2,68; p=0,0047), con una sensibilidad del 47% y una especificidad del 78%. Este exceso de mortalidad de los pacientes desapareció al ajustar para gravedad mediante análisis de Cox (hazard ratio ajustado de 1,07; p=0,8665).
Conclusiones: En pacientes críticos con sepsis, el aumento de los niveles de sTREM-1 a lo largo de los 3 primeros días de evolución se asocia con un exceso de mortalidad, que se explica por la mayor gravedad inicial de estos pacientes. La capacidad discriminativa de este hallazgo es insuficiente para ser útil en la clínica.
Palabras clave: Sepsis. Soluble triggering receptor expressed on myeloid cells-1. Pronóstico. Estudio de cohortes. Riesgo. Supervivencia. Mortalidad.
ABSTRACT
Objective: To evaluate the association between plasma levels of soluble Triggering Receptor Expressed on Myeloid Cells-1 (sTREM-1) and mortality of patients with sepsis.
Design: Prospective cohort study.
Setting: Two general Intensive Care Units.
Patients: Patients with sepsis in whom sTREM-1 plasma levels were determined daily in the first 3 days of their presentation.
Variables of interest: Mortality at 28 days.
Results: We analyzed 121 patients (23% severe sepsis, 44% septic shock, 33% non-severe sepsis). Mortality at 28 days was 24.8%. The initial sTREM-1 levels were slightly higher in nonsurvivors than in survivors (median 366.9 versus 266.5pg/ml, p=0.2668). An increase in sTREM-1 levels higher than 90pg/ml within the first 3 days (delta-TREM) was associated with an excess of mortality (hazard ratio [HR] 2.68, p=0.0047), with a sensitivity of 47% and a specificity of 78%. This excess of mortality disappeared after adjusting for severity by Cox analysis (adjusted HR 1.07, p=0.8665).
Conclusions: The increase in the levels of sTREM-1 during the first 3 days of evolution is associated with an excess of mortality in critically ill patients with sepsis. This is explained by the greater initial severity of these patients. The discriminative capacity of this finding is insufficient to be clinically useful.
Key words: Sepsis. sTREM-1. Prognosis. Cohort study. Risk. Survival. Mortality.
Introducción
Los denominados triggering receptors expressed on myeloid cells-1 (TREM-1) son unos receptores pertenecientes a la superfamilia de las gammaglobulinas, que se encuentran en la membrana celular de neutrófilos y monocitos maduros. Su expresión se activa intensamente en respuesta a la infección por bacterias u hongos1, desencadenando la cascada de acontecimientos que caracterizan al síndrome de respuesta inflamatoria sistémica (SRIS). Su contrapartida soluble (sTREM-1)2 se puede encontrar en diversos líquidos biológicos, y ha sido evaluada en múltiples estudios como una posible herramienta para el diagnóstico de infección3.
El valor pronóstico de los niveles iniciales de sTREM-1 ha sido abordado en diversos estudios, con resultados poco consistentes. Así, se ha comunicado que unos niveles iniciales bajos de sTREM-1 en pacientes sépticos se asocian con un peor pronóstico2,4-7; sin embargo, esto no sido verificado por otros estudios8-11. Por otro lado, algunos estudios han informado sobre el valor pronóstico desfavorable del aumento de los niveles de sTREM-1 a lo largo de los primeros días de la sepsis2,5,6. No obstante, el significado de estos cambios y su valor pronóstico independiente son poco conocidos.
El objetivo de este estudio es evaluar en una cohorte de pacientes críticos con sepsis, la posible utilidad de los niveles plasmáticos de sTREM-1 (tanto de sus valores iniciales como de su evolución durante los 3 primeros días) para identificar los pacientes con alto riesgo de fallecer en los primeros 28 días.
Métodos
Se consideraron incluibles en el estudio todos los pacientes mayores de 18 años ingresados consecutivamente en 2 UCI generales con diagnóstico de sepsis de acuerdo con los criterios de la Conferencia de Consenso de 199112.
Diariamente, uno de los investigadores revisaba todos los pacientes ingresados en la UCI de acuerdo con un protocolo de screening para detectar aquellos pacientes con sospecha de infección que cumplían criterios de SRIS en el momento del ingreso o durante su estancia en la unidad.
En los pacientes potencialmente incluibles se solicitaba consentimiento informado al paciente o sus familiares y se obtenía una muestra de suero lo más próxima posible al momento de detección de la sepsis, que se congelaba a -80oC para la determinación diferida de sTREM-1. De acuerdo con criterios preestablecidos, se excluyeron del estudio aquellos pacientes en los que no se pudo obtener una muestra de suero para la determinación diferida de sTREM-1 dentro de las 24h de la detección de la sepsis y aquellos en los que el propio enfermo o sus familiares no otorgaron el consentimiento informado para participar en el estudio.
El diagnóstico final de sepsis se hizo por parte de 2 investigadores, que tenían acceso a todos los datos clínicos del paciente, incluidos los tests microbiológicos y las pruebas de imagen, siguiendo los criterios de la Internacional Sepsis Forum Consensus Conference on Definitions of Infection in the Intensive Care Unit13. Las discrepancias entre los dos investigadores se resolvieron por consenso. Todos los paciente fueron seguidos hasta los 28 días o el alta hospitalaria.
Las concentraciones séricas de sTREM-1 se determinaron por ELISA de tipo sandwich, mediante un kit comercial (R&D Systems, Inc., Minneapolis, MN). El rango del ensayo fue de 0-4.000pg/ml. Las determinaciones se realizaron por duplicado y el resultado fue la media. Los coeficientes de variación (CV) intraensayo e interensayo fueron aproximadamente del 5 y 10%, respectivamente.
Además de los valores iniciales de sTREM-1, se analizó su evolución a lo largo de los 3 primeros días mediante el cálculo del delta-TREM, que se definió como la diferencia entre el valor máximo de sTREM-1 y el valor inicial.
Además del estado vital a los 28 días y los niveles plasmáticos de sTREM-1 se recogieron prospectivamente otras variables relacionadas con el tipo de pacientes (edad, sexo, localización de la infección) y diversos indices de gravedad al ingreso en UCI (puntuaciones del Simplified Acute Physiology Score-3 [SAPS-3]14 y SOFA15) o en el momento de su detección (puntuación APACHE-II16).
Dado que la mayoría de las variables continuas no seguían una distribución normal, los contrastes de hipótesis se hicieron mediante tests no paramétricos (test de Mann-Whitney para la comparación de 2 grupos y test de Kruskal-Wallis para comparaciones entre más de 2 grupos).
En el caso de variables categóricas, los contrastes de hipótesis se hicieron mediante el test c2 para tablas 2×2. En el caso de variables ordinales de más de 2 categorías se realizó un test c2 para la tendencia.
La capacidad del sTREM-1 para discriminar entre supervivientes y fallecidos se evaluó mediante la construcción de una curva ROC no paramétrica y la estimación de la sensibilidad y la especificidad a nivel del punto de corte óptimo.
Adicionalmente, se construyeron las curvas de supervivencia para los distintos subgrupos de pacientes mediante el método de Kaplan-Meier, considerando como tiempo cero el día del ingreso (en las sepsis iniciales) o el día de la detección (en las sepsis intra-UCI). El valor pronóstico independiente de los valores de sTREM-1 se analizó mediante el método de riesgos proporcionales de Cox. Para ello se analizaron 2 modelos: en el modelo 1 se incluyó como única variable predictora el valor de delta-TREM; en el modelo 2 se incluyó, además del delta-TREM, el valor de SAPS-3 (como variable continua).
El proyecto fue aprobado por el Comité Local de Ética.
Resultados
Se consideraron para su inclusión en el estudio 233 pacientes con SRIS, de los cuales 60 (25,8%) fueron excluidos tras ser etiquetados de SRIS de origen no infeccioso. Un paciente se excluyó por negativa a dar su consentimiento. Adicionalmente, 51 pacientes se excluyeron por violación del protocolo (no disponiblidad de al menos 3 muestras consecutivas de sTREM-1. La población final en estudio estuvo constituida por 121 pacientes.
El origen más frecuente de sepsis fue el respiratorio (57 casos, 47,1%), seguido del abdomino-pélvico (25 casos, 20,7%), el urinario (18 casos, 14,9%) y la sepsis de origen desconocido (11 casos, 9,1%). No hubo ningún caso de fiebre neutropénica.
Cincuenta y tres (43,8%) de los casos incluidos presentaban shock séptico, 28 (23,1%) sepsis grave y 40 (33,1%) sepsis no grave.
La mortalidad global a los 28 días fue del 24,8%. La mortalidad de los pacientes con shock séptico, sepsis grave y sepsis no grave fue respectivamente del 40,0%, 21,4% y 15,0%.
La mortalidad a los 28 días se asoció con el estadío de sepsis (p para la tendencia 0,0344) así como con las puntuaciones SOFA, APACHE-2 y SAPS-3 (tabla 1). Hubo una tendencia no significativa hacia unos mayores niveles inciales de sTREM-1 (mediana de 366,9 frente a 266,5pg/ml; p=0,2668) y un mayor incremento de sTREM-1 entre los días 1 y 3 en los fallecidos que en los supervivientes (mediana de 46 frente a 2pg/ml; p=0,2323) (figura 1).

Figura 1. Valor discriminante de mortalidad de sTREM-1 inicial.
La curva ROC (figura 2) mostró que el incremento del sTREM-1 entre los días 1 y 3 tiene una escasa capacidad discriminativa de supervivencia (área bajo la curva de 0,57; IC del 95%: 0,44-0,71).

Figura 2. Valor discriminante de mortalidad de delta-TREM.
Como muestra la figura 3, la mortalidad a los 28 días de los pacientes con incremento del sTREM-1 a lo largo de los 3 primeros días (delta-TREM) mayor o igual 90pg/ml (punto de corte óptimo) fue significativamente más alta que la de los pacientes con menor incremento o descenso de sTREM-1 (hazard ratio: 2,69; IC del 95%: 1,31-5,51; p=0,007). De hecho, el incremento de sTREM-1 mayor o gual a 90pg/ml a lo largo de los 3 primeros días de evolución identificó a los no supervivientes con una sensibilidad del 46% (IC del 95%: 28-66%) y una especificidad del 78% (IC del 95%: 68-86%).
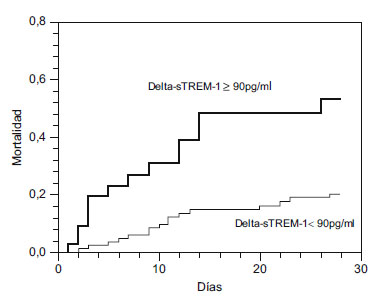
Figura 3. Mortalidad a los 28 días.
Como muestra la tabla 2, un delta-TREM superior a 90pg/ml se asoció con otras variables de confusión potenciales como el estadio de sepsis (p para la tendencia 0,0305), la escala SOFA (p=0,0004), la puntuación APACHE-2 (p<0,0001) o la puntuación SAPS-3 (p<0,0001). El exceso de mortalidad asociado a la elevación de sTREM-1 desapareció al ajustar para gravedad (hazard ratio ajustado 1,07, IC del 95%: 0,46-2,49; p=0,8665) (tabla 3).
Discusión
Nuestros estudio no corrobora las conclusiones de otros estudios, que sugieren que los niveles inicialmente altos de sTREM-1 ejercen un papel protector de mortalidad5-7; al contrario, y en coincidencia con otros estudios8,9,la concentración inicial de sTREM-1 fue más alta en los pacientes fallecidos que en los supervivientes.
Nuestro estudio confirma los hallazgos previos2,5 de que un aumento sostenido de sTREM-1 se asocia a un mal pronóstico; sin embargo, el exceso de mortalidad asociado al aumento de sTREM-1 parece relacionado con el efecto confusor de la gravedad: los pacientes con elevación de sTREM-1 son enfermos más graves, y al controlar el efecto de la gravedad mediante análisis multivariante el exceso de mortalidad desaparece.
Las razones de estas discrepancias entre los estudios no están claras. Es posible que las diferencias en las poblaciones a estudio (precocidad en la determinación de sTREM-1, diferencias en el case-mix o en los niveles de gravedad) puedan jugar un papel; sin embargo, esta es una hipótesis que debería someterse a prueba en ulteriores estudios.
Conclusiones
Los niveles iniciales bajos de sTREM-1 no constituyen un signo de mal pronóstico en pacientes críticos con sepsis. El aumento de los niveles de sTREM-1 a lo largo de los 3 primeros días de evolución se asocia con un exceso de mortalidad, que se explica por la mayor gravedad inicial de estos pacientes. La capacidad discriminativa de este hallazgo es insuficiente para ser útil en la clínica.
Bibliografía
1. Bouchon A., Facchetti F., Weigand M.A., Colonna M. TREM-1 amplifies inflammation and is a crucial mediator of septic shock. Nature. 2001; 410:1103-7. [ Links ]
2. Gibot S., Massin F. Soluble form of the triggering receptor expressed on myeloid cells 1: An anti-inflammatory mediator?. Intensive Care Med. 2006; 32:185-7. [ Links ]
3. Jiyong J., Tiancha H., Wei C., Huahao S. Diagnostic value of the soluble triggering receptor expressed on myeloid cells-1 in bacterial infection: a meta-analysis. Intensive Care Med. 2009; 35:587-95. [ Links ]
4. Gibot S., Kolopp-Sarda M.N., Béné M.C., Cravoisy A., Levy B., Faure G.C., et al. Plasma level of a triggering receptor expressed on myeloid cells-1: its diagnostic accuracy in patients with suspected sepsis. Ann Intern Med. 2004; 141:9-15. [ Links ]
5. Gibot S., Cravoisy A., Kolopp-Sarda M.N., Béné M.C., Faure G., Bollaert P.E., et al. Time-course of sTREM (soluble triggering receptor expressed on myeloid cells)-1, procalcitonin, and C-reactive protein plasma concentrations during sepsis. Crit Care Med. 2005; 33:792-6. [ Links ]
6. Giamarellos-Bourboulis E.J., Zakynthinos S., Baziaka F., Papadomichelakis E., Virtzili S., Koutoukas P., et al. Soluble triggering receptor expressed on myeloid cells 1 as an anti-inflammatory mediator in sepsis. Intensive Care Med. 2006; 32:237-43. [ Links ]
7. Kofoed K., Eugen-Olsen J., Petersen J., Larsen K., Andersen O. Predicting mortality in patients with systemic inflammatory response syndrome: an evaluation of two prognostic models, two soluble receptors, and a macrophage migration inhibitory factor. Eur J Clin Microbiol Infect Dis. 2008; 27:375-83. [ Links ]
8. Phua J., Koay E.S., Zhang D., Lee K.H. How well do serum sTREM-1 measurements prognosticate in septic shock?. Anaesth Intensive Care. 2008; 36:654-8. [ Links ]
9. Dimopoulou I., Orfanos S.E., Pelekanou A., Kotanidou A., Livaditi O., Augustatou C., et al. Serum of patients with septic shock stimulates the expression of Trem-1 on U937 monocytes. Inflamm Res. 2008; 57:1-6. [ Links ]
10. Bopp C., Hofer S., Bouchon A., Zimmermann J.B., Martin E., Weigand M.A. Soluble TREM-1 is not suitable for distinguishing between systemic inflammatory response syndrome and sepsis survivors and nonsurvivors in the early stage of acute inflammation. Eur J Anaesthesiol. 2009; 26:504-7. [ Links ]
11. Carrol E.D., Mankhambo L.A., Jeffers G., Parker D., Guiver M., Newland P., et al. The diagnostic and prognostic accuracy of five markers of serious bacterial infection in Malawian children with signs of severe infection. PLoS One. 2009; 4:1-8. [ Links ]
12. Bone R.C., Balk R.A., Cerra F.B., Dellinger R.P., Fein A.M., Knaus W.A., et al, The ACCP/SCCM Consensus Conference Committee. American College of Chest Physicians/Society of Critical Care Medicine. Definitions for sepsis and organ failure and guidelines for the use of innovative therapies in sepsis. Chest. 1992; 101:1644-55. [ Links ]
13. Calandra T., Cohen J. For the International Sepsis Forum Definition of Infection in the ICU Consensus Conference. The International Sepsis Forum Consensus Conference on Definitions of Infection in the Intensive Care Unit. Crit Care Med. 2005; 33:1538-48. [ Links ]
14. Moreno R.P., Metnitz P.G.H., Almeida E., Jordan B., Bauer P., Abizanda-Campos R., et al. SAPS 3From evaluation of the patient to evaluation of the intensive care unit. Part 2: Development of a prognostic model for hospital mortality at ICU admission. Intensive Care Med. 2005; 31:1345-55. [ Links ]
15. Vincent J.L., Moreno R., Takala J., Willatts S., De Mendonça A., Bruining H., et al. The SOFA (Sepsis-related Organ Failure Assessment) score to describe organ dysfunction/failure. Intensive Care Med. 1996; 22:707-10. [ Links ]
16. Knaus W.A., Draper E.A., Wagner D.P., Zimmerman J.E. APACHE II: A severity of disease classification system. Crit Care Med. 1985; 13:818-29. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
jlatour@coma.es
(J. Latour-Pérez)
Recibido 2 Septiembre 2009
Aceptado 18 Noviembre 2009














