Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Nutrición Hospitalaria
versión On-line ISSN 1699-5198versión impresa ISSN 0212-1611
Nutr. Hosp. vol.24 no.2 Madrid mar./abr. 2009
Riesgo cardiovascular y síndrome metabólico en el Estudio Área de Toledo
Cardiovascular risk and metabolic syndrome at the Toledo Area Study
J. M. Martínez Sesmero1, S. Bastida2 y F. J. Sánchez-Muniz3
1Servicio de Farmacia. Hospital Virgen de la Salud de Toledo.
2Instituto del Frío. Consejo Superior de Investigaciones Científicas.
3Departamento de Nutrición. Facultad de Farmacia. Universidad Complutense de Madrid. España.
Este estudio se ha desarrollado gracias a la Consejería de Salud de la Comunidad de Castilla-La Mancha (Expediente nº 93145) y, más recientemente, a la obtención de la Beca 2006 para Investigadores Noveles que concede la Fundación para la Investigación en Salud de Castilla La Mancha (FISCAM).
Dirección para correspondencia
RESUMEN
Objetivos: Conocer las características antropométricas y clínicas de una muestra de población infantil, estudiar la prevalencia y concurrencia de factores de riesgo cardiovascular en dicha muestra de niños y definir la prevalencia de síndrome metabólico en esta población teniendo en cuenta los valores de presión arterial, colesterol HDL, glucemia en ayunas y medidas antropométricas.
Ámbito: Área Sanitaria de Toledo.
Sujetos: Niños de 4 años incluidos en el estudio Área de Toledo.
Intervenciones: Se realiza un estudio prospectivo de factores de riesgo cardiovascular, relacionados con el síndrome metabólico, en una muestra de 58 niños del estudio Área de Toledo. De estos niños se tenían datos tanto antropométricos como del perfil lipoproteico al nacimiento. Los datos antropométricos, lipoproteicos y bioquímicos se comparan con los de otras poblaciones; así como se buscan las posibles diferencias entre niños y niñas. A su vez se analiza la asociación de varios factores de riesgo cardiovascular en dicha población (modelo de regresión logística), y se marcan niveles de corte para definir en la población infantil posibles candidatos a síndrome metabólico. Estos límites son adaptados de otras publicaciones similares realizadas en poblaciones de adolescentes.
Resultados: Entre los factores de riesgo destaca la mayor presión arterial sistólica y diastólica en las niñas (93,93 - niños-vs 98,41 -niñas- p = 0,058; 52,32 -niños- vs 57,27 -niñas- p = 0,026, respectivamente), así como la concurrencia de tensión arterial e hipercolesterolemia en los niños (casi un 7%). La prevalencia global de candidatos para SM fue del 10,9% (5 niñas -9,1%- y 1 niño -1,8%-). Un porcentaje elevado de niños (< 50%) presentó una dieta incorrecta bajo el punto de vista de marcadores de dietéticos de riesgo cardiovascular. La única variable estadísticamente significativa al 10% (p < 0,10) en el modelo de regresión es la Apo AI.
Conclusiones: Es relevante que la prevalencia de SM sea mayor en niñas y en aquellos infantes que tuvieron un perfil dislipémico no hipercolesterolémico al nacimiento, lo que da énfasis a la utilidad de la prospección de factores de riesgo cardiovascular en edades muy tempranas.
Palabras clave: Síndrome metabólico. Riesgo cardiovascular. Población pediátrica.
ABSTRACT
Objectives: To know the anthropometric and clinical characteristics of a children population sample, to study the prevalence and concurrence of cardiovascular risk factors in that sample, and to define the prevalence of metabolic syndrome in that population considering the blood pressure, HDL cholesterol, and fasting glycemia values, as well as the anthropometrical measurements.
Setting: The health care area of Toledo.
Subjects: Children aged 4 years included in the Toledo Area Study.
Interventions: A prospective study is performed on the metabolic syndrome-related cardiovascular risk factors in a sample of 58 children from the Toledo Area Study. Data on anthropometrical and lipoprotein profile at birth were obtained. The anthropometrical, lipoprotein, and biochemical data were compared with those from other populations; we also looked for possible differences between boys and girls. At the same time, we analyzed the association between several cardiovascular risk factors in that population (logistic regression model) and we set up the cut-off levels to define in the children population possible candidates to metabolic syndrome. These levels are in agreement with those from similar adolescent populations.
Results: Among the risk factors, higher systolic and diastolic pressure values stand up in girls (93.93 -boys- vs 98.41 -girls- p = 0.058; 52.32 -boys- vs 57.27 -girls- p = 0.026, respectively), as well as the concurrence of high blood pressure and hypercholesterolemia in boys (almost 7%). The whole prevalence of candidates to MS was 10.9% (5 girls -9.1%- and 1 boy -1.8%-). A high percentage of boys (< 50%) presented a wrong diet from the perspective of dietary cardiovascular risk markers. The only statistically significant variable at 10% (p < 0.10) in the regression model was Apo AI.
Conclusions: It is relevant that the presence of MS is higher in girls and in those infants with a dyslipemic nonhypercholesterolemic profile at birth, which emphasizes the usefulness of cardiovascular risk factors prospection from early ages.
Key words: Síndrome metabólico. Riesgo cardiovascular. Población pediátrica.
Introducción
La enfermedad cardiovascular es una de las principales causas de morbi-mortalidad en el mundo desarrollado1. El proceso aterosclerótico se considera un problema pediátrico que comienza en edades muy tempranas, y progresa lentamente en la adolescencia, pudiendo conducir con posterioridad al desarrollo de cardiopatía isquémica. En la actualidad se piensa que el origen tiene lugar posiblemente durante el embarazo bajo el influjo de factores genéticos e influencias maternas2. Los factores de riesgo de la aterosclerosis y la cardiopatía en los adultos (hipercolesterolemia, hipertensión, etc.), también actúan en la edades jóvenes3. Así, los niños y adolescentes con colesterolemia elevada tienen una mayor probabilidad de presentar hipercolesterolemia en la edad adulta que aquellos con niveles normales o reducidos4.
También los sujetos con mayor riesgo de desarrollar hipertensión arterial (HTA) en la edad adulta son los que presentan las cifras más altas en las edades previas a las de la aparición de la HTA en términos absolutos.
En los últimos años se ha podido constatar un aumento de la prevalencia de obesidad, diabetes y factores de riesgo asociados a la obesidad5. En 1988, Reaven6 propuso que la resistencia a la insulina juega un papel fundamental en la etiología de la Diabetes Mellitus tipo 2 (DM II), la hipertensión y la enfermedad de las arterias coronarias. La interrelación de estos factores, junto con otros aspectos tales como inflamación y alteraciones de la hemostasia y fibrinolisis7 conducen a la definición de lo que se conoce hoy día como síndrome metabólico (SM) del adulto.
Estudios recientes sugieren que el SM puede originarse incluso desde la etapa de desarrollo fetal8,9. En este sentido, hay que destacar que Falkner y cols.10 describieron por primera vez en 2002 el SM en un paciente pediátrico. El riesgo de aterosclerosis y la definición de SM en niños han comenzado a recibir una mayor atención por parte de la comunidad científica, debido principalmente al aumento de la prevalencia de DM II en niños obesos11,12 y la relación entre tensión arterial y lípidos plasmáticos con la magnitud de la aterosclerosis aórtica y coronaria tras autopsias infantiles3. En la línea de la hipótesis del origen fetal de la hipercolesterolemia y otros factores de riesgo cardiovascular13, creemos que algunas modificaciones antropométricas, bioquímicas y clínicas al nacimiento, así como en otras etapas de la vida infantil, pueden emplearse como factores predictivos útiles para el diagnóstico de SM futuro en nuestra población. Esta hipótesis se basa en los resultados del Estudio Área de Toledo14, donde se pone de manifiesto que puede estimarse la concentración de lípidos y lipoproteínas a los 4 años de edad, considerando la concentración de estos parámetros al nacimiento y la de ambos padres14.
Los objetivos de este estudio son conocer las características antropométricas y clínicas en una muestra de la población infantil del Área de Sanitaria de Toledo a los 4 años de edad; estudiar la prevalencia y concurrencia de factores de riesgo cardiovascular en dicha muestra de niños y definir la prevalencia de SM en esta población. Como objetivos secundarios se plantea evaluar la asociación de variables clínicas y SM, así como analizar posibles paralelismos o divergencias con la situación observada en adultos y compararlo con otras poblaciones de estas edades.
Material y métodos
Recogida de información
El protocolo de estudio cumplió las Normas de Helsinki y la legislación española sobre investigación clínica en humanos, y fue aprobado por el Comité Ético de Investigación Clínica del Hospital Virgen de la Salud de Toledo.
El estudio se inició entre los años 1989 y 1990 período en el cual se obtuvieron 705 muestras de sangre de cordón consecutivas desde el 26 de octubre de 1989 hasta el 22 de noviembre de 1990. La obtención de estas muestras se realizó bajo consentimiento informado explícito de los padres. La clasificación de los sujetos se realizó en 3 grupos siguiendo los puntos de corte de Bastida y cols.14, los que no presentaron alteraciones lipoproteicas en el momento del nacimiento junto con sus padres (grupo control), los que presentaban hipercolesterolemia al nacimiento (grupo hipercolesterolémico) y los que presentaban otras alteraciones lipoproteicas en sangre de cordón (grupo dislipémico).
Pasados 4 años se estudiaron aleatoriamente 58 niños y sus respectivos padres, dichos niños se clasificaron según los parámetros anteriormente citados (17 controles, 21 hipercolesterolémicos y 20 dislipémicos).
Anamnesis y determinación de variables antropométricas
Un número de 4-6 familias por semana acudieron al hospital para la realización de las diferentes pruebas y análisis. Se realizó la anamnesis familiar y del niño, exploración física completa y antropométrica de los padres, así como medición de la tensión arterial de los padres y del niño. En la anamnesis familiar, se interrogó acerca de los antecedentes relacionados con enfermedad cardiovascular, hiperlipidemias o enfermedades asociadas. En la anamnesis personal del niño, se preguntó fundamentalmente sobre los aspectos nutricionales, procesos intercurrentes y enfermedades orgánicas padecidas.
Para la exploración antropométrica se utilizó una báscula con precisión de hasta 100 g (báscula clínica marca BAME®), para la talla un tallímetro de Holtain con una precisión de hasta 0,2 mm. A partir del peso, y de la talla se calculó el Índice de Masa corporal (IMC), según la fórmula: IMC = peso (kg)/talla2 (m).
El perímetro del brazo y el perímetro cefálico se midieron con cinta métrica inextensible con una precisión en mm.
La medida de la tensión arterial se realizó con esfingomanómetro de mercurio y estetoscopio, eligiendo el brazalete adecuado al tamaño del brazo del niño y de los adultos, siguiendo el protocolo internacional de la OMS de 1999.
Encuesta nutricional
En cuanto a la encuesta nutricional su duración fue aproximadamente de una hora a hora y media por familia. Se procedió a recabar datos sobre la ingesta de alimentos rellenando un cuádruple cuestionario: a) preferencias y aversiones, b) registro de consumo de alimentos durante 48 horas, c) frecuencia de consumo y d) distribución y pautas de consumo a lo largo del día.
En dicha entrevista se repasaban las anotaciones realizadas durante las 48 horas previas por la familia, así como se realizaba un estudio nutricional de frecuencia de consumo donde se procedía a registrar el número de veces que un alimento era consumido al día, a la semana o al mes siguiendo el protocolo estandarizado por miembros del Departamento de Nutrición de la Facultad de Farmacia de la Universidad Complutense de Madrid con la ayuda de fotografías se recababa información sobre el tamaño medio de las raciones consumidas por cada uno de los individuos encuestados.
Los alimentos consumidos fueron agrupados en cereales, lácteos, huevos, azúcares, aceites y grasas, verduras y hortalizas, legumbres, frutas, carnes y derivados, pescados, moluscos y crustáceos, bebidas y varios.
A continuación, los alimentos fueron transformados en energía y nutrientes mediante el empleo de las Tablas de Composición de Alimentos del Instituto de Nutrición15. Los nutrientes cuantificados fueron: proteínas, lípidos, carbohidratos, fibra, vitamina B1, vitamina B2, equivalente de niacina, vitamina B6, folatos, vitamina B12, vitamina C, vitamina A, vitamina D, vitamina E, calcio, hierro, yodo, zinc y magnesio.
La comparación de la ingesta real con la recomendada permitió enjuiciar si la dieta era adecuada o inadecuada en relación con cada uno de los nutrientes analizados.
La determinación de la Ingestas Diarias Recomendadas (IDR) se hizo utilizando las Tablas de IDR de Energía y Nutrientes para la Población Española. Como ingesta energética recomendada se considera la que permite cubrir el gasto calórico de acuerdo con el criterio de la OMS y contempladas por el Departamento de Nutrición16.
Con el objetivo de categorizar la dieta en buena, aceptablemente buena, y en mala, relativamente mala, se estudiaron en cada niño y/o familia algunos aspectos relacionados con la contribución energética de las grasas consumidas, el contenido en colesterol/1.000 kcal, el perfil de ácidos grasos, el cociente ácidos grasos poliinsaturados/saturados, así como el índice de Connor y cols. (IC)17 según la fórmula IC = (1,01 x g de ácidos grasos saturados + 0,05 x mg de colesterol) por 1.000 kcal.
Determinaciones bioquímicas-analítico
Las muestras de sangre de los sujetos de 4 años se obtuvieron por venopunción en la fosa antecubital tras doce horas de ayuno. La sangre se dejó coagular a temperatura ambiente durante una hora y posteriormente se separó el suero a 2.500 r.p.m. durante 20 minutos y a temperatura ambiente. El colesterol total fue determinado mediante el método enzimático colesterol esterasa - colesterol oxidasa (CHOD-PAP) propuesto por Boehringer Mannheim (Alemania), mientras que el colesterol en las LDL se estimó con la ecuación de Finley18. La determinación de las apolipoproteínas (Apo) A-I y B se realizó mediante nefelometría de acuerdo al procedimiento del Instituto Dade-Behring (Barcelona, España). La glucemia por el método de la glucosa oxidasa propuesto por Boehringer Mannheim Boeheringer Mannheim (Alemania). La precisión intra-ensayo fue 1,4-4,9% mientras que la precisión inter-ensayo fue 3,0-5,3%. También se realizó el recuento de los elementos formes sanguíneos con el citómetro CELLDYN SAPPHIRE de Abbott (U.S.A.). El control de calidad externo se realizó por el laboratorio de control Wellcome (Sociedad Española de Química Clínica).
Definición de Síndrome Metabólico en niños
No existe una definición de SM en el adulto consensuada internacionalmente, sin embargo, desde un punto de vista práctico y eminentemente clínico los parámetros más extendidos para identificar y diagnosticar el SM son los propuestos, de manera simplificada, por el NCEP ATP-III19
Algunos autores, como Cook y cols.20 y De Ferranti y cols.21, han modificado esta definición para el sujeto adolescente. Sin embargo, la adaptación de los parámetros de SM en niños de 4 años no está claramente definida.
Así pues, se ha reformulado, de forma análoga a lo realizado por Cook y cols.20 y De Ferranti y cols.21 en adolescentes, la definición de SM en adultos para niños de 4 años, utilizando las mismas variables que el NCEP ATP-III19, pero modificando los puntos de corte en función de las características población pediátrica española.
Los niños del estudio se definían como posibles candidatos para SM si cumplían al menos con tres o más de los siguientes criterios indicados en el Cuadro I: tener un IMC por encima del percentil 75 (adaptado al sexo y edad según los valores de referencia del estudio RICARDIN II)22, los triglicéridos por encima del percentil 95 (según los datos de López Martínez y cols.)23, un colesterol HDL inferior al percentil 10 (según los datos de López Martínez y cols.)23, presión sistólica o diastólica por encima del percentil 75 (adaptado al sexo y edad según los valores de referencia del estudio RICARDIN II)22 y glucemia en ayunas superior o igual a 100 mg/dl (según las recomendaciones de la American Diabetes Association)24.
Análisis estadístico
La evaluación de los datos obtenidos se ha realizado con la aplicación SPSS® versión 12.0 para PC. El contraste estadístico de las diferencias se realizó con el test no paramétrico de la U de Mann-Whitney y de la Chi cuadrado (ecuación corregida de Yates) según procediese. Las asociaciones entre prevalencia de SM adaptado y las variables explicativas se realizaron con un modelo de regresión logística no condicional (variable dependiente: SM, variables independientes: Apo A I, Apo B, pliegues tricipital y subescapular, perímetro braquial, leucocitos, plaquetas, parámetros nutricionales -ingesta energética, ácidos grasos saturados, ácidos grasos monoinsaturados, ácidos grasos poliinsaturados e índice de Connor y cols.)17.
Resultados
En la tabla I se resumen los parámetros antropométricos, bioquímico-clínicos y nutricionales, de los sujetos analizados.
No existen diferencias estadísticamente significativas (p < 0,05) entre los sexos, salvo en los valores medios de tensión arterial, principalmente la diastólica (p = 0,026).
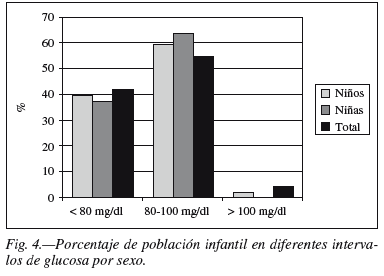
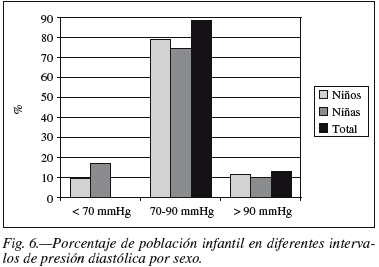
En las figuras 1, 2, 3, 4, 5, y 6 se representan los tantos por ciento en función del sexo de distintas agrupaciones y rangos de variables utilizadas en la definición de SM adaptado.
En la figura 7 se presenta el porcentaje de niños que tenían una dieta incorrecta según algunos criterios relacionados con los niveles de colesterol y ácidos grasos de la dieta.
Un porcentaje muy elevado de niños (en muchos casos < 50%) presentó una dieta incorrecta bajo el punto de vista de marcadores de dietéticos de riesgo cardiovascular. El porcentaje de niños con dieta incorrecta fue incluso peor en los niños que presentaron alteraciones lipoproteicas al nacimiento.
En la tabla II se evalúa la relación entre niveles de colesterol (punto de corte 200 mg/dl) y los niveles de presión arterial (presión arterial elevada se define como presión arterial sistólica > 100 mmHg y presión arterial diastólica > 70 mmHg). No existen diferencias entre los grupos.
La distribución de los sujetos según los criterios individuales de nuestra definición de SM se resume en la tabla III.
La prevalencia global de candidatos para SM fue del 10,9 % (5 niñas -9,1%- y 1 niño -1,8%-).
En la tabla IV se recogen el análisis estratificado, por grupo sexo, de la prevalencia adaptada a niños de 4 años de SM.
Cuando se consideró la situación metabólica al nacimiento, controles, hipercolesterolémicos, con dislipemia pero no hipercolesterolemia, encontramos que en el grupo control hubo un caso potencial de SM, al igual que en el grupo de hipercolesterolémicos. Los 4 casos restantes potenciales de SM se definieron en los 20 sujetos clasificados como dislipémicos (ver tabla V).
De las variables introducidas en la regresión logística en primera instancia se hizo una preselección a través del test de Wald. Las variables que cumplieron criterios de significación estadística (p < 0,05) fueron: Apo AI, pliegues tricipital y subescapular, perímetro braquial, ingesta energética y ácidos grasos poliinsaturados. En un segundo procedimiento de regresión logística, y utilizando las variables citadas, se obtuvo una significación global del modelo < 0,001 y un porcentaje de clasificación correcta de los casos de SM del 92,6%.
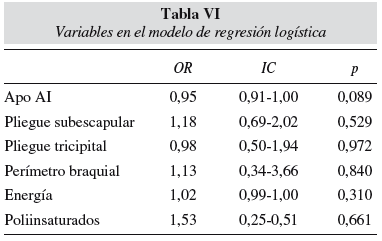
En la tabla VI se resumen los Odds Ratio (OR), su intervalo de confianza 95% (IC) y la significación de cada variable en el modelo.
La única variable estadísticamente significativa al 10% (p < 0,10) es la Apo AI, Todas las variables incluyen el valor 1 en su IC, salvo el índice de ácidos grasos poliinsaturados de la dieta.
Discusión
El perfil lipídico medio de los niños de nuestro estudio (tabla I) es comparable con el obtenido por López Martínez y cols.23 en cuanto a la concentración media de triglicéridos (60 mg/dl vs 63 mg/dl). Ello no sucede con la concentración media de cHDL, claramente menor en nuestro estudio (61 mg/dl vs 49 mg/dl).
Si comparamos con los datos globales del estudio Cuatro Provincias25 las diferencias se acrecientan. Únicamente encontramos alguna similitud con los datos que este estudio presenta para los niños de la Comunidad de Madrid: glucemia (86,9 mg/dl vs 80,8 mg/dl) y triglicéridos (65,9 mg/dl vs 63,3 mg/dl), y disparidad en el cHDL (61,1 mg/dl vs 48,8 mg/dl) e IMC (16,7 kg/m2 vs 15,5 kg/m2), si bien hay que incidir que los niños del Estudio Cuatro provincias tenían 6-8 años y los de nuestro estudio sólo 4.
Uno de los hechos relevantes de nuestros resultados es que existen diferencias estadísticamente significativas (p = 0,026) entre la presión diastólica media de niños y niñas, y prácticamente significativas (p = 0,058) para la presión sistólica media. En ambos casos, los niveles medios de presión arterial son superiores en el sexo femenino. Otros estudios donde se explicitan valores de presión arterial en niños, como el estudio Ricardin22 no reflejan este hecho; ello se podría explicar, además de la edad de los niños, por la menor dispersión de nuestros datos y la distinta metodología empleada en la medición de la tensión arterial. No conocemos las razones metabólicas o fisiológicas que expliquen estas diferencias de género, pero debe haber aspectos endocrinos implicados, pues ya al nacimiento las niñas del Estudio Toledo presentaban niveles de colesterol, cHDL y de lipoproteínas de baja densidad (cLDL) más elevados14.
Asimismo, otro resultado a destacar es que el IMC medio de la muestra observada señala que la prevalencia de obesidad en la misma es nula (entendiendo por obesidad en nuestra franja etaria un IMC > 20 kg/m2,26), siendo probablemente éste uno de los determinantes principales de la baja prevalencia de SM adaptado.
Tal y como se puede apreciar en la tabla II en nuestros sujetos no existe asociación entre factores de riesgo cardiovascular primarios, en concreto, entre los niveles de colesterol y de presión arterial. Estos resultados están en consonancia con el estudio de Boyd et al.27, en el que se realiza una análisis de la prevalencia de alteraciones lipídicas (colesterol > = 200 mg/dl) y distintos grupos de presión arterial (normal y prehipertensión + hipertensión)en una muestra de niños obesos.
La dieta en general de los niños estudiados puede decirse que mimetiza la de otros estudios28. Muy rica en grasa, elevada en proteína y pobre en hidratos de carbono debido al consumo insuficiente de alimentos del grupo de cereales, hortalizas, verduras y frutas. El consumo de lácteos y derivados es así mismo elevado mientras que muchos niños consumen escasamente pescado una vez a la semana, y raramente el pescado graso; por lo que ciertos ácidos grasos de gran importancia fisiológica son consumidos en cantidades muy deficitarias (ácidos grasos omega-3). No se encontraron diferencias entre niños y niñas (datos no mostrados); pero sí debemos comentar que cuando se tuvo en cuenta el perfil lipoproteico al nacimiento, los niños controles a los 4 años tenían un consumo más elevado de pescado y por tanto de dichos ácidos grasos que los niños con dislipemia o hipercolesterolemia al nacimiento. A su vez, la dieta de los niños controles no difirió de la de aquellos con alteraciones lipoproteicas al nacimiento, excepto en el contenido de pescado y omega-3, tampoco en el dato medio de Índice de Connor o de otros ácidos grasos (datos no mostrados), sin embargo un mayor porcentaje de estos niños con alteraciones lipoproteicas al nacimiento seguía una dieta inapropiada (fig. 7).
Estos datos son relevantes y se dio consejo dietético personalizado según los datos obtenidos a cada familia en la idea de modificar y mejorar sus hábitos nutricionales y de consumo de ciertos alimentos. En particular se incidió en la necesidad de incrementar el aporte dietético diario de hortalizas, cereales, verduras y frutas así como de pescado de todo tipo y reducir el de cárnicos y derivados. La adherencia a tales consejos nutricionales y los beneficios derivados de ellos será testada en el seguimiento de estos niños, ya adolescentes, que se iniciará prontamente como se ha indicado en los objetivos del trabajo.
Parece relevante que casi un 7% de los niños estudiados tengan ya a los 4 años muy elevado el colesterol (> 200 mg/dl) y la presión arterial (tabla II). Con lo que al menos en este grupo de población pensamos se requiere un seguimiento y la puesta en marcha de medidas higiénicas (cambios de hábitos de vida y nutricionales) para intentar paliar el riesgo cardiovascular asociado a la concurrencia de estos dos factores de riesgo primario.
Dentro de los parámetros que se han utilizado para definir los posibles candidatos a SM en nuestra población el más prevalente, tanto en niños como en niñas, es presentar valores de cHDL < 50 mg/dl (34,5% niños y 61,5% niñas). Por otro lado, el menos frecuente es tener una glucemia en ayunas > = 100 mg/dl. Esta situación podía explicarse debido a que en la muestra no hay ningún sujeto con sobrepeso y/o obesidad, dada la relación entre resistencia a la insulina, hiperglucemia y obesidad o sobrepeso6.
Los estudios que determinan la prevalencia de SM en poblaciones infantiles se centran en individuos obesos o con sobrepeso29,30, ello dificulta, entre otros aspectos, la comparación y discusión con el presente estudio. En el ámbito español, López Canapé y cols.30 han publicado recientemente datos de prevalencia de SM (según los criterios modificados de Cook y cols.)20 que rondan el 18%, siendo interesante aclarar que más de la mitad de esos casos pertenecían al grupo de obesos. En el ámbito anglosajón, el estudio de Weiss y cols.29 valora la prevalencia de SM adaptado al NCEP ATP-III19. Sus resultados son más impactantes aún, ya que la prevalencia de SM llega a alcanzar el 50% en el grupo de sujetos con obesidad extrema, pero ninguno de los sujetos del grupo con normopeso presentó SM. Este hecho apoya nuestros resultados donde de una prevalencia total de SM adaptado del 10,9%, sólo 1 de los sujetos poseía valores de IMC > 20 kg/m2.
Por lo tanto, el factor determinante del SM parece ser el valor de IMC; sin embargo, hay que considerar que los cambios ponderales que acontecen en el periodo de los 6 a los 11 años de vida sería más predictivo que el peso durante los primeros años de vida26, por lo que habría que esperar a completar el estudio en estos individuos cuando cumplan 14 años de edad a fin de comprobar esta aseveración.
No se encontraron diferencias significativas en la ingesta de nutrientes entre los candidatos y no candidatos a SM. El número relativamente pequeño de niños candidatos a SM explicaría al menos en parte la falta de significación estadística encontrada.
Al igual que sucede en el individuo adulto, las comparaciones de los datos de prevalencia de SM infantil publicados son difíciles, debido a la diversidad de criterio en la definición. La prevalencia de SM en el adulto español oscila entre el 19,3% (criterios OMS) y el 15,5% (criterios EGIR)31, por lo tanto, y teniendo en cuenta el limitante mencionado, no podemos aventurarnos a establecer análisis comparativos adulto-niño.
Nuestros resultados parecen señalar que no hay que tener únicamente en cuenta este parámetro, sino también el sexo (ya que 5 de los 6 casos se dan en niñas) y el patrón dislipémico al nacimiento (no hipercolesterolémico),en el que tenemos el 66,6% de los casos de SM.
El modelo de regresión logística que se presenta, a pesar de tener un valor de clasificación correcta de los casos de SM adaptado aceptable (92,6%), no refleja datos concluyentes para disponer de herramientas predictivas indirectas válidas de SM, o al menos nuestro tamaño muestral a los 4 años no lo permite. La única variable que podríamos considerar válida en el modelo es la Apo AI, que a pesar de tener una p = 0,089 (en los límites razonables de la significación estadística) y un IC que incluye el 1 (que le harían una variable neutra), refleja una tendencia con valores de OR < 1 y, por lo tanto, reafirmaría su constatado papel como factor de protección en los síndromes y patologías que suponen riesgo cardiovascular32. Por otro lado, nuestro estudio no es concluyente en relación al papel de la dieta y las medidas antropométricas como factores que influyen en la aparición de SM infantil.
En conclusión, la prevalencia de SM adaptado en la muestra parcial a los 4 años del Estudio Área de Toledo se establece en el 10,9%, sugiriendo nuestros resultados que los puntos de corte utilizados pueden ser lo suficientemente sensibles para estimar los futuros candidatos a SM.
Referencias
1. Poirier P, Giles TD, Bray GA, Hong Y, Stern JS, Pi-Sunyer FX, Eckel RH; American Heart Association; Obesity Committee of the Council on Nutrition, Physical Activity, and Metabolism. Obesity and cardiovascular disease: pathophysiology, evaluation, and effect of weight loss: an update of the 1997 American Heart Association Scientific Statement on Obesity and Heart Disease from the Obesity Committee of the Council on Nutrition, Physical Activity, and Metabolism. Circulation 2006; 113: 898-918. [ Links ]
2. Barker DJP. The fetal origins of coronary heart disease. Acta Paediatr 1997; 422: 78-82. [ Links ]
3. Juonala M, Viikari JS, Rasanen L, Helenius H, Pietikainen M, Raitakari OT. Young adults with family history of coronary heart disease have increased arterial vulnerability to metabolic risk factors: the Cardiovascular Risk in Young Finns Study. Arterioscler Thromb Vasc Biol 2006; 26: 1376-1382. [ Links ]
4. Plaza Pérez I, Villar Álvarez F, Mata López P y cols. Control of cholesterolemia in Spain, 2000. A tool for cardiovascular prevention. Rev Esp Cardiol 2000; 53: 815-837. [ Links ]
5. Mokdad A, Ford E, Bowman B y cols. Prevalence of obesity, diabetes, and obesity-related helth risk factors. JAMA 2001; 289: 76-79. [ Links ]
6. Reaven GM. Banting lecture 1988. Role of insulin resitance in human disease. Diabetes 1988; 37: 1595-1605. [ Links ]
7. Meigs JB. Invited commentary: Insulin resistance syndrome? Syndrome X? Multiple metabolic syndrome? A syndrome at all? Factor analysis reveals patterns in the fabric of correlated metabolic risk factors. Am J Epidemiol 2000; 152: 908-911. [ Links ]
8. Levitt NS, Lambert EV. The foetal origins of the metabolic syndrome-a South African perspective. Cardiovasc J S Afr 2002; 13: 179-180. [ Links ]
9. Ozanne SE, Hales CN. Early programming of glucose-insulin metabolism. Trends Endocrinol Metab 2002; 13: 368-373. [ Links ]
10. Falkner B, Hassink S, Ross J, Gidding S. Dysmetabolic syndrome: multiple risk factors for premature adult disease in an adolescent girl. Pediatrics 2002; 110 (1 Pt 1): e14. [ Links ]
11. Fagot-Campagna A, Pettitt DJ, Engelgau MM, Burrows NR et al.Type 2 diabetes among North American children and adolescents: an epidemiologic review and a public health perspective. J Pediatr 2000; 136: 664-672. [ Links ]
12. Ehtisham S, Barrett TG, Shaw NJ.Type 2 diabetes mellitus in UK children-an emerging problem. Diabet Med 2000; 17: 867-871. [ Links ]
13. Palinski W, Napoli C. The fetal origins of atherosclerosis: maternal hypercholesterolemia, and cholesterol-lowering or antioxidant treatment during pregnancy influence in utero programming and postnatal susceptibility to atherogenesis. FASEB J 2002; 16: 1348-60. [ Links ]
14. Bastida S, Sánchez-Muniz FJ, Cuena R, Aragones A, Bravo C. Lipid and lipoprotein concentrations at age 4. Association with neonatal and parental levels. Med Clin (Barc) 2007; 128 (14): 521-8. [ Links ]
15. Moreiras-Varela O, Carvajal A, Cabrera L, Cuadrado C. Tablas de Composición de Alimentos. Pirámide. Madrid (2001). [ Links ]
16. Departamento de Nutrición. UCM. Ingestas recomendadas para la población española (revisadas en 1998). En: Moreiras O, Carbajal A, Cabrera L, Cuadrado C: Tablas de composición de alimentos. Ediciones Pirámide, Madrid, 1999. [ Links ]
17. Connor S, Guftanson JR, Artaud-Wild SM y cols. The cholesterol/saturated-fat index: an indication of the hypercholesterolaemic and atherogenic potential of food. Lancet 1986; 1 (8492): 1229-1232. [ Links ]
18. Finley PR, Schifman RB, Williams RJ, Lichtti DA. Clin Chem 1978; 24: 931-932. [ Links ]
19. Alexander CM, Landsman PB, Teutsch SM, Haffner SM; Third National Health and Nutrition Examination Survey (NHANES III); National Cholesterol Education Program (NCEP). NCEP-defined metabolic syndrome, diabetes, and prevalence of coronary heart disease among NHANES III participants age 50 years and older. Diabetes 2003; 52: 1210-1214. [ Links ]
20. Cook S, Weitzman M, Auinger P, Nguyen M, Dietz WH. Prevalence of a metabolic syndrome phenotype in adolescents. Findings from the third National Health and Nutrition Examination Survey, 1988-1994. Archives of Pediatric Adolescent Medicine 2003; 157: 821-827. [ Links ]
21. De Ferranti SD, Gauvreau K, Ludwig DS, Neufeld EJ, Newburger JW, Rifai N. Prevalence the metabolic syndrome in American Adolescents: findings from the third National Health and Nutrition Examination Survey. Circulation 2004; 110: 2494-2497. [ Links ]
22. Grupo Cooperativo Español para el Estudio de los Factores de Riesgo Cardiovascular en la Infancia y Adolescencia. Factores de riesgo cardiovascular en la infancia y adolescencia en España. Estudio Ricardin II: Valores de referencia. An Esp Pediatr 1995; 43: 11-17. [ Links ]
23. López Martínez D, Gil A, Porres A, Blazquez E, Montoya T, Vivanco F, Álvarez-Sala L, Gómez Gerique JA, De Oya M. Perfil lipoproteico en niños y adolescentes de la Comunidad Autónoma de Madrid. Med Clin (Barc) 1996; 107: 366-370. [ Links ]
24. The Expert Committee on the diagnosis and classification of diabetes mellitus. Report of the Expert Committee on the Diagnosis and Classification of diabetes mellitus. Diabetes Care 2003; 26 (Supl. 1): S5-S20. [ Links ]
25. Garcés C, Lasunción MA, Ortega H, López Cubero L, Benavente M, Rubio R, Del Barrio JL, Rodríguez Artalejo F, Gómez Coronado D, Oya M. Factores Metabólicos en la población escolar asociados a mortalidad cardiovascular en adultos. Estudio Cuatro Provincias. Med Clin (Barc) 2002; 118: 767-770. [ Links ]
26. Cole TJ, Bellizi MC, Flegal KM, Dietz WH. Establishing a Standard definition for child overweight and obesity worldwide: international survey. BMJ 2000; 320: 1240-1243. [ Links ]
27. Boyd GS, Koenigsberg J, Falkner B, Gidding S, Hassink S. Effect of obesity and high blood pressure on plasma lipid levels in children and adolescents. Pediatrics 2005; 116 (2): 442-6. [ Links ]
28. Serra Majem L, Ribas Barba L, García Closas R, Pérez Rodrigo C, Peña Quintana L, Aranceta Bartrina J. Hábitos alimentarios y consume de alimentos en la población infantil española (1998-2000): variables socioeconómicas y geográficas. En Alimentación infantil y juvenil. Estudio enKid, Serra majem L y Aranceta Bartrina J (eds.). Masson, Barcelona, 2002, pp. 13-28. [ Links ]
29. Weiss R, Dziura J, Burgert TS, Tamborlane WV, Taksali SE, Yeckel CW, Allen K, Lopes M, Savoye M, Morrison J, Sherwin RS, Caprio S. Obesity and the metabolic syndrome in children and adolescents. N Engl J Med 2004; 350: 2362-74. [ Links ]
30. López-Capape M, Alonso M, Colino E, Mustieles C, Corbaton J, Barrio R. Frequency of the metabolic syndrome in obese Spanish pediatric population. Eur J Endocrinol 2006; 155: 313-319. [ Links ]
31. Banegas JR, Ruilope LM. Epidemia de enfermedades metabólicas. Una llamada de atención. Med Clin (Barc) 2003; 120: 99-100. [ Links ]
32. Ascaso JF, Fernández-Cruz A, Gonzalez Santos P y cols. HDL Forum. Significance of high density lipoprotein-cholesterol in cardiovascular risk prevention: recommendations of the HDL Forum. Am J Cardiovasc Drugs 2004; 4: 299-314. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Francisco J. Sánchez-Muniz.
Departamento de Nutrición. Facultad de Farmacia.
Universidad Complutense de Madrid.
E-mail:frasan@farm.uc.es
Recibido: 25-II-2008.
Aceptado: 6-VI-2008.