INTRODUCCIÓN
La desnutrición relacionada con la enfermedad (DRE) es en la actualidad un reto importante en nuestros hospitales, tanto por su alta prevalencia como por las repercusiones clínicas y económicas que conlleva. El estudio PREDYCES, un estudio transversal, observacional y multicéntrico, en condiciones de práctica clínica habitual, que incluyó 1.707 pacientes en 31 hospitales españoles, evaluó la presencia de DRE, así como la incidencia de complicaciones asociadas a la desnutrición, el exceso de estancia hospitalaria y los costes sanitarios asociados 1. La prevalencia de DRE fue del 23,7% en el momento del ingreso, siendo destacable que en el momento del alta la situación era incluso peor, ya que mantenía la desnutrición un 71,8% de los pacientes desnutridos al inicio y se desnutrió adicionalmente un 9,6% de los pacientes con buen estado inicial. La desnutrición se asoció a un incremento de la estancia hospitalaria, especialmente en aquellos pacientes que ingresaron sin desnutrición y que presentaron desnutrición al alta (15,2 vs. 8,0 días; p < 0,001), con un gasto adicional asociado de 5.829 € por paciente 1.
En nuestra Comunidad Autónoma, un estudio multicéntrico transversal en nueve hospitales de Castilla y León que incluyó 213 pacientes detectó una prevalencia de desnutrición valorada por Mini Nutritional Assessment (MNA) 2 en el 23,9% de los pacientes ingresados en servicios de Medicina Interna, presentando, además, un 50,2% de los pacientes riesgo de desnutrición. Se establecía una clara correlación entre el descenso de peso y el aumento de estancia hospitalaria y el incremento de puntuación en el MNA y la menor estancia hospitalaria 3.
En el contexto nacional, nace en 2013 el Proyecto Masnutridos, una iniciativa de la Sociedad Española de Nutrición Parenteral y Enteral (SENPE) y la Fundación Abbott, que ha evolucionado en 2015 a Alianza másnutridos (http://www.alianzamasnutridos.es/). Esta alianza incluye a todos los organismos y sociedades implicadas en el cuidado de los pacientes y actualmente está formada por el Consejo General de Colegios Oficiales de Farmacéuticos, el Consejo General de Enfermería, la Alianza General de Pacientes, la Sociedad Española de Medicina de Familia y Comunitaria (SEMFYC), la Sociedad Española de Médicos de Atención Primaria (SEMERGEN), la Sociedad Española de Endocrinología y Nutrición (SEEN), la Sociedad Española de Geriatría y Gerontología, la Sociedad Española de Gastroenterología, Hepatología y Nutrición Pediátrica (SGHNP) y la Sociedad Española de Directivos de Salud (SEDISA). Su objetivo es aumentar el conocimiento y la importancia de la desnutrición en el ámbito sanitario y sus costes entre las administraciones públicas, de manera que se incluya la lucha contra la desnutrición en todas las áreas y estrategias a nivel nacional y regional en las que se aborde la mejora de la calidad del Sistema Nacional de Salud, así como el tratamiento de patologías especificas con especial relevancia. Además, pretende conseguir iniciativas regionales que incluyan actuaciones contra la desnutrición y contemplen el cribado de la desnutrición relacionada con la enfermedad.
La desnutrición hospitalaria tiene un impacto económico importante, ya que se relaciona no solo con un retraso en la recuperación, sino también con mayores tasas de morbimortalidad, mayor estancia hospitalaria y mayores tasas de reingreso.
En este sentido, nuestro estudio se plantea como una de esas iniciativas regionales, en el marco de la Comunidad de Castilla y León, y tiene como objetivo valorar la factibilidad e importancia de establecer una estrategia de cribado nutricional en nuestro medio, en este estudio en concreto, dentro de una planta quirúrgica.
En nuestra serie de pacientes se realizó un seguimiento diario de la implantación y manejo del MUST para garantizar su correcta realización durante el periodo de estudio.
PACIENTES Y MÉTODOS
Se trata de un estudio prospectivo realizado en una planta de hospitalización de Cirugía Vascular, en el que se incluyeron todos los pacientes que ingresaron durante los meses de febrero, marzo y abril de 2015. El estudio fue aprobado por el Comité Ético de Investigación Clínica del Hospital Clínico Universitario de Valladolid (HCUV).
El cribado nutricional fue realizado por el personal de Enfermería al ingreso del paciente en la planta de hospitalización de Cirugía Vascular del 1 de febrero al 30 de abril de 2015. El personal de Enfermería de la planta recibió previamente formación en las repercusiones de la desnutrición relacionada con la enfermedad y la herramienta de cribado nutricional que se iba a utilizar. Se ha empleado como herramienta de cribado el Malnutrition Universal Screening Tool (MUST, http://www.bapen.org.uk/screening-for-malnutrition/must/must-toolkit/the-must-itself/must-espanol). Desde la Consejería de Sanidad de Castilla y León (SACYL), se incluyó dentro del sistema de información sanitario de cuidados de enfermería GACELA CARE un apartado destinado a incluir los datos necesarios para obtener la puntuación del MUST de forma automática (Fig. 1). Por lo tanto, se obtuvo la talla y el peso de todos los pacientes en el momento del ingreso (o se estimaron en caso de no poder realizarse, siguiendo las recomendaciones de la British Association of Parenteral and Enteral Nutrition (BAPEN) 4 y se incluyeron en GACELA los datos necesarios para poder obtener el MUST según el esquema reflejado en la figura 1. Como se recoge en el esquema, aquellos pacientes con una puntuación igual o superior a 2 en el MUST se consideran de riesgo alto y son subsidiarios de tratamiento nutricional, por lo que la Unidad de Nutrición Clínica y Dietética (UNCyD) realizó una valoración nutricional completa y estableció tratamiento nutricional según procedía. Se repitió el cribado de forma semanal en todos aquellos pacientes con una puntuación MUST de 0 o 1 al ingreso. En todos los pacientes, además, se recogieron los motivos de ingreso y se valoró la comorbilidad mediante el índice de comorbilidad de Charlson 5. También se registraron el número de reingresos no programados durante el periodo de estudio, a los seis y a los 12 meses del alta, así como datos de mortalidad durante el ingreso y de mortalidad acumulada anual.
Tras la valoración nutricional, se obtuvo un diagnóstico nutricional según los criterios establecidos de forma conjunta por SENPE y la Sociedad Española de Documentación Médica (SEDOM) 6. Se realizó intervención nutricional en los pacientes que así lo requirieron según la práctica clínica habitual de la sección de nutrición clínica y dietética UNCyD del HCUV. Se realizó la codificación del tipo de desnutrición y del procedimiento utilizado para revertirla 7, adicional a lo informado por el médico que firmaba el alta del paciente. Se calculó el peso medio antes y después de incluir los datos relacionados con la desnutrición.
De este modo, hemos podido analizar las diferencias en los costes de los pacientes en función de su situación nutricional. Se evaluaron los costes de la hospitalización en Cirugía Vascular durante el año previo a la hospitalización, que arrojaron una media por día de estancia hospitalaria de 540 euros por paciente y día, excluyendo en estos los gastos de Farmacia.
El estudio estadístico se realizó mediante el paquete IBM SPSS Statistics 19. Los datos se han expresado mediante media y desviación estándar (DE) y se compararon mediante test t de Student, con un valor de significación de p < 0,05, tras comprobar que siguieran una distribución normal (peso, índice de masa corporal [IMC], edad). Las variables que no seguían una distribución normal se expresaron como mediana y rango intercuartil (RIC). Puesto que los datos de estancia y costes hospitalarios de pacientes no seguían una distribución normal, se han utilizado pruebas no paramétricas (U de Mann Whitney) para su comparación.
RESULTADOS
Durante los tres meses de estudio, ingresaron en la planta del Servicio de Cirugía Vascular 237 pacientes. Un 80,6% fueron varones y la edad media fue de 70,0 (DE 13,0) años. La mediana de estancia hospitalaria fue de siete días (RIC 8,7) y el índice de comorbilidad de Charlson, de 6 (RIC 2,5). Un 2,5% de los pacientes fallecieron durante el ingreso hospitalario. Un 43% de los pacientes recibieron únicamente tratamiento conservador, no quirúrgico. El 58% de los ingresos eran programados.
La herramienta MUST detectó en el momento del ingreso riesgo bajo de malnutrición (MUST = 0) en 171 pacientes (72,2%), riesgo intermedio de malnutrición (MUST = 1) en 29 (12,2%) y riego alto de malnutrición (MUST ≥ 2) en 37 pacientes (15,6%).
Los pacientes con riesgo bajo de malnutrición tenían menor edad, menor estancia media y un mayor IMC en el momento del cribado inicial, sin diferencias en cuanto a sexo o comorbilidad (Tabla I).
Además, un 9% de los pacientes con un MUST inicial < 2 presentaron durante el ingreso hospitalario un empeoramiento de su situación nutricional. Tras un cribado positivo, se confirmó el diagnóstico de desnutrición en el 83% de los pacientes. Por tanto, el 13% del total de los pacientes cumplían criterios de desnutrición en el momento del ingreso.
CARACTERÍSTICAS DE LOS PACIENTES CON DESNUTRICIÓN EN EL MOMENTO DEL INGRESO
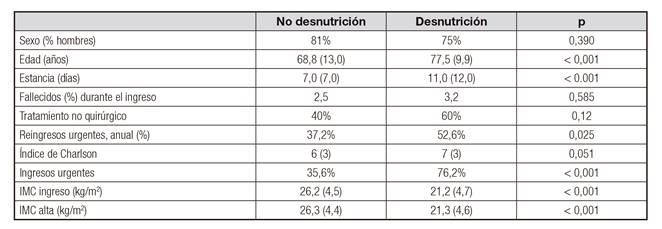
No se encontraron diferencias en el sexo ni en el índice de comorbilidad de Charlson en relación con su situación nutricional. Sin embargo, los pacientes con desnutrición eran de mayor edad (77,5 [9,9] años vs. 68,8 [13,0] años, p < 0,001), presentaban una mayor estancia hospitalaria (11,0 días vs. 7,0 días) y tenían un IMC menor (21,3 [4,7] kg/m2 vs. 26,2 [4,5] kg/m2, p < 0,001) (Tabla II).
Los pacientes con desnutrición no recibieron tratamiento quirúrgico en más ocasiones que los normonutridos (60% vs. 40%, p = 0,12).
La tasa de reingresos urgentes a los 12 meses del alta hospitalaria fue superior en los pacientes desnutridos (53% vs. 35%, p = 0,025), con un RR de 2,0 (1,1-4,1, p = 0,048), sin que se alcanzase significación estadística al mes y a los seis meses del alta hospitalaria (Fig. 2).
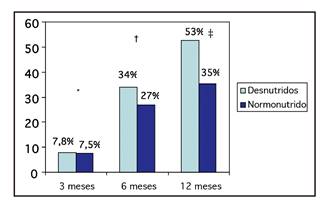
Figura 2 Tasa de reingresos urgentes en pacientes con desnutrición y normonutridos al ingreso (*p = 0,7; †p = 0,24; ‡p = 0,02).
En los pacientes desnutridos la tasa de mortalidad durante el ingreso no fue superior, aunque tras reevaluar este dato un año después se observó que era más elevada en este grupo (23,7% vs. 10,5%, p < 0,05) (Fig. 2).
El análisis multivariante ajustado por edad mostró que la desnutrición al ingreso (RR 2,4 [2,25-2,7], p < 0,001) y el ingreso urgente (RR 4,9 [4,4-5,5], p < 0,001) eran factores predictivos independientes de mortalidad anual.
Los pacientes mayores de 70 años tenían una mayor tasa de desnutrición al ingreso (21,7% vs. 10,3%, p < 0,05) y de exitus anual (19,2% vs. 6%, p < 0,005) que los pacientes de 70 años o menos, sin que se alcanzase significación estadística en cuanto a la tasa de reingreso urgente anual (36,7 vs. 39,2%, p = 0,67).
Se realizó intervención nutricional en los pacientes con diagnóstico de desnutrición, en la mayor parte de los casos mediante modificaciones dietéticas (62%), un 27% de los pacientes requirió suplementación nutricional oral, un 7% precisó nutrición parenteral y un 4%, nutrición enteral. No se observó descenso del IMC al alta hospitalaria en los pacientes desnutridos (21,16 kg/m2 vs. 21,2 kg/m2, p = 0,25).
CARACTERÍSTICAS DE LOS PACIENTES EN FUNCIÓN DEL TIPO DE INGRESO
El 58% de los ingresos eran programados (Tabla III). Los pacientes ingresados de manera urgente tenían más edad (75,2 [12,3] años vs. 68,3 [10,9] años, p < 0,001), mayor índice de comorbilidad de Charlson (7 [3] vs. 5 [3], p < 0,001), y menor IMC (24,1 [5,3] kg/m2 vs. 26,4 [4,4] kg/m2, p < 0,001), presentando, además, mayor estancia hospitalaria (10 [11,2] días vs. 6 [4,0] días, p < 0,001) y mayor prevalencia de desnutrición (19% vs. 4%, p < 0,001). No existían diferencias en cuanto al sexo.
La tasa de mortalidad acumulada anual fue superior en los ingresos urgentes (25,8% vs. 1,7%, p < 0,001); sin embargo, no hubo diferencias en la tasa de reingresos acumulada anual.
CARACTERÍSTICAS DE LOS PACIENTES QUE EMPEORARON SU SITUACIÓN NUTRICIONAL DURANTE EL INGRESO
Como señalamos anteriormente, un 9% de los pacientes con un MUST < 2 al inicio presentaron durante el ingreso hospitalario un empeoramiento de su situación nutricional (lo que supone un 7,6% del total de pacientes).
De los pacientes con MUST < 2 al ingreso, el 42,2% (84 pacientes) tuvo una estancia hospitalaria superior a siete días. Un 21,4% de estos pacientes sufrió un deterioro de su situación nutricional, objetivado en la reevaluación semanal como MUST ≥ 1 (si inicialmente presentaban un MUST = 0) o con MUST > 1 (si inicialmente presentaban MUST = 1). En este grupo, se observaba una disminución del IMC al alta con respecto al IMC inicial (25,3 [4,81] kg/m2 vs. 24,1 (3,78) kg/m2, p < 0,01) así como una estancia media siete días superior respecto al grupo que no modificó su situación nutricional.
No se alcanzaron diferencias significativas en cuanto a reingresos urgentes anuales, ni a la tasa de mortalidad acumulada anual (Tabla IV).
ESTUDIO DE GASTOS RELACIONADOS CON LA DESNUTRICIÓN
El incremento en la estancia hospitalaria supone un mayor coste del ingreso en los pacientes que se desnutren. En nuestro estudio, los gastos relacionados con la desnutrición se basaron en el aumento del gasto secundario al incremento de estancia hospitalaria. Considerando los datos de incremento de la estancia, podemos decir que los pacientes que presentan desnutrición al ingreso presentan un sobrecoste de 2.544€ por ingreso (+57%). Este sobrecoste alcanza los 5.049€ por ingreso (+145%) en aquellos pacientes que sufrieron deterioro del estado nutricional durante el ingreso (Fig. 3).
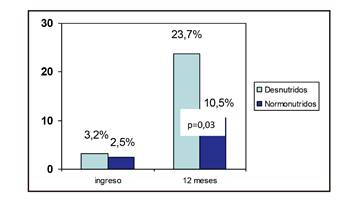
Figura 3 Tasa de exitus acumulada en función de la existencia de desnutrición y normonutrición durante el ingreso y a los 12 meses.
Solo teniendo en cuenta el incremento de gasto asociado a la estancia hospitalaria, y considerando que durante 2014 ingresaron en el Servicio de Cirugía Vascular 2.415 pacientes, la desnutrición implica un exceso de gastos relacionados con la desnutrición de 1.482.624€ anuales en este servicio.
DATOS DE CODIFICACIÓN E ÍNDICES HOSPITALARIOS
La adecuada codificación de los diagnósticos de desnutrición y los procedimientos empleados para revertirla en los pacientes incluidos en el estudio ha implicado un aumento en el peso medio de 2,000 a 2,050 (p < 0,05), así como una mejoría en los índices de funcionamiento (0,984 vs. 1,051, p < 0,05) e índice de estancia media ajustada (IEMA) (0,885 vs. 0,892, p < 0,05).
Esta mejoría en los índices hospitalarios pone de manifiesto una mayor complejidad de los pacientes ingresados y una mejor utilización de los recursos sanitarios en codificación.
DISCUSIÓN
Los datos del estudio multicéntrico PREDYCES en nuestro país pusieron de manifiesto la alta prevalencia de DRE en nuestros hospitales. La prevalencia de desnutrición observada, valorada mediante la herramienta Nutritional Risk Screening 2002 (NRS 2002) 8, fue del 23,7% en el momento del ingreso, siendo mayor en los mayores de 70 años, en mujeres y en los ingresos urgentes. En servicios quirúrgicos, la prevalencia de desnutrición fue del 17% 1.
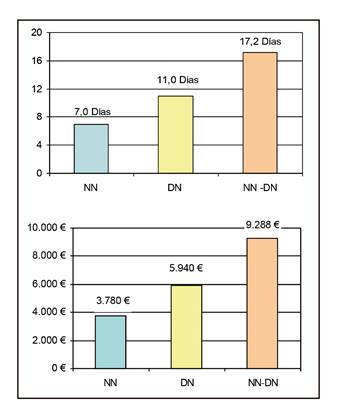
Figura 4 Estancia hospitalaria y gasto sanitario en pacientes con MUST< 2 al ingreso (NN), pacientes desnutridos al ingreso (DN), pacientes con MUST < 2 al ingreso y con deterioro de su situación nutricional durante el ingreso (NN-DN).
En nuestro estudio, la herramienta empleada fue el MUST, que detectó un cribado positivo en un 15,6% de los pacientes ingresados en un servicio de Cirugía Vascular. La herramienta de cribado nutricional MUST se ha mostrado útil y sencilla para cribar DRE, a pesar de la dificultad de obtener la talla y el peso de los pacientes en una planta de Cirugía Vascular en la que muchos pacientes tenían imposibilitada la bipedestación.
La elección de la herramienta de cribado empleada en el estudio estuvo condicionada por un estudio previo del grupo de Calleja y cols. 9, en el que se realizó un estudio comparativo global de las diferentes herramientas empleadas en el cribado nutricional con la valoración subjetiva global. El MUST fue la herramienta que demostró un mejor rendimiento (mejor área bajo la curva), con una sensibilidad del 82,4% y una especificidad del 93,4%. Estos resultados, unidos a la sencillez de la herramienta, hacen que haya sido la elegida para hacer un cribado universal en nuestro hospital. En Reino Unido, el MUST es la herramienta implantada tanto en Atención Primaria como en Especializada para la detección universal precoz de la desnutrición 10. Para una correcta implantación de una herramienta de cribado nutricional, es fundamental una adecuada formación del personal sanitario. Tewar y cols. 11) observaron cómo, en una planta de Cirugía Vascular donde el MUST estaba implantado como herramienta de cribado nutricional universal, aumentaba el número de pacientes a los cuales se realizaba el MUST (93% vs. 72%) con menor número de errores en su realización y un diagnóstico más frecuente de pacientes con MUST ≥ 2 (8% vs. 4%) 11, tras recibir el personal sanitario formación al respecto. Además, al menos inicialmente, sería recomendable un estrecho control en su realización para conseguir que el cribado nutricional se lleve a cabo de manera adecuada hasta su total implantación 12.
En nuestra serie, se realizó formación al personal sanitario y un seguimiento de la implantación del MUST por parte del personal de la UNCyD, observándose cómo el 83% de los pacientes con un cribado positivo cumplían criterios de desnutrición al ingreso, lo que supone una prevalencia de desnutrición al ingreso del 13%.
Tal y como se refleja en varios estudios, los pacientes de mayor edad y menor peso son los que presentan mayor riesgo nutricional 1,13. En nuestro grupo de pacientes desnutridos no se encontraron diferencias en cuanto a sexo, aunque sí presentaban más edad, menor IMC y, en más de las tres cuartas partes de los casos, eran ingresos no programados, por lo que la propia situación de desnutrición pudo condicionar un ingreso urgente.
Como se observó en el estudio PREDyCES 1, la prevalencia de desnutrición fue también superior en los pacientes mayores de 70 años.
Por otra parte, el grupo de pacientes desnutridos al ingreso presentó una mortalidad un año después del alta hospitalaria 2,4 veces superior, y una tasa de reingreso anual 2,0 veces mayor que los pacientes normonutridos. Estos resultados están en línea con los publicados por Lin Lim y cols. 14, que mostraban un riesgo relativo de mortalidad un año después del alta hospitalaria tres veces superior y una tasa de readmisión 1,5 veces superior a los seis meses en los pacientes desnutridos.
En nuestro grupo, la prevalencia de desnutrición (13%) fue menor a la descrita en otras series quirúrgicas, como la del grupo de Thomas y cols. 15, con una prevalencia de desnutrición del 24%, o el grupo de Lin Lim y cols. 14, con prevalencias del 15-30% en función del tipo de servicio quirúrgico.
Esta baja prevalencia, probablemente, está condicionada por que los ingresos eran programados en más del 50% de los pacientes. Sin embargo, si tenemos en cuenta únicamente los ingresos urgentes, la prevalencia de desnutrición al ingreso es del 19%, mucho más acorde con otras series quirúrgicas 1,14,15,16.
Allard y cols. 17 demostraron cómo la estancia hospitalaria aumentaba si existía una pérdida de peso mayor del 5% o un deterioro del estado nutricional durante el ingreso en los pacientes con ingresos de más de siete días, datos concordantes con nuestra serie, donde un 7% de los pacientes con una estancia hospitalaria de siete días o más presentaron un empeoramiento de su situación nutricional durante el ingreso hospitalario. Fueron estos pacientes los que tuvieron mayor estancia hospitalaria y coste sanitario. Este grupo presentó, además, un descenso del IMC durante el ingreso y una tendencia no significativa a un aumento de la tasa de mortalidad anual y del número de reingresos, probablemente no significativos debido al escaso número de pacientes en el grupo con deterioro del estado nutricional. Asimismo, en este grupo el IMC fue menor y la estancia hospitalaria, más prolongada (siete días), respecto a los que no sufrieron deterioro del estado nutricional, a igualdad de comorbilidades.
Los costes de hospitalización, gastos por estancia hospitalaria, fueron un 65% superiores en los pacientes desnutridos al ingreso, coste que se incrementó en un 127% en los pacientes que sufrieron deterioro del estado nutricional durante el ingreso. En el estudio PREDYCES 1 también se observó que el mayor gasto sanitario procedía del grupo de pacientes con deterioro del estado nutricional durante el ingreso hospitalario 18.
Podemos deducir fácilmente que el empeoramiento del estado nutricional durante el ingreso tiene mucho más impacto en la estancia media de los pacientes y en los costes que la desnutrición previa. Estos datos se reflejan también en el reciente estudio de Gastalver-Martín y cols. 19, que incluyeron en sus estimaciones, además, los gastos de ingreso en planta y cuidados intensivos, pruebas diagnósticas y de laboratorio, fármacos y suplementos nutricionales, y encontraron un gasto superior (entre un 45 y un 102%) en los pacientes malnutridos, especialmente cuando no mejoraban durante la hospitalización.
La mayor limitación de este estudio es el elevado número de ingresos programados, por lo que probablemente no sea una muestra muy representativa de la población quirúrgica hospitalaria, ya que minimiza la prevalencia de desnutrición, menor a la observada en otros estudios. Sin embargo, los resultados obtenidos reflejan un aumento de la estancia hospitalaria y, por tanto, de los recursos sanitarios, asociado a un aumento de la morbimortalidad y al número de reingresos después de un año de seguimiento en los pacientes desnutridos y en aquellos que sufrieron un deterioro de su situación nutricional durante el ingreso.
CONCLUSIONES
La herramienta MUST detectó en el momento del ingreso un elevado porcentaje de pacientes con riesgo de desnutrición. Además, un 9% de los pacientes que ingresaron con un buen estado nutricional desarrollaron desnutrición durante la estancia hospitalaria y una mayor estancia. Los pacientes con desnutrición al ingreso presentaron mayor estancia hospitalaria y una mayor tasa de exitus y de reingresos urgentes en el primer año después del alta hospitalaria. Por último, los pacientes que presentan desnutrición al ingreso o deterioro del estado nutricional durante su estancia hospitalaria ocasionan un sobrecoste económico.
Teniendo en cuenta los resultados anteriores, no hay duda de que un correcto y precoz manejo de la DRE es fundamental para disminuir la morbimortalidad no solo hospitalaria, sino también tras el alta hospitalaria. Para poder realizar un correcto manejo de estos pacientes, es fundamental el uso de herramientas de cribado nutricional de manera universal en todas las unidades de hospitalización, en el momento del ingreso y durante la hospitalización, de manera periódica. Por tanto, una correcta dotación de recursos materiales y humanos en las unidades de Nutrición Cínica y Dietética es fundamental para una adecuada prevención y manejo de la DRE.