Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO  Similares en Google
Similares en Google
Compartir
Gaceta Sanitaria
versión impresa ISSN 0213-9111
Gac Sanit vol.16 no.1 Barcelona feb. 2002
ORIGINAL
Instituciones de asistencia médica colectiva en el Uruguay:
impacto de la regulación
M. Buglioli a / C. Grau b / L. Lazarov b / G. Mieres c
a Departamento de Medicina Preventiva y Social.
b Cátedra de Economía y Finanzas Públicas. Universidad de la República.
c Director de Atención Ambulatoria de Central Médica. Montevideo. Uruguay.
Correspondencia: Dr. M. Buglioli. Avda. A. Navarro, 3051. Montevideo.
Correo electrónico: buglioli@chasque.apc.org
Recibido: 29 de junio de 2000.
Aceptado: 24 de julio de 2000.
(Collective medical care institutions in Uruguay. Impact of the regulation)
Resumen
Con más de un siglo de historia en el país y brindando cobertura médica a más de la mitad de los uruguayos a través de una modalidad que integra las funciones de seguro y prestador de servicios, las instituciones de asistencia médica colectiva (IAMC) han presentado en la última década un déficit persistente: el 52% de los beneficiarios están adscritos a instituciones con un déficit mayor al 4% sobre ingresos. Se trata de analizar cuál ha sido el impacto de la regulación en algunos aspectos relacionados con el comportamiento de la oferta -concentración y cuotas del mercado, selección de riesgos, fijación de los precios- y de la demanda -selección adversa y el efecto de los copagos en la utilización de servicios-. El mensaje desde la regulación no parece haber promovido los incentivos adecuados para un comportamiento eficiente y de calidad por parte de las IAMC, siendo uno de los temas clave a abordar en un contexto de reforma sectorial.
Palabras clave: Instituciones de asistencia médica colectiva. Uruguay.
Abstract
Collective medical care institutions have been in existence for more than a century and have provided medical care to more than half of Uruguayans through a modality that integrates insurance and provision of services. In the last decade, these institutions have presented a persistent deficit: 52% of the beneficiaries are members of institutions with a deficit of more than 4%. We analyze the impact of the regulation of certain aspects related to the behavior of supply (market concentration and quotas, risk selection, price fixing) and demand (adverse selection and the effect of the co-payments in services utilization). The regulation seems not to have promoted the necessary incentives to efficiency and quality by the IAMC, one of the key aspects to be approached in the context of sectorial reform.
Keywords: Collective Health Care Institutions. Uruguay.
Introducción
En el Uruguay viven 3,2 millones de habitantes, que presentan en relación con el contexto latino-americano buenos indicadores socioeconómicos y de salud. La estructura de la atención médica presenta una organización muy fragmentada, integrada por una compleja red de instituciones públicas y privadas, que dan cobertura formal a alrededor del 95% de la población, con una importante disponibilidad de recursos asignados al sector: 10% del producto bruto (565 dólares per cápita), 3,7 médicos por mil habitantes1.
Las instituciones de asistencia médica colectiva (IAMC) son el principal componente del subsector privado. Surgidas a partir de las «sociedades de socorros mutuos» instrumentadas en el siglo XIX por los grupos de inmigrantes llegados al país -como forma de protección social ante un medio totalmente ajeno para ellos-, en la actualidad su función principal es la asistencia médica, dando cobertura a casi el 50% de la población del país.
La normativa vigente identifica tres tipos de IAMC: a) asociaciones asistenciales (mutualistas) que, inspiradas en los principios del mutualismo y mediante seguros mutuos, otorgan a sus asociados asistencia médica, y cuyo patrimonio está afectado exclusivamente a ese fin; b) cooperativas de profesionales, que proporcionan asistencia médica a sus afiliados y socios y en las que el capital social ha sido aportado por los profesionales que trabajan en ellas, y c) servicios de asistencia, creados y financiados por empresas privadas o de economía mixta para prestar, sin fines de lucro, atención médica al personal de dichas empresas y, eventualmente, a los familiares de aquél.
Cualquiera que sea la modalidad legal adoptada, las IAMC presentan algunas características comunes. Se trata de entidades prepagas de servicios de salud que otorgan una cobertura integral con algunas limitaciones como, por ejemplo, en alta tecnología y atención odontológica, que no persiguen fines de lucro y que actúan como entidad aseguradora y prestadora de servicios a la vez. Vale decir que existe en ellas una integración vertical de estas dos actividades aunque se evidencia una enorme variabilidad en cuanto a las prestaciones que se realizan a través de servicios propios o contratados a terceras instituciones. Respecto a su función aseguradora existen peculiaridades que las diferencian de lo que sucede, en general, con las instituciones que ofrecen servicios en los mercados de seguros.
Desde el año 1991 se observa un déficit persistente en el sistema, con un fuerte endeudamiento financiero del sector. Si se toma como indicador de la situación actual el número de afiliados en instituciones en situación de crisis para el año 1999, se aprecia que un 36,6% de los usuarios están afiliados a instituciones con un déficit superior al 8% de los ingresos y que el 52% lo están a instituciones con un déficit superior al 4%.
Regulación de las IAMC
Se hace referencia en particular a la normativa relativa a precios y tipo de prestaciones que las IAMC están obligadas a brindar.
Las IAMC deben prestar cobertura integral con algunas excepciones, como ya se ha referido. Se entiende por cobertura integral un paquete de prestaciones definido legalmente en forma taxativa en la Ley 15.181 y algunas normas posteriores, y que incluye acciones que abarcan desde la atención ambulatoria (en policlínica y a domicilio) hasta la atención hospitalaria en todos los niveles de complejidad, incluyendo cirugías, procedimientos diagnósticos y terapéuticos, y provisión de medicamentos. A su vez, la ley permite a las IAMC ofrecer esquemas de atención con cobertura parcial, siempre que este tipo de cobertura no supere el 10% del total de sus afiliados.
En cuanto a la política de precios, tradicionalmente las instituciones fijaban un valor de cuota único para el paquete integral de prestaciones, sin considerar las diferencias de riesgo de la población usuaria. Hoy se observa, en instituciones de gran tamaño, una práctica de diferenciación del valor de la cuota en función, principalmente, de la edad de sus afiliados
Los asegurados de las IAMC pueden ser de carácter voluntario u obligatorio. Los primeros son aquellos que eligen de forma individual o colectiva una institución y abonan de forma directa la cuota a la IAMC. Se trata, sobre todo, de jubilados, informales, empleados de la Administración central, sectores de mayor nivel de ingreso. Los segundos, que alcanzan un número cercano a los 600.000, son los trabajadores del sector privado, que a través de la seguridad social deben elegir para su cobertura de salud una de entre las IAMC disponibles en el mercado.
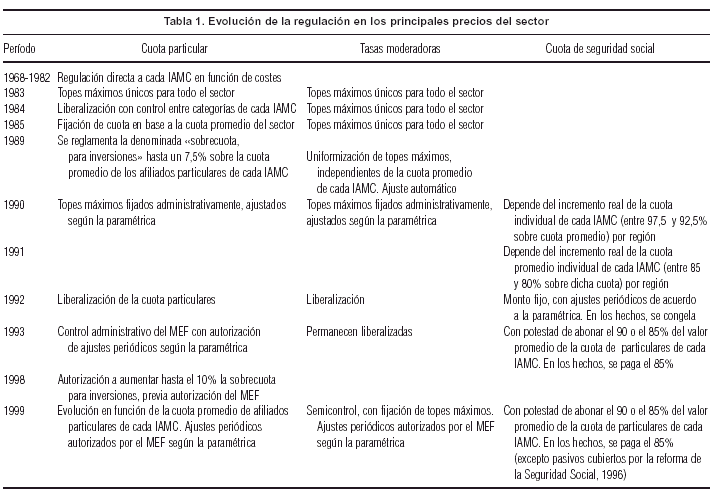
Existe un proceso histórico de regulación y desregulación (tabla 1) en el sector tanto sobre las cuotas particulares y colectivas, como sobre las tasas moderadoras (órdenes de atención, exámenes diagnósticos y medicamentos del área ambulatoria) que fijan las IAMC, así como sobre las cuotas que abona la seguridad social por la población que cubre.
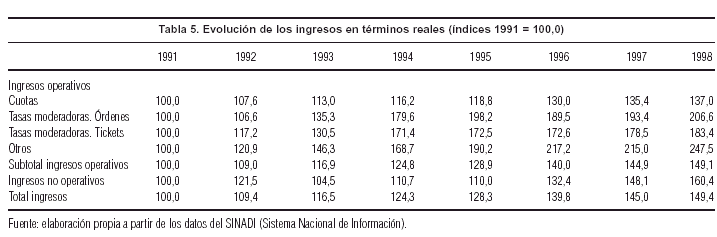
En el marco de la política de estabilización, el Gobierno ha tendido a frenar la evolución creciente de las cuotas IAMC, de modo tal que repercute directamente en el IPC (dado el peso relativo que tiene la cuota en la canasta de dicho índice), y simultáneamente alcanzar un equilibrio financiero en el subsistema de la seguridad social. Pero estas medidas afectan negativamente los ingresos del sistema IAMC. Con el objetivo de compensar financieramente dicho efecto, se liberan los precios de las tasas moderadoras de la demanda, de modo tal que éstas se transforman en fuentes de financiación del sistema (11% de los ingresos operativos en 1998).
Impacto de la regulación
Estructura del mercado: concentración y cuotas de mercado
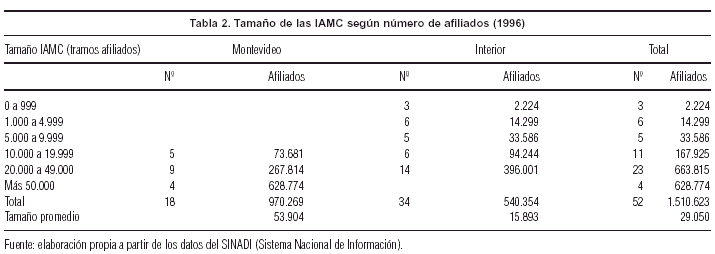
En la actualidad existen en Uruguay 53 IAMC, de las cuales 19 se encuentran en Montevideo y las restantes 34 en el interior del país. El tamaño promedio de las IAMC, medido en número de afiliados, era en el año 1996 de 29.050. Si se considera en forma separada Montevideo e interior, se observa que las instituciones de Montevideo son significativamente más grandes que las del interior, con 53.904 y 15.893 afiliados promedio, respectivamente.
En la tabla 2 se clasifican las IAMC en tramos de distinto tamaño, en función de la cantidad de afiliados que poseen, para el año 1996, lo cual permite visualizar el grado de concentración existente por región.
Para el interior, la dispersión en el tamaño de las instituciones es mucho mayor que en Montevideo, no existiendo ninguna Institución que en el año 1996 sobrepasara los 45.000 afiliados. Las IAMC de mayor tamaño de Montevideo sostienen un proceso lento pero constante de crecimiento, lo que se traduce en una tendencia a la concentración, tal como se observa en la tabla 3. La fuente de crecimiento de afiliados de estas últimas está dado fundamentalmente por las IAMC de menor tamaño de la capital.
Además, existen evidencias claras de que las empresas con un escaso padrón de afiliados presentan una alta probabilidad de inviabilidad a medio y largo plazo. También existen sobradas muestras de las dificultades experimentadas para consolidar procesos de fusión o absorción voluntarias entre empresas. En el caso de la capital, debería pensarse en la necesidad de un nuevo equilibrio, con un número de empresas menor y más adecuado para este tipo de mercado. El papel regulador del Estado será determinante para poder anticipar respuestas para una crisis, que puede operar como «efecto dominó» si no se toman las medidas correspondientes.
Afiliación: selección adversa y de riesgos
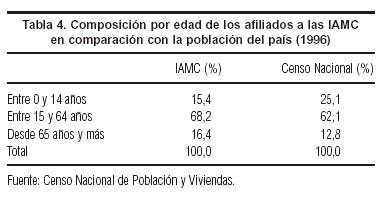
La población en las IAMC tiene una edad más avanzada en relación al promedio del país. Por ejemplo, para el caso de los niños, que no tienen derecho a asistirse en el sector público, es frecuente la suscripción de seguros parciales que a través de una prima más baja ofrecen las prestaciones que con mayor probabilidad pueden requerir de acuerdo a su nivel de riesgo. En la tabla 4 se compara el perfil etario de las IAMC con el de la población nacional según el último censo. El envejecimiento relativo de la población del sistema IAMC también queda puesto de manifiesto en los datos de la Encuesta Continua de Hogares: mientras el porcentaje de población beneficiaria del sistema IAMC representa el 51,4% del total de la población, en el caso de los mayores de 60 años los afiliados al sistema IAMC representan el 62,3% del total de este grupo.
Una de las variables exógenas que inciden en forma significativa en los costes asistenciales de las IAMC es la participación relativa de las personas de mayor edad, las que presentan tasas de utilización significativamente superiores que las del resto de los afiliados. Un estudio realizado por la Consultora Tea Deloitte y Touche, con información aportada por tres instituciones, las dos mayores de Montevideo y una pequeña del interior, acerca de las tasas de utilización por franja de edad ofreció los siguientes resultados: mientras el grupo de personas mayor de 65 años representa el 16% del total de afiliados al sistema, le correspondió el 32% del total de las consultas realizadas en el ejercicio, ocupó el 36% del total de días cama, recibió el 29% de las intervenciones quirúrgicas y consumió el 46% de los medicamentos. Como resultado de estas tasas de utilización, los gastos asociados a esta franja de edad representaron el 31% de los gastos totales de las instituciones. Si bien la variable edad no es la única que debe analizarse si de costes de la atención médica se trata, es indudable la importancia que esta dimensión representa en estudios que concentran su atención en los grupos de mayor gasto: el 5% de la población consume el 98% del gasto en hospitalización y el 55% del gasto ambulatorio2.
Las IAMC presentan diferencias sustantivas en las pautas regulatorias con los restantes seguros privados (tanto los que brindan opciones de cobertura amplia como los que se desempeñan en segmentos de cobertura parcial y reducida). Estos últimos no tienen exigencias de integralidad en sus paquetes asistenciales, lo cual les permite desarrollar políticas de afiliación diferencial tanto en el tipo de prestaciones como en el precio de los paquetes ofrecidos, según el nivel de riesgo de la población potencialmente demandante, en un marco de competencia desigual en lo que se refiere a las reglas de juego imperantes. Las estrategias de estos sectores de captar población joven, de mayor nivel de ingreso, tiene su efecto indirecto en la composición de los usuarios de las IAMC. Esto se potencia frente a la ausencia de incentivos que presentan las IAMC para captar la afiliación de la población de menor riesgo al financiarse a través del mecanismo de una prima fija.
El elevado nivel de agregación de servicios incluido en el pago de la prima por usuario parece incorporar un mensaje de eficiencia desde la financiación, pero se describe un trade-off entre eficiencia y selección en caso de no existir una adecuada distribución de riesgos financieros entre proveedor y financiador3. Si bien no existen estudios que se centren en la descripción del fenómeno de la selección de riesgos dentro de las IAMC como tampoco se encuentran disponibles en otras realidades4, se han instrumentado diferentes herramientas que sin incorporar mecanismos de ajuste explícito de riesgo5, permitirían mitigar el problema potencial de la selección de pacientes por parte de estas instituciones:
- Prohibición de toda discriminación respecto a las poblaciones aseguradas: es el caso de los beneficiarios a través de la seguridad social, los cuales no tienen limitaciones para el ingreso a las IAMC (a estos últimos se les exige mínimos de permanencia). También entran dentro de este apartado usuarios con determinadas patologías de alta prevalencia como es el caso de los diabéticos
- Obligatoriedad de asegurar un mínimo de población que permita consolidar un pool suficiente de riesgo. A principios de los ochenta (Decreto 97/83) se fijó en 20.000 mil el número mínimo de afiliados para las IAMC de Montevideo. La aplicación de esta disposición junto a la situación económica y la transferencia de afiliados entre instituciones determinó el cierre de algunas instituciones de menor tamaño. Actualmente esta disposición está derogada.
- Creación de un fondo para la cobertura de prestaciones de alto coste y alta complejidad (Fondo Nacional de Recursos), las cuales quedan fuera del paquete de prestaciones obligatorias de las IAMC.
- Forzar perfiles de aseguramiento con cierta compensación intergeneracional: los jóvenes y más sanos financian a los más utilizadores por su nivel de morbilidad. Ésta fue la base del sistema en su concepción inicial, y aún hoy es el paradigma de la equidad del sistema para algunos actores relevantes (instituciones de segundo grado que representan a las IAMC, sindicatos de trabajadores y de médicos). En la medida que los que hacen un menor uso de los servicios asistenciales son los jóvenes sanos, son éstos quienes financiarían a los adultos enfermos. En este criterio de equidad no se contempla la capacidad de pago de los involucrados. Como se ha descrito previamente, el paquete no diferenciado de prestaciones es ofrecido en muchos casos a una prima (valor de la cuota mutual) que no diferencia por riesgos. Esto da como resultado que en el sistema exista un tipo de subsidios implícitos, desde aquellos que hacen un menor uso de los servicios asistenciales hasta quienes hacen mayor uso de los mismos.
En cuanto al ajuste explícito de riesgos a partir de valores diferenciales de las primas, puede decirse que en los últimos años se dio un fenómeno creciente en este sentido, pero de carácter autolimitado por el tipo de regulación establecido. Después de una segunda liberalización del precio tope de la cuota en 1992, que duró sólo algunos meses, los incrementos de la misma deben ser autorizados por el Ministerio de Economía y Finanzas. En los últimos 2 años se incorpora en algunas instituciones un criterio de ajuste por edad, bajando el valor para la población más joven y sana. El valor de la cuota que reciben las IAMC por sus afiliados a través de la Seguridad Social se fija en función del valor promedio de la cuota de afiliación individual de la institución. De esta manera, una institución que quiera bajar el valor de la cuota para un segmento de la población, recibirá un valor menor de la cuota por parte del Banco de Previsión Social. Dado que, como promedio, las instituciones tienen un 40% de afiliados de este tipo, se limita seriamente la posibilidad de realizar una discriminación de precios en función de los riesgos.
Impacto de los precios de las primas y los copagos
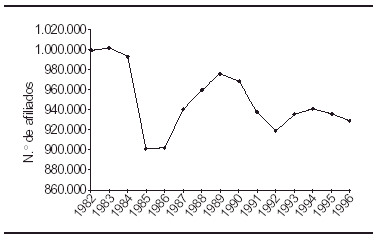
Los dos descensos en el número de afiliados voluntarios (no adscritos a través de la seguridad social) coinciden prácticamente con períodos de liberalización del valor de la prima, aunque el incremento de los precios repercute en una leve caída en el número de afiliados (baja elasticidad de la demanda) (fig. 1).
Figura 1. Evolución de los afiliados voluntarios.
Con el objetivo de compensar financieramente a las IAMC ante la fijación de valores topes de las primas, se liberan las tasas moderadoras de la demanda (órdenes, tickets, etc.), de modo que se transforman en fuent es de financiamiento del sistema, con los consiguientes impactos que ello representa en materia de acceso de los afiliados al sector (tabla 5). Las tasas moderadoras en la actualidad, y tras un largo período sin ningún tipo de regulación, pasan a tener un régimen de semicontrol con el establecimiento de topes máximos.
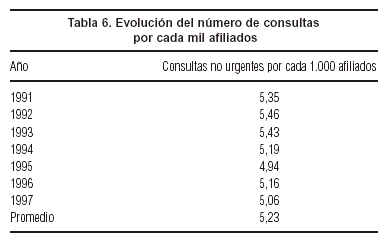
En cuanto a los efectos de los copagos sobre la demanda de servicios, en el número de consultas cada 1.000 afiliados se observa una disminución en el período 1994-1997 en relación al período 1991-1993, coincidente con un aumento en el valor real de los copagos. El promedio de consultas para el período 1991-1993 fue de 5,41, mientras que en 1994-1997 fue de 5,08, lo que implica un descuento del 6,1%. No obstante, no se observa una tendencia a que el valor de este indicador siga disminuyendo en el tiempo (tabla 6).
El impacto mayor se produciría en los sectores de menores ingresos6, afectando la accesibilidad económica a la consulta ambulatoria, lo que aumentaría seguramente la utilización de los servicios del sector público, y pudiendo además repercutir negativamente sobre los costes de las IAMC al no facilitar el acceso a las actividades preventivas en el primer nivel de atención. Por otro lado, el efecto disuasorio de la tasa moderadora en la utilización de servicios es similar en procedimientos de mayor o menor efectividad demostrada, por lo que los mecanismos de coparticipación de costes no serían efectivos para reducir la demanda superflua7.
Conclusiones
El sistema IAMC, fuertemente regulado en precios y prestaciones, enfrenta un mercado en el cual sus más directos competidores, los seguros privados -tanto los que ofrecen cobertura con grados diversos de amplitud, como los estrictamente parciales-, actúan en un marco desregulado que les permite desarrollar acciones que promueven la captación de la población más joven y de menor morbilidad. Se ha configurado un escenario de competencia con sesgos que favorecen a empresas de aseguramiento privado (servicios de emergencia móvil, seguros privados propiedad de las mismas y otros de carácter internacional, entidades sanatoriales privadas, etc.). En particular, las emergencias móviles transfieren costes de internación a las IAMC y al sector público. Han surgido y se han desarrollado aprovechando nichos de mercado fruto de la ineficiencia del sistema IAMC, logrando brindar prestaciones de menor coste y con notoria mayor eficiencia en determinados segmentos del mercado. Esto les permite operar con tasas moderadoras bajas o nulas, captación de demanda creciente y mayor éxito empresarial.
El proceso considerado en su globalidad tiende entonces a generar una selección adversa hacia las IAMC, las cuales absorben progresivamente sectores con mayor probabilidad a enfermar, aumentando su atractivo fundamentalmente en el área de la cobertura quirúrgica y de internación para sectores de niveles de ingreso medio. El crecimiento de las IAMC durante el período 1982-1996 se produce a partir de los afiliados a través de la seguridad social, con una variación poco significativa del subconjunto con afiliación voluntaria.
La regulación imperante en el sector no parece fortalecer la competencia en calidad, contención de costes y especialización. Las principales variables priorizadas por las instituciones IAMC para la captación de afiliados parecen ser la alta tecnología, la «imagen», la promoción con fuerza de ventas, la publicidad, la ubicación geográfica, etc. Estas variables no conducen, en general, a una gestión más eficiente de los recursos involucrados en este tipo de mercados, en función de los objetivos perseguidos por entidades de servicios de salud.
En cuanto a los precios de cuota, los mismos no presentan una variancia significativa, lo cual demuestra que no se han utilizado (salvo en casos específicos para capturar segmentos de la población de menor riesgo -niños y jóvenes-) como variable determinante en la competencia entre empresas.
Pero existe movilidad de afiliados en el sector que conduce, naturalmente, a la concentración, dado que son las empresas de mayor tamaño las que pueden desarrollar con éxito aspectos como alta tecnología, la publicidad, la imagen, la promoción, la variedad de especialistas (en tipo y número), etc. La concentración puede favorecer al sistema en su conjunto, siempre que sea capaz de aprovechar las economías de escala que se pudieran producir en las diversas formas de integración interinstitucional, con apoyo regulatorio del Estado.
En todo caso, la regulación ha presentado históricamente un comportamiento errático en lo que tiene que ver con los precios del sector, no ha podido establecer reglas de juego claras, ha configurado desigualdades competitivas entre empresas competidoras a partir de la existencia de asimetrías en la normativa que se aplica a los distintos tipos de entidades (IAMC y empresas aseguradoras privadas), y no ha sido capaz de establecer los incentivos adecuados que permitieran, mediante regulación, alcanzar un mejor aprovechamiento de los recursos destinados a salud en el país.
Las tendencias futuras en materia de regulación dependerán del modelo de sistema al que apunte el nuevo gobierno a partir del año 2000. Seguramente deberán plasmarse, sea cual fuera ese modelo, medidas tendentes a alcanzar el equilibrio en el mercado de las IAMC, para atemperar los fuertes déficit económicos y financieros que deben enfrentar, fundamentalmente las empresas de pequeño porte, las cuales, en escenarios de restricción crediticia y baja inflación, tienen escasos grados de libertad para alcanzar cierta viabilidad futura
Existe cierto consenso entre los operadores del sector en relación a las ventajas de extender el seguro de enfermedad a sectores aún no cubiertos, lo cual permitiría incrementar la población afiliada al sistema IAMC. Esta medida requiere un incremento de gasto por parte del sector público, lo cual no parece factible al menos a corto plazo.
Como se recomienda en la bibliografía, las fórmulas alternativas de pago ajustado por riesgo parecen necesarias para reducir las conductas de cream-skimming a las que se ve incentivado el sector IAMC a desarrollar ante la modalidad de prima única, junto a ciertos ajustes del marco regulatorio actual8. En el sistema uruguayo, además, se debe analizar los problemas de equidad y acceso que puede determinar el pago de primas diferenciales, debido a que salvo los usuarios a través de la seguridad social, el resto de afiliados realizan aportes directos de su bolsillo. Es indudable que el abordaje de este último aspecto conlleva una reforma más profunda del sector, donde se consideren aspectos como el aseguramiento obligatorio, el aporte relacionado con el nivel de ingresos y el fondo único de salud, entre otros.
Bibliografía
1. MSP/FISS. Estadísticas de Salud. Montevideo, 1998. [ Links ]
2. Ibern P. La concentración de los costes sanitarios per cápita y el control de riesgo. Gac Sanit 1995; 9: 133-139. [ Links ]
3. Newhouse JP. Sistema de pago a planes de salud y proveedores: eficiencia de la producción versus selección. En: Ibern P, editor. Incentivos y contratos en los servicios sanitarios. Barcelona: Springer, 1999. [ Links ]
4. Puig J. Managing risk selection incentives. Int J Health Plann Mgmt 1999; 14; 287-311. [ Links ]
5. López G, Ortún V. Economía y Salud. Madrid: Encuentro Ediciones,1998; 61. [ Links ]
6. Newhouse JP. Free for all? Harvard: Harvard University Press, 1996; 340. [ Links ]
7. Rodríguez M. El gasto sanitario en Cataluña. Análisis del gasto sanitario privado y su contribución a la política sanitaria. [Tesis doctoral para la Universidad de Barcelona.] Barcelona: 1988; 255-256. [ Links ]
8. Medici A, Londoño JL, Coelho O, Saxenian H. Managed care and managed competition in Latin America and the Caribbean. Innovations in Health Financing: mayo de 1997. [ Links ]