Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Gaceta Sanitaria
versión impresa ISSN 0213-9111
Gac Sanit vol.25 no.3 Barcelona jun. 2011
Una bola de nieve está creciendo en los servicios sanitarios: los pacientes supervivientes de cáncer
The growing snowball in health services: long-term cancer survivors
Tàrsila Ferroa,b y Josep M. Borràsa,c
aPla Director d'Oncologia, Departament de Salut, Generalitat de Catalunya, Barcelona, España
bDepartament d'Infermeria Fonamental, Escola Universitària d'Infermeria, Universitat de Barcelona, Barcelona, España
cDepartament de Ciències Clíniques, IDIBELL, Universitat de Barcelona, Barcelona, España
Deseamos reconocer la financiación parcial recibida del Instituto de Salud Carlos III, de Madrid, en el marco de la Red Cooperativa de Investigación del Cáncer (RD006/020/0089).
Dirección para correspondencia
RESUMEN
Una de las consecuencias del progreso en el diagnóstico y el tratamiento del cáncer es el aumento de la supervivencia observado en las últimas décadas en Europa y en España. El número de nuevos casos de cáncer continúa aumentando principalmente debido al envejecimiento de la población, por lo que es previsible que el número de personas que viven años tras un diagnóstico de cáncer continúe creciendo. Este hecho supone un elemento de presión a los sistemas sanitarios, que muestran sus limitaciones para atenderlos con el modelo actual de seguimiento. Deben plantearse nuevos escenarios asistenciales, tanto desde la perspectiva de la gestión sanitaria como de la clínica. A pesar de no haber suficiente evidencia científica sobre cómo sistematizar el seguimiento de los casos, se están impulsando diversas estrategias, sobre todo en otros países, para lograr una mayor adecuación en la provisión de servicios a estos pacientes. En España tales experiencias son muy escasas, pero dada la situación emergente, que bien puede ser comparada a un efecto en bola de nieve, se requiere la revisión y la reformulación del modelo actual para ofrecer una respuesta más efectiva y ajustada a la realidad. El propósito de este artículo es identificar las prioridades de atención de estos pacientes desde el punto de vista sanitario, revisar los modelos organizativos que se ensayan en otros países y proponer un marco de referencia, basado en la integración de niveles asistenciales, incluyendo atención primaria de la salud, que es la Cenicienta en este problema, como aproximación a un modelo que permita evaluar las mejores opciones asistenciales para estos pacientes en nuestro entorno sanitario.
Palabras clave: Cáncer. Supervivientes. Modelos asistenciales.
ABSTRACT
One of the consequences of diagnostic and therapeutic progress in cancer is the increased survival observed in the last few decades in Spain and elsewhere in Europe. New cancer cases are increasing steadily due to population aging, among other factors. Consequently, the number of long-term survivors can be expected to increase in the years to come. This increase will tax healthcare systems, which are already showing the limitations of the present model of follow-up. New scenarios should be assessed and proposed from both the management and clinical perspectives. Although there is insufficient scientific evidence to indicate the most effective way to organize the follow-up of these patients, several approaches are being proposed in other countries to improve the fit between health services provision and the specific needs of these patients. In Spain, these experiences are scarce. However, given the situation, which could be described as a snowball effect, the current model should be reviewed and new approaches discussed in order to provide a more effective response to this situation. This article aims to identify the priorities for cancer survivors from the healthcare point of view, to review organizational approaches in other countries, and to propose a framework, based on the integration of the different levels of health care, including primary care - the Cinderella of this situation - in order to assess various healthcare options for these patients in the Spanish healthcare context.
Key words: Cancer. Survivors. Healthcare models.
Introducción
Entre los retos que deben afrontar los servicios sanitarios en los próximos años cabe destacar el de los supervivientes de cáncer. La consecuencia de las mejoras en el diagnóstico y el tratamiento del cáncer es el aumento de la supervivencia observado en Europa y en España en las últimas décadas, que de forma general, entre todos los tipos de cáncer, es del 47,3% en los hombres y del 55,8% en las mujeres1. Se estima2 que en el año 2012 serán diagnosticados de cáncer en España 104.851 hombres y 103.417 mujeres, y la supervivencia para los tumores de alta incidencia, como el cáncer colorrectal, el de mama y el de próstata, será superior al 50%, el 86% y el 71,4%, respectivamente3, lo que ofrece una perspectiva sobre la magnitud de esta situación. El envejecimiento de la población en España tiene un notable impacto sobre dicho aumento de los casos4. Este aspecto, junto al continuo crecimiento del número de supervivientes, obliga a considerar los nuevos escenarios y plantea nuevos retos para la provisión de servicios en la atención de la supervivencia de larga evolución en el cáncer5-7.
El conocimiento de que se dispone sobre la salud de los supervivientes de larga evolución es todavía limitado. Se basa, mayoritariamente, en los estudios sobre los supervivientes que han tenido cáncer durante su infancia o juventud. Entre los adultos, la mayor parte de la información procede de estudios sobre la supervivencia en cáncer de mama, debido a que ésta es prolongada, pero en otros tumores de alta prevalencia todavía no se han estudiado lo suficiente las posibles secuelas físicas y funcionales a largo plazo5. Otros factores, como los socioculturales y los psicológicos, la actitud sobre el autocuidado, o la adopción de estilos de vida saludables, también se identifican como elementos que influyen en la duración y la calidad de vida de la supervivencia a largo plazo8,9. Estos aspectos de salud apuntan a la multidimensionalidad de las necesidades que surgen en esta fase, y también a la amplitud con que deberían analizarse y abordarse las diferentes estrategias de atención sanitaria.
Sin embargo, ¿cuál es la situación que observamos hoy en los servicios sanitarios frente a este problema? El seguimiento de los pacientes una vez superado el tratamiento activo se lleva a cabo principalmente en los servicios oncológicos hospitalarios. Los objetivos son prevenir, diagnosticar precozmente y tratar la morbilidad relacionada con el cáncer y su tratamiento; en este sentido, las visitas se centran en la detección de las recidivas, la monitorización de los efectos adversos a largo plazo de los tratamientos y la detección de segundas neoplasias10,11. Tal actividad se desarrolla siguiendo un patrón organizativo similar al utilizado durante los tratamientos. Esto se puede constatar con la superposición de especialistas que han intervenido en el tratamiento, con los mismos objetivos y solicitando muchas veces las mismas pruebas. De hecho, hay pacientes satisfechos con esta intensidad de visitas repetidas, lo que crea una situación de dependencia que lleva a consultar al especialista por cualquier otra afección o situación de salud banal, sin que el médico de atención primaria tenga ningún papel en este seguimiento.
Es un hecho que el número creciente de supervivientes se reconoce de forma internacional como un elemento que presiona a los sistemas sanitarios a estudiar nuevas fórmulas organizativas asistenciales11,12. Por otra parte, son relevantes las expectativas y demandas de atención de los pacientes, en especial sobre los aspectos vinculados a la calidad de vida durante la supervivencia13,14. En este artículo comentaremos brevemente los problemas que conlleva definir a los supervivientes de cáncer y las prioridades en ellos desde el punto de vista sanitario, revisaremos los modelos organizativos que se plantean en otros países para afrontar este reto y concluiremos planteando una posible vía de avance.
Como definir quién es un paciente superviviente de cáncer
La transición de la fase de tratamiento activo a la de postratamiento y a la de larga supervivencia es un aspecto importante del proceso oncológico (Figura 1), tanto por su influencia sobre la salud de los supervivientes de larga evolución como por el impacto sobre los servicios sanitarios, y pone de manifiesto la necesidad de aumentar la investigación en este ámbito y de diseñar nuevas estrategias de atención que permitan adecuar una oferta sanitaria más racional y ajustada a los riesgos y necesidades de salud.
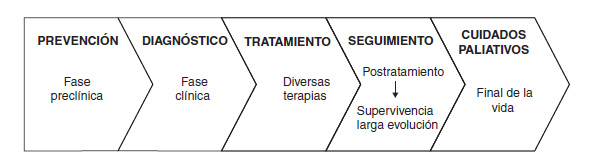
Figura 1. Proceso natural de la enfermedad y proceso de atención oncológico.
Desde la perspectiva de la atención en la fase de seguimiento, ésta se inicia al finalizar el tratamiento. No obstante, cabe señalar que bajo el nombre de «superviviente de cáncer» se encuentran diversas circunstancias y hay una amplia variabilidad en la interpretación del concepto, a pesar de los diversos intentos de su conceptualización15. Este hecho es relevante porque, de forma generalizada, suelen desarrollarse patrones de seguimiento similares en todos los supervivientes de cáncer, sea cual sea su neoplasia o su entorno familiar y social.
Una de las primeras aproximaciones la realizó Mullan16 al describir su propia historia personal, e identificó tres fases de supervivencia: aguda, vinculada al proceso diagnóstico hasta la finalización del tratamiento, en la cual predominan el tratamiento y sus efectos secundarios; extendida, cuando el tratamiento ha finalizado y la enfermedad está en remisión, en la cual tienen lugar la vigilancia y las exploraciones sistemáticas; y permanente, cuando la persona está libre de enfermedad y la probabilidad de recidiva es baja.
Posteriormente, Loescher et al17 y Welch-McCaffrey et al18 desarrollaron un concepto de superviviente más relacionado con las posibles trayectorias que podía tener un paciente: vivo y libre de enfermedad durante años; vivo y libre de enfermedad a largo plazo, pero que muere de forma rápida debido a una recaída tardía; vivo y libre del tumor primario, pero que desarrolla una segunda neoplasia; vivo con periodos intermitentes de enfermedad activa; vivo con cáncer; vivo, cuando se esperaba la muerte como desenlace natural del proceso de la enfermedad.
Este enfoque es importante porque inicia la conceptualización del superviviente teniendo en cuenta las consecuencias del cáncer a corto y largo plazo19.
Si bien no hay un consenso generalizado sobre cuál es el punto de referencia inicial para identificar el término «superviviente», se asocia con más frecuencia al período desde la finalización del tratamiento primario (cirugía, quimioterapia o radioterapia) y en adelante, mientras que con relación a la supervivencia de larga evolución, en términos generales se considera que el punto de partida es a partir de los 5 años de haber sobrevivido al cáncer y estar libre de enfermedad. En este marco hay que tener en cuenta algunas situaciones especiales, como ocurre con el tratamiento hormonal en el cáncer de mama, que se administra durante años, una vez finalizados la mayoría de los tratamientos.
Teniendo en cuenta estas consideraciones, junto a la posible evolución clínica que pueda tener un paciente en el postratamiento, puede hacerse una aproximación para definir perfiles de supervivientes, de los cuales tres son más relevantes: libre de enfermedad, respuesta completa; situación crónica o intermitencia de la enfermedad, respuesta parcial; y en tratamiento primario de larga duración (Figura 2).

Figura 2. Perfiles de supervivencia en cáncer. Adaptado de IOM Commitee on Cancer
Survivorship, 2006. From Cancer Patient to Cancer Survivor: Lost in Transition.
Washington DC: The National Academic Press.
Estos perfiles podrían utilizarse como elementos guía, junto a los riesgos de salud relacionados con los efectos secundarios del tratamiento, en el diseño de diferentes estrategias o modelos de atención para esta fase del proceso oncológico, en especial en la supervivencia de larga evolución.
Problemas de salud de los supervivientes de larga evolución
Los avances en los tratamientos, además de mejorar la supervivencia, también han reducido los efectos secundarios y su intensidad, contribuyendo así a mejorar la calidad de vida de los pacientes con cáncer. No obstante, continúan produciéndose efectos secundarios, la mayoría de ellos temporales, pero algunos pueden permanecer durante largo tiempo o convertirse en una situación crónica de salud. Por otra parte, también pueden aparecer efectos tardíos, que a diferencia de los anteriores ocurren meses o años tras haber finalizado los tratamientos, y que no se han manifestado previamente o han permanecido en una situación subclínica20,21.
Por otro lado, cabe mencionar la comorbilidad relacionada con otras afecciones presentes con mucha frecuencia en los pacientes de edad avanzada, y que se asocia a una mayor vulnerabilidad. Otro aspecto relevante es la influencia que tiene la comorbilidad en la decisión terapéutica, pues puede modificar las pautas establecidas22,23.
En los casos de cáncer infantil, a lo largo de los años los supervivientes presentan una disminución de la probabilidad de morir por una recidiva, pero aumenta la relacionada con el desarrollo de segundas neoplasias y enfermedades cardiovasculares24 debido a complicaciones atribuidas a los efectos secundarios de los tratamientos25,26.
En los adultos, el mayor conocimiento de los problemas de salud en los supervivientes proviene de los estudios realizados principalmente en mujeres afectadas de cáncer de mama y de otros como el cáncer testicular, de próstata y los linfomas no Hodgkin, por su mayor supervivencia, en los cuales a largo plazo se observan complicaciones cardiovasculares, cognitivas, neuropatías periféricas, síndromes dolorosos, fatiga crónica, deterioro sexual, infertilidad, linfedema, y otras27-30.
Además de los aspectos físicos y funcionales, los psicológicos también son importantes. Las emociones de miedo o ansiedad, las alteraciones de la propia imagen, la pérdida de la autoestima, y las modificaciones, los cambios o pérdidas del trabajo o de las relaciones socioafectivas pueden influir en la salud y la calidad de vida, así como la actitud sobre la prevención y el autocuidado31.
A pesar de las limitaciones todavía existentes en relación con el conocimiento de la salud y la calidad de vida en estos pacientes, el conjunto de necesidades que comienzan a perfilarse va más allá de las intervenciones sanitarias actuales y de las que el sistema sanitario actual puede afrontar sin cambios. Entre las principales necesidades que deben considerarse podemos citar la máxima recuperación de la capacidad funcional posible, la prevención y el manejo de otros problemas crónicos de salud, la adopción de estilos de vida saludables, la adherencia a los tratamientos, la detección precoz de segundas neoplasias, y la detección de las recidivas y de los efectos secundarios a largo plazo32-34, que en conjunto forman un amplio espectro de problemas y necesidades que excede a los servicios oncológicos.
La orientación multidisciplinaria35,36 y la intervención de los diversos niveles asistenciales, desde la atención primaria hasta la sociosanitaria, pueden ser, igual que ocurre en las fases de diagnóstico y tratamiento del proceso oncológico, los elementos clave para una intervención efectiva, aunque probablemente con una distribución diferente en la intensidad de participación y la diversidad de los profesionales implicados, que a su vez requerirá el consenso y la coordinación para el desarrollo de una organización específica, caracterizada por la continuidad asistencial y modelos compartidos de atención.
Finalmente, un aspecto que no hemos mencionado hasta ahora y que requiere un enfoque complementario al planteado desde los servicios sanitarios es el de las necesidades de atención social. Problemas como la reincorporación laboral, pérdidas en las oportunidades de promoción laboral a consecuencia de la duración de la enfermedad, o los cambios en la relación de pareja a causa de los efectos secundarios de algunos tratamientos son algunos de los aspectos que considerar desde posiciones complementarias a las del sistema sanitario. Aunque no podemos revisarlas aquí, sí deben tenerse en cuenta como un elemento esencial del reto planteado por estos pacientes.
En búsqueda de un modelo para afrontar la bola de nieve de los supervivientes
Actualmente no se dispone de guías ni protocolos específicos para la atención en esta fase, pero son diversas las iniciativas y estrategias que se están desarrollando, sobre todo en la última década, tanto para tener mayor conocimiento en este campo como para desarrollar experiencias organizativas asistenciales que permitan sistematizar un modelo o programa de seguimiento en la supervivencia. El crecimiento en bola de nieve de este grupo de pacientes ha hecho de ellos un tema de preocupación esencial en la organización de la atención en oncología.
Diversos países están llevando a cabo iniciativas para responder a este reto. En 1996, el National Cancer Institute (NCI) de Estados Unidos creó la Office of Cancer Survivorship (OCS) con el objetivo principal de impulsar la investigación en este ámbito. También Noruega cuenta desde 2005 con un centro nacional donde desarrolla estudios sobre los efectos a largo plazo después del tratamiento del cáncer.
En 2006, la publicación del libro From cancer patient to cancer survivor, lost in transition, por parte del Institute of Medicine, en el cual se recogen diez recomendaciones para abordar la supervivencia en cáncer, tanto desde la perspectiva de investigación como de la modelización de la atención, supuso también un impulso al desarrollo de acciones específicas en este ámbito (Tabla 1).
Por otra parte, son diversas las estrategias o planes de cáncer de las diferentes regiones o países, como Ontario en Canadá, y Dinamarca, Noruega, Reino Unido y España, entre otros, en Europa, que incorporan la supervivencia a largo plazo como elemento que considerar en el conjunto de sus estrategias. En concreto, Reino Unido ha desarrollado la National Cancer Survivorship Initiative como elemento vertebrador de las acciones principales. En este sentido se han establecido tres fases en el tiempo: la primera recoge la elaboración de una visión global y compartida sobre este tema de salud, ya publicada38; la segunda comprende el ensayo de diferentes modelos de atención, para proporcionar evidencia sobre los beneficios de estas experiencias; y la tercera incluye la implementación de los modelos evaluados, manteniendo la mejora continua, y el desarrollo de un programa específico de investigación.
En algunos centros especializados en cáncer de Estados Unidos se desarrollan programas de seguimiento a largo plazo por profesionales de enfermería de práctica clínica avanzada (Nurse Practitioners) con diversa intervención. Por ejemplo, mientras en el Memorial Sloan-Kettering Cancer Centre son estos profesionales los que llevan a cabo todo el seguimiento, en la Universidad de Pennsylvania están desarrollando un modelo integrado con asistencia primaria, en el cual la transición desde el hospital la conduce el profesional de enfermería, que es quien ha estado llevando al paciente durante el tratamiento39. Este último aspecto es fundamental, desde la perspectiva de seguridad y confianza que experimenta el paciente, que pasa de una situación en la cual se han concentrado de forma intensa diversos servicios y profesionales a otra de menor intensidad y frecuentación, y probablemente con la participación de nuevos profesionales. Éste es un elemento crítico que proteger en cualquiera de los modelos de atención que se adopten, no sólo por la seguridad clínica, sino también, y de igual importancia, por la percepción de vulnerabilidad del paciente en esta fase.
Algunos estudios desarrollados en Europa y Canadá sobre modelos compartidos entre los servicios oncológicos hospitalarios y asistencia primaria muestran la viabilidad, desde la perspectiva clínica, de responder a las necesidades de los pacientes supervivientes40-42. El núcleo esencial de la propuesta consiste en segmentar a los supervivientes según su riesgo de desarrollar efectos adversos a largo plazo y la gravedad de éstos. La identificación del grado de riesgo también es variable; mientras unos autores lo dividen en alto y bajo10, otros proponen un tercer grado y lo dividen en alto, moderado y bajo, y detallan más su perfil con relación a la recidiva o a los efectos adversos a largo plazo, la disponibilidad de los recursos asistenciales y las preferencias de los pacientes. Así, se propone que los de bajo riesgo sean derivados a asistencia primaria una vez finalizado todo el tratamiento, que los de riesgo moderado sean visitados alternativamente por los dos niveles asistenciales, y que los de riesgo alto se concentren en los servicios oncológicos12.
En España no constan experiencias equiparables a las descritas internacionalmente. De hecho, un primer aspecto que debe considerarse es la evaluación del impacto de estos pacientes en nuestro medio, así como analizar sus necesidades, comorbilidad y problemas psicosociales, junto a su patrón de utilización de servicios sanitarios y sociales, todavía por desarrollar.
Las diversas propuestas y tentativas para abordar esta fase del proceso oncológico muestran la dificultad de concretar un modelo asistencial, pero en conjunto aportan una serie de aspectos que considerar a la hora de diseñar las estrategias de atención. Los modelos compartidos entre la atención hospitalaria y la primaria, la segmentación de la supervivencia por niveles de riesgo de salud, y la protección de las fases de transición podrían ser contemplados como parte de los elementos esenciales en la elaboración de modelos o programas de atención en la supervivencia de larga evolución.
Una propuesta de trabajo para terminar
Probablemente no puede haber un único modelo asistencial como respuesta a este reto. De hecho, el tipo de tumor y su tratamiento ya delimitan de forma natural la necesaria diversidad de los programas de seguimiento, aunque los objetivos globales sean comunes. En este sentido, otro aspecto que considerar es el tipo de recursos disponibles localmente y el grado de cooperación entre profesionales dentro de un mismo hospital (para acordar un protocolo de seguimiento común, que evite duplicidades), o entre el hospital y la atención primaria (para concentrar el seguimiento de los pacientes con bajo riesgo de efectos adversos en atención primaria), lo que inevitablemente orienta a proponer modelos adaptados a los recursos y las necesidades locales.
Sin embargo, algunos elementos deben ser comunes a las diferentes estrategias o modelos de orientación compartida, con el fin de adecuar lo mejor posible la oferta sanitaria a las necesidades de salud. En este sentido, es relevante establecer perfiles de supervivientes basados en riesgos de salud. La atención a la diversidad de las necesidades de los supervivientes requiere un enfoque multidisciplinario y la participación coordinada de los niveles asistenciales. Esto precisa, a su vez, una organización específica basada en el consenso entre los profesionales de la atención hospitalaria y primaria, en protocolos clínicos compartidos y en circuitos asistenciales bien definidos con protección específica de los períodos de transición del paciente en el sistema sanitario. También es fundamental disponer de sistemas de información que permitan compartir la información esencial que comporta esta actividad asistencial, así como la evaluación de la asistencia sanitaria y los resultados clínicos y de calidad de vida.
En este sentido cabe señalar que, a pesar del reto que supone la coordinación de niveles y sus instrumentos de interrelación en nuestro ámbito, también disponemos de experiencias bien consolidadas de atención a enfermedades crónicas, como es el caso, por ejemplo, de la insuficiencia cardíaca o de la enfermedad pulmonar obstructiva crónica (EPOC). Estas experiencias se limitan a algunos centros sanitarios y debe comprobarse la capacidad de ampliarlas más allá de su carácter piloto en otros entornos asistenciales. Más recientemente y en el ámbito del cáncer, la introducción de circuitos específicos para su rápido diagnóstico también ha supuesto una experiencia positiva43. En conjunto, estas experiencias pueden orientar sobre los determinantes del éxito de su implantación, aunque ésta se encuentra lejos de ser sistemática en nuestro sistema sanitario.
En la Figura 3 se muestran los elementos citados en un marco de referencia a modo de aproximación a un modelo de atención en la supervivencia de larga evolución, en un entorno de integración de los diferentes niveles asistenciales. Su aplicación comporta:

Figura 3. Aproximación a un modelo de atención en la supervivencia en cáncer.
- Concentrar el riesgo alto en los servicios oncológicos, donde se puede enfocar el seguimiento a la detección precoz de la recurrencia y a la monitorización y el tratamiento de los efectos adversos y afecciones graves relacionadas; descentralizar el bajo riesgo en atención primaria para desarrollar intervenciones sobre la adopción y la adherencia a los hábitos de vida saludable, fomentando el autocuidado, así como la detección precoz de segundas neoplasias a largo plazo y el manejo de las situaciones crónicas y otras comorbilidades; compartir entre los dos niveles la atención de pacientes que por su condición de salud puedan beneficiarse de servicios de los dos ámbitos.
- Definir claramente, mediante los circuitos asistenciales, las puertas de entrada de cada nivel, identificando los profesionales de referencia.
- Identificar y sistematizar la información crítica necesaria para establecer el plan de seguimiento, de acuerdo con los protocolos consensuados.
- Desarrollar un programa o visita específica de transición para el paciente, basados en educación sanitaria sobre su salud e información respecto al seguimiento.
- Establecer y diferenciar los mecanismos de comunicación entre los profesionales de ambos niveles.
- Establecer sistemas de evaluación y compartir la información, tanto de resultados como de proceso.
Aunque no dispongamos de suficiente evidencia científica sobre cómo sistematizar este tipo de atención, ni sobre cómo segmentar los riesgos de los pacientes para su seguimiento, ante la diversidad y el continuo crecimiento que plantea la supervivencia en cáncer de larga evolución entre los adultos, es necesaria una reformulación de la provisión de los servicios sanitarios. El modelo actual está agotado. La organización se basa principalmente en los servicios oncológicos, que muestran limitaciones importantes para absorber el aumento de los casos nuevos y la atención a la supervivencia y sus necesidades específicas, en un entorno claramente orientado hacia los procesos agudos de la atención oncológica. Debemos desarrollar y evaluar modelos en nuestro sistema sanitario que nos permitan valorar las mejores opciones disponibles, analizar su viabilidad y ofrecer así una respuesta más racional y ajustada a esta situación de salud.
Contribuciones de autoría
T. Ferro ha escrito la primera versión y los dos autores discutieron y aprobaron la versión final.
Conflictos de intereses
Ninguno.
Agradecimientos
Agradecemos la colaboración de Luisa Aliste, Paula Manchón y Joan Prades.
Bibliografía
1. Verdecchia A, Francisci S, Brenner H, et al. Recent cancer survival in Europe: a 2000-02 period analysis of EUROCARE-4 data. Lancet Oncol. 2007; 8:784-96. [ Links ]
2. Sánchez MJ, Payer T, De Angelis R, et al. Cancer incidence and mortality in Spain: estimates and projections for the period 1981-2012. Ann Oncol. 2010; 21 Suppl 3:iii30-6. [ Links ]
3. Chirlaque MD, Salmerón D, Ardanaz E, et al. Cancer survival in Spain: estimate for nine major cancers. Ann Oncol. 2010; 21 Suppl 3:iii21-9. [ Links ]
4. Ribes J, Cleries R, Buxo M, et al. Predictions of cancer incidence and mortality in Catalonia to 2015 by means of Bayesian models. Med Clin (Barc). 2008; 131 Suppl 1:32-41. [ Links ]
5. Aziz NM. Cancer survivorship research: state of knowledge, challenges and opportunities. Acta Oncol. 2007; 46:417-32. [ Links ]
6. Gilbert SM, Miller DC, Hollenbeck BK, et al. Cancer survivorship: challenges and changing paradigms. J Urol. 2008; 179:431-8. [ Links ]
7. Rowland JH, Hewitt M, Ganz PA. Cancer survivorship: a new challenge in delivering quality cancer care. J Clin Oncol. 2006; 24:5101-4. [ Links ]
8. Demark-Wahnefried W, Peterson B, McBride C, et al. Current health behaviors and readiness to pursue life-style changes among men and women diagnosed with early stage prostate and breast carcinomas. Cancer. 2000; 88:674-84. [ Links ]
9. Demark-Wahnefried W, Aziz NM, Rowland JH, et al. Riding the crest of the teachable moment: promoting long-term health after the diagnosis of cancer. J Clin Oncol. 2005; 23:5814-30. [ Links ]
10. Nord C, Ganz PA, Aziz N, et al. Follow-up of long-term cancer survivors in the Nordic countries. Acta Oncol. 2007; 46:433-40. [ Links ]
11. Grunfeld E. Looking beyond survival: how are we looking at survivorship?. J Clin Oncol. 2006; 24:5166-9. [ Links ]
12. Oeffinger KC, McCabe MS. Models for delivering survivorship care. J Clin Oncol. 2006; 24:5117-24. [ Links ]
13. Cheung WY, Neville BA, Cameron DB, et al. Comparisons of patient and physician expectations for cancer survivorship care. J Clin Oncol. 2009; 27:2489-95. [ Links ]
14. Cheung WY, Neville BA, Earle CC. Associations among cancer survivorship discussions, patient and physician expectations, and receipt of follow-up care. J Clin Oncol. 2010; 28:2577-83. [ Links ]
15. President's Cancer Panel 2004b. Living beyond cancer: finding a new balance. Bethesda, MD: National Cancer Institute; 2010. [ Links ]
16. Mullan F. Seasons of survival: reflections of a physician with cancer. N Engl J Med. 1985; 313:270-3. [ Links ]
17. Loescher LJ, Welch-McCaffrey D, Leigh SA, et al. Surviving adult cancers. Part 1: Physiologic effects. Ann Intern Med. 1989; 111:411-32. [ Links ]
18. Welch-McCaffrey D, Hoffman B, Leigh SA, et al. Surviving adult cancers. Part 2: Psychosocial implications. Ann Intern Med. 1989; 111:517-24. [ Links ]
19. Institute of Medicine and National Research Council. Defining cancer survivors and survivorship. En: From cancer patient to cancer survivor, lost in transition. Washington DC: National Academies Press; 2006. [ Links ]
20. Aziz NM, Rowland JH. Trends and advances in cancer survivorship research: challenge and opportunity. Semin Radiat Oncol. 2003; 13:248-66. [ Links ]
21. Haylock PJ, Mitchell SA, Cox T, et al. The cancer survivor's prescription for living. Am J Nurs. 2007; 107:58-70. [ Links ]
22. Mols F, Coebergh JW, van de Poll-Franse LV. Health-related quality of life and health care utilisation among older long-term cancer survivors: a population-based study. Eur J Cancer. 2007; 43:2211-21. [ Links ]
23. Avis NE, Deimling GT. Cancer survivorship and aging. Cancer. 2008; 113(12 Suppl):3519-29. [ Links ]
24. Reulen RC, Winter DL, Frobisher C, et al. Long-term cause-specific mortality among survivors of childhood cancer. JAMA. 2010; 304:172-9. [ Links ]
25. Geenen MM, Cardous-Ubbink MC, Kremer LC, et al. Medical assessment of adverse health outcomes in long-term survivors of childhood cancer. JAMA. 2007; 297:2705-15. [ Links ]
26. Armstrong GT, Liu Q, Yasui Y, et al. Late mortality among 5-year survivors of childhood cancer: a summary from the Childhood Cancer Survivor Study. J Clin Oncol. 2009; 27:2328-38. [ Links ]
27. Bokemeyer C, Berger CC, Kuczyk MA, et al. Evaluation of long-term toxicity after chemotherapy for testicular cancer. J Clin Oncol. 1996; 14:2923-32. [ Links ]
28. Lilleby W, Fossa SD, Waehre HR, et al. Long-term morbidity and quality of life in patients with localized prostate cancer undergoing definitive radiotherapy or radical prostatectomy. Int J Radiat Oncol Biol Phys. 1999; 43:735-43. [ Links ]
29. Erickson VS, Pearson ML, Ganz PA, et al. Arm edema in breast cancer patients. J Natl Cancer Inst. 2001; 93:96-111. [ Links ]
30. Ng AK, Mauch PM. Late complications of therapy of Hodgkin's disease: prevention and management. Curr Hematol Rep. 2004; 3:27-33. [ Links ]
31. Bloom JR, Petersen DM, Kang SH. Multi-dimensional quality of life among long-term (5+ years) adult cancer survivors. Psychooncology. 2007; 16:691-706. [ Links ]
32. Beckjord EB, Arora NK, McLaughlin W, et al. Health-related information needs in a large and diverse sample of adult cancer survivors: implications for cancer care. J Cancer Surviv. 2008; 2:179-89. [ Links ]
33. Findley PA, Sambamoorthi U. Preventive health services and lifestyle practices in cancer survivors: a population health investigation. J Cancer Surviv. 2009; 3:43-58. [ Links ]
34. Khan NF, Carpenter L, Watson E, et al. Cancer screening and preventative care among long-term cancer survivors in the United Kingdom. Br J Cancer. 2010; 102:1085-90. [ Links ]
35. Borras JM, Ferro T. Multidisciplinary cancer care: we need to practice what we preach. Clin Transl Oncol. 2010; 12:583-4. [ Links ]
36. Spanish Association of Surgeron, Federation of Spanish Oncology Societies, Spanish Society of Pathology, et al. Institutional declaration in favour of the development of interdisciplinary cancer care in Spain. Clin Trans Oncol. 2010; 12:587-9. [ Links ]
37. Institute of Medicine and National Research Council. From cancer care through the oncology workfor sustaining research and care in the 21st Century. Workshop summary. Washington DC; 2006. [ Links ]
38. Department of Health MCSNI. The National Cancer Survivorship Initiative Vision. Londres: Department of Health. 2010. Disponible en: www.dh.gov.uk/publications. [ Links ]
39. Institute of Medicine. Survivorship care. En: Ensuring quality cancer care through the oncology workfor sustaining research and care in the 21st century. Workshop summary. Washington DC; 2009. [ Links ]
40. Grunfeld E, Gray A, Mant D, et al. Follow-up of breast cancer in primary care vs specialist care: results of an economic evaluation. Br J Cancer. 1999; 79:1227-33. [ Links ]
41. Grunfeld E, Levine MN, Julian JA, et al. Randomized trial of long-term follow-up for early-stage breast cancer: a comparison of family physician versus specialist care. J Clin Oncol. 2006; 24:848-55. [ Links ]
42. Del Giudice ME, Grunfeld E, Harvey BJ, et al. Primary care physicians' views of routine follow-up care of cancer survivors. J Clin Oncol. 2009; 27:3338-45. [ Links ]
43. Borràs JM, Espinàs JA, Ferro T, et al. Cancer strategy in Catalonia. Spain Clin Trans Oncol. 2009; 11:1-30. (Extraordinary 5). [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Correo electrónico: jmborras@ub.edu
(J.M. Borràs)
Recibido el 1 de Septiembre de 2010
Aceptado el 1 de Diciembre de 2010















