Introducción
Conseguir avances en la mejora de la seguridad del paciente requiere investigación en cuatro áreas: determinar la magnitud de los riesgos relacionados con la atención sanitaria; analizar los factores que contribuyen a la aparición de resultados adversos estableciendo cuáles son evitables o reducibles; identificar soluciones efectivas y sostenibles para lograr una atención más segura; y evaluar el impacto de los eventos adversos sobre pacientes, profesionales y sistema sanitario, así como la aceptabilidad y la sostenibilidad de las soluciones1 2.
Actualmente tenemos conocimiento razonable de la frecuencia y la distribución de los eventos adversos y de los factores contribuyentes en todos los ámbitos asistenciales: hospitales de agudos y de media y larga estancia, atención primaria y servicios como urgencias, cuidados intensivos u obstetricia. El 10-12% de los/las pacientes atendidos/as en hospitales, tanto en hospitalización como en urgencias, y el 1-2% de los/las atendidos/as en atención primaria sufren algún evento adverso relacionado con la atención recibida3-10. Por su magnitud y posibilidades de prevención, los eventos adversos son un problema de salud pública.
Así mismo, disponemos de evidencia de calidad moderada y alta de la eficacia de determinadas conductas profesionales, prácticas y procedimientos para mejorar la seguridad del paciente11. Sin embargo, es escasa la investigación sobre la implementación y la evaluación de las mismas. Dicho de otro modo: sabemos lo que hay que hacer, pero no lo hacemos en la medida en que se debería.
Leape12, uno de los precursores de la seguridad del paciente, resumió con una frase, «la seguridad del paciente es un viaje», la importancia de conseguir que dicho viaje -el trabajo diario de los profesionales- estuviera marcado por procedimientos seguros.
La seguridad del paciente y la seguridad vial tienen nexos en cuanto a métodos de trabajo. Por otra parte, la semiótica de las señales de tráfico, inicialmente desarrollada para regular la circulación de vehículos y personas, se ha extendido con aparente éxito a ámbitos como la seguridad ocupacional13 14, y estimamos que también, por su sencillez y fácil comprensión, puede ser útil para promover actitudes y conductas más seguras entre los/las profesionales sanitarios/as.
Los objetivos de este trabajo han sido valorar las diferencias entre el grado de necesidad y de implementación percibidos de determinadas prácticas seguras recomendadas para mejorar la seguridad del paciente, y elaborar una propuesta de utilización de señales de tráfico para promover su implementación.
Método
El estudio se desarrolló en dos fases. En la primera, se recopilaron las recomendaciones sobre prácticas seguras y objetivos de seguridad propuestas por la Joint Commission on Accreditation of Healthcare Organizations15, el National Patient Safety and Quality Forum16, la Organización Mundial de la Salud (Nueve soluciones para la seguridad del paciente)17, el Emergency Care Research Institute18 y el Ministerio de Sanidad, Servicios Sociales e Igualdad de España19, seleccionando las 14 prácticas sobre las que existían buenos niveles de evidencia sobre su eficacia11 y eran recomendadas por más de uno de los organismos citados (Tabla 1). En una segunda fase se elaboró un cuestionario anónimo ad hoc para evaluar la percepción sobre la conveniencia de cada práctica seleccionada, su grado de implementación y la utilidad de las señales para promover su aplicación. La encuesta se realizó utilizando la aplicación Google drive, estructurándola en tres secciones. En la primera, se valoró para diferentes prácticas la opinión de los encuestados sobre su utilidad, utilizando una escala lineal de 9 puntos (1: ninguna utilidad; 9: máxima utilidad), y se les preguntó sobre la categoría de señal que considerarían más apropiada (especial atención, peligro/advertencia, prohibición, obligación o indicación)20.
Tabla 1 Prácticas seguras seleccionadas y organismos que las recomiendan
| Mejorar el cumplimiento de la higiene de manos | JC, NPSQ, OMS, MSSI |
| Mejorar el cumplimiento de las precauciones de barrera para prevenir infecciones | JC, NPSQ, ECRI, MSSI |
| Asegurar la identificación de los pacientes en cualquier procedimiento | JC, NPSQ, OMS, ECRI, MSSI |
| Prevenir que se empiecen las intervenciones quirúrgicas sin seguir las listas de comprobación de preoperatorio y de anestesia | JC, NPSQ, OMS, MSSI |
| Mejorar el cumplimiento de medidas parar reducir el riesgo de infecciones asociadas a catéter | JC, OMS, ECRI, MSSI |
| Asegurar el cumplimiento de las preferencias de los pacientes en la etapa final de su vida (limitación del esfuerzo terapéutico) | NPSQ, ECRI, MSSI |
| Asegurar la sistematización de la valoración del riesgo de úlceras por presión en todos los pacientes | NPSQ, MSSI |
| Favorecer la utilización de sistemas de alerta rápida (código sepsis, etc.) | NPSQ, OMS, ECRI, |
| Implantar paquetes de medidas para la prevención de la neumonía asociada a ventilación mecánica | JC, NPSQ, ECRI, MSSI |
| Mejorar la conciliación de la medicación al ingreso y al alta de los pacientes | JC, NPSQ, OMS, MSSI |
| Conseguir que determinados procedimientos los hagan solo personas o equipos entrenados | NPSQF, OMS, ECRI |
| Reducir el uso y la duración de los sondajes urinarios | JC, NPSQ, OMS, ECRI, MSSI |
| Reducir el riesgo de escritura ilegible | NPSQ, OMS, ECRI, MSSI |
| Mejorar y sistematizar la comunicación entre profesionales de turnos, servicios y niveles asistenciales | JC, NPSQ, OMS, ECRI, MSSI |
ECRI: Emergency Care Research Institute18; JCAHO: Joint Commission on Accreditation of Healthcare Organizations15; MSSI: Ministerio de Sanidad, Servicios Sociales e Igualdad19; NPSQF: National Patient Safety Quality Forum16; OMS: Organización Mundial de la Salud17.
Para valorar el grado de acuerdo entre los encuestados se utilizaron los criterios de la Corporación RAND y de la Universidad de California para la valoración del consenso entre expertos, considerando tres niveles de acuerdo21:
Acuerdo: no más del 30% de los participantes han puntuado la utilidad de la señal fuera de la región de tres puntos (1-3, 4-6, 7-9) que contiene la mediana de su puntuación. Es decir, al menos el 70% de las puntuaciones se encuentran dentro de una misma región de tres puntos.
Desacuerdo: al menos el 30% de los participantes han puntuado en cada una de las regiones extremas de puntuación (1-3 y 7-9).
Acuerdo indeterminado: resto de las situaciones.
Siguiendo los mismos criterios, el grado de recomendación de cada práctica se estableció teniendo en cuenta los siguientes escenarios:
Recomendado: mediana en el intervalo 7-9 y con acuerdo.
No recomendado: mediana en el intervalo 1-3 y con acuerdo.
Recomendación débil/dudosa: resto de las situaciones.
En la segunda sección se incluyeron dos preguntas en relación con las prácticas anteriores: su valoración sobre la necesidad de implementación de dichas prácticas, utilizando para ello una escala Likert de 1 a 5 (1: práctica poco o nada necesaria; 5: práctica muy necesaria o prioritaria), y su evaluación sobre el grado de cumplimiento o adherencia reales a las mismas en su ámbito de trabajo (1: cumplimiento nulo o inexistente; 5: máximo cumplimiento o adherencia).
Finalmente, se recogió información sobre sugerencias y comentarios en texto abierto, así como datos acerca de la profesión, el ámbito asistencial y la experiencia laboral de la persona encuestada.
La invitación a participar en el estudio se envió por correo electrónico, junto con una carta de presentación, durante el último trimestre de 2014 a una muestra de oportunidad de profesionales de medicina, enfermería y farmacia de España y América Latina que reunían una o más de las siguientes características: haber participado activamente en el desarrollo de los estudios ENEAS (Estudio Nacional de Efectos Adversos en Hospitales Españoles)3, IBEAS (Estudio Iberoamericano de Eventos Adversos en Latinoamérica)5, EARCAS (Estudio de Eventos Adversos en Residencias y Centros Sociosanitarios de España)6 o APEAS (Estudio de Eventos Adversos en Atención Primaria de España)10, responsables de seguridad del paciente de las comunidades autónomas de España en el Consejo Interterritorial de Salud, alumnos de las diferentes promociones del Máster Universitario de Calidad y Seguridad del Paciente promovido por el Ministerio de Sanidad, Servicios Sociales e Igualdad de España, e informadores clave que habían participado en iniciativas docentes y de investigación de seguridad del paciente de universidades de Venezuela, Portugal, Argentina, Brasil, Colombia, Perú, México, Chile y España. Así mismo, se solicitó su colaboración a las sociedades españolas de Calidad Asistencial, de Medicina Preventiva, Salud Pública e Higiene, y de Medicina Familiar y Comunitaria, para la difusión de la invitación entre sus miembros.
Con el fin de incrementar el grado de respuesta, tras la primera solicitud de colaboración se enviaron tres recordatorios.
También se solicitó a los receptores del cuestionario que, si lo consideraban oportuno, lo reenviaran a otros profesionales de su ámbito laboral o académico que desempeñaran actividades de seguridad del paciente o estuvieran involucrados en proyectos de investigación al respecto.
Para el análisis de la información obtenida se utilizó la estadística descriptiva en forma de distribución de frecuencias con medidas de centralización y dispersión, y el test de ji al cuadrado cuando se hicieron comparaciones entre variables cualitativas.
El estudio obtuvo el dictamen previo favorable del Comité de Ética e Investigación Clínica de Aragón.
Resultados
En una primera fase se realizó una revisión de las propuestas de mejora de los organismos seleccionados. Tras la lectura y la revisión de las propuestas, y del contenido de la documentación correspondiente15-19, se comprobó que las actuaciones previstas podían agruparse en 14 categorías de prácticas seguras utilizadas (Tabla 1).
En la segunda fase se procedió al envío de los cuestionarios. Se recibieron 365 y la mayor parte, el 70,6%, procedían del entorno asistencial hospitalario, el 21% del ámbito de la gestión, la organización y la investigación, y el 8,4% del primer nivel asistencial. En relación con la antigüedad profesional, un 62% refirió una experiencia superior a 20 años y un 29,4% de 11 a 30 años.
Al considerar la utilidad de las señales para promover el uso de prácticas seguras se observó que, para cuatro de las 14 incluidas en el cuestionario (28,6%), existía un grado de consenso suficiente según los criterios definidos (Tabla 2).
Tabla 2 Utilidad de las señales para indicar prácticas seguras
| Buenas prácticas | Utilidada | Mediana | Acuerdo y grado de recomendación | ||
|---|---|---|---|---|---|
| 1-3 | 4-6 | 7-9 | |||
| Mejorar el cumplimiento de la higiene de manos | 16 (4,4) | 60 (16,5) | 289 (79,2) | 8 | Hay acuerdo |
| Mejorar el cumplimiento de las precauciones de barrera para prevenir infecciones | 22 (6,0) | 67 (18,4) | 276 (75,4) | 8 | Recomendado |
| Asegurar la identificación de los pacientes en cualquier procedimiento | 25 (6,8) | 57 (15,7) | 283 (77,5) | 8 | |
| Prevenir que se empiecen las intervenciones quirúrgicas sin seguir las listas de comprobación de preoperatorio y de anestesia | 15 (4,0) | 58 (15,9) | 292 (80) | 7 | |
| Mejorar el cumplimiento de medidas parar reducir el riesgo de infecciones asociadas a catéter | 34 (9,3) | 82 (22,5) | 249 (68,2) | 7 | Acuerdo indeterminado |
| Asegurar el cumplimiento de las preferencias de los pacientes en la etapa final de su vida (limitación del esfuerzo terapéutico) | 44 (12,0) | 79 (21,7) | 242 (66,4) | 7 | Recomendación débil |
| Asegurar la sistematización de la valoración del riesgo de úlceras por presión en todos los pacientes | 35 (9,6) | 93 (25,5) | 237 (64,9) | 7 | |
| Favorecer la utilización de sistemas de alerta rápida (código sepsis, etc.) | 52 (14,2) | 86 (23,6) | 227 (62,2) | 7 | |
| Implantar paquetes de medidas para la prevención de la neumonía asociada a ventilación mecánica | 42 (11,5) | 97 (26,6) | 226 (61,9) | 7 | |
| Mejorar la conciliación de la medicación al ingreso y al alta de los pacientes | 52 (14,2) | 95 (26,1) | 218 (57,7) | 7 | |
| Conseguir que determinados procedimientos los hagan solo personas o equipos entrenados | 71 (19,5) | 89 (24,3) | 205 (56,2) | 7 | |
| Reducir el uso y la duración de los sondajes urinarios | 48 (13,1) | 118 (32,3) | 199 (54,5) | 7 | |
| Reducir el riesgo de escritura ilegible | 100 (27,4) | 92 (25,2) | 173 (47,4) | 6 | Acuerdo indeterminado |
| Mejorar y sistematizar la comunicación entre profesionales de turnos, servicios y niveles asistenciales | 109 (29,9) | 87 (23,8) | 169 (46,3) | 6 | No recomendado |
a 1: ninguna utilidad; 9: máxima utilidad.
Más del 75% de los encuestados valoraron la utilidad de las señales ≥7 puntos (escala de 1 a 9) para higiene de manos, cumplimiento de las precauciones de barrera, identificación segura de los pacientes y uso de listados de verificación previos a cirugía.
En el otro extremo, dos de las prácticas seguras planteadas, las relativas a la necesidad de mejorar y sistematizar la comunicación entre los profesionales y a evitar errores por escritura ilegible, no lograron la puntuación ni el acuerdo necesario como para recomendar en ellas la utilización de una señal concreta.
En las otras prácticas seguras analizadas, si bien la mediana en la escala de utilidad era alta (7 puntos), en ningún caso se alcanzó el 70% de concordancia, por lo que se situaron en la zona de grado indeterminado de acuerdo y, por tanto, la recomendación sobre utilizar o no señales de seguridad era menor.
Los encuestados mostraron preferencias por algunos tipos de señales en determinadas buenas prácticas (Tabla 3 y Fig. 1). En el conjunto de las 14 prácticas seguras analizadas, los tipos de señal preferidas fueron las de «especial atención», en concreto las de stop (28,4%), obligación (26,1%) y advertencia o peligro (26,1%). Sin embargo, entre las diferentes prácticas, las preferencias estaban poco definidas.
Tabla 3 Adecuación del tipo de señal
a Solo para quienes consideran una utilidad ≥4 en la pregunta asociada.
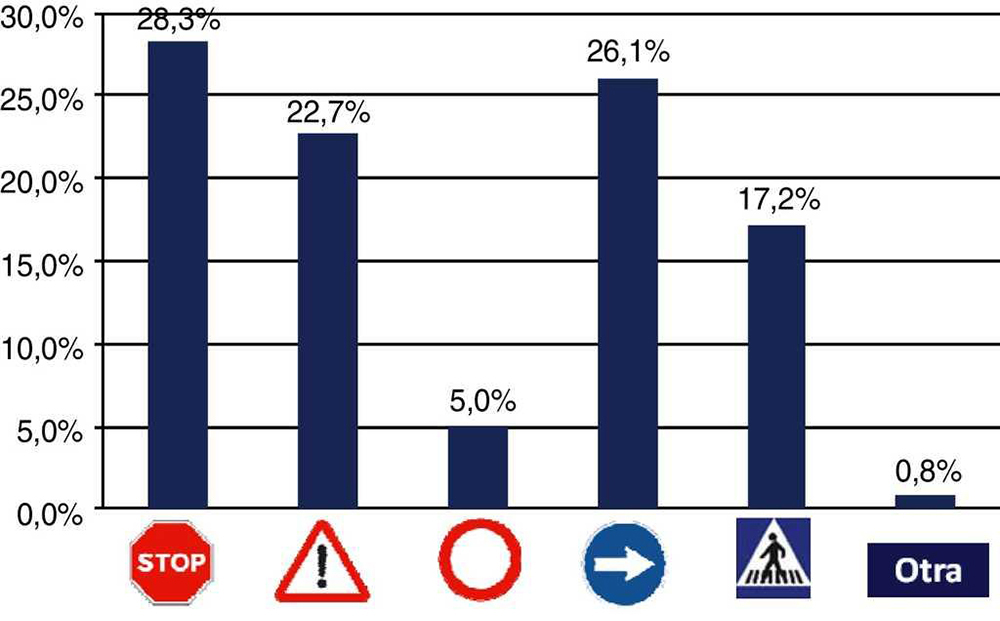
Figura 1 Tipos de señales de seguridad preferidas por los encuestados para el conjunto de las 14 prácticas de seguridad analizadas.
Las señales de «peligro o advertencia» eran preferidas en relación con la reducción del uso y la duración de los sondajes urinarios, la valoración del riesgo de úlceras por presión y el uso de precauciones de barrera para evitar infecciones.
Las que indican «obligación» dominaban claramente en aquellas prácticas que se pretende que todo el personal respete o cumpla sin excepciones, como las relacionadas con la higiene de manos, la identificación segura de pacientes y el uso de precauciones de barrera en los casos en que está indicado.
La señal de «indicación» solo era preferida en las prácticas seguras referidas a mejorar la comunicación entre profesionales, en tanto que las señales de «prohibición» no fueron escogidas para ninguna de las prácticas seguras analizadas.
En la mayoría de las prácticas se observó una gran variabilidad en las preferencias sobre la señal más adecuada con la que respaldar su cumplimiento.
Las listas de comprobación prequirúrgicas (media ± desviación estándar [DE]: 4,46 ± 0,85), la higiene de manos (4,41 ± 0,84) y la identificación segura de los pacientes (4,34 ± 0,90) fueron las prácticas que obtuvieron más acuerdo sobre su necesidad o prioridad de ser aplicadas en los centros sanitarios. Más del 50% de los encuestados les dan una puntuación máxima en la escala de prioridad, en tanto que la conciliación de medicación al ingreso y al alta, mejorar y sistematizar la comunicación entre profesionales, y que solo personas o equipos con experiencia y entrenamiento suficiente hagan determinados procedimientos, son las prácticas que menos grado de acuerdo sobre la necesidad suscitaron, con apenas el 25% de las respuestas que las consideraron como prioritarias. Todas ellas alcanzaron un valor medio superior a 3,5 en la escala en que 3 es el valor neutro.
En relación con el cumplimiento de las prácticas seguras, la identificación segura de pacientes es la práctica que tiene mejor valoración respecto al cumplimiento real en los centros sanitarios, aunque la puntuación fue de solo 3,5 ± 1,1, y con más del 20% de las respuestas por debajo del valor neutro. Otras prácticas que obtuvieron mejor percepción sobre el grado de cumplimiento fueron la valoración del riesgo de úlceras por presión (3,46 ± 1,0), la higiene de manos (3,36 ± 1,0) y la prevención de las infecciones asociadas a catéter (3,36 ± 0,9).
En seis de las prácticas seguras estudiadas, su grado de cumplimiento resultó inferior a 3 (42,8%), siendo además en las que se pudo apreciar mayor diferencia entre la necesidad y el grado de adherencia percibido (Fig. 2). Estas fueron: 1) la reducción del riesgo de escritura ilegible; 2) la conciliación de la medicación al ingreso y al alta del paciente; 3) la sistematización de la comunicación entre profesionales; 4) la implantación de sistemas de alerta rápida; 5) la exigencia de entrenamiento previo de profesionales y equipos para la realización de determinados procedimientos; y 6) el cumplimiento de las preferencias del paciente en la etapa final de la vida.
Discusión
La revisión de las recomendaciones de las organizaciones más relevantes en relación con la seguridad del paciente14-19 ha puesto de manifiesto la existencia de propuestas de actuación similares para responder a problemas de seguridad del paciente universales, tales como errores y otros problemas relacionados con el uso inadecuado del medicamento, infecciones relacionadas con la atención sanitaria, fallos en la identificación de pacientes, empeoramientos súbitos o progresivos de la enfermedad de base de los pacientes, o problemas relacionados con el uso de técnicas diagnósticas y terapéuticas, los cuales aparecen claramente identificados en todos los estudios epidemiológicos que se han realizado. Sin embargo, la implementación de dichas propuestas y la investigación al respecto son insuficientes22 23.
Nuestro estudio tiene varias limitaciones. La primera está relacionada con el tipo de muestreo utilizado, ya que impide estimar la tasa de respuesta y puede suponer una amenaza a la representatividad y la validez de las conclusiones. Sin embargo, debe señalarse que el muestreo de oportunidad se ha utilizado en otros estudios sobre seguridad del paciente3 7 9 y que el número de cuestionarios cumplimentados, la procedencia diversa geográfica de los/las profesionales encuestados/as, y su perfil de formación y experiencia en temas relacionados con la calidad y la seguridad del paciente, proporcionan una información útil para satisfacer los objetivos del estudio.
Por otra parte, el estudio no aborda cuestiones relativas a otros factores que, además de la evidencia, influyen sobre la cultura de seguridad entendida esta como el modo de pensar, sentir y hacer la práctica asistencial más segura, y que requieren procedimientos de estudio específicos, como el grupo nominal o la observación directa24-27.
Un aspecto a destacar de los resultados de nuestro estudio es el hecho de que todas las prácticas seguras analizadas fueran valoradas como necesarias o muy necesarias (media y límite inferior del intervalo de confianza por encima de 3 sobre 5 puntos), y que, sin embargo, en seis de ellas (reducir el riesgo de escritura ilegible, conciliación de medicación al ingreso y al alta, estandarización de la comunicación entre profesionales, implantación de sistemas de alerta rápida, aplicación de procedimientos complejos por profesionales o equipos entrenados, y cumplimiento de preferencias del paciente en la etapa final de la vida) el grado de implementación fuera considerado insuficiente, lo que nos estaría señalando varias áreas de mejora para avanzar hacia una asistencia más segura en los centros sanitarios.
En relación con la idoneidad de la utilización de las señales, debe destacarse que, en el ámbito del tráfico rodado, la misión de las mismas es advertir, informar y, en su caso, reglamentar conductas con la necesaria antelación en determinadas circunstancias de la vía o la circulación, convirtiéndose así en un sistema de comunicación para transmitir mensajes precisos, sencillos y fácilmente reconocibles, en función del color y la forma, sobre normas de actuación, advertencias e información de interés para una circulación más segura y más eficaz. En el ámbito de la seguridad del paciente, el uso de la semiótica de las señales presenta como ventajas su buena iconicidad, entendida esta como el grado de similitud entre la imagen o representación con lo que quieren representar, y el alto nivel semántico o de significado. En este sentido, la introducción de cambios en la simbología y el contenido servirían para advertir y recordar a los profesionales aspectos en relación con determinadas prácticas seguras.
Así mismo, el hecho de que la semiótica sea reconocida también por los pacientes podría presentar como valor añadido que estos se involucraran más en los procesos asistenciales, advirtiendo y recordando a los profesionales la necesidad de desarrollar determinadas prácticas, así como favorecer el diálogo al respecto. Sin embargo, las señales no son útiles por sí mismas y requieren ineludiblemente planes de difusión e implementación para lograr los fines que pretenden.
El hecho de que en el presente estudio haya acuerdo generalizado sobre su utilización en cuatro prácticas (cumplimiento de la higiene de manos, precauciones de barrera para prevenir infecciones, asegurar la identificación de los pacientes en cualquier procedimiento, y uso de listados de verificación preoperatorios y de anestesia) está probablemente influido por el desarrollo de campañas y proyectos de amplia difusión sobre estas prácticas, tanto nacionales como internacionales, tales como Manos limpias salvan vidas28, Neumonía zero29, Bacteriemia zero30 o Seguridad en cirugía31.
Con menor nivel de acuerdo en función de los resultados obtenidos, la simbología de las señales también podría ser de utilidad para mejorar el cumplimiento de otras prácticas seguras, como las relativas a reducir el riesgo de infecciones asociadas a catéter, asegurar el respeto de las preferencias de los pacientes en la etapa final de su vida, asegurar la valoración del riesgo de úlceras por presión, favorecer la utilización de sistemas de alerta rápida, implantar paquetes de medidas de probada eficacia y sencillez para la prevención de la neumonía asociada a ventilación mecánica, mejorar la conciliación de la medicación al ingreso y al alta de los pacientes, lograr que determinados procedimientos los hagan solo profesionales entrenados, y reducir el uso y la duración de los sondajes urinarios.
En resumen, de acuerdo con los resultados de este estudio, parece existir cierta contradicción entre lo que se sabe y se valora como útil y factible sobre prácticas seguras y lo que realmente se implementa, lo cual pone de manifiesto la necesidad de desarrollar programas de actuación específicos para dar solución a esas diferencias entre deseo y realidad. A tal fin, las señales de tráfico son un instrumento sencillo para logar un lenguaje común y efectivo que puede ser útil para aproximar ambos extremos.
¿Qué se sabe sobre el tema?
Los eventos adversos relacionados con la atención sanitaria son un problema de salud pública. Existen prácticas clínicas de probada eficacia para mejorar la seguridad del paciente, pero su cumplimiento no es el deseable.
¿Qué añade el estudio realizado a la literatura?
En algunas de las prácticas clínicas, las diferencias entre necesidad percibida e implementación real indican áreas de mejora. Las señales de tráfico son un instrumento sencillo para lograr un lenguaje común de cara a mejorar su implementación. Las señales de obligación son apropiadas para aquellas prácticas que se pretende que todo el personal respete o cumpla sin excepciones. Las señales de advertencia pueden ser útiles para favorecer el uso de otras prácticas.




















