Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista Española de Cirugía Oral y Maxilofacial
versión On-line ISSN 2173-9161versión impresa ISSN 1130-0558
Rev Esp Cirug Oral y Maxilofac vol.35 no.4 Madrid oct./dic. 2013
https://dx.doi.org/10.1016/j.maxilo.2011.12.003
Malformación venosa intraósea primaria en hueso cigomático: actualización en criterios diagnósticos
Primary intraosseous venous malformation of the zygoma: Update in diagnostic criteria
Raquel Guijarro–Martínez, Juan Diego Morales–Navarro, Ignacio Solís–García, Natalia Ventura–Martínez, Mariano Marqués–Mateo y Miguel Puche–Torres
Servicio de Cirugía Oral y Maxilofacial, Hospital Clínico Universitario de Valencia, Valencia, España
Dirección para correspondencia
RESUMEN
Las anomalías vasculares incluyen dos entidades bien diferenciadas aunque frecuentemente confundidas en la literatura científica: los hemangiomas y las malformaciones vasculares. La localización primaria intraósea cigomática es muy infrecuente. Además, la mayoría de los casos publicados han sido categorizados de "hemangioma" de forma poco rigurosa. Los autores describen un caso de malformación venosa intraósea cigomática y discuten las características clínicas, histológicas e inmunohistoquímicas distintivas de las anomalías vasculares que conducen a un adecuado diagnóstico y un tratamiento eficaz.
Palabras clave: Anomalía vascular, Malformación vascular, Malformación venosa, Hemangioma, Cigoma, Malar.
ABSTRACT
Vascular anomalies include two well–differentiated conditions that are nevertheless often confused in the scientific literature: haemangiomas and vascular malformations. Primary intraosseous involvement of the zygoma is particularly rare. Moreover, most reported cases of zygomatic involvement have been categorised as “haemangioma” without appropriate diagnostic criteria. The authors describe a case of intraosseous venous malformation of the zygoma and discuss the specific clinical, histological and immunohistochemical criteria of vascular anomalies that lead to a correct diagnosis and subsequent effective treatment.
Key words: Vascular anomaly, Vascular malformation, Venous malformation, Haemangioma, Zygoma, Malar.
Introducción
En 1982 Mulliken y Glowacki1 sentaron las bases clínicas, histológicas e histoquímicas para la clasificación de las anomalías vasculares y describieron dos entidades bien diferenciadas: los hemangiomas y las malformaciones vasculares. Los primeros son lesiones de naturaleza neoplásica que se originan en la infancia y que sufren una proliferación rápida seguida de una involución característica; por su parte, las malformaciones vasculares se originan a partir de una anomalía en el desarrollo de los canales vasculares, suelen estar presentes al nacimiento y no involucionan sino que a menudo crecen con la edad2, 3.
El territorio de cabeza y cuello es una localización frecuente de estas lesiones vasculares4. Suelen asentar en los tejidos blandos, siendo la afectación ósea primaria muy infrecuente5. En particular, la afectación del esqueleto facial es muy poco habitual. En el caso concreto de lesiones vasculares intraóseas del hueso cigomático, hasta la fecha existen únicamente poco más de 30 referencias en la literatura científica6. La mayoría de estos casos han sido descritos como "hemangioma" con poco o nulo esfuerzo por clarificar el subtipo específico de lesión vascular6, a pesar de que existen ya marcadores inmunohistoquímicos específicos como el transportador eritrocitario de la glucosa tipo 1 (GLUT-1) para categorizar adecuadamente estas lesiones7. De hecho, algunos autores sugieren que la mayoría de estos "hemangiomas intraóseos" son en realidad malformaciones venosas por sus características clínicas y evolución natural y por tanto deberían designarse como tal8.
El objetivo de este trabajo es comunicar un caso excepcional de malformación vascular primaria intraósea en el hueso cigomático y revisar las características clínicas, histológicas e inmunohistoquímicas distintivas de las anomalías vasculares que conducen a un adecuado diagnóstico y por consiguiente a un tratamiento eficaz.
Caso clínico
Un paciente varón de 28 años de edad, sin antecedentes de interés, consultó por una tumoración malar izquierda progresiva, no dolorosa, que se había notado desde hacía 15 días. No refería antecedente de traumatismo local. A la exploración se palpaba una lesión de consistencia dura en reborde inferoexterno de la órbita izquierda, de aproximadamente 1 cm de diámetro, sin pulsatilidad aparente (Figura 1).

Figura 1. Exploración clínica: Lesión redondeada dura
no pulsátil en región malar izquierda.
La ecografía Doppler informó de lesión malar expansiva, polilobulada, con calcificación parcial y sin señal vascular. La tomografía computarizada (TC) orbitaria detectó una lesión medular redondeada, bien definida, con estructura interna trabeculada y expansión cortical sin infiltración ni reacción perióstica (Figura 2). La resonancia magnética (RM) describió una lesión osteolítica malar expansiva de 16x10x13mm, con márgenes escleróticos bien definidos, ausencia de infiltración de partes blandas perilesionales e intensa captación de contraste (Figura 3).

Figura 2. TC: Lesión osteolítica expansiva bien definida,
con ausencia de reacción perióstica ni rotura de cortical.

Figura 3. RM: Lesión hipercaptante expansiva bien definida que no infiltra partes blandas.
Ante el diagnóstico de presunción de lesión vascular de bajo flujo, y dadas las características progresivas de la lesión, se decidió extirpación de la lesión bajo anestesia general. A través de un abordaje subciliar izquierdo con ampliación en cola hacia el malar (Figura 4) y disección por planos se expuso la lesión (Figura 5). Tras una osteotomía en caja incluyendo un margen de seguridad periférico de 0,5cm, el defecto se reconstruyó con injerto de mentón y placa de titanio arqueada (Figura 6). Los gaps intercorticales se rellenaron de hueso esponjoso obtenido de la zona donante. Los controles radiológicos postoperatorios muestran una reconstrucción anatómica con buena consolidación ósea (Figura 7).
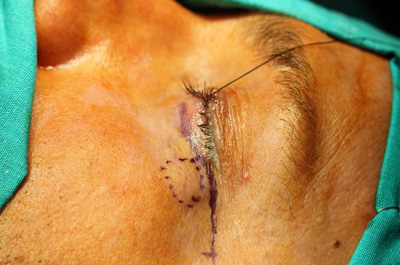
Figura 4. Imagen intraoperatoria: Abordaje subciliar con ampliación hacia cigoma.

Figura 5. Imagen intraoperatoria: Exposición de la lesión.
Se aprecia una lesión expansiva que respeta el periostio y
que se compone de espacios vasculares dilatados.

Figura 6. Imagen intraoperatoria: Reconstrucción del defecto
de resección con injerto de mentón y material de osteosíntesis.

Figura 7. Rx simple con proyección de Waters a los 3 meses:
reconstrucción anatómica con buena consolidación ósea.
El estudio anatomopatológico reveló espacios vasculares dilatados recubiertos de endotelio sin atipia, concluyéndose un "hemangioma intraóseo". Sin embargo, el estudio inmunohistoquímico fue negativo para GLUT-1. Por tanto, consideramos que el diagnóstico correcto clínica e inmunohistoquímicamente es de malformación venosa intraósea.
Tras 5 meses de seguimiento, el paciente está completamente asintomático, con un resultado estético excelente.
Discusión
Se han comunicado aproximadamente 30 casos de lesiones vasculares intraóseas del hueso cigomático6. La mayoría de ellos han sido etiquetados de "hemangioma" de forma poco rigurosa, a pesar de que las características clínicas, histológicas e inmunohistoquímicas de los hemangiomas y las malformaciones vasculares están bien establecidas1.
La edad media de los casos publicados de "hemangioma" intraóseo cigomático es de 39 años (rango 13 a 66)6, con una predilección 3:1 por el sexo femenino9. A excepción de dos pacientes en los que la lesión se diagnosticó en la infancia y experimentó una proliferación-regresión típicas del hemangioma, en el resto de casos se trataba de pacientes adultos con lesiones que probablemente eran más bien malformaciones vasculares6.
Aunque el diagnóstico de las lesiones vasculares de partes blandas puede orientarse fácilmente con una anamnesis y exploración clínica minuciosas2, 6, las lesiones intraóseas requieren la evaluación complementaria con técnicas de imagen, habitualmente TC y/o RM, prácticamente de forma sistemática. Efectivamente, el diagnóstico preoperatorio de la naturaleza vascular de una lesión intraósea es fundamental para contraindicar la biopsia y evitar el curetaje, que pueden resultar en una hemorragia importante. La manifestación clínica más común en región cigomática es una tumoración malar indolora que ocasiona una asimetría facial, en presencia o no de un antecedente traumático local9. El diagnóstico diferencial con la displasia fibrosa se hace necesario en muchas ocasiones. Las características radiológicas de las malformaciones venosas que asientan primariamente en tejidos blandos están bien descritas, pero no ocurre lo mismo con las que se originan en hueso6. La TC suele mostrar una lesión expansiva bien definida con patrón en panal de abejas o en pompas de jabón y a veces trabéculas radiantes. En RM las características dependen del flujo de la lesión y de la proporción de esponjosa infiltrada por grasa dentro de la lesión9. Las anomalías pequeñas suelen aparecer reforzadas en secuencias T1, pero las lesiones más grandes pueden ser hipointensas en esta secuencia por la mayor trabeculación9. En nuestro paciente, la lesión presentaba un aspecto apolillado con insuflación de la cortical malar en la radiografía simple, sin evidencia de afectación del tejido blando adyacente ni signos sugestivos de lesión de alto flujo en la RM. Aunque la técnica de exploración rutinaria suele ser la TC, en los casos en que se evidencie afectación de partes blandas o se sospeche alto flujo, es necesario estudiar el caso con RM y ecografía Doppler. La angiografía se reserva para casos en los que se planee un intervencionismo vascular3.
La mayoría de autores coincide en que la biopsia incisional de estas lesiones no está indicada por su carácter benigno y el riesgo de hemorragia2. Además, el manejo es bastante similar en la mayoría de ocasiones, a excepción del tratamiento con propranolol de los hemangiomas en fase proliferativa10. Las características histológicas del estudio de la pieza quirúrgica ayudan a diferenciar entre los distintos tipos de lesiones vasculares. Las malformaciones venosas están formadas por un conglomerado de venas sin evidencia de actividad mitótica en el endotelio ni en los pericitos y a menudo con ausencia de una capa muscular uniforme; por su parte, los hemangiomas proliferativos están compuestos por una masa no encapsulada de células endoteliales y pericitos con alta actividad mitótica1, 3. Sin embargo, la diferenciación entre un hemangioma involutivo y una malformación venosa puede ser difícil según las características anatomopatológicas6 y a menudo requiere la utilización de marcadores inmunohistoquímicos, especialmente el GLUT-1. A diferencia de las malformaciones vasculares, los hemangiomas juveniles expresan GLUT-1 con un 95% de sensibilidad y un 100% de especificidad7. Este marcador no se expresa en el endotelio microvascular de la piel normal pero sí en los eritrocitos, endoneuro, perineuro y tejidos constituyentes de barreras hemáticas, como es la placenta. La naturaleza histológica del endotelio de los hemangiomas juveniles es muy similar a la de estos tejidos, y de ahí la expresión persistente de GLUT-1 en ellos después de la etapa fetal. Además, dicha expresión es independiente de la actividad proliferativa de la lesión7. Es importante destacar que ninguno de los casos publicados en la literatura como "hemagioma" cigomático o "hemangioma" intraóseo en el esqueleto maxilofacial fueron confirmados mediante estudio de GLUT-16. En nuestro caso, el análisis inmunohistoquímico reveló la ausencia de expresión de este marcador, estableciéndose por tanto el diagnóstico de malformación venosa intraósea.
La decisión de tratar las lesiones vasculares del territorio de cabeza y cuello depende de las consecuencias estéticas y funcionales en el paciente. Debe tenerse en cuenta que la exéresis adecuada de estas lesiones es a menudo dificultosa o no exitosa, puesto que se pueden afectar varios espacios anatómicos contiguos y estos pueden contener estructuras anatómicas importantes2, 11. En nuestro paciente, la decisión de exéresis de la lesión se tomó en base a la deformidad estética progresiva, en ausencia de repercusiones funcionales oculares o de otro tipo.
Aunque se han descrito varias opciones para el tratamiento de lesiones primarias de tejidos blandos (escisión quirúrgica, esclerosis química con etanol u otros agentes esclerosantes, laserterapia con Nd:YAG o argón, esclerosis endoluminal con láser de diodo)2, la escisión quirúrgica sigue siendo el tratamiento de elección para las lesiones primarias intraóseas6, 12. Se recomienda una exéresis en bloque con un margen de tejido sano para evitar el sangrado intraoperatorio y la exéresis incompleta, ya que se han descrito recidivas con curetaje y escisión parcial12. En ocasiones puede ser necesaria o recomendable la embolización preoperatoria de la lesión12, 13.
Conclusiones
Las anomalías vasculares incluyen dos entidades bien diferenciadas clínica, histológica e inmunohistoquímicamente: los hemangiomas y las malformaciones vasculares. La localización primaria intraósea cigomática es muy infrecuente. La mayoría de los casos publicados en esta localización han sido categorizados de "hemangioma" de forma poco rigurosa. En la actualidad, el diagnóstico de confirmación es posible mediante marcadores inmunohistoquímicos. El tratamiento requiere una exéresis en bloque con márgenes de seguridad para evitar la recidiva y el sangrado intraoperatorio.
Responsabilidades éticas
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Financiación
Este trabajo no ha recibido ayuda económica de ningún tipo.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Bibliografía
1. Mulliken JB, Glowacki J. Hemangiomas and vascular malformations in infants and children: a classification based on endothelial characteristics. Plast Reconstr Surg. 1982; 69:412–22. [ Links ]
2. Puche Torres M, Marqués Mateo M, Miragall Alba M, Iglesias Gimilio ME, Pérez–Herrezuelo Hermosa G, Villar Puchades R, et al. Malformaciones venosas orofaciales de bajo flujo: esclerosis endoluminal con láser de diodo. Rev Esp Cir Oral Maxilofac. 2010; 32:64–70. [ Links ]
3. Ethunandan M, Mellor TK. Haemangiomas and vascular malformations of the maxillofacial region–a review. Br J Oral Maxillofac Surg. 2006; 44:263–72. [ Links ]
4. Vesnaver A, Dovsak DA. Treatment of vascular lesions in the head and neck using Nd:YAG laser. J Craniomaxillofac Surg. 2006; 34:17–24. [ Links ]
5. Boyd JB, Mulliken JB, Kaban LB, Upton J, Murray JE. Skeletal changes associated with vascular malformations. Plast Reconstr Surg. 1984; 74:789–97. [ Links ]
6. Srinivasan B, Ethunandan M, Van der Horst C, Markus AF. Intraosseous haemangioma of the zygoma: more appropriately termed a venous malformation. Int J Oral Maxillofac Surg. 2009; 38:1066–70. [ Links ]
7. Leon–Villapalos J, Wolfe K, Kangesu L. GLUT–1: an extra diagnostic tool to differentiate between haemangiomas and vascular malformations. Br J Plast Surg. 2005; 58:348–52. [ Links ]
8. Kaban LB, Mulliken JB. Vascular anomalies of the maxillofacial region. J Oral Maxillofac Surg. 1986; 44:203–13. [ Links ]
9. Moore SL, Chun JK, Mitre SA, Som PM. Intraosseous hemangioma of the zygoma: CT and MR findings. AJNR Am J Neuroradiol. 2001; 22:1383–5. [ Links ]
10. Starkey E, Shahidullah H. Propranolol for infantile haemangiomas: a review. Arch Dis Child. 2011; 96:890–3. [ Links ]
11. Lewin JS. Low–flow vascular malformations of the orbit: a new approach to a therapeutic dilemma. AJNR Am J Neuroradiol. 2004; 25:1633–4. [ Links ]
12. Cheng NC, Lai DM, Hsie MH, Liao SL, Chen YB. Intraosseous hemangiomas of the facial bone. Plast Reconstr Surg. 2006; 117:2366–72. [ Links ]
13. Clauser L, Meneghini F, Riga M, Rigo L. Haemangioma of the Zygoma. Report of two cases with a review of the literature. J Craniomaxillofac Surg. 1991; 19:353–8. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
raquelguijarro@comv.es
(R. Guijarro-Martínez).
Recibido: 26 Octubre 2011
Aceptado: 13 Diciembre 2011














