Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista Española de Cirugía Oral y Maxilofacial
versión On-line ISSN 2173-9161versión impresa ISSN 1130-0558
Rev Esp Cirug Oral y Maxilofac vol.38 no.3 Madrid jul./sep. 2016
https://dx.doi.org/10.1016/j.maxilo.2015.08.003
Distracción ósea y cirugía ortognática en paciente previamente radiado
Bone distraction and orthognathic surgery on previously irradiated patients
Fátima Martínez-Pérez, Ignacio Arribas-García, Modesto Álvarez-Flórez, Guillermo Gómez-Oliveira, Adriana Serrano Álvarez-Buylla y Carlos Martínez-Gimeno
Servicio de Cirugía Oral y Maxilofacial, Hospital Universitario de Canarias, Tenerife, España
Dirección para correspondencia
RESUMEN
Introducción: Presentamos a un paciente que recibió tratamiento radioterápico en la infancia por un retinoblastoma. Como principal secuela presenta una severa hipoplasia ósea hemifacial, alteración de la dentición y atrofia muscular. Se realiza cirugía correctora facial mediante distracción ósea, cirugía ortognática y lipoescultura facial con un resultado estético y funcional excelente y estable hasta el momento actual.
Caso clínico: Varón de 15 años con hipoplasia témporo-parieto-frontal, orbitaria izquierda y del tercio medio facial con un plano oclusal inclinado, resalte de más de 25 mm y múltiples piezas dentales con microdoncia y rizólisis. A los 19 años, inicia ortodoncia prequirúrgica y la colocación de distractores tipo Zurich en el maxilar superior. Se consigue un avance maxilar de 25 mm. A los 21 años se realiza cirugía ortognática bimaxilar y lipoescultura facial.
Resultados: Paciente con mejoría de la simetría facial, oclusión en clase I con plano oclusal alineado. Resultados estables hasta el momento actual, con 23 años. Continúa con ortodoncia posquirúrgica y rehabilitación dental.
Discusión: Se obtuvo una buena consolidación, con una calidad ósea excelente desde el punto de vista clínico y radiológico, sin presentar complicaciones. Otro beneficio de la distracción es el efecto expansor de los tejidos blandos. La distracción ósea y la cirugía ortognática bimaxilar son métodos prometedores en la reconstrucción del territorio maxilofacial en pacientes radiados con una deformidad dentofacial como secuela oncológica.
Palabras clave: Cirugía ortognática. Distracción ósea. Cáncer de cabeza y cuello. Radioterapia. Retinoblastoma.
ABSTRACT
Introduction: We report the case of a patient who received radiotherapy in childhood for retinoblastoma. The main sequelae of this was, severe bone hemifacial hypoplasia, abnormal dentition, and muscle atrophy. Corrective facial surgery was performed through bone distraction, orthognathic surgery, and facial liposuction, with excellent and stable aesthetic and functional results to date.
Case: report A 15 year-old patient with left temporo-parieto-frontal and orbital hypoplasia and midface hypoplasia with an inclined occlusal plane, overjet more than 25 mm and multiple teeth with microdontia and rhizolysis. At 19 years old, presurgical orthodontics and placement of Zurich type maxillar distractors were started. An advancing of 25 mm was achieved. At 21years old, bimaxillary orthognathic surgery and facial liposuction was performed.
Results: Patient improvement in facial symmetry, occlusion type I of Angle classification with inclined occlusal plane. Stable results to date on a 23 year-old patient. Continues with post-surgical orthodontic and dental rehabilitation.
Discussion: Good bone consolidation was obtained, with excellent bone quality from a clinical and radiological point of view, with no complications. Another benefit is the distraction expanding effect of the soft tissue. Osteogenesis distraction and bimaxillary orthognathic surgery are promising methods in maxillofacial reconstruction on irradiated patients with dentofacial deformity as oncology sequelae.
Key words: Orthognathic surgery. Bone distraction. Head and neck cancer. Radiotherapy. Retinoblastoma.
Introducción
El retinoblastoma (Rb) es un tumor maligno que se desarrolla en la retina debido a la mutación de la proteína Rb, codificada por un oncogén supresor denominado RB1.
Se presenta en la población infantil y representa el 3% de los tumores en menores de 15 años. El tratamiento puede ser quirúrgico y/o radioterápico. La principal secuela del tratamiento radioterápico en la infancia es la alteración del desarrollo tisular. Nuestro paciente recibió tratamiento radioterápico con 2 años de edad por un Rb en el ojo izquierdo. Con 15 años de edad nos lo remiten para valorar una severa hipoplasia ósea hemifacial, alteración del desarrollo de la dentición y atrofia muscular hemifacial. Sin embargo, no existen series clínicas grandes sobre las opciones reconstructivas en un paciente radiado y las series de casos clínicos constituyen la fuente principal de información en el momento actual. Se realiza cirugía correctora facial mediante distracción ósea (DO) del tercio medio facial, cirugía ortognática bimaxilar (CO) sobre el hueso distraído y lipoescultura facial.
Caso clínico
Presentamos el caso de un paciente varón de 15 años que nos lo remiten para valorar una hipoplasia témporo-parieto-frontal y órbito-malar izquierda, hipoplasia del tercio medio facial con un plano oclusal inclinado con descenso del lado derecho (fig. 1a-b), resalte de más de 25 mm y múltiples piezas dentales con microdoncia y rizólisis (fig. 2a-b). Se había realizado una cirugía previa con la implantación de una prótesis preformada de Medpor en región la témporo-parietal y otra en pared lateral orbitaria-región malar (fig. 3).

Figura 1 - Visión frontal (a) y de perfil (b) pretratamiento a los 15 años.

Figura 2 - Oclusión frontal (a) y de perfil (b) pretratamiento a los 15 años.

Figura 3 - Imagen sagital del TC 3 D con la malla temporal de Medpor.
A los 18 años inicia tratamiento ortodóncico prequirúrgico (figs. 4 a y b y 5) y a los 19 se realiza la DO previa colocación de distractores tipo Zurich en el maxilar superior a través de una osteotomía tipo Le Fort I alado (fig. 6a y b). Seguido de un periodo de latencia de 7 días, se comienza la activación con una frecuencia de 1 mm cada 12 h durante 15 días. Se consigue un avance maxilar de 25 mm y una oclusión borde a borde en sector lateral izquierdo. Se continúa la distracción 3 días más a un ritmo de 1 mm al día solo en lado izquierdo. Al mes de la distracción se objetiva una recidiva de 2-3 mm y se procede a la distracción de 1 mm al día durante 48 h en ambos lados. A los 9 meses se confirma la consolidación mediante una tomografía computarizada (fig. 7) y se retiran los distractores. Presenta ligera clase III y realizamos bloqueo intermaxilar elástico para minimizar una posible retrusión maxilar (fig. 8a y b). A los 21 años presenta estabilidad ósea del tercio medio y se procede a la corrección de la deformidad dentofacial mediante CO bimaxilar para avance e impactación maxilar, centrado mandibular (fig. 9a-d) y oclusión tipo I de Angle (fig. 10). Se complementa con una lipoescultura facial para relleno de la fosa temporal izquierda según técnica de Coleman para mejorar la inclinación del plano oclusal y la asimetría residual de los tejidos blandos.
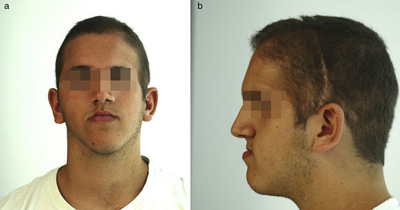
Figura 4 - Visión frontal (a) y de perfil (b) pretratamiento a los 18 años.

Figura 5 - Imagen sagital del TC pretratamiento a los 18 años.

Figura 6 - Imagen sagital del TC (a) y TC 3 D (b) con los distractores óseos.

Figura 7 - Imagen sagital del TC a los 9 meses de la retirada de los dispositivos.
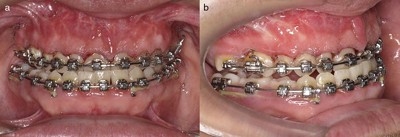
Figura 8 - Oclusión frontal (a) y de perfil (b) tras la retirada de los distractores.

Figura 9 - Visión frontal (a) y de perfil (b) antes de la distracción ósea y
visión frontal (c) y de perfil (d) después de la cirugía ortognática.

Figura 10 - Oclusión a los 6 meses de la cirugía ortognática bimaxilar.
Resultados
Paciente que actualmente, a los 23 años, presenta una mejoría de la asimetría facial, proyección malar y temporal conservada, oclusión de clase I de Angle y plano oclusal alineado. Se objetiva buena consolidación ósea tanto clínica como radiológicamente. Muy buena adaptación de los tejidos blandos. Tras 24 meses de la última cirugía presenta resultados estéticos y funcionales estables. Continúa con ortodoncia posquirúrgica y rehabilitación dental para completar los ajustes oclusales.
Como única complicación, el distractor sufrió una fractura por estrés que se solventó con cerclaje de alambre y no afectó a la capacidad de distracción del mismo.
Persiste enoftalmos en el ojo izquierdo; se le ofrece cirugía correctora pero el paciente la rehúsa por el momento.
Discusión
La cirugía oncológica de cabeza y cuello requiere técnicas reconstructivas a menudo invasivas debido al tamaño del defecto creado. El tratamiento adyuvante más frecuente es la radioterapia, cuyo principal efecto adverso es el deterioro tisular tanto en el tejido óseo, como en los tejidos blandos comprometiendo la cicatrización1.
La DO y la CO son técnicas quirúrgicas reconstructivas alternativas, disminuyendo la morbilidad asociada a los injertos óseos y los colgajos microquirúrgicos tanto en el área donante como el área receptora2,3.
De estas opciones terapéuticas se benefician no solo los pacientes oncológicos sometidos a cirugía ablativa y radioterapia adyuvante, sino también los pacientes con enfermedades sindrómicas, tales como Crouzon, Apert, microsomía hemifacial, pacientes fisurados o pacientes con defectos óseos secundarios a traumatismos y con hipoplasia craneofacial radioinducida2,3.
La DO ofrece las siguientes ventajas: su carácter no invasivo, no requiere injertos óseos, no solo se distrae el hueso, sino también se expanden los tejidos blandos y es un procedimiento quirúrgico relativamente simple. Se puede combinar la DO con la CO para completar el tratamiento y aportar estabilidad4,5.
La mayoría de los pacientes con tumores en el territorio maxilofacial reciben tratamiento radioterápico como primera opción o como adyuvante, lo que altera la vascularización tisular. El deterioro microvascular provoca secuelas en el tejido óseo y los tejidos blandos, lo cual disminuye la supervivencia de los colgajos microquirúrgicos3,6.
¿De qué opciones reconstructivas disponemos ante un paciente que ha recibido altas dosis de radioterapia? ¿Y si además ha fracasado el colgajo microquirúrgico? Son en estas situaciones donde la DO y la CO cobran importancia pese a la controversia de su utilidad en pacientes irradiados.
Está bien documentado el alto riesgo de fracaso en la formación ósea o necrosis del hueso neoformado debido a la hipovascularización de las áreas irradiadas, las limitaciones de la DO y CO en pacientes previamente radiados y que no son predecibles tanto la formación de tejido óseo en sujetos radiados, como los efectos de la radiación en el hueso neoformado3,6,7.
Hay pocos estudios experimentales en modelo animal y éstos presentan ciertas limitaciones, disminuyendo la validez interna y externa del estudio. Las investigaciones en modelo animal no son concluyentes6-10.
Hay escasos casos publicados de DO del esqueleto craneofacial humano después del tratamiento radioterápico y la cirugía ablativa2,3,11. También son escasas las publicaciones de DO o CO tras hipoplasia facial radioinducida12-15 y también mediante combinación de DO y CO4,5,16. En estos estudios se concluye que se produjo éxito o fracaso pero sin cuantificar la calidad ósea o la falta de consolidación en términos densitométricos, radiológicos e/o histológicos. En la literatura revisada no se ha encontrado ningún caso clínico que combine la DO y CO en paciente previamente radiado.
Se obtuvo una buena consolidación del tejido óseo neoformado mediante la distracción en un paciente previamente radiado, con una calidad ósea excelente desde el punto de vista clínico y radiológico, sin presentar complicaciones.
Otro beneficio de la DO es el efecto expansor sobre los tejidos blandos.
La DO y la CO son métodos útiles en la reconstrucción del territorio maxilofacial en pacientes radiados.
Esto permite la corrección de deformidades dentofaciales como secuela oncológica con un resultado funcional y estético aceptable y estable.
Se debe realizar un estudio que pueda mejorar la validez respecto a los previos, mediante la definición de "éxito" con parámetros correctos y reproducibles, que sirva de modelo para poder establecer un protocolo aplicable.
Responsabilidades éticas
Protección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Bibliografía
1. Cooper J.S., Fu K., Marks J., Silverman S. Late effects of radiation therapy in the head and neck region. Int J Radiat Oncol Biol Phys. 1995;31:1141-64. [ Links ]
2. Kashiwa K., Kobayashi S., Honda T., Nasu W. Alveolar reconstruction by distraction osteogenesis under unfavorable conditions. J Craniofac Surg. 2010;21:1810-2. [ Links ]
3. Raghoebar G.M., Jansma J., Vissink A., Roodenburg J.L. Distraction osteogenesis in the irradiated mandible. A case report. J Craniomaxillofac Surg. 2005;33:246-50. [ Links ]
4. Yu H., Dai J., Wang X., Zhang W., Shen S.G. Le Fort II midfacial distraction combined with orthognathic surgery in the treatment of nasomaxillary hypoplasia. J Craniofac Surg. 2014;25:e241-4. [ Links ]
5. Shi L, Gui L, Yin L, Tang XJ, Yin HY, Yang B, et al. Mandibular distraction combined with orthognathic techniques for the correction of adult hemifacial microsomia. Zhonghua Zheng Xing Wai Ke Za Zhi. 2013;29(3):170-174. [ Links ]
6. Deshpande S.S., Monson L.A., Cavaliere C.M., Ayzengart A.L., Buchman S.R. Distraction osteogenesis following low-dose hyperfractionated irradiation in the rat mandible. J Oral Maxillofac Surg. 2013;71:1465-70. [ Links ]
7. Alero F., Inyang M.D., Daniel A., Schwarz M.D., Ameen M., Jamali B.S., et al. Quantitative histomorphometric assessment of regenerate cellularity and bone quality in mandibular distraction osteogenesis after radiation therapy. J Craniofac Surg. 2010;21:1438-1442Y. [ Links ]
8. Gantous A., Phillips J.H., Catton P., Holmberg D. Distraction osteogenesis in the irradiated canine mandible. Plast Reconstr Surg. 1994;93:164-8. [ Links ]
9. Shao Z., Liu B., Liu Y., Liu W., Liu R., Peng Q., et al. Distraction osteogenesis in the irradiated rabbit mandible. J Plast Reconstr Aesthet Surg. 2006;59:181-7. [ Links ]
10. Liu Y., Liu G., Xu J., Zhu G., Wang Z., Liu Y. Distraction osteogenesis in the dog mandible under 60-Gy irradiation. Oral Surg Oral Med Oral Pathol Oral Radiol. 2012;113:183-7. [ Links ]
11. Kashiwa K., Kobayashi S., Nohara T., Yasuoka T., Hosoya Y., Fujiwara H., et al. Efficacy of distraction osteogenesis for mandibular reconstruction in previously irradiated areas: Clinical experiences. J Craniofac Surg. 2008;19:1571-6. [ Links ]
12. Nolte J.W., Jansma J., Becking A.G. Distraction osteogenesis of maxilla and midface in postradiotherapy patients. J Oral Maxillofac Surg. 2012;70:1145-51. [ Links ]
13. Grover R., Murray D., Fialkov J.A. Distraction osteogenesis of radiationinduced orbitozygomatic hypoplasia. J Craniofac Surg. 2008;19:678-83. [ Links ]
14. Kahnberg K.E. Functional rehabilitation using orthognathic surgery, bone transplants and implants after irradiation of malignancy in early childhood. Swed Dent J. 2002;26:99-106. [ Links ]
15. Kashiwa K., Kobayashi S., Kimura H., Honda T., Nohara T., Fujiwara H., et al. Reconstruction of a severe maxillofacial deformity after tumorectomy and irradiation using distraction osteogenesis and LeFort I osteotomy before vascularized bone graft. J Craniofac Surg. 2007;18:1133-7. [ Links ]
16. Nout E., Koudstaal M.J., Wolvius E.B., van der Wal K.G.H. Additional orthognathic surgery following Le Fort III and monobloc advancement. Int J Oral Maxillofac Surg. 2011;40:679-84. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Fátima Martínez-Pérez
fatimamartinezpz@gmail.com
Recibido el 12 de enero de 2015
Aceptado el 27 de agosto de 2015














