INTRODUCCIÓN
Los trastornos de la articulación temporomandibular (ATM) son un grupo heterogéneo de alteraciones que afectan el normal funcionamiento de dicha articulación, produciendo dolor y limitación de los movimientos mandibulares y afectando negativamente a la calidad de vida de las personas que los padecen1.
Las enfermedades que afectan a la ATM pueden ser de causa reumatológica, autoinmune, traumática o neoplásica, entre otras. Pero la patología más frecuente de la ATM es el trastorno interno o síndrome de disfunción temporomandibular (SDTM), que se calcula afecta a un 5-10 % de la población, principalmente mujeres. No hay consenso sobre la etiología de este trastorno, que se considera de origen multifactorial. Las parafunciones como el bruxismo, las alteraciones en la oclusión o los traumatismos conducen a un desplazamiento anterior del disco que posteriormente puede desembocar en cambios degenerativos articulares2,3.
El SDTM es un fallo orgánico que involucra todas las estructuras articulares. El desarrollo y la recuperación de la enfermedad parecen estar íntimamente relacionados con la capacidad de adaptación de los tejidos que forman la articulación. La inflamación y la pérdida del fibrocartílago parecen ser fundamentales, mientras que existen serias dudas sobre la importancia de la posición del disco en la patología articular4.
La respuesta inflamatoria está mediada por polimorfonucleares, macrófagos y linfocitos, que liberan citocinas inflamatorias como las interleucinas IL-1 e IL-8 y el factor de necrosis tumoral alfa (FNT-alfa). Estas sustancias provocan procesos de daño tisular en la articulación activando enzimas (metaloproteinasas) que producen la degradación de colágeno, elastina y proteoglicanos5).
La presencia de dolor en la ATM parece estar relacionada con la concentración de mediadores inflamatorios en el líquido sinovial y productos de degradación6, que también acaban produciendo una alteración de sus propiedades lubricantes afectando a la movilidad articular y por lo tanto a la función mandibular7).
También se ha observado que en las articulaciones de los pacientes con SDTM que cursan con bloqueo agudo se produce un aumento de presión negativa que actúa provocando un efecto ventosa en el espacio articular superior que provoca la adhesión del disco a la cavidad glenoidea (fenómeno del disco anclado) (8 también favorecida por los cambios en las propiedades lubricantes del líquido sinovial9,10, y que clínicamente se traduce en una limitación brusca y dolorosa de la apertura oral, continua pero reversible.
Entre los tratamientos quirúrgicos disponemos desde técnicas mínimamente invasivas, como la artrocentesis o la artroscopia, hasta la cirugía abierta de la ATM. No hay acuerdo todavía en las indicaciones precisas para cada técnica, existiendo infinidad de protocolos en el abordaje de esta patología11. La artrocentesis (AC) es una técnica mínimamente invasiva para el tratamiento de los trastornos de la ATM. Consiste en un lavado del espacio articular superior sin visión al que se puede añadir la inyección intrarticular de diferentes sustancias terapéuticas como corticoides (CS), ácido hialurónico (AH), plasma rico en plaquetas (PRP) o plasma rico en factores de crecimiento (PRGF). El uso adicional de sustancias terapéuticas asociado a la AC todavía es un tema controvertido12,13.
Los CS son fármacos con actividad antinflamatoria. Su mecanismo de acción es complejo y se produce a través de diferentes vías que llevan a la inhibición de la respuesta inflamatoria y el sistema inmune14. Los CS aptos para su administración intrarticular se pueden dividir en dos grupos: los particulados, insolubles en agua y que forman agregados en el líquido sinovial, por lo que tienen una liberación más lenta y prolongada (triamcinolona, metilprednisolona, betametasona acetato) y los no particulados, solubles en agua, que tienen un efecto rápido pero de menor duración (dexametasona, betametasona fosfato sódico)15).
Debido a la falta de evidencia científica de los estudios disponibles hasta la fecha es difícil determinar si el uso de sustancias terapéuticas inyectadas intrarticularmente tras la AC permite obtener mejores resultados que cuando se realiza la AC sola, ni qué sustancia proporciona mejores resultados respecto a otras, por lo que existe todavía controversia respecto a cuál es el tratamiento de elección16. Los estudios existentes sobre el uso de CS asociado a la AC son escasos y muy heterogéneos (diferentes diagnósticos, diferentes protocolos de tratamiento y CS usados, diferentes métodos de evaluación de resultados), por lo que tampoco existen muchas revisiones sistemáticas ni metanálisis al respecto en la literatura17. Con esta revisión bibliográfica se quiere evaluar si el uso de la AC asociada a la inyección intrarticular de CS proporciona mejores resultados en cuanto a reducción del dolor y mejoría de la función mandibular en pacientes con trastornos de la ATM en comparación con otros tratamientos.
MATERIAL Y MÉTODOS
Para la selección de los artículos incluidos en este estudio se ha seguido el protocolo establecido por las guías PRISMA (Preferred Reporting Items for Systematic Reviews and Meta-Analyses)18 .
Para realizar la búsqueda de los artículos se han definido unos criterios de búsqueda siguiendo el sistema PICO (Population, Intervention, Comparison, Outocomes): pacientes con trastornos de la ATM (población) sometidos a AC y administración intrarticular de CS (intervención) en comparación con otros tratamientos (comparación) evaluando la mejoría de signos y síntomas, principalmente dolor y función mandibular (resultados).
Se ha realizado una búsqueda usando la base de datos MEDLINE/PubMed utilizando los siguientes términos: (("minimally invasive surgical procedures"[All Fields] OR "arthrocentesis"[All Fields] OR "injections"[All Fields]) AND ("temporomandibular joint"[MeSH Terms] OR ("temporomandibular"[All Fields] AND "joint"[All Fields]) OR "temporomandibular joint"[All Fields]) AND ("adrenal cortex hormones"[MeSH Terms] OR ("adrenal cortex hormones"[MeSH Terms] OR ("adrenal"[All Fields] AND "cortex"[All Fields] AND "hormones"[All Fields]) OR "adrenal cortex hormones"[All Fields] OR "corticosteroid"[All Fields] OR "corticosteroids"[All Fields] OR "corticosteroidal"[All Fields] OR "corticosteroide"[All Fields] OR "corticosteroides"[All Fields]) OR ("glucocorticoids"[Pharmacological Action] OR "glucocorticoids" [MeSH Terms] OR "glucocorticoids"[All Fields] OR "glucocorticoid"[All Fields])).
Dos revisores independientes han realizado la selección de los artículos para su inclusión en la revisión. Para dicha selección se ha realizado una primera lectura de títulos y/o abstracts y, una vez acordados los estudios restantes por ambos revisores, se han aplicado los criterios de inclusión y exclusión acordados previamente para después obtener el texto completo de los artículos seleccionados. También se han analizado las revisiones sistemáticas y metanálisis ya existentes para detectar posibles estudios no incluidos en la búsqueda.
Criterios de exclusión
Estudios de casos y controles, retrospectivos o case reports.
Revisiones sistemáticas o metanálisis.
Estudios en animales.
Tratamientos conservadores (fármacos, férulas de descarga o fisioterapia) o mínimamente invasivos diferentes a la AC (inyección intrarticular sin lavado o artroscopia) o cirugía invasiva.
Análisis de datos
Los siguientes datos se han recogido de los estudios seleccionados:
Autor y año de la publicación.
Tipo de estudio.
Diagnóstico.
Número de participantes, edad y sexo. Número de articulaciones tratadas.
Tipos de tratamiento de los diferentes grupos en estudio y tipo de CS utilizado.
Técnica de artrocentesis: tipo de anestesia, presión y volumen del líquido de lavado.
Tiempo de seguimiento.
Resultados.
RESULTADOS
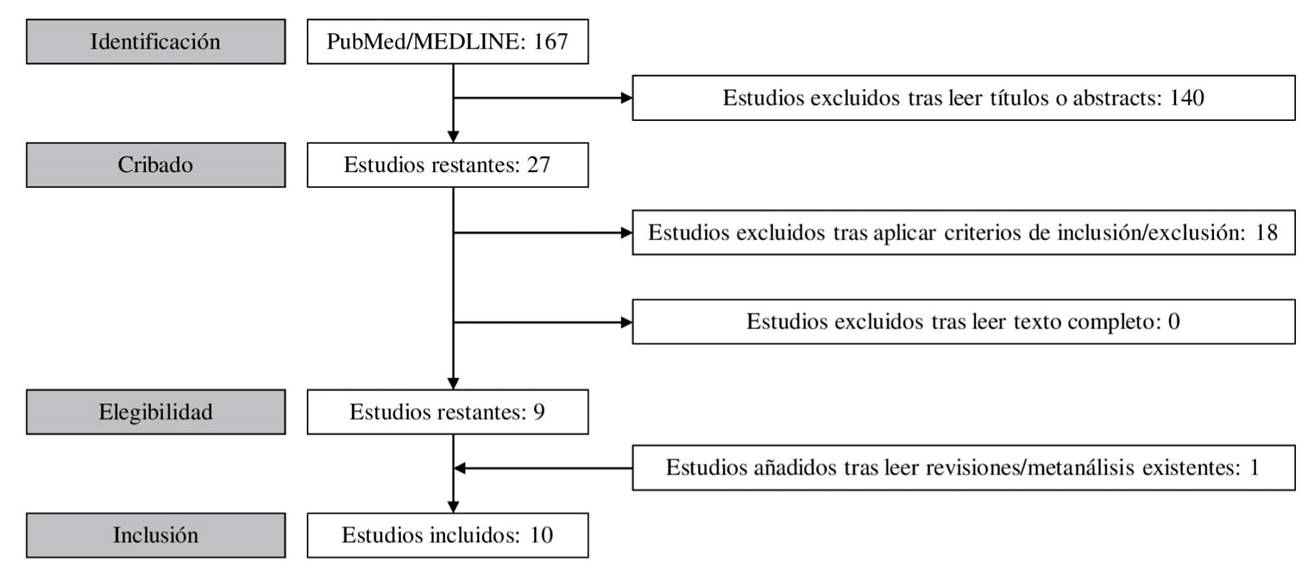
Un total de 167 artículos fueron obtenidos tras la búsqueda inicial, todos ellos obtenidos de la base de datos PubMed/Medline. Tras la lectura de títulos y/o abstracts fueron eliminados 140 por no ajustarse al objetivo de la revisión y otros 18 se excluyeron por no cumplir con los criterios de inclusión y exclusión acordados. Tras el análisis de otras revisiones previas existentes en la literatura se añadió un estudio que cumplía con dichos criterios, con lo que al final se incluyeron un total de 10 artículos19,20,21,22,23,4,25,26,27,28 en el presente estudio (Figura 1).
Todos los artículos incluidos, salvo dos estudios de cohortes prospectivos realizados en población infantil con artritis idiopática juvenil (AIJ) 23,28, fueron ensayos clínicos aleatorizados (5 con doble ciego 19,21,22,24,25 y 3 con ciego simple20,26,27). Existe una gran heterogeneidad respecto a las enfermedades tratadas en los estudios: SDTM, osteoartritis, artralgia y artritis idiopática juvenil (Tabla 1).
Un total de 366 pacientes se han incluido en el conjunto de los estudios revisados, 68 hombres y 298 mujeres, con 424 ATM tratadas. La media de edad va desde los 11,4 hasta los 51,8 años (Tabla 2).
También hay una gran diversidad de protocolos de tratamiento, tanto en la técnica de realización de la artrocentesis como de las sustancias terapéuticas intrarticulares utilizadas (Tabla 3). En todos los estudios sobre población adulta19,20,21,22,24,25,26,27 se ha realizado la artrocentesis bajo anestesia local, salvo en algún paciente del estudio de Bouloux y cols. (2017) 26,27, donde se ha realizado bajo anestesia local y sedación, en algunos casos por preferencia del paciente y otras del cirujano, y en los realizados sobre población infantil 23,28 el procedimiento se ha llevado a cabo bajo anestesia general. El volumen de líquido de lavado es variable entre los estudios, utilizándose de 100 a 300 ml de suero fisiológico (SF) en algunos casos y ringer lactato (RL) en otros. La presión a la que se realiza el lavado articular no suele ser una variable detallada en los estudios, ya que solo se ha hecho constar en 4 de ellos (3 realizados a alta 21,22,24 y uno a baja presión20)). En dos estudios la artrocentesis se realiza con la técnica de punción única23,24) y en el resto con la técnica clásica de dos agujas.
Los diferentes protocolos de tratamiento incluyen tanto la AC sola como la AC asociada a la inyección intrarticular de diferentes sustancias como SF o RL (en el caso de los grupos control presentes en algunos estudios), CS (acetónido de triamcinolona, dexametasona, betametasona y acetato de metilprednisolona) y AH tanto de alto como de bajo peso molecular. En un estudio19 se incluyeron dos protocolos donde se realizaron 5 sesiones de AC + AHBPM con periodicidad semanal. Solo en uno de los artículos se utilizó una combinación de sustancias administradas simultáneamente tras la AC (CS y AH) 24. En la mayoría de los estudios se pautó algún tipo de tratamiento postoperatorio incluyendo dieta blanda, fármacos (AINE y/o miorrelajantes) férula de descarga o fisioterapia.
Para evaluar los resultados se han utilizado diferentes parámetros según el estudio, aunque en todos ellos se ha medido el dolor articular mediante el uso de una escala visual analógica (EVA) y la función mandibular a través de la medición de la MAO en mm (Tabla 4). En todos los estudios se observa una reducción del dolor y una mejoría de la función mandibular sin diferencias estadísticamente significativas excepto en dos casos, donde se describen resultados ligeramente superiores de la AC + CS + AH respecto a la AC + CS24 y en la AC + CS respecto a la AC sola o cuando no se realiza ningún tratamiento28. En otro artículo19, aunque las diferencias no son estadísticamente significativas, el protocolo donde se realizaron 5 inyecciones semanales de AHBPM inmediatamente después de una AC realizada con la técnica clásica de dos agujas mostró una tendencia a una mayor reducción de los síntomas que todos los demás tratamientos. En el segundo estudio realizado por Bouloux y cols. (2017) 27, a pesar de observarse una mejoría tanto del dolor como de la función mandibular, no se observa una mejoría en la calidad de vida percibida por los pacientes.
No se describen complicaciones en los estudios analizados salvo en el protocolo donde se administró la AC + AH de alto peso molecular del artículo de Manfredini y cols. (2012)19, que se tuvo que interrumpir debido a la aparición de efectos secundarios indeseados, principalmente dolor intenso y tumefacción articular tras la inyección.
El tiempo de seguimiento de los pacientes en los estudios revisados fue de entre 3 y 12 meses.
DISCUSIÓN
La AC es un procedimiento simple, mínimamente invasivo, barato y con poca morbilidad que se ha usado extensamente en el manejo de los pacientes con trastornos de la ATM.
A pesar de los buenos resultados descritos en la literatura29,30,31,32,33, la efectividad de la AC sigue siendo motivo de controversia debido a la falta de calidad suficiente de los estudios existentes para poder obtener resultados concluyentes 12,34,35.
También el hecho de que muchos pacientes con trastornos de la ATM cursen alternando épocas de empeoramiento y recuperación de manera espontánea hace que sea difícil determinar si la mejoría sintomática es debida a la eficacia del tratamiento o a la propia evolución de la enfermedad19.
Diversos fenómenos pueden explicar los resultados favorables del lavado articular. La reducción del dolor parece estar relacionada con la eliminación de las sustancias inflamatorias y productos de degradación presentes en el líquido sinovial36,37 y la mejoría de la función mandibular puede deberse tanto a la propia reducción del dolor como a la mejoría de la movilidad al conseguir reducir la presión intrarticular, despegar el disco de la cavidad glenoidea, eliminar las adherencias y mejorar la viscosidad del líquido sinovial 21,22.
Tradicionalmente, donde se obtenían mejores resultados con la AC era en aquellos pacientes jóvenes y con bloqueos agudos, siendo indicadores de peores resultados la edad avanzada, la presencia de dolor severo y de larga evolución y la presencia de deformidad condilar preoperatoria38.
Es por esto que algunos autores recomiendan no diferir el tratamiento quirúrgico, a ser posible con técnicas mínimamente invasivas como la AC o la artroscopia, en aquellos pacientes donde tras aplicar terapias conservadoras no se observan resultados favorables en un plazo razonable de tiempo. La AC es más eficaz cuando se aplica durante las fases iniciales que en las fases avanzadas de los trastornos de la ATM39).
Los peores resultados obtenidos en pacientes con bloqueo crónico podrían deberse a la presencia de adherencias que se creían imposibles de eliminar con el lavado articular. Posteriormente se ha observado que la poca efectividad en estos casos puede deberse a la baja presión utilizada durante la técnica, y que realizando la AC a altas presiones se pueden eliminar las adherencias y aumentar el espacio articular superior40,41.
En resumen, se podría concluir que la AC está indicada como tratamiento de primera línea en pacientes con bloqueo agudo con desplazamiento discal anterior sin reducción (closed lock) o síndrome del disco anclado42) y como tratamiento de segunda línea cuando los tratamientos conservadores no han dado resultado en pacientes con trastornos crónicos o degenerativos como alternativa previa a procedimientos quirúrgicos más invasivos43).
La eficacia de la AC a largo plazo es un tema controvertido. Tabrizi y cols. (2014)(22 observan una recaída de la sintomatología después de los 6 meses de realizar el lavado articular, y en todos los estudios revisados el periodo de seguimiento es relativamente corto, sin permitir evaluar la eficacia de la AC más allá de los 12 meses. Los tratamientos existentes en la actualidad, entre ellos la AC, aunque en muchos casos consiguen mejorar la sintomatología y la función articular, no suelen ser eficaces a largo plazo ni previenen la progresión de la degradación del cartílago ni del hueso subcondral. En un futuro, aquel tratamiento que consiga frenar la evolución de la enfermedad y regenerar los tejidos dañados seguramente será el que ofrezca unos buenos resultados a largo plazo44.
Pocas complicaciones se han descrito en los estudios revisados relacionadas con la práctica de la AC. Los efectos indeseados observados en algunos casos, aunque infrecuentes, son la inflamación de los tejidos vecinos por extravasación del líquido de lavado y la parálisis facial transitoria debida a la anestesia local. Suelen ser complicaciones leves y que resuelven espontáneamente a las pocas horas21.
El uso de CS intrarticulares ha sido un tema muy discutido. A pesar del potencial antinflamatorio de los CS que podría contribuir a reducir el dolor y frenar la progresión de la enfermedad45, su administración intrarticular es controvertida debido a su toxicidad sobre los tejidos articulares, especialmente el cartílago46,47.
Muchos tipos de CS existen para su uso intrarticular. En general, los CS solubles (dexametasona, betametasona fosfato sódico) tienen menor toxicidad a nivel articular que los CS no solubles (metilprednisolona acetato, acetónido de triamcinolona, betametasona acetato y fosfato sódico) 48, pero también la duración de su efecto es previsiblemente menor dado que su corta vida media hace que sea poco probable esperar resultados a largo plazo20. El uso de CS no solubles proporciona una acción más prolongada, pero puede ocasionar un mayor daño en los tejidos articulares49. En general, las articulaciones grandes se benefician más de la administración de CS menos solubles como el acetónido o el hexacetónido de triamcinolona, y en las articulaciones pequeñas o superficiales como la ATM es recomendable el uso de corticoides más solubles como la betametasona50.
La inyección intrarticular de CS no está exenta de efectos secundarios, aunque estos son poco frecuentes51. A nivel local pueden provocar dolor en el lugar de la punción, atrofia subcutánea, despigmentación de la piel y calcificaciones en el tejido subcutáneo. También pueden tener efectos secundarios a nivel sistémico como la hiperglucemia (a tener en cuenta sobre todo en pacientes diabéticos) o la osteoporosis, pero son extremadamente infrecuentes ya que la cantidad que difunde a la circulación es escasa y se necesita una administración prolongada para producirse. Tanto los efectos a nivel local como sistémico son más frecuentes cuando se usan CS con una mayor solubilidad. Para evitar los efectos indeseables de los CS, tanto a nivel local como sistémico y, sobre todo, su toxicidad sobre el cartílago, algunos autores recomiendan no repetir su administración intrarticular más de cuatro veces al año52. Otra forma de evitar el efecto condrotóxico sería realizando la inyección en el tejido de revestimiento de la articulación en lugar de directamente dentro de la cavidad48. En los estudios revisados, pocos efectos secundarios derivados del uso de CS intrarticulares se han descrito, quizás por tratarse de estudios que incluyen un número reducido de pacientes.
Muchos estudios se han dedicado a evaluar el uso de los CS intrarticulares, principalmente mediante la inyección directa intrarticular sin previo lavado, con resultados muy variables e inconsistentes. Algunos autores describen una mejoría sintomática en aquellos pacientes tratados con CS intrarticulares53,54 mientras otros no encuentran beneficios relacionados con su uso55.
Pocos son los estudios donde se asocia el uso de CS con la AC17, tal y como se realiza en la presente revisión.
En los artículos revisados donde se compara la eficacia de la AC con o sin CS20,22,25 se observa una mejoría tanto en el dolor como en la función mandibular en todos los grupos de pacientes, pero no se encuentran diferencias estadísticamente significativas entre ambos tratamientos, por lo que parece que la AC es eficaz por sí sola, y que el uso asociado de CS no aporta ningún beneficio adicional. Existe una gran variabilidad en el diseño de estos estudios, ya que incluyen diferentes diagnósticos, técnicas de artrocentesis y tipos y dosis de CS administrados, por lo que los resultados obtenidos son difíciles de comparar y no permiten elaborar conclusiones con la suficiente evidencia científica.
Dos estudios incluidos en esta revisión hacen referencia al tratamiento con AC con y sin CS de la artritis idiopática juvenil (AIJ) 23,28. La gran mayoría de los estudios disponibles en la actualidad referentes al uso intrarticular de CS en la AIJ hacen referencia a su uso directo, sin previo lavado articular. Los dos artículos incluidos en esta revisión son los únicos que hacen referencia al uso de CS asociado a la AC en el tratamiento de esta enfermedad. Ambos comparan la AC con y sin la asociación de CS intrarticulares. Olsen-Bergem y cols. (2014)23) observan una mejoría de los síntomas en ambos grupos, sin diferencias significativas entre los dos tratamientos. Antonarakis y cols. (2018)28) en cambio encuentran una tendencia a la mejoría tanto en los parámetros clínicos como radiológicos en el grupo tratado con AC y CS respecto a aquellos tratados con AC sola. El periodo de seguimiento de este estudio es relativamente corto, por lo que serán necesarios estudios con seguimientos más largos para determinar si estos efectos persisten en el tiempo o si es necesario repetir el tratamiento para lograr una mejoría a largo plazo o una resolución de la enfermedad. De estos dos estudios se concluye que la AC por sí sola es eficaz en el tratamiento de la AIJ y los CS añaden poco beneficio adicional, por lo que realizan unas recomendaciones a la hora de tratar a estos pacientes: en pacientes preadolescentes empezar por un lavado articular y recurrir a la administración intrarticular de CS solo si no se observa respuesta al tratamiento; en pacientes postadolescentes realizar como tratamiento inicial el lavado articular, reservando la administración de CS a pacientes con síntoma severos como tratamiento de primera línea, o de segunda a pacientes que no han respondido al lavado.
A parte de los CS otras sustancias como el AH o el PRP se han utilizado intrarticularmente sin encontrarse un consenso acerca de cuál de ellas es la que ofrece mejores resultados en los trastornos de la ATM. Diversos estudios comparan la efectividad de estas sustancias, precedidas o no de AC o artroscopia, pero la gran variabilidad entre dichos estudios no ha permitido obtener resultados concluyentes 16.
Varios de los artículos de esta revisión comparan el uso de CS respecto al AH tras la AC. Manfredini y cols. (2012)19 realizan un estudio donde comparan la eficacia de la AC sola respecto a otros 5 protocolos de tratamiento (Tablas 3 y 4). El protocolo consistente en AC con uso de AHAPM fue interrumpido par la presencia de importantes efectos secundarios (inflamación articular e importante dolor postoperatorio). El autor considera que esto puede ser debido a que el AHAPM es demasiado viscoso y eso podría impedir su rápida difusión dentro del pequeño espacio intrarticular de la ATM. En el resto de grupos no se observaron complicaciones y los resultados obtenidos fueron similares sin poder demostrar que exista una técnica superior a otra. En todos los protocolos se observó una mejoría de los parámetros evaluados sin diferencias estadísticamente significativas. Giraddi y cols. (2012)21 comparan el uso de CS respecto al AH tras la AC sin observar diferencias significativas entre los dos tratamientos, por lo que concluye que el AH, ya que ofrece resultados similares, podría ser una alternativa al uso de CS para evitar el efecto condrotóxico de estos. Posteriormente Giraddi y cols. (2015)24 realizan otro estudio donde comparan el uso de CS respecto a la asociación de CS y AH después de la AC. Es el único estudio donde se utiliza una combinación de fármacos intrarticulares tras una AC y esta asociación parece ser beneficiosa. Los resultados demostraron una mayor efectividad en la reducción del dolor y la mejoría de la MAO en el grupo donde se utilizó la combinación de CS y AH respecto al grupo donde solo se utilizó CS. Bouloux y cols. (2016)26,27) realizan 2 estudios multicéntricos, randomizados y a doble ciego para comparar los resultados obtenidos utilizando RL (placebo), CS y AH después de la AC. En el primer estudio evalúan la reducción del dolor y en el segundo la mejoría en la calidad de vida, función mandibular y máxima apertura oral (MAO). Los resultados del primer estudio muestran una reducción del dolor en los 3 grupos y en el segundo estudio también se observa una mejoría de la función mandibular y MAO en todos los grupos, sin diferencias significativas entre ellos, pero no se observa una mejoría en la calidad de vida en ninguno. Este es el único estudio de la revisión donde se evalúa el efecto de los tratamientos sobre este factor. La ausencia de mejoría en la calidad de vida puede deberse a que los cuestionarios utilizados no son específicos para la ATM y también a que la MAO no siempre se correlaciona con una limitación funcional para la masticación, por lo que puede no ser un buen parámetro para valorar la calidad de vida.
Según los estudios revisados, aunque los resultados no descartan la eficacia de la AC con CS, no parece haber diferencias respecto otras modalidades de tratamiento (artrocentesis sola o artrocentesis con AH).
Varias son las limitaciones de los estudios revisados. Por un lado, la ausencia de diferencias estadísticamente significativas puede ser debida a que todos los estudios revisados utilizan tamaños de muestra pequeños que puede haber llevado cometer un error estadístico de tipo II (no ser capaz de encontrar diferencias en el estudio cuando estas existen en la realidad). Por otro lado, el tiempo de seguimiento de todos los estudios es relativamente corto, por lo que no se pueden obtener resultados concluyentes de la eficacia de los tratamientos a largo plazo.
CONCLUSIONES
La AC por sí misma es suficiente para obtener buenos resultados en el tratamiento de los trastornos de la ATM. El uso de CS intrarticulares asociado a la AC no aporta beneficios respecto a realizar la AC sola ni ofrece mejores resultados que otras sustancias utilizadas.
La gran heterogeneidad de los estudios revisados (diferentes diagnósticos, protocolos de tratamiento, tipo y dosis de CS, sistemas de evaluación de resultados, etc.) hace que sea difícil la comparación de sus resultados de manera que las conclusiones deben interpretarse con cautela.
Se necesitan estudios con muestras de mayor tamaño y periodos de seguimiento más largos para obtener resultados más concluyentes y evaluar los resultados de estos tratamientos a más largo plazo.