Introducción
La autoevaluación sigue siendo el método recomendado para la evaluación del dolor a pesar de las limitaciones intrínsecas de instrumentos que consideren solo la opinión del paciente, la cual puede estar modulada por numerosos factores 1,2,3,4. Sin embargo, su empleo puede ser inadecuado en aquellas personas que, afectas de enfermedades neurológicas o psiquiátricas, tienen muy limitada o anulada la capacidad de comunicación con los profesionales sanitarios. Este hecho es especialmente relevante en los pacientes con síndromes demenciales o con secuelas graves de accidentes cerebrovasculares 4.
El proceso de envejecimiento de la población occidental y la elevada prevalencia de tales situaciones clínicas indican que la atención de personas con dolor crónico y con dificultades de comunicación está aumentando y lo hará más en los próximos años 5,6. Dadas las dificultades para valorar el dolor en estos pacientes, es importante que los profesionales que los atienden dispongan de instrumentos que puedan facilitar este importante elemento de atención asistencial. Hace veinte años, prácticamente no existía ningún instrumento que permitieran una adecuada valoración del dolor en pacientes con dificultades de comunicación, pero desde entonces se han desarrollado un número importante de ellos 7,8. En una revisión reciente, los autores analizaron quince de ellas y concluyeron que se necesitaba de más evidencias empíricas para establecer su utilidad práctica real más allá de los ámbitos asistenciales en que se habían desarrollado inicialmente 4.
El empleo habitual en la práctica asistencial de tales instrumentos precisa del convencimiento por parte de los profesionales implicados de la validez, la fiabilidad, la pertinencia y la factibilidad de su uso. Por ello, es relevante conocer su opinión sobre el dolor en los pacientes con déficits cognitivos así como su evaluación. Sin embargo, no existen publicaciones que analicen estas percepciones. Por esta razón, el objetivo del presente estudio fue conocer la opinión de los profesionales sanitarios respecto a la presencia de dolor en pacientes ancianos con deterioro cognitivo. Específicamente, se deseó conocer la importancia del dolor en la práctica asistencial, cómo se realizaba su valoración y cómo debería realizarse de forma óptima. Para ello se utilizó la estrategia Delphi, un método empleado en el ámbito médico para establecer consensos en diversos aspectos asistenciales 9,10.
Métodos
Características del estudio Delphi
Un estudio Delphi es un proceso estructurado en el que participan expertos a quien se invita a completar varias "rondas" para recoger y refinar la información de las cuestiones motivos de estudio, hasta alcanzar eventualmente un consenso 10. La técnica Delphi es ampliamente utilizada en el ámbito sanitario, ya que facilita que los profesionales con información experta puedan identificar y priorizar las características sobre un tema determinado sobre el que se tiene exiguo conocimiento. Tiene unas características especiales que la diferencian de otros, entre las que destacan el anonimato de los participantes y el feedback controlado. En su concepción amplia, permite obtener consenso o divergencias entre los expertos respecto a un tema en el que son consultados y contribuye a identificar tendencias y expectativas. Para ello se emplea un cuestionario estructurado, construido y valorado por un grupo asesor y por un director de estudio.
En el presente estudio se utilizó el modelo Delphi estándar que recurre al soporte convencional de un cuestionario y deja un tiempo entre la emisión de las repuestas y la recepción del feedback. La Tabla 1 recoge el proceso seguido. El objetivo principal no fue la búsqueda de consenso sino ahondar en la complejidad del tema planteado, con la definición de las interpretaciones y el planteamiento de soluciones diferentes e incluso contrapuestas. Este estudio se puede clasificar en un estudio Delphi de asesoramiento, en el que las respuestas de los expertos pretenden ayudar y apoyar una decisión en situaciones poco definidas, inciertas y complejas. En ese caso, su opinión es una referencia para la actuación posterior.
Estructura del estudio
Elaboración del cuestionario
Para construirlo se tuvieron en cuenta diversos principios, como el planteamiento de preguntas abiertas y cerradas (de tipo Likert con cinco opciones), la redacción clara con lenguaje sencillo, un número reducido de preguntas y la presencia de un espacio que permitiera a los participantes expresar sus opiniones, dudas u otras aportaciones. Se agruparon en cinco categorías: a) presentación general del tratamiento del dolor en las personas ancianas; b) conocimientos del tema del dolor en personas ancianas que presenten o no deterioro cognitivo y dificultades de comunicación; c) valoración del dolor; d) opiniones, creencias y mitos respecto al dolor en los ancianos; e) efecto de la incertidumbre respecto al dolor en los profesionales que atienden a estos pacientes.
Selección de los contenidos
Se realizó a partir de las conductas de dolor identificadas en la bibliografía, así como las formuladas por los miembros con experiencia clínica del grupo asesor. Se realizó una búsqueda bibliográfica exhaustiva y se localizaron dos cuestionarios 11,12, así como varios artículos en que no se concretaban las conductas a observar y/o que indicaban síntomas no exclusivos de expresión de dolor como pérdidas en las capacidades cognitivas o en las actividades básicas de la vida diaria 13,14,15. La información así localizada sirvió para la selección de algunos de los enunciados de las conductas.
Finalmente, se definieron 16 enunciados afirmativos redactados con un lenguaje claro y sencillo. Recogían conductas no verbales, expresiones gestuales y cambios generales en la vida cotidiana de las personas afectadas como, por ejemplo, diferencias en sus pautas de alimentación, de sueño o cambios en las capacidades cognitivas. El inventario final se dio a leer a cinco personas externas al presente estudio para valorar su comprensibilidad. Sus aportaciones permitieron afinar su construcción gramatical. También propusieron modificaciones sintácticas y de presentación, así como en las indicaciones para cumplimentar la encuesta de opinión.
Estructura del cuestionario
El instrumento evaluado constaba de las indicaciones para responderlo, la dirección del investigador responsable, las indicaciones para retornarlo, los datos personales del entrevistado y los enunciados motivo de estudio. Estos eran dieciséis preguntas cerradas y tres abiertas (Tabla 2). Las primeras debían responderse con el formato tipo Likert, con cinco opciones de respuesta (Muy de acuerdo, De acuerdo, Indiferente, En desacuerdo, Muy en desacuerdo). Las segundas pretendían valorar la práctica cotidiana de los profesionales y sus necesidades respecto al tema del estudio.
Recogida de la información
En la primera ronda se envió el cuestionario a los miembros del grupo experto solicitando su respuesta a las preguntas abiertas y cerradas. Una vez obtenidas las respuestas, se realizó un análisis de frecuencia y se reenvió de nuevo, sin las preguntas abiertas. En esta segunda ronda, el cuestionario mostraba cuál había sido la distribución de respuestas de los participantes en la primera ronda, incluía instrucciones específicas en las que se solicitaba que señalaran de nuevo su opinión sobre las preguntas cerradas, y se solicitaba que lo remitieran de nuevo al grupo asesor. Esta fase precedió el análisis estadístico de todos los cuestionarios recibidos.
Interpretación de los resultados
Las respuestas a los enunciados se clasificaron en cuatro grupos según la frecuencia de acuerdo/desacuerdo: Unanimidad (U), cuando todos los consultados estaban de acuerdo/en desacuerdo; Consenso (C), cuando este valor era superior al 90 %; Mayoría (M), cuando estaba entre el 66 y el 90 %; Discrepancia (D), cuando menos del 66 % mostraba su acuerdo/desacuerdo.
Sujetos
El grupo asesor
Para su formación se escogieron cuatro especialistas en el campo de la investigación psicométrica, la construcción de instrumentos de valoración, el tratamiento del dolor o la actividad clínica en personas con déficits cognitivos que conllevaran dificultades de comunicación.
Sus funciones fueron la definición operativa del problema, el diseño del estudio, la realización de los informes, la selección de los miembros del grupo experto, la promoción y dinamización de la participación de estos, la revisión del cuestionario en las dos rondas, su envío y el seguimiento de recuerdo de la cumplimentación, el tratamiento estadístico, la valoración de los resultados de las dos rondas y, finalmente, la descripción e interpretación de los resultados finales.
El grupo experto
Para su selección se siguió el criterio de Landeta 16, quien definió al experto como "aquel individuo cuya situación y recursos personales posibilitan su contribución positiva a la consecución del fin que ha motivado la iniciación del trabajo Delphi". En el presente estudio se interpretó el principio citado en la consideración de expertos como aquellos profesionales que mantienen un contacto diario con los pacientes motivo de estudio y que realizan atención o tratamiento en ellos. Bajo este criterio se seleccionaron médicos, psicólogos, fisioterapeutas, enfermeras y auxiliares de clínica que trabajasen en centros socio-sanitarios. Los responsables de los centros participantes escogieron los profesionales que formaron parte de este grupo experto.
Los centros
Los criterios de selección fueron la proximidad geográfica y que incluyeran, entre su perfil asistencial, pacientes en ámbito socio-sanitario. Finalmente se invitó a 25 centros a participar, localizados en la ciudad de Barcelona y su área metropolitana, y en comarcas de Barcelona, Girona, Lleida y Tarragona.
Análisis estadístico
Las respuestas a los enunciados se describieron y resumieron en frecuencias relativas y porcentajes totales y acumulados. Para facilitar la interpretación cualitativa de los resultados de las frecuencias, se efectuó una representación iconográfica de los resultados clasificados según las categorías descritas previamente. El paquete estadístico utilizado (Excel de Microsoft) emplea un algoritmo de redondeo de los decimales que hace que las sumas de los porcentajes no fueran siempre exactas.
Dado que el objetivo del trabajo no fue la búsqueda de consenso entre los expertos, se utilizó como criterio teórico para la detención del proceso del estudio Delphi el criterio recomendable de la estabilidad de la respuesta. El índice de estabilidad de respuesta trata de medir el nivel de estabilidad entre el resultado de las dos rondas sucesivas. Para establecer la estabilidad de los resultados, se determinó el coeficiente de variación (υ) que se calculó como la desviación típica dividida por la media. La variación del coeficiente de variación (υv se calculó como la diferencia entre los coeficientes de variación de la primera y la segunda ronda (υv = υ 2ª ronda - υ 1ª ronda). El nivel de estabilidad escogido como referencia fue υ = 0,10. Una variación del coeficiente de variación 0,10 se consideró como indicativo de baja estabilidad.
Se utilizó el coeficiente de correlación de rangos de Spearman para analizar la existencia de subgrupos que se comportaran de forma diferente al panel total de expertos. Se correlacionó el número total de las 16 respuestas entre cada grupo de profesionales y también de cada grupo de profesionales con el resultado total de los expertos.
Resultados
Características del grupo experto
Acordaron participar inicialmente en el estudio todas las instituciones propuestas. Finalmente, colaboraron solo 22 (88 %) en la primera ronda y 19 (76 %) en la segunda. No todos los centros tenían profesionales de las categorías seleccionadas y consecuentemente hubo centros que el número de cuestionarios contestado fue menor. También, en la primera ronda, uno de los 22 centros envió los cinco cuestionarios contestados por profesionales de la misma categoría. En la primera ronda participaron 107 expertos y en la segunda ronda 90 (84 %).
Demográficamente, la muestra de expertos que participó en las dos rondas fue similar por su tipología profesional y se caracterizó por un número amplio de mujeres (79 %). Esta proporción varió según la profesión. En el grupo de médicos hubo una mayor presencia de hombres, aunque la diferencia con las mujeres fue solo del 6 %. En el resto de colectivos profesionales, predominaron las mujeres (Tabla 3). La edad media ± desviación estándar de la población total fue de 36 ± 8,2 (rango de 23-60) y fue similar en todos los colectivos, aunque en el de médicos la edad fue más elevada (41 ± 7,2). La media de los años de experiencia de la población fue de 12 ± 7, siendo la más alta en el caso de los médicos (16 ± 6,8) y la más baja en la de los psicólogos (9 ± 7,9). Los años de experiencia en el ámbito de la gerontología fueron de 9 ± 5,4 en la población total. De nuevo, el valor superior se encontró en los médicos (10 ± 4,9) y el menor en los psicólogos (6 ± 5,5). Al analizar los años de experiencia con personas con déficits cognitivos, los valores fueron más uniformes. Así, para la población total fue de 8 ± 5,3, siendo de nuevo los más altos en medicina (9 ± 5) y los más bajos en psicología (7 ± 5,5).
Respuestas a los enunciados
La Tabla 4 recoge los resultados de las respuestas tras las dos rondas en los enunciados cerrados y la dirección de las respuestas. Como puede observarse, no se alcanzó unanimidad en ninguno de ellos, pero sí consenso en 6 y mayoría en 7. La discrepancia se observó en tres de ellos. Las discrepancias mostraron diferencias de opinión en grado y no en una posición totalmente contrapuesta.
TABLA IV RESPUESTAS A LOS ENUNCIADOS DE LA POBLACIÓN DE EXPERTOS QUE PARTICIPÓ EN LAS DOS RONDAS

Clave de los enunciados: U (unanimidad): todos los consultados están de acuerdo/desacuerdo. C (consenso): más del 90 % de los consultados están de acuerdo/desacuerdo. M (mayoría): entre el 66 y el 90 % de los consultados están de acuerdo/desacuerdo, D (discrepancia): menos del 66 % están de acuerdo/desacuerdo. El signo entre paréntesis de la columna de Total indica la dirección del acuerdo/desacuerdo. Así (+) significa el acuerdo con el enunciado, mientras que (-) el desacuerdo con el mismo.
Ningún enunciado presentó respuestas diametralmente opuestas, fuera cual fuera la profesión o el sexo. La proporción de acuerdo fue diferente al analizar las subpoblaciones en relación con la profesión o el sexo, donde el consenso se transformaba en unanimidad en algunos casos. Así, en el enunciado 2, el colectivo de las auxiliares de clínica mostró un acuerdo más elevado (84 %) y un desacuerdo más bajo (17 %) que el resto de participantes. En el enunciado 7, existían discrepancias entre los grupos. Así, en el de médicos la posición era unánime, mientras que la más baja se daba en fisioterapeutas (63 %). En el enunciado 8, la discrepancia alcanzó a todos los profesionales (en desacuerdo en un 62 %). El desacuerdo más alto se dio en médicos (90 %) y enfermeras (69 %) mientras que el acuerdo alcanzó al 45 % de las auxiliares y al 37 % de los fisioterapeutas.
En la pregunta abierta 17 (¿Cómo valora en la práctica el dolor en ancianos con problemas de comunicación y deficiencias cognitivas?) los 107 expertos realizaron 252 aportaciones que aparecen clasificadas en la Tabla 5. Todos los profesionales realizaron un número de aportaciones similar. Entre las citadas con más frecuencia destacaron las reacciones defensivas a la movilización (8 %), los gritos o quejas violentas y espontáneas (13 %), las expresiones faciales de dolor (21 %) y los cambios de comportamiento en las actividades básicas de la vida diaria (12 %).
TABLA V RESPUESTAS A LA PREGUNTA "¿CÓMO VALORA EN LA PRÁCTICA EL DOLOR EN ANCIANOS CON PROBLEMAS DE COMUNICACIÓN Y DEFICIENCIAS COGNITIVAS?" SE INCLUYEN SOLO LOS ÍTEMS DE FRECUENCIA IGUAL O SUPERIOR A 5, EQUIVALENTE AL 2 %
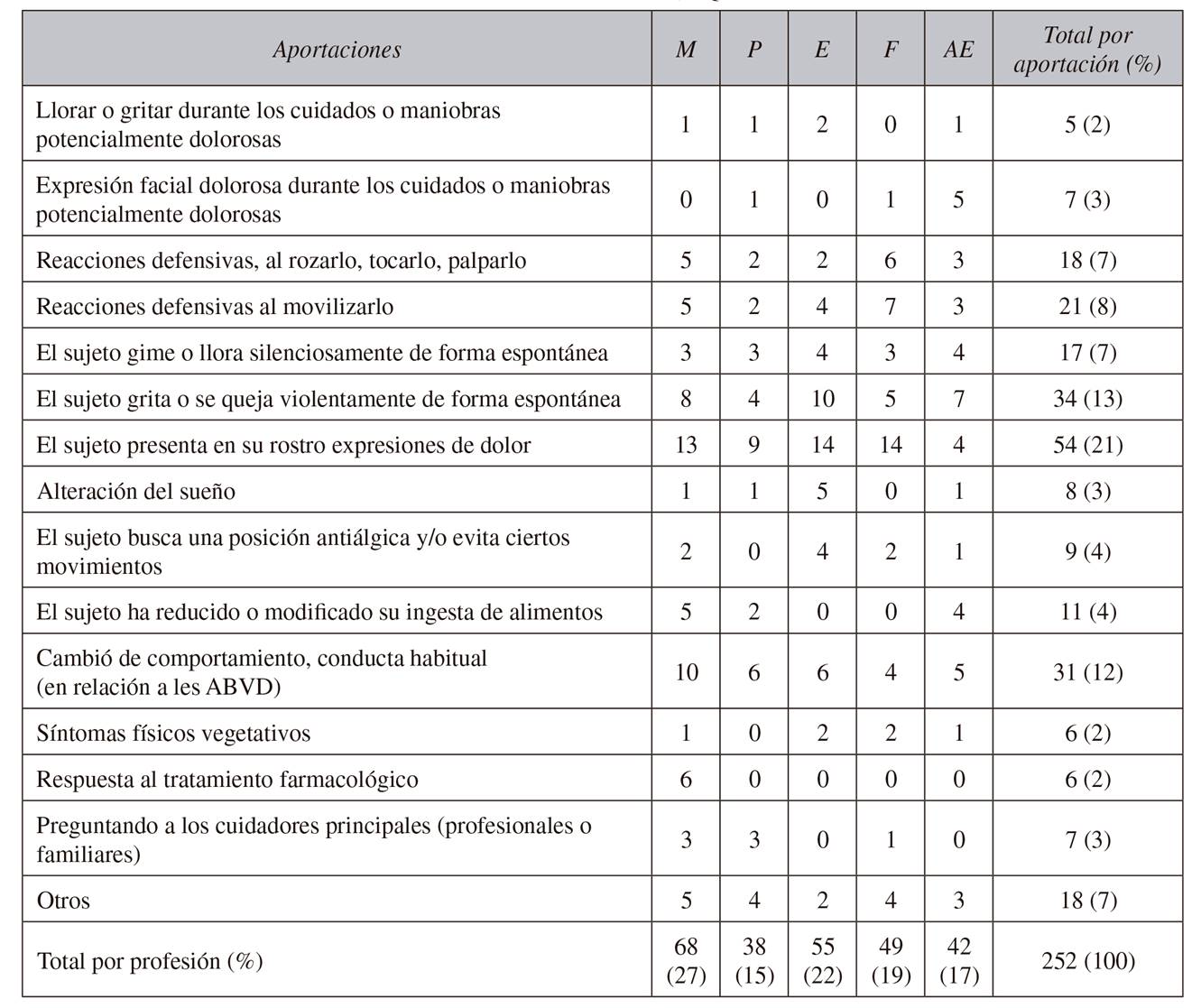
M: médicos. P: psicólogos. E: enfermeras. F: fisioterapeutas. AE: auxiliares de clínica.
En la pregunta abierta 18 (¿Cómo piensa que se debería valorar el dolor en ancianos con problemas de comunicación y deficiencias cognitivas?) las aportaciones son parecidas a las de la pregunta 17 y destacan los cambios en el comportamiento (13 %), las contribuciones de la información de profesionales y cuidadores (14 %), así como la necesidad de crear instrumentos de valoración que ayuden a valorar el dolor (27 %). La Tabla 6 resume las respuestas a esta pregunta.
TABLA VI RESPUESTAS AL ENUNCIADO 18 (¿CÓMO PIENSA QUE SE DEBERÍA VALORAR EL DOLOR EN ANCIANOS CON PROBLEMAS DE COMUNICACIÓN Y DEFICIENCIAS COGNITIVAS?)

M: médicos. P: psicólogos. E: enfermeras. F: fisioterapeutas. AE: auxiliares de clínica.
Finalmente, la Tabla 7 resume las aportaciones a la pregunta 19 (¿Valora la posibilidad de la existencia de dolor en presencia de cambios de comportamiento en personas con deficiencias cognitivas y cómo las evalúa?). El 87 % manifestaron que valoraban la posibilidad de la existencia de dolor en presencia de cambios de comportamiento. El resto de los resultados no difiere de los presentados en las Tabla 5 y Tabla 6.
Nivel de estabilidad de las respuestas y de las diferencias entre profesionales
Como se describe en la sección Material y métodos, el nivel de estabilidad escogido fue υ = 0,10, mientras que los valores de υ 0,10 se consideraron como indicativos de baja estabilidad. En este sentido, el análisis por género reveló valores inferiores en todas las preguntas excepto el enunciado 6 en hombres (υ= 0,11), el 7 en mujeres (υ= 0,13) y el 13 en la población total (υ= 0,11).
El análisis por colectivo profesional mostró también una elevada estabilidad en la mayoría de los enunciados. Los profesionales de psicología y de fisioterapia presentaron un mayor número de enunciados en los que no alcanzaban la estabilidad (n = 5). En la población total se observó una baja estabilidad en el enunciado 13 (υ = 0,11); en los médicos en el 7 (υ = 0,13); en los psicólogos en el 3 (υ = 0,22), el 6 (υ = 0,13), el 9 (υ = 0,12), el 11 (υ = 0,21) y el 12 (υ = 0,18); en los fisioterapeutas en el 3 (υ = 0,10), el 5 (υ = 0,10), el 6 (υ = 0,14), el 13 (υ = 0,21) y el 15 (υ = 0,15). Finalmente, en los auxiliares de clínica solo mostró baja estabilidad el enunciado 11 (υ = 0,15).
El análisis por edad también mostró una notable estabilidad con diferencias entre los grupos. En los profesionales más jóvenes (20-35 años) se observaron valores de baja estabilidad en los enunciados 8 (υ = -0,16) y 13 (υ = 0,14); en el grupo de edad intermedia (36-50 años), estos valores aparecieron en los enunciados 1 (υ = 0,11), 6 (υ = 0,12), 9 (υ = 0,14), 11 (υ = 0,12) y 12 (υ = 0,14). Por último, en los de mayor edad (51-65) se observó baja estabilidad en los enunciados 2 (υ = -0,30), 3 (υ = 0,17), 10 (υ = -0,26), 13 (υ = 0,18), 14 (υ = 0,10) y 16 (υ = -0,25).
El análisis por años de ejercicio de profesión tampoco mostró datos significativos en la aparición de valores de baja estabilidad. En el grupo de 1-5 años se observaron en los enunciados 3 (υ = 0,11) y 7 (υ = 0,11). En el de 6-10 años, afectaron al 11 (υ = 0,20) y al 12 (υ = 0,13), en el de 11-15 años al 11 (υ = 0,12), en el de 16-20 años al 10 (υ = 0,11) y al 13 (υ = 0,13) y en el de > 20 años al 2 (υ = 0,12), 13 (υ = 0,11) y 16 (υ = -0,14).
El análisis por años de trabajo en el área de gerontología y en años de atención a pacientes con demencia reveló la existencia de un número superior de valores de baja estabilidad en los profesionales con más de 20 años de experiencia en esos ámbitos. Así, en el caso del área de gerontología, el grupo de 1-5 años presentó valores de baja estabilidad en los enunciados 3 (υ = 0,11) y 11 (υ = 0,10); en el de 11-15 años en el 7 (υ = 0,11) y 13 (υ = 0,16) y en el de 16-20 en el 4 (υ = 0,11) y 8 (υ= 0,12). Sin embargo, en el de > 20 años, se observó un valor bajo en los enunciados 2 (υ = 0,42), 7 (υ = 0,26), 12 (υ = 0,13), 13 (υ = 0,57), 14 (υ = 0,35) y 15 (υ = 0,35).
En el análisis por años de experiencia con pacientes con demencia, se observó una tendencia al aumento de valores bajos de estabilidad en función del incremento de aquellos. Así, en el grupo de 1-5 años, solo el enunciado 13 tuvo un valor bajo (υ = 0,12), mientras que en grupo de 6-10 años los enunciados fueron el 6 (υ = 0,10) y el 11 (υ = 0,15), en el de 11 a 15 fueron el 2 (υ = 0,10), el 3 (υ = 0,13), el 7 (υ = 0,14), el 10 (υ = 0,10) y el 13 (υ = 0,26). Finalmente, en el de > 21 años, los enunciados con baja estabilidad de respuesta fueron el 2 (υ = 0,42), el 7 (υ = 0,26), el 12 (υ = 0,13), el 13 (υ = 0,57), el 14 (υ = 0,35) y el 15 (υ = 0,35).
El coeficiente de correlación de rangos de Spearman -permitió analizar la existencia de subpoblaciones en relación con las categorías profesionales, comparando los resultados de las respuestas para los 16 primeros -enunciados. El análisis informó que no existían diferencias en el comportamiento de respuesta de los grupos analizados. Todos los valores fueron superiores a 0,9 acercándose a 1, valor que indica la inexistencia de diferencias entre las repuestas de las subpoblaciones (Tabla 8).
Discusión
A pesar de las dificultades y contratiempos que les han podido acaecer a los componentes del grupo de expertos, el porcentaje de abandono a lo largo del estudio fue aceptable, teniendo en cuenta los valores esperables en los estudios Delphi (el 17 % de los expertos y el 24 % de los centros). Landeta (16) concluyó, tras revisar los estudios publicados, que las tasas de abandono suelen oscilar entre el 20 % y el 30 %.
El grupo de expertos que ha colaborado en este estudio refleja la distribución demográfica de profesionales que puede observarse en los centros sociosanitarios y/o residencias. Una parte de esta población es joven y con pocos años de práctica profesional frente a profesionales de larga experiencia conseguida a través de muchos años de trabajo. El elevado subgrupo de los primeros es consecuencia de la creación de numerosos nuevos puestos de trabajo en los últimos años por un envejecimiento de la población. Asimismo destaca el gran porcentaje de mujeres que han participado en el estudio (79 %) con diferencias en los diferentes colectivos profesionales.
Las aportaciones que realizan los expertos no difieren de manera importante de las contribuciones encontradas en la bibliografía referente al tema del dolor en ancianos y en personas sin capacidades de comunicación. Tampoco se encuentran diferencias en el tipo de respuesta (sea de consenso o de discrepancia de opinión) dependiendo del tipo de profesión o del género. Al igual que en los estudios de Le Baron 17 y Salvarezza 18, los profesionales que trabajan diariamente con ancianos opinan que el dolor en estos pacientes no es un síntoma exclusivamente físico. La vida en su etapa final está marcada por múltiples cambios físicos, psíquicos y sociales, influyendo uno en los otros y afectando cómo se integra el dolor en esta etapa vital. El componente afectivo del dolor está determinado por la historia del sujeto, el significado que le da a ese dolor, el contexto en el que se produce y las limitaciones funcionales en las actividades de la vida diaria y cómo afectará en su futuro a largo plazo. Todos ellos son aspectos conocidos por los profesionales quienes trabajan diariamente y de forma continuada con los pacientes ancianos.
Asimismo, más del 90 % de los participantes llegaron al acuerdo de que el dolor en el paciente anciano se puede tratar, y que estos no sienten más el dolor por ser una forma de sentirse vivos. En ocasiones, las múltiples quejas que presentan los pacientes ancianos pueden ser valoradas por las personas que los atienden como una forma de llamar la atención o una simple y repetitiva forma de comunicarse. Las quejas somáticas pueden esconder síntomas o trastornos depresivos llegando a diagnósticos poco acertados. Quizás esta puede ser una de las razones por la que los mismos profesionales llegan al consenso en la afirmación de que el dolor en los ancianos es tratable, discrepen en la forma en la que debe ser tratado, especialmente cuando se trata de la utilización de placebos en contraste con otros tratamientos farmacológicos que no han conseguido los efectos deseados.
Mayoritariamente, el grupo de expertos opina que los ancianos no sienten menos el dolor que el resto de la población, pero actualmente no existen estudios concluyentes al respecto. Las investigaciones que se llevan a cabo nos aportan informaciones sesgadas y a veces contradictorias dependiendo de la metodología utilizada 18. También se encontró consenso respecto al enunciado de que el dolor es un síntoma que irá en aumento con la prolongación de la esperanza de vida y el incremento de enfermedades crónicas y degenerativas, consenso que se fortalece con los estudios realizados por Epps 19, quien informó que el 80 % de las personas ancianas presentan alguna enfermedad crónica que causa dolor. Los mismos expertos presentan discrepancias en que el dolor sea un síntoma frecuente entre los ancianos e inherente al proceso de envejecer. Esta discrepancia podría interpretarse en que las enfermedades constituyen la causa que provocan el dolor, pero se puede envejecer sin tener enfermedades y en este caso sin padecer dolor.
Respecto al dolor en las personas ancianas que presentan déficits cognitivos y dificultades de comunicación, los expertos presentan consenso cerca de la unanimidad respecto a que el dolor en estos pacientes puede estar insuficientemente tratado, dado que no manifiestan su dolor de forma explícita. Estos datos coinciden con los de Horgas y Tsai 20, quienes concluyeron que los pacientes que no pueden comunicar su dolor reciben menos analgesia. Marzinski 21 también mantuvo, como la mayoría de los expertos que han participado en la presente investigación, que las personas que presentan déficits cognitivos y dificultades para comunicar su dolor no sienten menos dolor por padecer procesos neurodegenerativos, sino que no lo comunican. En este sentido, en algunos de ellos, como la enfermedad de Alzheimer y la demencia frontotemporal, existe una reducción del componente afectivo, mientras que en otras, como la demencia vascular, existe un aumento de este 22.
Aunque el dolor en estos pacientes no puede ser valorado con los mismos instrumentos que se hace con pacientes que pueden comunicarnos su dolor, los profesionales no conocen la existencia de escalas validadas que puedan ser utilizadas para tal fin y afirman que esta necesidad no está aún cubierta. Esta misma afirmación es una de las conclusiones que obtuvo Weiner 23. Ello ocurre a pesar de la existencia de escalas validadas que podrían emplearse en tales situaciones 4.
El grupo de expertos que han participado en nuestro estudio coincide con las indicaciones que han propuesto diferentes expertos 24,25,26. Informan que valoran el dolor en ancianos con déficits cognitivos mediante la observación de los cambios de conducta y comportamiento y especialmente durante las maniobras o cuidados que realizan de forma cotidiana. Otras formas propuestas son las aportaciones que pueden hacer los profesionales o cuidadores quienes los conocen, la respuesta al tratamiento farmacológico o la exploración física del paciente. Esta manifestación de los propios profesionales de cómo valoran el dolor en personas sin capacidades de comunicación y que el 87 % de los profesionales tengan presente la posibilidad de que el paciente padezca dolor delante de cambios de su comportamiento, contrasta con la encuesta realizada por Fisher-Morris y Gellatly 27), quienes confirmaron que ninguno de los profesionales encuestados identificaban el dolor en estos pacientes mediante técnicas no verbales. Posiblemente, el hecho de que nuestro cuestionario se centrase exclusivamente en el tema del dolor y la valoración de este en personas sin capacidades de comunicación puede haber influido en la respuesta de los profesionales.
Los profesionales que atienden durante más tiempo de forma más directa (enfermeras y auxiliares de clínica) a personas que presentan déficits cognitivos tienen una puntuación ligeramente superior respecto al hecho de que trabajar con estos pacientes y desconocer lo que les ocurre y no poder aliviarles supone un motivo de estrés adicional. Las opiniones de los expertos que han colaborado en el estudio se han mantenido estables en las dos rondas, no registrándose cambios ni aumentando el consenso de sus respuestas. Tampoco se han encontrado diferencias en la forma de responder dependiendo de colectivo profesional al que se pertenezca, pese a que las frecuencias puedan mostrar ciertas diferencias porcentuales. Estos datos indican una coincidencia importante en la consideración del dolor geriátrico y de las conductas susceptibles de ser utilizadas para evaluarlo en pacientes sin comunicación oral. Este es el hallazgo más importante del estudio, ya que puede permitir emplearlas para crear instrumentos de evaluación con elevada validez de contenido.
En conclusión, el presente estudio muestra que existe una preocupación en los profesionales que atienden a pacientes ancianos sobre la detección del dolor y su tratamiento, especialmente en aquellos que tienen dificultades de comunicación. Esta conciencia está más marcada en aquellos que los atienden de manera más directa. El estudio ha permitido identificar aquellas conductas que contribuyen a que los profesionales sanitarios puedan sospechar la presencia de dolor y pueden contribuir a la creación de instrumentos para evaluarlo objetivamente. Su utilización, una vez determinada su validez y fiabilidad, adaptados a la realidad de los pacientes y empleados de forma sistemática, podría contribuir a mejorar la percepción de la atención del dolor en personas de edad avanzada.



















