INTRODUCCIÓN
A pesar de los avances científico-técnicos que ha experimentado la atención en salud los últimos años y de la toma de conciencia ante las lesiones por presión (LPP), estas continúan siendo un importante problema de salud relacionado con los cuidados y la dependencia, con serias consecuencias para los pacientes que las sufren, las instituciones de salud, los profesionales que trabajan en ellas, el Sistema de Salud y la sociedad en general. Además, la consideración de que las LPP son un problema de salud prevenible en un altísimo porcentaje de casos y sus elevados niveles de prevalencia e incidencia hacen que estas sean consideradas como uno de los más importantes eventos relacionados con la seguridad del paciente, lo que constituye uno de los indicadores más importantes para la evaluación de los cuidados enfermeros1.
El término “úlcera por presión” empezó a popularizarse a principios de los años setenta del pasado siglo en contraposición al de úlceras de cama (bedsores) o úlceras de decúbito2, siendo úlceras por presión (UPP) el término comúnmente aceptado a partir de la década de 1990. Recientemente, y enmarcando el concepto de úlcera y LPP dentro del marco conceptual de las denominadas lesiones relacionadas con la dependencia (LRD), se han desarrollado nuevas propuestas acerca de la etiopatogenia de las LPP. En este sentido, dentro del marco de referencia sobre las LRD definido por García-Fernández y cols. en 20143,4, se ha empezado a asumir el término lesión frente al de úlcera, ya que existen LPP en las que la piel, estando dañada, sigue intacta, lo que sería poco compatible con el concepto úlcera. Posteriormente, en la zona del Sudeste Asiático, Australia y Nueva Zelanda se empezó a utilizar el término “lesiones por presión” o “pressure injuries”, concepto recientemente adoptado por parte del National Pressure Ulcer Advisory (NPUAP) norteamericano en 20165,6.
Nos referimos a una LPP como “una lesión localizada en la piel y/o los tejidos subyacentes, generalmente sobre una prominencia ósea, como resultado de la presión aislada y continua sobre una zona o la combinada con el mecanismo de cizalla”. Existen otros factores que pueden contribuir a la aparición de LPP o confundirlas con otras patologías, aunque la significación de estos aún no está totalmente delimitada3-5. En este sentido, las LPP suelen localizarse generalmente sobre prominencias óseas, aunque debería tenerse en cuenta que, en ocasiones, estas también pueden aparecer sobre cartílagos (nariz, orejas), sobre tejidos blandos sometidos a presión externa ejercida por diferentes materiales o dispositivos clínicos como sondas o catéteres (en cara, tórax, muslos, brazos), o bien por la presión ejercida tras mantener al paciente colocado durante un tiempo prolongado en posiciones anómalas o forzadas, como por ejemplo las lesiones de los genitales en pacientes en decúbito prono.
Dado que el mecanismo causal de las LPP es independiente del tipo de paciente, aunque es obvio que las características anatómico-fisiológicas sí que influyen y predisponen, existen diferentes elementos con capacidad de producir presión, entre los que se pueden destacar:
El propio peso de la persona al apoyarse de forma continuada o prolongada sobre una superficie de descanso (colchón y/o asiento).
Algunos dispositivos terapéuticos o diagnósticos que se emplean durante el cuidado de los pacientes (férulas, inmovilizadores, collarines, catéteres, sensores de monitorización, mascarillas, interfases para la ventilación no invasiva, tubos endotraqueales, sistemas de compresión, líneas vasculares y sus accesorios, etc.).
Es por este motivo que, atendiendo a su causalidad, mecanismo de producción y sobre todo a sus posibilidades de prevención, diferenciamos las LPP en dos tipos principales: aquellas relacionadas con el apoyo del paciente (LPP-rAPO), ya sea en decúbito supino, decúbito prono o sedestación, y las que están producidas por dispositivos clínicos (LPP-rDISC). Una correcta diferenciación del mecanismo causal de las LPP va a ser básico para poder implementar medidas efectivas de prevención y complementar la información aportada por las escalas de valoración de riesgo de úlceras por presión (EVRUP), tanto de adultos como pediátricas7,8.
Aunque tradicionalmente las LPP han estado relacionadas mayoritaria y casi exclusivamente con poblaciones adultas con la movilidad limitada, entre las que se incluyen ancianos y algunos colectivos específicos como los pacientes con lesiones medulares y los pacientes críticos, estas pueden afectar a todo tipo de enfermos con inmovilidad prolongada, como los pacientes pediátricos atendidos en unidades de hospitalización y de cuidados críticos, así como en niños con problemas de salud específicos con movilidad reducida, como la espina bífida y mielomeningocele9, lesionados medulares y usuarios de silla de ruedas10.
El desarrollo de las LPP en pediatría, al igual que sucede en los adultos, nos remonta a los tres grandes marcos teóricos propuestos hasta el momento acerca de su etiopatogenia. El primero de ellos es el planteado por Braden y Bergstrom, quienes afirman que la intensidad y duración de la presión se ve influenciada por la movilidad, la actividad y la percepción sensorial, así como por una serie de factores intrínsecos (nutrición, edad y baja presión arteriolar) y extrínsecos (humedad, fricción y cizalla) del paciente11. En este sentido, Coleman y cols. profundizaron en dicho marco destacando la importancia de las fuerzas de presión (duración y tipo de fuerza) y la susceptibilidad y tolerancia de los individuos (propiedades mecánicas y geométricas individuales de los tejidos y factores fisiológicos de los pacientes) en el desarrollo de una LPP12. Posteriormente, García-Fernández y cols. definieron el marco de referencia de las LRD relacionándolo con la interrelación que se establece entre los diversos mecanismos causales1. Así, clasificaron las LRD producidas por la presión, diferenciando entre aquellas producidas por la combinación de humedad y presión, las lesiones cutáneas asociadas a la humedad (LESCAH) definidas por Torra y cols.13, las lesiones combinadas por presión y fricción y las lesiones multifactoriales3,4.
Bajo la óptica del estudio de las LPP en la población pediátrica, por las características anatómicas, funcionales y de desarrollo que presentan los niños, hay que tener en consideración que no deben ser tratados como adultos en miniatura. Además, a pesar de que en los niños confluyen los factores predisponentes para generar LPP descritos anteriormente, es importante tener en cuenta que existen circunstancias específicas que potencian este riesgo, como el tener una superficie de la piel, así como una cabeza desproporcionadamente más grande que los adultos, y en algunas edades, una barrera epidérmica inmadura que puede propiciar un incremento del riesgo de deterioro cutáneo, de inestabilidad térmica y una susceptibilidad incrementada a desequilibrios electrolíticos y de fluidos14. Igual importancia cobra el hecho de que el paciente pediátrico pueda presentar comorbilidades añadidas, como algunas patologías congénitas con afectación neuronal y neurológica tales como la espina bífida, el mielomeningocele y las parálisis cerebrales15.
En el caso específico de los neonatos, su piel constituye uno de los sistemas orgánicos más subdesarrollados: representa el 13% del peso corporal total frente al 3% en el caso de los adultos, por lo que el manejo y cuidado de su piel debe ser diferente al de resto de población pediátrica. Además, el ingreso en unidades neonatales constituye un aumento del riesgo de generar LPP, al verse el paciente expuesto durante su manejo clínico y asistencial a intervenciones terapéuticas y a la colocación de dispositivos clínicos de diferente índole. A todas estas peculiaridades anatómicas y funcionales del paciente neonatológico hay que añadir que las mayores tasas de supervivencia, el incremento de las tecnologías y de equipos potencialmente invasivos y los cuidados de enfermería de alta intensidad que requieren estos pacientes también actúan como inputs generadores de LPP en este subtipo específico de población pediátrica16.
En los últimos 15 años, las LPP han empezado a dejar de ser invisibles en poblaciones pediátricas, y prueba de ello es la publicación del trabajo “Pressure Ulcers in neonates and children: An NPUAP White paper” por parte del NPUAP en 200717. En este sentido y tal como resaltaban algunos autores14,18,19, la investigación, tanto acerca de su etiopatogenia como de su epidemiología, tiene un papel importante en su prevención y reducción. Aun así, son escasos los datos disponibles sobre la prevalencia de este tipo de lesiones cutáneas en pediatría. En el contexto específico de las unidades de cuidados intensivos pediátricas (UCIP), el Grupo Nacional para el Estudio y Asesoramiento en Úlceras por Presión y Heridas Crónicas español (GNEAUPP) dio a conocer en su estudio nacional del 2005 unos datos de prevalencia del 17,77%20, cifra que aumentó hasta el 33,3% en el estudio nacional de 200921.
Tal como se ha comentado anteriormente, el marco conceptual de las LRD de García-Fernández y cols. relaciona las LPP con LESCAH3,4. De entre ellas, el tipo de lesión más prevalente en la población pediátrica es la DAI, la cual conforma este grupo de entidades relacionadas con la humedad junto a otras lesiones como la dermatitis intertriginosa (DINT), la dermatitis perilesional asociada al exudado (DPAE), la dermatitis cutánea asociada al exudado (DCAE), la dermatitis periestomal (DPE) y la dermatitis por saliva o mucosidad (DSM)13.
La DAI es un tipo de dermatitis irritante que se presenta en pacientes con incontinencia urinaria y fecal y que, en combinación con la inmovilidad y la fricción, pueden agravar y combinarse con algunos tipos de LPP3,4, a veces de difícil diferenciación. El contacto continuado de orina y heces sobre la piel, generalmente en un entorno cubierto por el pañal, crea las condiciones para que se produzca una serie de reacciones químicas que van a alterar el pH de la piel, alcalinizándola, con lo que la función barrera de esta se va a ver alterada por la disminución y pérdida de funcionalidad de la capa lipídica, circunstancia que puede agravarse por las propiedades de los jabones empleados durante la higiene. El medio alcalino va a favorecer la activación de enzimas proteolíticas presentes en las heces, que en condiciones normales serían inertes, pero que en un entorno alcalinizado van a propiciar el proceso de dermatitis irritativa22-24. En la figura 1 se describe el nuevo modelo teórico sobre DAI para pacientes adultos definido en 2015 por Manuel Rodríguez Palma en su tesis doctoral25.

Figura 1 Nuevo marco conceptual sobre dermatitis asociada a la incontinencia, propuesto por Manuel Rodríguez Palma (2015).
En el caso de las poblaciones pediátricas encontramos dos factores que pueden acentuar el impacto de las DAI. Por un lado, la presencia de incontinencia urinaria y fecal de manera natural, hasta que el niño no alcanza un adecuado control de los esfínteres, y por otro, la inmadurez de la piel en edades tempranas o extremas y que se traduce en que esta no pueda actuar al 100% como barrera cutánea y que por tanto sea más sensible al efecto de la dermatitis irritante por el contacto continuado de la orina, las heces y productos de limpieza de la piel. Como se ha comentado anteriormente, en el caso específico de los neonatos, su piel es más delgada y frágil, sobre todo en los recién nacidos prematuros, ya que el proceso de cornificación empieza en las semanas gestacionales 20-24, presentando los prematuros extremos una piel más delgada y frágil con un efecto barrera limitado y un incremento de la pérdida transepidérmica de agua (transepidermal water loss [TEWL]). Además, hay que tener en cuenta que con la edad gestacional y la edad posnatal se produce una maduración acelerada de la piel en las primeras semanas de la vida, hecho que se ve abolido en el paciente prematuro y que se traduce en implicaciones para el desarrollo de la DAI. Este hecho provoca también un incremento en la absorción percutánea de toxinas y microrganismos y una disminución de la resistencia de la piel ante el potencial efecto de sustancias agresoras presentes en las heces, como los restos de enzimas digestivas. La alcalinización de la piel también puede provocar desequilibrios en la microbiota cutánea con capacidad de provocar infecciones cutáneas26. Otro elemento a tener en cuenta es el efecto de procesos como la dentición, que pueden implicar la secreción de sustancias con potencial agresivo en el sistema digestivo, y por tanto, en las heces.
En las poblaciones pediátricas hospitalarias, al igual que puede suceder en cualquier paciente hospitalario, además de los aspectos fisiológicos relacionados con la maduración de la piel en los niños prematuros o recién nacidos, podemos encontrarnos también con toda una serie de factores que favorecen la formación de DAI, como la presencia de incontinencia debido a su estado de salud o proceso patológico y el incremento de procesos diarreicos por antibioterapia o por nutriciones enterales, circunstancias frecuentemente infravaloradas en poblaciones hospitalarias de cualquier edad22.
Tal como sucede con las poblaciones adultas hospitalarias, apenas existen datos epidemiológicos acerca de la prevalencia de las LPP, la incontinencia y las lesiones por DAI en pacientes pediátricos hospitalizados, de ahí la necesidad y relevancia de investigar sobre este tema.
OBJETIVOS
Los objetivos de la presente investigación fueron:
Determinar la prevalencia de LPP, incontinencia y DAI en pacientes pediátricos.
Describir las características sociodemográficas de los pacientes afectados de LPP y DAI, así como las características estructurales de las lesiones que padecen.
Determinar la frecuencia de diferentes factores de riesgo relacionados con la aparición de LPP en paciente pediátrico.
MATERIAL Y MÉTODO
En coincidencia con la convocatoria del V Estudio Nacional de Prevalencia de LPP del GNEAUPP (5.º ENPUPP-GNEAUPP) se realizó un estudio descriptivo y transversal con la finalidad de establecer la prevalencia de LPP, DAI e incontinencia.
El contexto de estudio fue un hospital maternoinfantil de tercer nivel asistencial, líder y de referencia para la asistencia pediátrica y obstétrico-ginecológica, universitario y de alta tecnología y especialización. Es un hospital de proximidad para el área del Baix Llobregat en Barcelona y de referencia regional para Catalunya y nacional para neurología, cardiopatías congénitas, cirugía ortopédica, etc. Registra más de 25 000 altas cada año, recibe más de 200 000 visitas por consultas externas y atiende 115 000 urgencias. Además, en él se atienden más de 4000 partos cada año y se realizan 14 000 intervenciones quirúrgicas.
El hospital dispone de 339 camas y 12 quirófanos. En el último año se atendieron 1990 pacientes críticos y 398 en las unidades de semicríticos, tanto de pediatría como de neonatología.
Desde el año 2001, el hospital cuenta con una comisión de heridas crónicas y desde 2013 una consulta específica de heridas liderada por dos enfermeras pediátricas expertas en el manejo de estas lesiones en la edad pediátrica. El centro dispone de un protocolo de prevención de LPP que entre otras medidas contempla la valoración del riesgo de LPP con las escalas Neonatal Skin Risk Assessment Scale (NSRA) para niños menores de un mes y prematuros, Braden Q para niños entre un mes y 14 años y Braden para mayores de 14 años, así como un parque específico de superficies especiales para el manejo de la presión (SEMP) con sistemas de espuma viscolástica y sistemas de baja presión continua reactiva con presentaciones especiales para neonatos, pacientes pediátricos y pacientes adultos.
Para la clasificación de las LPP y DAI se utilizaron las definiciones descritas por el GNEAUPP para el 5.º ENUPP27. Las LPP se clasificaron según las categorías descritas en la tabla 1 y se diferenciaron a su vez entre lesiones por presión relacionadas con el apoyo (LPP-rAPO) y las lesiones relacionadas con dispositivos clínicos (LPP-rDISC). La prevalencia de DAI se calculó en dos escenarios, población total y población incontinente.
Tabla 1 Clasificación de las lesiones analizadas en el estudio.

Tomado de: GNEAUPP. 5º Estudio Nacional de Prevalencia. Documento de apoyo para la clasificación de las úlceras por presión y otras lesiones relacionadas con la dependencia, 2017)27.
Además, se determinó la frecuencia de otros factores de riesgo para el desarrollo de LPP, como la utilización de vasopresores, la imposibilidad y/o limitaciones para realizar cambios posturales, el empleo de la posición de decúbito prono, así como el uso de diferentes tipos de dispositivos clínicos.
La recogida de datos se llevó a cabo en todas las unidades de hospitalización infantil y maternal del hospital analizado (8 unidades de hospitalización infantil —cirugía general, traumatología, neurocirugía, cirugía cardíaca, oncohematología, pediatría general, otorrinolaringología y urgencias—; las tres de críticos pediátricos, las tres de críticos neonatales y las tres unidades de hospitalización maternal) por parte de 4 enfermeras que forman parte del equipo de investigación, y emplearon para ello un instrumento de registro ad hoc, recabaron datos unidad por unidad y revisaron registros clínicos y pacientes cuando se requería.
La clasificación y tipificación de las lesiones se realizó de acuerdo con la metodología establecida por el GNEAUPP y de manera específica con el material generado para el 5.º ENPUPP-GNEAUPP27. El estudio se llevó a cabo con el auspicio ético del mencionado estudio nacional (autorización del CEIC de la Universidad de Jaén), y en todo momento se garantizó el anonimato de los pacientes y la confidencialidad de la información.
RESULTADOS
El corte de prevalencia se realizó el 20 de diciembre de 2017. Se estudiaron cuatro tipos diferentes de población: los pacientes ingresados en las tres unidades de cuidados intensivos pediátricos, los pacientes ingresados en las tres unidades de cuidados intensivos neonatales, los pacientes ingresados en las ocho unidades de hospitalización pediátrica (con pacientes de cirugía pediátrica, oncología pediátrica, medicina pediátrica y neonatos) y los pacientes ingresados en las tres unidades de hospitalización maternal (obstetricia y ginecología).
La prevalencia de LPP fue del 8% en cuidados intensivos pediátricos, del 0% en cuidados intensivos neonatales, del 1,12% en las unidades de hospitalización pediátrica y del 0% en las de hospitalización de adultos. En la tabla 2 se describen las prevalencias según tipo de LPP, así como datos de ocupación de las diferentes unidades estudiadas (tabla 3).
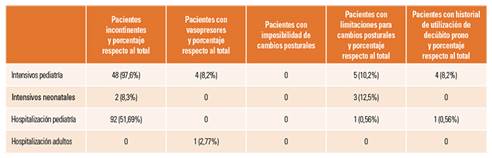
Tabla 2 Datos de pacientes con lesiones por presión y con dermatitis asociada a la incontinencia.

DAI: dermatitis asociadas a la incontinencia; LPP: lesiones por presión; LPP-APO: lesiones relacionadas con el apoyo del paciente; LPP-rDISC: lesiones producidas por dispositivos clínicos; PEG: gastrostomía endoscópica percutánea.
Tabla 3 Prevalencia de lesiones por presión.
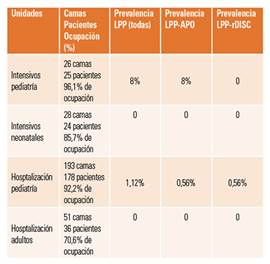
LPP: lesiones por presión; LPP-APO: lesiones relacionadas con el apoyo del paciente; LPP-rDISC: lesiones producidas por dispositivos clínicos.
Los 4 pacientes prevalentes de LPP presentaban un total de cinco lesiones, lo que equivale a 1,25 lesiones por paciente prevalente. Todos ellos fueron incidentes, es decir, desarrollaron sus lesiones mientras estaban ingresados. Tres pacientes solo presentaban LPP y un paciente presentaba simultáneamente LPP y DAI. Un 60% de las lesiones eran de estadio I, un 20% de estadio II y el 20% restante de estadio IV. En las tablas 2, 4 y 5 se detalla información relativa a la estadificación, tipo, origen y localización de las LPP estudiadas, así como los factores de riesgo con posible relación con las LPP.
Tabla 5 Utilización de dispositivos sanitarios con capacidad de producir LPP-rDIS (porcentaje de pacientes).
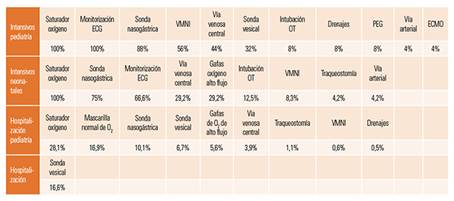
ECG: electrocardiográfica; ECMO: oxigenación por membrana extracorpórea; LPP-rDIS: lesiones producidas por dispositivos clínicos; OT: orotraqueal; PEG: gastrostomía endoscópica percutánea; VMNI: ventilación mecánica no invasiva.
La prevalencia de incontinencia fue del 96% en cuidados intensivos pediátricos, del 100% en cuidados intensivos neonatales, del 56,7% en las unidades de hospitalización pediátrica y del 0% en las de hospitalización de adultos.
La prevalencia de DAI en los pacientes con incontinencia fue de un 8,3% en las UCIP, del 0% en cuidados intensivos neonatales, del 3,4% en las unidades de hospitalización pediátrica y del 0% en las unidades de hospitalización de adultos.
Seis pacientes presentaron un total de siete lesiones por DAI, que equivale a 1,16 lesiones por paciente prevalente. Cinco pacientes solo presentan lesiones por DAI y un paciente presenta simultáneamente LPP y DAI. Un 57% de las lesiones por DAI son de categoría I.a y el 43% restante son de categoría II.a. En la tabla 2 se detalla información relativa a la estadificación, tipo, origen y localización de las lesiones por DAI.
DISCUSIÓN
El presente trabajo es el primero que reporta datos de prevalencia de LPP, incontinencia y DAI, así como de factores de riesgo y de prevalencia de utilización de dispositivos clínicos con posibilidad de producir LPP-rDISC en una institución maternoinfantil de cuidados de agudos de alta complejidad, con una preponderancia de pacientes pediátricos y neonatos, tanto en entornos de cuidados críticos como en unidades de hospitalización.
Disponer de datos epidemiológicos sobre estos problemas o condiciones de salud es de gran importancia para poder definir el alcance de los mismos y establecer prioridades de cara a su prevención. Aunque la prevalencia es un indicador menos “cualitativo” que la incidencia, disponer de estos datos es un primer paso, que en el caso de las LPP y las DAI se ve complementado con el porcentaje de pacientes con lesiones adquiridas durante su ingreso, para estimar la envergadura del problema y justificar investigaciones posteriores.
En la tabla 6 se contextualizan los datos de prevalencia de LPP de nuestro estudio con cifras de prevalencia publicadas en la literatura especializada, la mayoría de unidades de hospitalización, ya que las unidades de críticos suelen focalizar sus resultados en datos de incidencia.
Tabla 6 Datos de prevalencia de lesiones por presión publicadas en la literatura (artículos publicados en los últimos 10 años).

En nuestro estudio, en el que hemos diferenciado entre LPP-rAPO y LPP-rDISC, todas las LPP prevalentes son a su vez incidentes, cosa que no sucede en el estudio del NDNQI con una prevalencia global del 1,4% y una prevalencia de LPP incidentes del 1,1%28. La diferenciación de lesiones por su origen es de gran utilidad de cara a abordar la prevención de las LPP, ya que dichas intervenciones difieren según se trate de lesiones por apoyo o por dispositivos clínicos.
La mayoría de las LPP, con independencia de su causa, se localizan en la cabeza, un patrón común y diferenciador en este tipo de lesiones en poblaciones pediátricas. En cuanto a la gravedad de las mismas, un 40% son de categoría II o superior; esta circunstancia realza la importancia de incluir siempre las lesiones de categoría I en los estudios de prevalencia o incidencia si no se quiere caer en el riesgo de infravalorar el alcance epidemiológico del problema de las LPP.
En lo que hace referencia a la frecuencia de los factores de riesgo para el desarrollo de LPP, la presencia de incontinencia es el factor más importante, seguido de un no desdeñable porcentaje de casos de pacientes con limitaciones para la realización de cambios posturales, pacientes en quienes se ha utilizado el decúbito prono en su estrategia de abordaje terapéutico y pacientes en quienes se han empleado fármacos vasopresores durante su manejo clínico.
Otro factor de riesgo importante relacionado con la aparición de LPP es la utilización de dispositivos clínicos. Curley, en un artículo publicado en 2003, comunicó por primera vez la incidencia de LPP r-DISC en pacientes pediátricos, concretamente de cuidados intensivos34. En ocasiones, estas lesiones pueden verse agravadas e incluso enmascaradas por el efecto de la manipulación accidental o voluntaria por parte del paciente del dispositivo sanitario y su sistema de fijación y por el efecto de la retirada de los sistemas de fijación, anclaje y protección de los dispositivos sanitarios (esparadrapos, apósitos, etc.) por parte de los profesionales, pudiéndose confundir o enmascarar con las lesiones producidas por adhesivos clínicos (Medical Adhesive Related Skin Injuries [MARSI]) o lesiones cutáneas relacionadas con adhesivos clínicos (LESCADCLIN) en castellano35. A parte de la presión, estos dispositivos pueden alterar tanto las condiciones de la piel, debido al calor y a la humedad ejercida debajo de ellos, como el estado de la piel de la zona en la que están fijados36, haciéndola en muchos casos más susceptible a lesiones cutáneas y a LPP. El NPUAP definió las LPP-rDISC como “lesiones por presión que son el resultado de la utilización de dispositivos diseñados y aplicados para usos terapéuticos o diagnósticos. La lesión resultante generalmente se circunscribe al patrón o forma del dispositivo”5. De acuerdo con el NPUAP, este tipo de lesiones deben clasificarse teniendo en cuenta las categorías de LPP ya establecidas, habiéndose definido por parte de esta organización una categoría específica para LPP en mucosas como “aquellas lesiones por presión que se presentan en membranas mucosas con una historia de utilización de un dispositivo clínico en el lugar en donde aparece lesión. Debido a la anatomía de los tejidos, estas lesiones no pueden clasificarse en estadios y se debe referir a las mismas como lesiones por presión en membranas mucosas”37.
Las LPP-rDISC son más frecuentes en pacientes pediátricos y neonatos que en adultos debido a las peculiaridades y condicionantes de desarrollo de la piel que pueden afectar a su función de barrera protectora38,39.
En el presente estudio se ha identificado la frecuencia de la utilización de diferentes tipos de dispositivos clínicos capaces de producir LPPrDISC que coinciden en gran medida con los descritos por Curley y Black34,38. Aun así, el indicador empleado, la prevalencia, no permite estimar de igual forma que lo hacen los estudios de incidencia, la importancia del problema de este tipo de lesiones. Teniendo en cuenta el riesgo potencial de desarrollo de LPP-rDISC, es muy importante que se definan estrategias específicas para la prevención de este tipo de lesiones en pacientes pediátricos, teniendo en cuenta los dispositivos clínicos más utilizados y sus peculiaridades40,41.
Si nos centramos en la prevalencia de incontinencia, el presente estudio aporta información acerca del alcance de esta en dos tipos de poblaciones de los que apenas hay datos publicados en la literatura científica: contextos de cuidados agudos y de pacientes agudos pediátricos.
La elevada prevalencia de incontinencia que se ha identificado resalta la importancia de un abordaje global de este problema en pacientes pediátricos agudos, dadas las cifras de prevalencia obtenidas que quintuplican, en el caso de los pacientes críticos y neonatales, o triplican, en el caso de los pacientes de hospitalización de agudos, las obtenidas (19,7%) por Junkin y cols. en 2007 en una muestra de pacientes agudos de edades comprendidas entre los 4 y los 80 años42 y las dadas a conocer por Campbell y cols. (24%) en pacientes agudos mayores de 18 años40 y cercanas al 42,5% notificado por Hall y cols. en pacientes adultos ingresados en una unidad de críticos y semicríticos de neurotrauma43.
CONCLUSIONES
A tenor de los resultados de la presente investigación, se recomienda seguir trabajando de manera decidida en dos aspectos clave de la seguridad relacionada con los cuidados de enfermería de los pacientes pediátricos, como son las LPP y la incontinencia. En este sentido, se considera de gran importancia implantar un sistema de notificación y seguimiento de la incidencia de estos eventos adversos, extender la valoración sistemática de riesgo de UPP a todos los pacientes con instrumentos adecuados y validados para los diferentes rangos de edad, profundizar en el análisis causal de las LPP-rDISC relacionadas con los dispositivos de mayor uso e incidencia en LPP y profundizar también en el desarrollo de un marco teórico específico para las DAI en pediatría que sirva de referencia para mejorar la prevención de este tipo de lesiones.