INTRODUCCIÓN
Con el envejecimiento se producen una serie de manifestaciones y complicaciones cutáneas agrupadas en el llamado síndrome de fragilidad cutánea1 o dermatoporosis, concepto que fue descrito por primera vez en 2007 por Kaya y Suarat como un análogo en la piel de la osteoporosis2.
La cantidad y fuerza del colágeno y de la elastina disminuyen con la edad, produciendo en la piel arrugas, adelgazamiento y sequedad y haciendo la piel más idónea para sufrir lesiones. Además, los ancianos suelen presentar patologías relacionadas con los trastornos del equilibrio, de consciencia, capacidades cognitivas y pérdida de agudeza visual3. Algunos autores consideran que la incidencia de estas heridas es superior en extremidades inferiores (EE. II.) en pacientes ambulatorios4.
Este tipo de lesiones pueden ser originadas por golpes o roces con objetos contundentes y/o tracciones cutáneas en el ámbito de la movilización de las personas dependientes. Todas poseen una característica común: el desgarro cutáneo, con diferente estructura tisular, profundidad y disposición, y siempre en función de la dirección del trauma: perpendicular u oblicua. Pueden afectar a todas las capas de la piel (epidermis, dermis o hipodermis) con la posibilidad de involucrar otras estructuras más profundas y producir un despegamiento o arrancamiento de todas sus capas, quedando unidas por un pedículo en forma de fragmento de piel de tamaño variable llamado colgajo cutáneo5.
Aunque en la literatura científica las encontremos con distintas terminologías (laceraciones pretibiales, desgarros cutáneos y/o avulsiones), no todas poseen la misma morfología ni el mismo enfoque terapéutico, pero se podrían englobar dentro del término “laceraciones”3.
Las complicaciones que generan son hematomas localizados en el espesor del tejido subcutáneo, depósitos e infiltrados hemáticos localizados en la dermis, necrosis total o parcial del colgajo por déficit de perfusión, y/o infección. Además, pueden involucionar en lesiones ulcerativas y estas, unidas a factores del paciente, de la propia herida e incluso a los relacionados con el manejo proporcionado por el personal sanitario, ocasionar heridas complejas de difícil cicatrización y costoso tratamiento5,6,7,8.
Aunque las opciones terapéuticas son diversas, la investigación dentro del manejo de dichas lesiones es limitada, probablemente debido a que las sufren pacientes ancianos y pluripatológicos. En este grupo, el manejo agresivo no es algo prioritario5,7. De este modo, se precisa una práctica basada en la evidencia, donde la piedra angular sea la prevención8,9,10. La máxima debe ser que todas las laceraciones pretibiales requieren un tratamiento adecuado al tipo de lesión, a las variables sociosanitarias de quien las padece y a su abordaje multidimensional.
El objetivo del caso clínico ha sido resolver la laceración pretibial a pesar de las dificultades asociadas a la pandemia de la COVID-19 (sociales, estructurales y patológicas)11, que han alterado la evolución de la cicatrización de la paciente.
PRESENTACIÓN DEL CASO
Historia clínica
Mujer de 81 años, con diagnóstico de síndrome de tako-tsubo y carcinoma basocelular en 2016, colitis ulcerosa, insuficiencia renal crónica en 2017, obesidad, hipertensión arterial, hiperlipemia, gota y fumadora.
Dependiente moderada (índice de Barthel: 50 puntos) y deterioro cognitivo moderado (test de Pfeiffer: 6 puntos).
Alergias sin evidencia documentada a colchicina, ácido clavulánico y ebastina.
En tratamiento con opioides combinados con otros analgésicos, antihistamínicos, diuréticos, hipolipemiantes y antihipertensivos.
Valoración inicial: en urgencias hospitalarias y primera vez en centro de salud
Paciente de 81 años que acude a Urgencias tras caída el 15/09/2020. Se produce un desgarro cutáneo en la cara anterior de la pierna derecha, presentando laceración de tipo avulsiva en forma de “L invertida” de unos 7 cm horizontal y 15 cm vertical, extendiéndose desde región infrarrotuliana hasta la unión del tercio superior y medioanterior. Presenta congestión venosa de colgajo cutáneo lateral, con necrosis de borde lateromedial y superior y exposición de tejido graso y hematomas.
Plan de cuidados (tabla 1)
Valorada en urgencias hospitalarias el 15/09/2020 por traumatólogo, se sutura y se realiza cura. En la historia clínica se describen bordes de difícil aproximación, piel debilitada y falta de integridad cutánea. Se decide tratamiento por segunda intención.
Tabla 1. Plan de actuación

DACC: cloruro de dialquilcarbamilo; NOSF: factor nanooligosacárido; PHMB: polihexametileno biguanida; SF: suero fisiológico.
Tras el alta hospitalaria, la segunda cura (17/09/2020) se realiza en el domicilio de la paciente y se establece pauta cada 24 horas por sangrado activo.
A partir de la tercera cura (18/09/2020) se encarga el enfermero referente en heridas del centro de salud, que procede a la extracción de los restos de coágulos.
Se opta por cura en ambiente húmedo, con la utilización de los apósitos indicados para cada fase de la evolución, prevención de la infección, control del dolor y cuidados de la piel perilesional.
Plan de actuación (tabla 1)
Limpieza del lecho.
Control del edema, la inflamación y búsqueda del equilibrio microbiano.
Empleo de técnicas avanzadas para lograr la reparación tisular y la regeneración epitelial.
Superar las distintas interrupciones del tratamiento y/o los eventos adversos que surgen durante el manejo de la laceración.
Educación para la salud: intentar la deshabituación tabáquica e informar sobre las pautas posturales y/o de movilidad a seguir.
Evolución de las lesiones
Se realiza desbridamiento del tejido necrótico por la combinación de hidrogel amorfo (Intrasite®) y apósitos detersivos con tecnología lípido coloide (TLC), y factor nanooligosacárido (NOSF, Urgostart plus®) con cambios cada 48/72 horas (fig. 1 A y B en comparación con fig. 1 C y D).
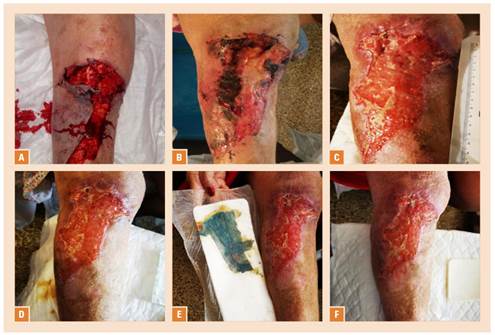
Figura 1 A) 18/09/20: desgarro cutáneo en cara anterior de extremidad inferior derecha. B) 1/10/20: necrosis de colgajo lateral con presencia de escara superomedial. Escara en borde superior. Fibrina en cara anterior. C) 9/10/20: lecho granulado, con déficit en tercio superolateral. Disminución del edema. D) 13/10/20: eliminación de la necrosis. E) 15/10/20: tras aplicación de un dispositivo de un solo uso de terapia de presión negativa y cloruro de dialquilcarbamilo, se aprecia disminución marcada del edema perilesional, tejido de granulación sano y signos de epitelización, especialmente en tercio inferior. Contracción de bordes. F) 16/10/20: laceración avulsiva en proceso de contracción y epitelización. Se aprecian islas con piel en la parte central superior.
Tras la aplicación de dispositivo de un solo uso de terapia de presión negativa (DSUTPN, PICO®) y malla de cloruro de dialquilcarbamilo (DACC, Sorbact®) para mantener el equilibrio bacteriano, se observó buena evolución (figs. 1 E-F y 2 A). Tras la retirada de DACC, y apreciándose mayor cantidad de exudado, se colocan apósitos del 55% de colágeno y el 45% de celulosa oxidada regenerada (COR, Promogram Prisma®), para controlar el exceso de metaloproteasas y favorecer el crecimiento tisular11 (fig. 2 B y C).
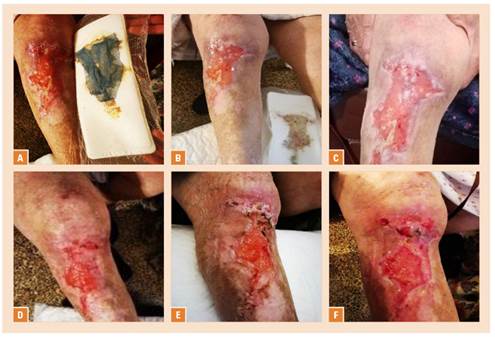
Figura 2 A) 20/10/20: retirada de la tira de cloruro de dialquilcarbamilo y aplicación de apósitos de celulosa oxidada regenerada. B) 22/10/20: apreciación de buena cantidad de exudado tras nueva pauta. Último dispositivo de un solo uso de terapia de presión negativa. C) 28/10/20: aspecto tras curas en el hospital. D) 13/11/20 evolución de proceso de contracción-epitelización, lecho con tejido granulado sano, piel perilesional sana y disminución del edema de la pierna. E) 17/11/20: tratamiento con plata nanocristalina y alginato. F) 20/11/20: evolución tras 6 días: nueva equimosis en tercio proximal de pierna (área previa al trauma). Puente de zona con piel sana, isla de piel de unos 4 × 6 cm con tejido granulación.
Tras el ingreso y alta hospitalaria por colitis ulcerosa, a la exploración se observó tejido friable12 (fig. 2 D), exudado abundante y estancamiento de la cicatrización sugestivos de desequilibrio microbiológico. Se optó por apósitos de plata nanocristalina y de alginato como secundario, lo que produjo una buena evolución en 72 horas13 (fig. 2 E).
Tras 6 días con plata nanocristalina (fig. 2 F) se volvió a la aplicación de tira de DACC con gel de undecilenamidopropil betaína al 0,1% polihexanida (PHMB, Prontosan gel®), observándose una evolución favorable (fig. 3 A).

Figura 3 A) 24/1/20: aplicación de tira de cloruro de dialquilcarbamilo (DACC) con gel de polihexametileno biguanida. B) 12/12/20: aspecto tras nuevo ingreso hospitalario y curas con antiséptico. Zona de posible hematoma subdérmico proximal, con elevación de débil epitelio superior. La lesión inferior aún sin terminar de epitelizar, sospecha de hipergranulación. C) 12/12/20: desbridamiento cortante de bordes con hiperqueratosis. D) 17/01/21: evolución con DACC y foam con silicona. Cicatriz inestable, con algunas zonas de epidermólisis, secundaria a cicatrización en una zona profunda. E) 26/02/21: epitelización de extremidad inferior derecha. F) 11/03/21: cicatriz tras 2 meses del cierre y en tratamiento ácidos grasos hiperoxigenados en emulsión.
La paciente reingresó de nuevo en el hospital por agravamiento de la colitis (15 días de estancia), donde se le practicaron curas secas con antiséptico (clorhexidina 10 mg/ml en solución acuosa). Al alta hospitalaria, se realizó desbridamiento cortante de los bordes que presentaban hiperqueratosis (fig. 3 B).
La paciente sufrió otra caída, produciéndose una avulsión del tejido neoformado próximo a la rodilla (fig. 3 C).
Finalmente, a los 3 meses de tratamiento, la herida epitelizó (fig. 3 D-F).
RESULTADOS
La resolución de la laceración pretibial, pese al empleo de la técnica de cura avanzada, se prolongó en el tiempo debido a los ingresos hospitalarios y cambios a nuevas curas, requiriendo así más tiempo para su epitelización.
DISCUSIÓN
En la bibliografía aportada podemos encontrar casos clínicos de laceraciones pretibiales tratadas quirúrgicamente y con buenos resultados14,15,16,17; por el contrario, no se han encontrado casos en los que las circunstancias sociales asociadas a cambios estructurales sufridos en el sistema sanitario, a causa de la pandemia de la COVID-19, conlleven el empeoramiento de la lesión.
La utilización de referencias bibliográficas que puedan parecer desfasadas se debe al interés que tienen para la comprensión del caso.
La variabilidad de tratamientos, más las rotaciones de las enfermeras en las visitas domiciliarias y los ingresos hospitalarios18, añadiendo las dificultades de procedimiento por la utilización de equipos de protección individual (EPI) y el temor de los profesionales a ser vector de transmisión de la enfermedad19, pueden ser considerados factores circunstanciales que hayan desembocado en la cronificación de la lesión.
El retraso inicial de la cicatrización fue determinado por una hemostasia incontrolada y la tardanza en la eliminación del coágulo10,17, todo ello unido a un problema administrativo entre el centro de salud y la ubicación del domicilio de la paciente (fuera de su zona básica de salud), haciendo que se demorara hasta 48 horas la primera cura tras la sutura, lo cual produjo dolor y sangrado en el momento de la retirada del vendaje.
Además, aparecieron variables incontrolables que entorpecieron la correcta evolución: ingresos hospitalarios que implicaron la interrupción del tratamiento, caídas de la paciente que lesionaron el tejido neoformado, mantenimiento de hábito tabáquico, etc.
En el primer ingreso hospitalario se prescindió del uso del DSUTPN (PICO®) por parte del personal encargado de los cuidados, interrumpiendo así su uso, e iniciaron curas con tul graso (Linitul®) y apósitos de espuma celular adhesiva (Allevyn Classic®), produciendo involución de la herida con múltiples episodios de sangrado y arrancamiento de tejido neoformado al retirar el apósito. Esto implicó el estancamiento en la evolución, ya comentado20. En la fase final se utilizaron apósitos con NOSF21 y foam con silicona (control del exudado).
Los apósitos de plata nanocristalina se utilizaron durante periodos cortos, menos de 15 días. Para el control del equilibrio bacteriano se prefirió la utilización de mallas de DACC que actúan por adsorción, sin deprender sustancias sobre el lecho.
El exceso de trabajo y los cambios estructurales sufridos en atención primaria a causa de la pandemia impidieron la medición de la lesión y/o la utilización de hojas de evolución como la RESVECH 2.0, útil para el control de la evolución de la lesión19. Incluso algo tan sencillo como la realización de las fotografías de seguimiento, en muchas ocasiones se tuvo que delegar en la familia, debido a la escasez del tiempo en domicilio y a que la utilización del EPI no lo aconsejaba. La patología de la paciente, el consumo de tabaco20, la dificultad para la deambulación y el confinamiento domiciliario ayudaron poco a la recuperación21.
CONCLUSIONES
Las laceraciones pretibiales son un tipo de lesión que, con un manejo integral del paciente, se puede resolver en poco tiempo.
Este caso clínico nos demostró cómo los factores exógenos a la paciente pueden llegar a prolongar la cicatrización; factores que van desde las dificultades presentadas por el estado de alarma (cambios estructurales en plantillas de enfermería) hasta la descoordinación presentada entre los servicios de atención primaria y atención hospitalaria.
A pesar de disponer de los recursos adecuados, una utilización impropia de estos, junto a la variabilidad de la atención prestada y de los tratamientos aplicados, impidieron alcanzar una correcta epitelización dentro de un intervalo razonable.














