INTRODUCCIÓN
En numerosas ocasiones, pacientes y médicos se enfrentan a situaciones en las que deben elegir entre más de una opción diagnóstica o terapéutica razonable desde el punto de vista médico. Cada opción tiene sus ventajas e inconvenientes siendo imposible encontrar la mejor. Precisamente en estas circunstancias en las que no existe una decisión que supere a las demás es donde se hace imprescindible la participación del paciente en la toma de decisiones 1 a través de la incorporación de sus valores y preferencias.
En este contexto, y en conjunción con un creciente interés por la atención centrada en el paciente, se acuña por primera vez en 1982 el término Toma de Decisiones Compartidas 2 (TDC). La TDC se define como un proceso de decisión conjunto entre médico y paciente. Se inicia con la información ofrecida por el profesional al paciente sobre las diferentes alternativas disponibles, las posibles consecuencias asociadas a cada una de ellas así como sus ventajas e inconvenientes. Posteriormente, el paciente aporta sus valores y preferencias llegando, finalmente, a un acuerdo sobre la opción a elegir.
Diversos estudios han demostrado los beneficios que la TDC puede aportar a los pacientes entre los cuales destacan la disminución del miedo y la depresión, la mejora de la calidad de vida o el aumento de la satisfacción con el tratamiento 3)(4)(5.
Su aplicación es especialmente útil en las consultas oncológicas, como, por ejemplo, en el caso del cáncer de mama y la decisión entre tumorectomía o mastectomía, o en el de próstata y la elección entre vigilancia activa, cirugía o radioterapia 6)(7.
Aunque en los últimos años la TDC está adquiriendo notoriedad, es necesario saber hasta qué punto este modelo se está implementando en la práctica. En este sentido, y desde la perspectiva del paciente, es posible medir varios aspectos como: 1) el rol que el enfermo prefiere adoptar en los antecedentes de la decisión, 2) el proceso de toma de decisiones en sí y, 3) el rol que el paciente percibe que ha desarrollado durante el encuentro clínico.
Con respecto al primero, el paradigma de la TDC está directamente relacionado con la preferencia del paciente por un rol compartido o colaborativo frente a otro tipo de roles como el activo, en caso de que el paciente prefiera tomar la decisión, o el pasivo, si prefiere que sea el médico el que decida. Sin embargo, a lo largo de la literatura no existe una clara evidencia de que los pacientes oncológicos prefieran ejercer un rol compartido. Así mientras que algunas revisiones han mostrado su preferencia por adoptar un rol compartido o activo 8, otras, en cambio, señalan la preferencia por un rol pasivo 9.
En referencia al rol percibido, también hay trabajos que evidencian que los pacientes oncológicos, a menudo, no alcanzan el nivel deseado de participación en el proceso de toma de decisiones. Así, una revisión sistemática de estudios con enfermos de diferentes tipos de cáncer ha constatado que la mayoría de ellos prefería una mayor implicación de la que realmente percibían 10. Esta discrepancia entre rol preferido y rol percibido puede tener importantes consecuencias como provocar una menor satisfacción con la decisión 11, unos mayores niveles de depresión 11 o una inferior calidad de vida física y emocional 12.
Por último y con respecto al grado en que el paciente piensa que el proceso de TDC se ha implementado en la práctica, existen diferentes instrumentos de medida 13 de cuya calidad dependerá, finalmente, la eficacia de la evaluación.
Por lo que respecta a España, la investigación sobre TDC se encuentra en una etapa temprana 14. Los estudios que podríamos relacionar con los roles del paciente no los analizan como tales, sino que se centran en la participación del enfermo en la toma de decisiones. En esta línea, las investigaciones se han desarrollado, principalmente, en el campo de la atención primaria y la oncología. En el primer ámbito, los estudios revelan que, aunque la participación del paciente sea escasa 15)(16, existe un deseo del mismo por intervenir de alguna forma 16)(17)(18. Por su parte, en oncología se obtienen conclusiones en la misma línea 19, evidenciando que, en la mayoría de los casos, el paciente con cáncer delega la responsabilidad de la decisión al médico, aunque existe una tendencia hacia un mayor deseo de participación. Con respecto a la medición del proceso de TDC, no existen estudios en el ámbito de la oncología. Solo hay un trabajo que compara los resultados obtenidos por pacientes psiquiátricos y de atención primaria 20.
Por tanto, y dado que no existe un claro conocimiento sobre el grado en que la TDC es llevada a la práctica habitual en el campo de la oncología en España, nuestro estudio tiene como objetivo principal analizar el rol preferido y el rol percibido por el paciente con cáncer en la toma de decisiones sobre su tratamiento así como medir el proceso de TDC desde su perspectiva. Como objetivo secundario, analizaremos la concordancia entre roles así como si éstos y la medición resultante de la TDC están influenciados por el tipo de tumor que padece el enfermo.
MATERIAL Y MÉTODOS
Se realizó un estudio descriptivo transversal mediante cuestionario autoadministrado, en el periodo comprendido entre noviembre de 2014 y enero de 2015.
Los participantes en el estudio fueron 132 pacientes oncológicos, mayores de edad, atendidos en el hospital público Juan Ramón Jiménez de Huelva que se habían enfrentado con su médico a una toma de decisiones sobre su tratamiento con distintas alternativas apropiadas y que ofrecían la misma posibilidad de superar la enfermedad a largo plazo. De todos ellos, solo 118 proporcionaron datos analizables. El estudio no tuvo financiación y antes de comenzarlo se obtuvo la aprobación del Comité de Ética del hospital.
La captación de los participantes se llevó a cabo a través de profesionales sanitarios de diferentes consultas oncológicas mediante muestreo casual y periodos de tiempo seleccionados aleatoriamente. De este modo, cada uno de ellos eligió, directa e intencionadamente, a los pacientes que convivían con la patología desde hacía algún tiempo y que se habían enfrentado a una decisión sobre el tratamiento eligiendo entre más de una opción, garantizando, de este modo, que se cumplía el requisito necesario para el estudio.
Una vez realizada la invitación por parte del médico, cada participante recibió una explicación detallada por escrito del estudio y, tras firmar su consentimiento informado, completó un cuestionario anónimo sin la presencia de profesionales sanitarios y sin recibir compensación económica por ello.
Para ello, se instruyó a los participantes con el propósito de que usaran como referencia la consulta en la que habían realizado la TDC. Dado que no todos los pacientes estaban familiarizados con el término TDC, en cada encuesta se proporcionó una de las definiciones más populares de la misma elaborada por Charles y col 21. El cuestionario incluía cuatro partes: 1) información sociodemográfica, 2) información clínica, 3) rol preferido y rol percibido en la toma de decisiones y 4) medición de la TDC.
El apartado de información sociodemográfica englobaba sexo, edad y nivel educativo (estudios universitarios, secundarios, primarios y sin estudios).
La Información clínica incluía el tipo de tumor que padecía el paciente. Éste se clasificó en tres posibles grupos (cáncer de mama, urológico y otros), los cuales se establecieron en función del riesgo relativo suavizado de muerte de los municipios de la provincia de Huelva 22.
En el apartado de roles, para evaluar el rol preferido por el paciente en la toma de decisiones sobre su tratamiento oncológico se utilizó la adaptación al español realizada por Peralta 16 de The Control Preference Scales23 (CPS), instrumento validado y utilizado por pacientes con cáncer en estudios previos 24. En este sentido, a los pacientes se les preguntó cuál, de los siguientes cinco posibles estados, reflejaba mejor el rol que preferían en los antecedentes de la decisión:
Prefiero tomar yo mismo la decisión final sobre el tratamiento que debo seguir.
Prefiero tomar yo mismo la decisión final sobre el tratamiento que debo seguir después de considerar la opinión de mi médico.
Prefiero que mi médico y yo compartamos la responsabilidad de decidir qué tratamiento es mejor para mí.
Prefiero que mi médico tome la decisión final sobre el tratamiento que debo seguir, pero después de considerar mi opinión.
Prefiero dejar la decisión final sobre el tratamiento que debo seguir exclusivamente en manos de mi médico.
Las dos primeras respuestas indicaban una preferencia por un rol activo, la tercera por uno compartido y las dos últimas por uno pasivo. La misma escala se utilizó también para registrar el rol percibido tras la toma de decisiones. De esta forma, se podían hacer comparaciones entre los roles preferidos y percibidos, indicando la discrepancia entre ellos.
Por último, para medir el proceso de TDC se utilizó la versión española de The nine-item Shared Decision Making Questionnaire (SDM-Q-9) 25, adaptada y validada por De las Cuevas y col 26. Se trata de un cuestionario breve y simple que permite evaluar la TDC desde la perspectiva del paciente, teniendo en cuenta los pasos que intervienen en la misma, y que ha demostrado buena aceptabilidad, fiabilidad y validez 25)(26.
A los pacientes se les preguntó con respecto a nueve afirmaciones relacionadas con la experiencia que tuvo en la consulta con su médico y que describen los pasos del proceso de TDC. Cada uno de estos ítems puede puntuarse en una escala de Likert de 6 puntos, con un rango que va desde “totalmente en desacuerdo” (0) hasta “totalmente de acuerdo” (5). La suma de las respuestas a los nueve ítems genera una puntuación total del paciente comprendida entre 0 y 45. Para facilitar su interpretación, dicha puntuación se multiplica por 20/9 y se obtiene una puntuación transformada entre 0 y 100, donde 0 indica el peor nivel posible en la TDC y 100 el mejor 26.
Análisis estadístico de los datos
Se hizo un análisis descriptivo a partir de las frecuencias absolutas y porcentajes de las variables sexo, edad, nivel educativo, tipo de tumor, rol real y rol preferido. Para contrastar la existencia o no de relación entre sexo, edad, nivel educativo y tipo de tumor con respecto al rol preferido y rol percibido fueron utilizados el test χ2 de asociación o, en caso necesario, el test exacto de Fisher.
Además, se compararon ambos tipos de roles en cada paciente para saber si existía concordancia o no entre ellos. La prueba de McNemar se utilizó para determinar si había diferencias significativas entre ambos.
Con respecto al SDM-Q-9 se realizó un análisis inicial para conocer la puntuación transformada del conjunto de pacientes así como por tipo de tumor, empleando el test de Kruskall-Wallis para comprobar si existían diferencias entre los distintos grupos de cáncer, y, en caso afirmativo, la prueba de U de Mann-Whitney, con corrección de Bonferroni, para analizar, por pares, qué tipos de cáncer diferían entre sí.
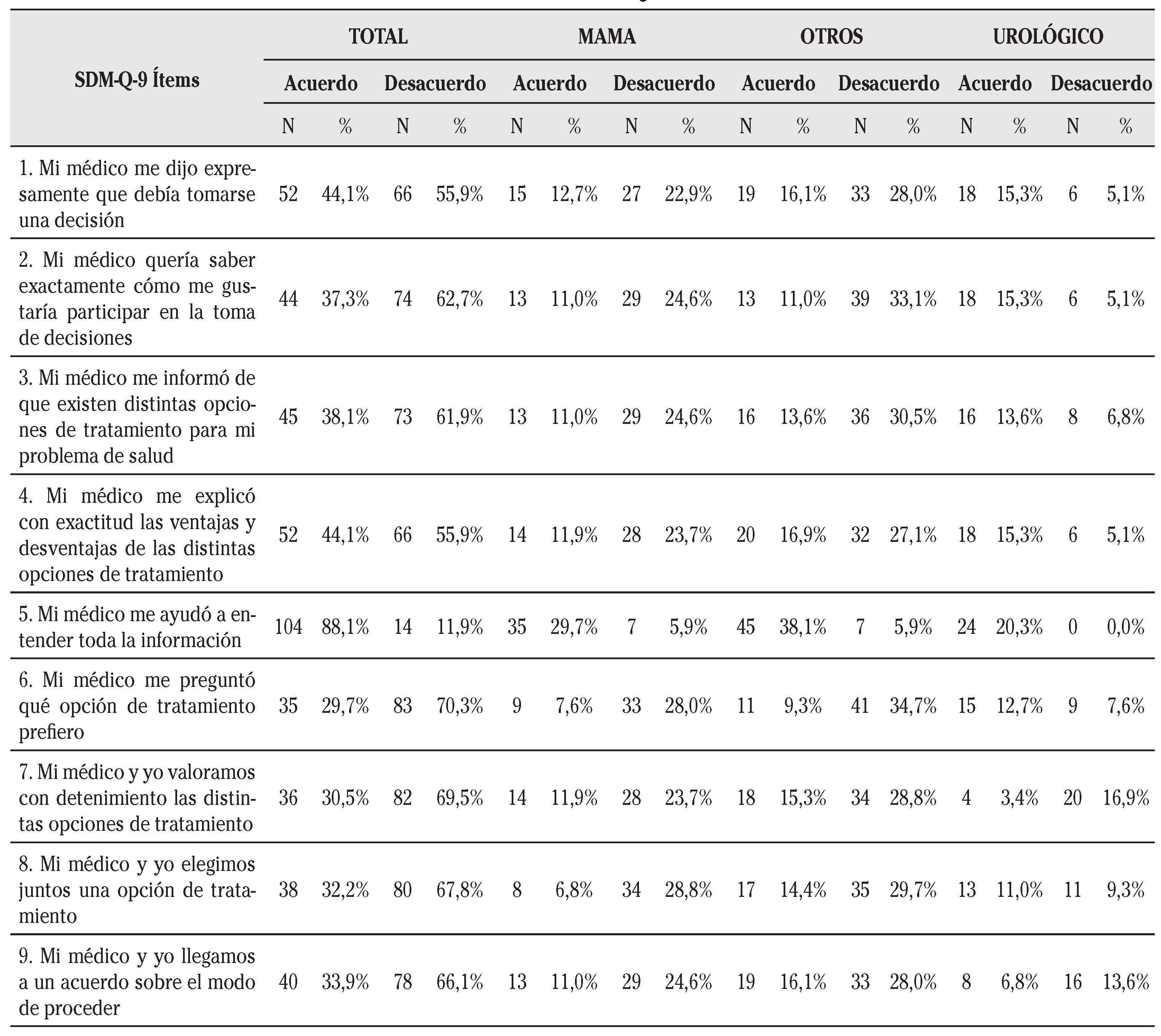
También, y con el fin de analizar la orientación de las respuestas del SDM-Q-9 ítem por ítem, las posibles respuestas se agruparon en dos categorías: “Desacuerdo” y “Acuerdo”. La primera de estas categorías englobaba a: “Totalmente en desacuerdo”, ”Muy en desacuerdo” y “Algo en desacuerdo”, mientras que la segunda incluía a: “Algo de acuerdo”, ”Muy de acuerdo” y “Totalmente de acuerdo”. Se contabilizó el número total y el porcentaje de pacientes que estaban de acuerdo o en desacuerdo con las afirmaciones de cada uno de los 9 ítems. También se hizo el mismo análisis por tipo de tumor.
El software empleado fue SPSS Versión 20.0.
RESULTADOS
Los resultados totales de las características sociodemográficas y clínicas se recogieron en la Tabla 1. Para realizar el análisis, la variable edad fue dividida en función de la mediana. Junto a los totales, en dicha tabla se ofrecen los resultados correspondientes al rol preferido y al rol percibido. Aunque cuando a los pacientes se le preguntó por los roles, estos podían optar por cinco posibilidades, ninguno seleccionó las respuestas A o B correspondientes a un rol activo.
La edad media de los encuestados fue de 57,97 años, siendo el 53,4% mujeres. La mayoría contaba con estudios primarios (47,5%) o carecía de estudios (14,4%). El 35,6% de los casos presentaba cáncer de mama, el 20,3% urológico y el 44,1% otros tipos de cáncer.
Al contrastar las variables sociodemográficas y clínicas con respecto a ambos roles (Tabla 1), no se encontraron diferencias significativas por sexo, grupo de edad, nivel educativo y grupo de tumor.
Al analizar el rol preferido, el 78,8% manifestó que deseaba uno compartido mientras que el 21,2% uno pasivo. Por lo que respecta al rol percibido, el 38,1% de los pacientes respondió que éste fue compartido y el 61,9% que fue pasivo.
De todos los pacientes, solo en un 59,3% de los casos coincidía rol preferido y percibido, destacando que todos aquellos que preferían un rol pasivo (25 pacientes), percibieron que lo habían conseguido (Tabla 2).
Tabla 2 Comparación del rol preferido y percibido por los pacientes.

% de acuerdo = (0 + 45 + 25)/118 = 59,3%
a Completo acuerdo
La prueba de McNemar (χ2=46,021, P<,001) permitió afirmar que existían diferencias significativas entre el rol preferido y el percibido.
Por lo que respecta al SDM-Q-9, la puntuación transformada del conjunto de pacientes fue de 41,07 ± 5,94. Según el tipo de tumor, la puntuación de los pacientes con cáncer de mama fue de 34,81 ± 10,27, la del grupo otros de 36,75 ± 8,22 y la de los urológicos fue 61,39 ± 13,24.
La prueba de Kruskal-Wallis (χ2=10,349, p=,006) permitió afirmar que existían diferencias significativas en las puntuaciones totales de la variable que recogía el grado de valoración de la TDC según el tipo de cáncer.
La prueba de U de Mann-Whitney para muestras independientes, con corrección de Bonferroni, evidenció que las percepciones de los pacientes urológicos diferían significativamente con las de los pacientes de mama y otros tipos de cáncer. Sin embargo, no había diferencias entre pacientes de mama y otros tipos de cáncer.
Los resultados obtenidos en cada pregunta del cuestionario SDM-Q-9 se muestran en la Tabla 3, tanto globalmente como por tipo de tumor. En todos los casos se analizó el número y el porcentaje de pacientes que estaban de acuerdo y en desacuerdo con cada afirmación. En la valoración de todos los pacientes predominaba el desacuerdo, salvo en la afirmación 5. Este patrón se repitió para los tumores de mama y otros. Sin embargo, en la valoración de los pacientes urológicos prevaleció el acuerdo, excepto en las afirmaciones 7 y 9.
DISCUSIÓN
En nuestro análisis no se han encontrado evidencias de que el sexo, la edad, el nivel educativo o el tipo de tumor afectaran al rol preferido o al percibido por el paciente. Un elevado porcentaje de pacientes prefería un rol compartido, pero menos de la mitad percibió que lo había podido desempeñar en la consulta. Ninguno prefirió ni ejerció un rol activo. El conjunto de pacientes valoró el proceso de TDC con una puntuación por debajo del valor medio de la escala.
La falta de relación reflejada en nuestro estudio entre los factores sociodemográficos y el rol preferido de los pacientes oncológicos y también ha sido recogida en trabajos previos 27)(28. Sin embargo, hay estudios que demuestran que el nivel preferido de participación varía con dichos factores e, incluso, con el tipo de cáncer 29)(30.
Otro aspecto que también se ha destacado en la literatura, y que nosotros hemos evidenciado, es la preferencia del enfermo de cáncer por un rol compartido8, así como la diferencia existente entre el rol preferido y el percibido 10.
En los estudios sobre roles, la mayoría de la literatura se centra, exclusivamente, en pacientes con una tipología de cáncer, especialmente el de mama. Por el contrario, nuestro estudio aborda pacientes con distintos tipos de cáncer, al igual que el trabajo de Singh y col 29, o tres de los 22 estudios incluidos en la revisión de Tariman y col 10, o el de Colley y otros 30. Al respecto, nuestro estudio presenta un rol preferido pasivo del 21% similar al 25% recogido por Singh y col29. Lo mismo ocurre en el rol percibido compartido, con un 38,1% frente a un 34%. También es destacable el elevado parecido en el porcentaje de pacientes que alcanzó el nivel de participación deseado (59,3% vs 61%).
Sin embargo, hay una clara diferencia en el rol percibido pasivo (61,9% vs 36%) y en el rol preferido compartido (78,8% vs 49%), posiblemente explicada por la llamativa inexistencia de un rol activo en nuestro estudio que hace que los pacientes se concentren sólo en dos roles.
También es significativo el elevado número de pacientes que deseaba un rol pasivo y lo alcanzó.
Tanto la inexistencia de un rol activo como la preferencia de uno pasivo pueden estar influenciados, en parte, por el modelo paternalista aún existente en España15)(16)(18)(19 y están en la misma línea del estudio de la Fundació Josep Laporte y la Universitat Autònoma de Barcelona19, que confirma que los pacientes oncológicos no muestran gran interés en participar en las decisiones que afectan a su salud, y se apunta, igualmente, al paternalismo sanitario, aún mayoritario en la sanidad española, entre las posibles causas de dicha actitud.
Junto al paternalismo sanitario, pensamos que nuestros resultados también pueden verse influenciados por el hecho de que no todos los enfermos están preparados o desean tener el mismo grado de implicación o participación.
En lo referente a la medición del proceso de TDC, se encontró que los pacientes urológicos tenían una puntuación transformada según el SDM-Q-9 superior al resto de pacientes, concretamente de 61,39 ± 13,24. En concreto consideraban que se cumplían en mayor medida todos los pasos de la TDC, salvo el 7 relativo a la negociación y el 9 referente al acuerdo sobre el modo de proceder. Sin embargo, el alcance del estudio no ha permitido determinar los motivos de la valoración superior concedida por los pacientes urológicos.
Por lo que respecta a la orientación de las respuestas del SDM-Q-9 ítem por ítem, hemos constatado que existe desacuerdo en 8 de las 9 afirmaciones del cuestionario en todos los pacientes. Pensamos, nuevamente, que éste puede estar motivado por el paternalismo (de los 73 pacientes que adoptaron un rol pasivo, 25 fueron por iniciativa propia y 48 no), así como por las barreras que influyen para la puesta en práctica de la TDC como la presión del tiempo, las características del paciente o la falta de incentivos del sistema actual para fomentar su utilización.
Entre las limitaciones de nuestro estudio podemos destacar, en primer lugar, que las conclusiones no se pueden generalizar debido a que la investigación se ha realizado en un único hospital, afectando a la representatividad de la muestra. Además, y dado que no era posible conocer el número total de pacientes que, inicialmente, se había enfrentado a una TDC, en el estudio se ha trabajado con una muestra representativa establecida a criterio del personal sanitario.
Por otro lado, al realizar la encuesta no hemos tenido en cuenta la etapa de la enfermedad, el hecho de estar o no en tratamiento o si lo ha recibido, así como el estado emocional del enfermo, lo cual puede influir en sus respuestas así como en una participación menos activa. Además, no hemos considerado que los roles preferido y percibido, así como la toma de decisiones en sí se evaluaron en el mismo momento del tiempo ni tampoco el intervalo existente entre la toma de decisiones y la realización de cada encuesta. Al ser un estudio retrospectivo, es posible que nuestros resultados puedan estar algo sesgados por la distorsión de la memoria y/o reinterpretación.
Por último, destacar que la adaptación al español de The Control Preference Scales no ha sido validada y la versión española del cuestionario SDM-Q-9 ha sido validada, pero no en una muestra de pacientes con cáncer españoles.