Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
RCOE
versión impresa ISSN 1138-123X
RCOE vol.9 no.4 jun./ago. 2004
| Liquen plano oral.
|
|
Oral lichen planus. Character, clinical aspects and treatment
Bermejo-Fenoll, Ambrosio*
López-Jornet, Pía**
*Catedrático de Medicina Bucal.
**Profesora Titular de Medicina Bucal.
Unidad de Medicina Bucal de la Facultad de Medicina y Odontología de la
Universidad de Murcia.
Correspondencia
Ambrosio Bermejo Fenoll
Clínica Odontológica. 2ª planta
Hospital Morales Meseguer.
C/ Marqués de los Vélez s/n
30008 Murcia.
E-mail: ambrosio.bermejo@telefonica.net
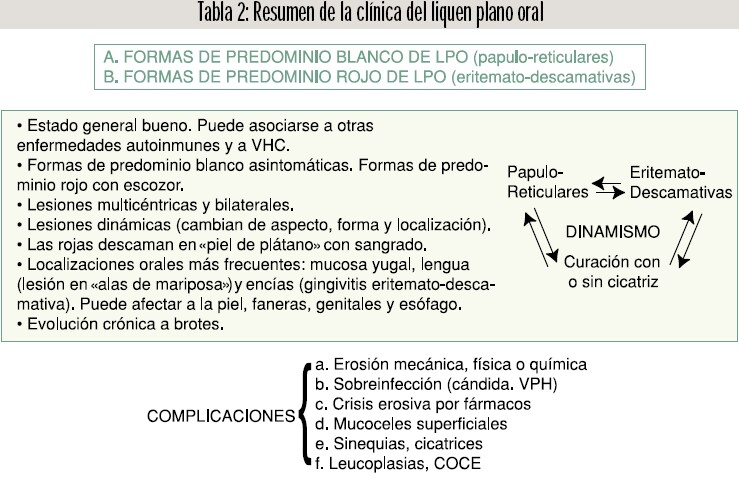
Resumen: El liquen plano oral es una enfermedad mucocutánea inflamatoria crónica, de piel, faneras y mucosas que evoluciona a brotes. Afecta al 0,2-1,9% de la población. De etiología desconocida, en su patogénesis existe un desorden inmunológico con ataque al epitelio por parte de linfocitos CD8 citotóxicos. Puede asociarse a otras enfermedades autoinmunes y a hepatitis C. Clínicamente se distinguen lesiones papulares y reticulares que suelen alternar con áreas de eritema y atrofia y que poseen un cierto dinamismo.
Pueden distinguirse las «formas de predominio blanco» (papula/reticulo) asintomáticas y las «formas de predominio rojo» (eritema/atrofia) que cursan con escozor. No es infrecuente que ambas se den en el curso evolutivo de la enfermedad en un mismo enfermo. Pueden presentarse las siguientes complicaciones: erosiones por agentes externos a la propia mucosa, sobreinfecciones, crisis erosivas por fármacos, mucoceles superficiales, sinequias y cicatrices así como leucoplasias y carcinoma oral de células escamosas.
El diagnóstico es clínico-patológico y el tratamiento se basa en la terapia antiinflamatoria con corticoides tópicos y/o sistémicos en los momentos de actividad. Son preceptivos la prevención de las complicaciones, la información al paciente y el seguimiento periódico de la enfermedad.
Palabras clave: Liquen plano oral, Etiopatogenia, Clínica, Tratamiento.
Abstract: Oral lichen planus is a chronic inflammatory mucocutaneous disease, of the skin, hair and nails and mucous tissue that develops with periodic outbreaks. It affects 0,2-1,9% of the population. Although of unknown aetiology, its pathogenesisi ncludes an immune disorder, with the epithelial tissue being attacked by lymphocytes CDB. It can be associated with other autoimmune diseases and hepatitis C. From a clinical aspect, papular and reticular lesions are noticeably dynamic and usually alternate with areas of eritema and atrophy.
The asymptomatic lesions which are predominantly white can be distinguished from the predominantly red lesions that cause a stinging sensation: It is not uncommon to find both forms in the same patient during the evolution of the disease.
The following complications can arise during the illness: erosions by agents external to the mucous tissue, drug-induced erosive crises, superficial mucoceles, additional infections, synechiae and scars, leukoplakias and squamous cell carcinoma. The diagnosis is clinical and pathological and the treatment based on antiinflammatory therapy with topical corticoids and/or systemic corticoids during active phases, preventive action against complications and patient information with periodical follow-up of the disease.
Key words: Oral lichen planus, Etiopathogenesis, Clinical features, Treatment.
BIBLID [1138-123X (2004)9:4; julio-agosto 361-476]
Bermejo-Fenoll A, López-Jornet P. Liquen plano oral. Naturaleza, aspectos clínicos y tratamiento. RCOE 2004;9(3):395-408.
Introducción
El liquen plano se define, según Shklar y Mc Carthy, como una enfermedad inflamatoria de la piel y membranas mucosas siendo necesario para el diagnóstico el estudio clínico-patológico1*. El carácter crónico a brotes y la pápula blanquecina de la piel y de la mucosa oral, como lesión elemental, ya fueron descritos por Erasmus Wilson en 18692. El desorden inmunológico que subyace en esta enfermedad así como su inclusión dentro de los trastornos autoinmunes han sido descritos más recientemente3,4. Desde los años 50 se vienen describiendo series de casos de liquen plano oral (LPO) relacionados con cáncer5*; sin embargo esta relación ha sido cuestionada6.
Epimediología
El liquen plano es probablemente la enfermedad no infecciosa más frecuente de la mucosa oral. La prevalencia del liquen plano en la población general se estima entre un 0,2 y un 1,9% según estudios epidemiológicos realizados en distintos países desde 1966 a 19957. Sin embargo estas cifras han de tomarse con precaución ya que los estudios epidemiológicos de grandes grupos de población en muchas ocasiones no han sido realizados por expertos y los supuestos casos hallados de LPO han recibido con frecuencia un diagnóstico clínico sin confirmación histopatológica.
Por cada hombre afectado hay aproximadamente 3-4 mujeres que padecen la enfermedad8. Nos preguntamos si los factores hormonales, determinantes en la mujer de mayor número de formas eritematosas sintomáticas y por lo tanto de mayor demanda de consulta, no enmascaran las proporciones en relación a la incidencia de la enfermedad en la población general.

El rango de edad en que se manifiesta la enfermedad se halla entre los 30 y los 70 años, aunque han sido descritos casos en niños y ancianos.
Etiopatogénesis
La etiología de esta enfermedad es desconocida, mientras que en la patogénesis parecen hallarse implicados fenómenos de carácter inmunológico.
Probablemente en personas genéticamente predispuestas9 y como consecuencia de la acción de factores endógenos o exógenos se desencadenaría una reacción de hipersensibilidad retardada mediada por células (reacción de citotoxicidad) con dos fases10. En primer lugar se produciría una fase de inducción y proliferación: los queratinocitos quedarían marcados por sensibilización de contacto, drogas o microorganismos, como el virus del papiloma humano11 o el virus del herpes humano, actuando como transductores de señal e induciendo a la producción de citoquinas, moléculas de adhesión y factores quimiotácticos responsables de iniciar el proceso inflamatorio, con participación de células de Langerhans (presentadoras de antígenos), mastocitos, linfocitos T CD4 y linfocitos T CD8 citotóxicos. No ha quedado aclarado si antígenos específicos expresados por los queratinocitos podrían hallarse involucrados en esta fase de inducción.
En segundo lugar se produciría una fase de retención y efectora, en la que se perpetúa el cuadro, al retenerse y activarse los linfocitos CD8 citotóxicos unidos a los queratinocitos basales (que expresan moléculas HLA-I), con producción de factor de necrosis tumoral alfa (TN Fα), interferón γ, citoquinas promotoras de la proliferación de células T, factores quimiotácticos (IL 6, IL 8), prostaglandina E2, incremento de expresión de HLA DR en la superficie del queratinocito e incremento de expresión de moléculas de adhesión tanto en las células endoteliales como en la propia superficie del queratinocito. Finalmente el queratinocito, dañado (apoptosis, degeneración hidrópica y formación de cuerpos de Civatte), liberará factores de crecimiento y citoquinas, estimuladoras de células de Langerhans, que perpetúan el cuadro.
Los efectos secundarios de este drama desarrollado a nivel del queratinocito basal, serían los fenómenos de hiperqueratosis (con orto o paraqueratosis) y/o atrofia del epitelio (fig.1).
Todos estos fenómenos, que indican una alteración inmunológica local, no tienen repercusión sobre la inmunidad sistémica de estos enfermos12. Se han descrito, en cambio, otras enfermedades de base autoinmune con repercusión sistémica, en enfermos con LPO, como el lupus eritematoso sistémico, la miastenia gravis, la esclerodermia o el síndrome de Sjögren13.
En algunos países se ha encontrado un mayor porcentaje de hepatitis C en los enfermos con LPO comparados con la población sana, sin que sea conocido el sentido patogenético de tal relación14.
Finalmente diremos que se han descrito como factores que podrían influir en el inicio, perpetuación o empeoramiento de las lesiones orales de liquen plano los siguientes7:
A. Factores locales: mecánicos (prótesis, aristas, metales), químicos (alcohol y tabaco) o biológicos (placa bacteriana).
B. Fármacos, entre los que podemos encontrar como más frecuentes:-Antimaláricos: cloroquina.
-Antihipertensivos: metildopa, captopril, enalapril, propanolol.
-Compuestos de metales: sales de oro, sales de bismuto.
-Antiinflamatorios no esteroideos: fenilbutazona, ibuprofeno.
-Diuréticos: furosemida, espironolactona.C. Enfermedades sistémicas: ansiedad, diabetes, hipertensión arterial.
Aspectos clínicos
1. Clasificación clínica
En la mucosa de la boca, el liquen plano puede adoptar formas clínicas muy variadas. Se ha descrito como lesión elemental la pápula mixta2 formada por un infiltrado coriónico en banda e hiperqueratosis epitelial. Clínicamente aparece como una lesión blanquecina, circunscrita, de pequeño tamaño y ligeramente elevada. Varias de ellas se agrupan en racimos, estrías o placas. Sin embargo ésta no es la única lesión elemental. Dependiendo probablemente del grado de lesión epitelial producido por el ataque de los linfocitos T, el epitelio puede llegar a atrofiarse hasta grados extremos perdiendo la queratina y haciéndose susceptible a la luxación por roces o traumatismo, originando clínicamente áreas de eritema y erosiones. Entre estos dos extremos encontramos situaciones intermedias, siempre cambiantes, incluyendo áreas de curación con mayores o menores signos de cicatrización y, como consecuencia, de atrofia. Todos estos signos pueden encontrarse en un mismo enfermo o no, en una localización o en otra, multicéntricas, bilaterales, en un momento de la evolución o en otro, siempre a brotes. Este curioso dinamismo producto de las interacciones epitelio/infiltrado, confieren a esta enfermedad un carácter multifacético que ha hecho que en algunas ocasiones se denomine al liquen enfermedad carnavalesca, simuladora o enfermedad de las mil caras. El clínico tiene que familiarizarse con ello. Si a ésto añadimos las posibles complicaciones que pueden aparecer, las posibilidades de presentación clínica son infinitas.
Por todo lo anterior se han propuesto multitud de clasificaciones según el aspecto de las lesiones. Shklar y Mc Carthy1* ante la amplia variedad de formas de presentación, decidieron hacer una clasificación dependiendo de la localización topográfica de las lesiones. En conjunto en sus 100 casos descritos encuentran lesiones papulares, reticulares, en placas, erosivas y atróficas, describiendo ocasionalmente vesículas. Andreasen15 describe lesiones reticulares, papulares y en placas, así como lesiones atróficas y erosivas/ulcerativas; este autor solamente en dos casos describe ampollas de 1 a 2 mm de diámetro que, a juzgar por las imágenes del artículo original, no son si no, probablemente, mas que mucoceles superficiales, una complicación que puede aparecer en el curso de la evolución de un liquen y que fue descrita muchos años después pero que nada tiene que ver con las lesiones características del propio liquen plano16. Nosotros nunca hemos visto una ampolla como lesión elemental macroscópica de LPO.
Teniendo en cuenta que es infrecuente encontrar en un mismo enfermo, bien en un momento dado, bien a lo largo de la evolución de la enfermedad, un solo tipo de lesiones, podríamos dividir las formas clínicas de liquen plano en dos grandes grupos:
A. Formas de liquen plano de predominio blanco, donde quedarían englobadas las lesiones blanquecinas papulares y reticulares (estrías de Wickham), alternando generalmente con leves eritemas. No suelen ocasionar sintomatología (fig. 2 A y B).
B. Formas de liquen plano de predominio rojo, donde quedarían englobadas las lesiones eritematosas (atróficas) y erosivas-descamativas. Estas formas dan síntomas como escozor o ardor y precisan tratamiento. Cuando las lesiones se localizan en la encía aparecen como una gingivitis eritemato-descamativa (fig. 3 A y B). Estas formas casi siempre cursan con estrías o pápulas blancas, más o menos manifiestas, en alguna localización.
Escovich et al17, siguiendo a David Grinspan, describen diversas formas de presentación clínica de LPO que ordenan en dos grandes grupos: las formas típicas, equivalentes a nuestras formas de predominio blanco y las formas atípicas sintomáticas, que corresponderían a nuestras formas de predominio rojo.
Igualmente Bagán y Cerero18* dividen clínicamente al liquen en formas reticulares, correspondientes a las de predominio blanco y formas atróficoerosivas, correspondientes a las de predominio rojo. Bagán et al8 encuentran que las formas atrófico-erosivas predominan sobre las reticulares en una proporción de 3 a 1 aproximadamente, confirmando los resultados de otros investigadores19. Pensamos que estos datos, basados en pacientes que acuden en demanda de tratamiento, tal vez no correspondan a la distribución de estos grupos en la población general. Las formas atrófico-erosivas son precisamente las sintomáticas y por lo tanto los pacientes que las padecen serían los que más buscarían consulta. En cualquier caso no suelen darse «formas puras» o blancas o rojas exclusivamente. Ya hemos indicado que un mismo paciente puede mostrar un predominio u otro dependiendo del momento evolutivo.
2. Características generales
El estado general del paciente de LPO suele ser bueno si no presenta una enfermedad sistémica concomitante y no aparecen las complicaciones que luego comentaremos.
Las formas de predominio blanco (papulo-reticulares), no suelen dar sintomatología y a menudo pasan desapercibidas. A lo sumo el paciente nota con la lengua una rugosidad si las lesiones reticulares se establecen de forma manifiesta en las mucosa yugales. Las formas de predominio rojo (eritemato-descamativas) suelen ser sintomáticas, produciendo escozor o ardor especialmente al contacto con alimentos ácidos o salados. Estos síntomas harán que el paciente demande consulta, lo que explicaría que en Medicina Bucal veamos más enfermos de LPO de predominio rojo. La enfermedad cursa a brotes de mayor actividad inflamatoria. El número de brotes al año y las características de los mismos así como los periodos interbrotes, varían en cada paciente. La cronicidad es característica y casi siempre existe algún tipo de lesión. Son raros los casos en los que los signos clínicos desaparecen por completo, sin que sepamos por qué. Las lesiones de liquen suelen ser multicéntricas y bilaterales8,15,19. Esto no quiere decir que no existan lesiones únicas de LPO, tal vez en el inicio de la enfermedad, pero no solemos observarlas. Ante una lesión blanca de localización única debemos plantearnos otros diagnósticos como luego comentaremos. En este último caso, un seguimiento meticuloso y una biopsia, si la lesión permanece una vez eliminados los factores fisico-químicos o biológicos, son preceptivos.
3. Características particulares
Al intentar explorar con una erina («maniobra de la erina») la superficie de la mucosa lesionada, por regla general el epitelio no se desprenderá en las áreas papulo-reticulares mientras que en lesiones eritemato-descamativas el epitelio atrófico quedará luxado del corion con exposición de bocas vasculares y por lo tanto sangrado. Es lo que denominamos «descamación en piel de plátano» (el corion representaría la pulpa de la fruta) para diferenciarla de la «descamación en hoja de alcachofa» característica del pénfigo vulgar (al desprender el epitelio todavía queda otra capa de células del estrato basal sobre el corion, que evita el sangrado) (fig. 4 A).
En estos casos sintomáticos de formas de liquen plano de predominio rojo (eritemato-descamativo) cualquier traumatismo provoca una erosión, o el simple roce de la mucosa contra una arista dentaria o contra una prótesis desajustada o simplemente contra la mucosa queratinizada del paladar (fig. 4 B).
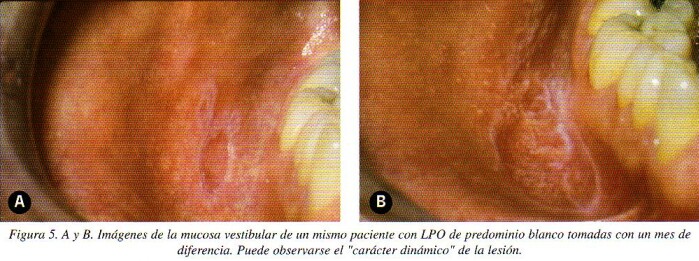
Como en las lesiones discoides de lupus eritematoso, existe un «carácter dinámico» en las lesiones orales de liquen plano. Casi de una semana para otra, de un mes para otro, las lesiones cambian, en razón de dependencia de la relación linfocitos T- células epiteliales del estrato basal (fig. 5 A y B).
Incluso en algunas zonas las lesiones pueden llegar a desaparecer o curar con microcicatrices que condicionan un cierto grado de atrofia epitelial y donde ya no es posible hallar actividad inflamatoria en el corion (típico infiltrado en banda) excepto tal vez moderada fibrosis. Esto explica la desaparición del vestíbulo y de la encía insertada en algunos enfermos con liquen plano de larga evolución. En el dorso de la lengua estas lesiones residuales determinarán áreas de depapilación por la atrofia del epitelio. En el 50% de los casos de LPO se afecta el dorso lingual de una forma característica. Aparece la que hemos dado en llamar «lesión en alas de mariposa», no siempre con un aspecto tan definidamente peculiar. Estas áreas depapiladas a derecha e izquierda del surco mediano del dorso lingual (con frecuencia unidas por un istmo) y con una cierta simetría (fig. 6), adoptan con frecuencia el aspecto de unas alas de mariposa que se conforman por dos tipos de lesiones: zonas de actividad inflamatoria y por lo tanto dinámicas con estrías y/o atrofias, y zonas de cicatriz residual sin actividad inflamatoria y por lo tanto estáticas. En ocasiones los dos tipos de zonas son difíciles de distinguir, ya que en ambas se va a producir la desaparición de las papilas filiformes. Por este motivo, la biopsia del dorso lingual ha de ser especialmente cuidadosa ya que la hemos de obtener de áreas activas, para que histológicamente sean significativas.

4. Localización
Ya hemos señalado que las lesiones generalmente son multicéntricas y bilaterales y por lo tanto lo frecuente es hallarlas en distintas localizaciones de la mucosa oral. En realidad pueden hallarse lesiones en cualquier localización, ya sea mucosa de revestimiento como masticatoria, dorso lingual o borde rojo del labio.
Bagán et al8 encontraron en 205 pacientes que la localización más habitual es la mucosa yugal (90%) seguida por la lengua (50%), y las encías (27%). En menor proporción el borde rojo (17%), el paladar (8%) y el suelo de la boca (3%).
En todas las localizaciones es posible encontrar formas de predominio rojo, formas de predominio blanco asintomáticas y formas intermedias.
Extraoralmente podemos encontrar lesiones cutáneas, genitales, en el cuero cabelludo, las uñas, el esófago y los ojos20*. La lesión elemental de la piel es una pequeña pápula, con frecuencia pruriginosa, poligonal y púrpura que platea a la luz tangencial por la hiperqueratosis superficial. Estas lesiones suelen localizarse en las muñecas (fig. 7A), los tobillos y los pies, así como en los antebrazos y en la región lumbosacra. Las lesiones dermatológicas con frecuencia se asocian a lesiones orales1* pero las lesiones orales, en cambio, tienen un porcentaje de asociación del 14% con lesiones de la piel, faneras u otras mucosas20*. Las lesiones cicatriciales en el cuero cabelludo o los dedos pueden producir áreas de alopecia o pérdida de las uñas. Así mismo han sido descritas lesiones esofágicas o genitales (fig. 7B).
5. Complicaciones
Ya hemos señalado que el liquen plano oral es una enfermedad crónica de curso a brotes, en muchas ocasiones para toda la vida. Con frecuencia, formas de LPO de predominio blanco, pasan a convertirse en formas de predominio rojo y a la inversa. Los epitelios agredidos por los linfocitos T suelen terminar por atrofiarse y consecuentemente al perder queratina en la superficie se hacen más vulnerables a los agentes mecánicos, físicos, químicos y microbianos. Podemos encontrar a lo largo de la evolución de esta enfermedad, en principio benigna, las siguientes complicaciones:
a) Erosiones mecánicas, físicas o químicas por roce de aristas dentarias o prótesis mal ajustadas, cepillado, etc. Este capítulo es fundamental a la hora de establecer un tratamiento individualizado para eliminar estos factores.
b) Sobreinfección. La sobreinfección de los epitelios alterados por la actividad inflamatoria crónica está bien documentada. Así la candidiasis se asocia en un buen porcentaje de casos al liquen plano17 como consecuencia de la vulnerabilidad del epitelio atrófico y/o como resultado del tratamiento tópico con esteroides, a largo plazo. La relación del LPO con la infección por VPH también se halla en un determinado número de casos10,11.
c) Crisis erosivas por fármacos (ver apartado de etiopatogénesis). Todavía no está aclarado si las reacciones liquenoides a fármacos constituyen una entidad diferente al LPO pues los resultados de distintos autores llegan a ser contradictorios. Una hipótesis es que determinados fármacos incorporados a un paciente con LPO asintomático podrían añadir una nueva reacción de hipersensibilidad iniciándose una crisis erosiva sintomática. Eliminando el fármaco y tratada la crisis, el liquen plano seguiría su curso natural. Lo mismo podría suceder con una enfermedad sistémica de nueva aparición, incluyendo la enfermedad cancerosa. También es necesario descartar, en algunos casos un eritema polimorfo sobrepuesto a un liquen plano.
d) Mucoceles superficiales. Los fenómenos descamativos de las formas de predominio rojo obligarían al epitelio a rápidos episodios de regeneración que serían la supuesta causa, por obliteración de conductos excretores de glándulas salivares menores, de la aparición ocasional de mucoceles superficiales16.
Estos mucoceles, descritos por primera vez por Eveson en 1988, y que se asocian con relativa frecuencia al LPO, probablemente indujeron a algunos autores a describir la forma ampollar de LPO15 (fig. 8).
e) Sinequias y cicatrices. Todo fenómeno inflamatorio conduce en su curación a fibrosis que se traduce macroscópicamente en cicatrices o sinequias. Así podemos observar por este proceso, en pacientes con LPO de larga evolución, pérdida en encía insertada y borramiento del vestíbulo especialmente a nivel de molares. Han sido descritas sinequias esofágicas y genitales21 que comprometen la función (fig. 7B).
f) Leucoplasias y carcinomas de células escamosas.
Son éstas las más discutidas, controvertidas y temidas de todas las posibles complicaciones que pueden ocurrir a lo largo de la vida de un enfermo con liquen plano oral.
Son numerosas las series de casos de LPO relacionados con cáncer que, desde los años 50, se vienen describiendo5*,19,22-24. Los porcentajes de transformación se hallan, según series, entre el 0% y el 12,5%7. Sin embargo se ha cuestionado la manera de incluir determinados casos en estas series, que no reunirían los criterios que debe tener una lesión para ser considerada como lesión precancerosa6 (por ejemplo hacer el seguimiento clinicopatológico, del área determinada de una lesión, para que pueda demostrarse que, un tiempo después, en aquel lugar se desarrolló un cáncer). Al margen de discutir si es ético o no (no nos lo parece) permanecer expectantes ante una lesión precancerosa para poder calcular el porcentaje de transformación, consideramos, con la OMS que el liquen plano es en realidad una condición precancerosa, es decir, el sujeto que padece esta enfermedad tiene más riesgo de padecer un cáncer, sin concretar que suceda sobre una lesión específica en un lugar determinado. Probablemente muchos de los casos de cáncer descritos en enfermos con LPO se hayan desarrollado sobre verdaderas lesiones precancerosas como leucoplasias o eritroplasias. Y aquí entramos en el segundo tema de la polémica ¿existe en realidad el liquen plano en placas o muchos casos, dados como tales, son leucoplasias desarrolladas sobre líquenes, es decir ya constituyen epitelios mutados por uno o varios factores carcinogenéticos? Parece lógico pensar que si varias pápulas reunidas pueden originar una estría, también puedan dar lugar a una placa. Sin embargo estas placas, verdaderos líquenes en placas, poseerían también el «carácter dinámico» de la lesión propia del liquen. Hasta que se popularicen las técnicas moleculares que permitan conocer el tipo y número de mutaciones que definan una leucoplasia, es prudente considerar a una placa blanca, que no salta al raspado, que no cambia de forma y de aspecto en unas semanas o que incluso aumenta en extensión, como una leucoplasia y como tal tratada mediante extirpación quirúrgica, láser o crioterapia (fig. 9).
Diagnóstico
Aunque todavía no existen unos criterios diagnósticos de LPO universalmente aceptados, hasta ahora seguimos los criterios clinicopatológicos de la OMS25, aunque algunos autores los cuestionan. Los criterios clínicos darían lugar a un juicio clínico presuntivo que tendría que ser corroborado por la histopatología.
1. Criterios clínicos
1.1. Presencia de lesiones bilaterales y mayormente simétricas.
1.2. Presencia de estriado blanco reticulo-papular.
1.3. Lesiones erosivas, atróficas, ampollares y en placas (siempre en presencia en otro lugar de la mucosa oral de estrías blancas).
2. Criterios histopatológicos (fig. 10)
2.1. Presencia de infiltrado inflamatorio yuxtaepitelial en banda.
2.2. Signos de degeneración hidrópica del estrato basal.
2.3. Ausencia de displasia epitelial.
El diagnóstico diferencial de las lesiones de liquen plano debe realizarse, en las formas de predominio blanco, con otras lesiones blancas26 entre las que destacamos:
a) Lesiones por agentes mecánicos, físicos o químicos; lesión facticia autoprovocada, radiaciones, otros agentes físicos o químicos.
b) Lesiones por agentes microbianos: sífilis, hongos.
c) Desórdenes inmunológicos: penfigoide cicatricial, lupus, morfea.
d) Anormogénesis, hiperplasias y tumores benignos: nevo blanco, disqueratosis, psoriasis.
e) Precáncer y cáncer: leucoplasias.
Cuando nos hallamos ante una forma de liquen plano de predominio rojo con lesiones eritemato-descamativas, el diagnóstico diferencial debe realizarse principalmente con otras lesiones vesiculo-erosivas27 como el eritema multiforme, el pénfigo vulgar o el penfigoide.
Tratamiento
Los objetivos principales de la terapia actual del liquen plano oral son el control de los síntomas dolorosos y la resolución de las lesiones mucosas, así como la reducción del riesgo de transformación maligna y el mantenimiento de una buena higiene oral.
En pacientes con sintomatología dolorosa recurrente, otra meta es la prolongación de los intervalos sin síntomas.
Los problemas principales, con las terapias actuales, son los efectos secundarios y la repetición de las lesiones después de que se retire el tratamiento. No hay un tratamiento de LPO curativo.

Inicialmente debemos comenzar identificando y controlando los factores coadyuvantes28:
A. Eliminar los factores locales, factores mecánicos, físicos, químicos y biológicos, que puedan estar implicados. Esta es una fase preceptiva previa al tratamiento farmacológico del LPO. Con ella podemos controlar una parte importante de los síntomas y los signos de la enfermedad. Se deben pulir las aristas dentarias, eliminar los bordes cortantes y cualquier traumatismo sobre las lesiones (si es preciso, realizar extracciones dentarias). Las prótesis deben quedar bien ajustadas. Es importante eliminar la placa dental perfeccionando la higiene oral pues solo con ello mejorarán las lesiones eritematosas gingivales. Como con todos los pacientes, es aconsejable la eliminación del consumo de tabaco y del alcohol y el establecimiento de una dieta adecuada.
Si el paciente tiene una lesión erosiva de LPO en la mucosa yugal o labial adyacente a una restauración dental metálica o si una alergia es detectada, se debe eliminar la restauración y sustituirla por otro material.
B. Ingesta de fármacos que puedan producir reacción liquenoide. Si se sospecha como la causa de las lesiones orales liquenoides, el fármaco responsable debe suprimirse o cambiarse.
C. Controlar la enfermedad sistémica subyacente. Investigar enfermedades hepáticas (hepatitis C), diabetes y controlar el estrés y la ansiedad así como la hipertensión si la hubiere.
El tratamiento convencional del liquen plano oral se fundamenta en la aplicación de corticoides como medicación básica para controlar la actividad inflamatoria:
a) Los corticoides tópicos más utilizados son (de menor a mayor potencia antiinflamatoria):
• Acetónido de triamcinolona al 0,1-0,3%
• Acetónido de fluocinolona al 0,05%-0,1%
• Propionato de clobetasol al 0,025-0,05%
Se pueden aplicar en suspensión acuosa, para las lesiones extensas o en gel de orabase, para las más localizadas. La elección del corticoide tópico y la pauta de administración se realizarán según la severidad de las lesiones y la extensión de las mismas. En los casos de gingivitis descamativa crónica se puede mejorar la aplicación de esta medicación por medio de una férula.
Algunas de estas terapias tópicas de corticoides pueden predisponer al paciente a la candidiasis, por lo que se suelen prescribir antimicóticos tópicos como tratamiento preventivo o cuando la infección se ha establecido.
Los corticoides tópicos son un pilar en el tratamiento, pero si estamos ante un LPO erosivo que no responde, algunos autores aconsejan la utilización de tacrolimus tópico o ciclosporina tópica; sin embargo esta ultima ha producido resultados contradictorios, debido a su falta de penetración mucosa.
b) Corticoides sistémicos. Están indicados principalmente en las siguientes situaciones:
• Si existen lesiones en otras localizaciones mucosas (genitales, esófago).
• Si la vía tópica no ha sido efectiva.
• Si no existen contraindicaciones para su uso.
Se recomienda la utilización de prednisona a dosis de 1-1,5 mg/kg de peso diariamente en dosis única a primera hora de la mañana. Se utiliza esta dosis durante 2-3 semanas y después con igual dosis a días alternos o disminuyendo paulatinamente.
c) Corticoides intralesionales. Su uso se limita a tratar lesiones muy localizadas y/o resistentes a otros tratamientos.
Se utilizan preparados depot de acetónido de triamcinolona (30 mg) o de acetato de betametasona (6 mg), que se inyectan perilesionalmente una vez por semana durante 2-4 semanas.
En pacientes que no han mejorado sus lesiones con corticoides, los tratamientos alternativos deben ser tenidos en cuenta como hidroxicloroquina, azatioprina, micofenolato, dapsona o retinoides29. Las terapias inmunosupresoras actuales controlan generalmente el eritema, la ulceración, y los síntomas orales en pacientes con LPO presentándose efectos indeseados mínimos.
En general, las lesiones reticulares asintomáticas, si no son muy extendidas, no requieren terapéutica, solo la observación por si existen cambios.
El liquen plano en placas debe ser abordado con una conducta más radical como sería reemplazar el tratamiento clásico fármaco-terapéutico por un tratamiento quirúrgico conservador previniendo así la posible oncoconversión.
Es importante informar a los pacientes de que las lesiones de LPO pueden persistir por muchos años con períodos de exacerbación y remisión. El control periódico debe realizarse por lo menos cada seis meses.
Es aconsejable evaluar a los pacientes con LPO cada mes durante el tratamiento activo, y supervisar las lesiones hasta la reducción del eritema y la ulceración. El tratamiento activo debe continuar hasta que el eritema, la ulceración, y los síntomas estén controlados.
Como resumen diremos que en la mayoría de los pacientes con LPO, se resuelven los síntomas únicamente con corticosteroides tópicos o con otros agentes inmunomoduladores tópicos. Sólo, en casos infrecuentes, los pacientes requieren cortoides intralesionales o sistémicos de manera prolongada para controlar el progreso de su proceso30.
Es preciso contar con la intervención de otros especialistas en caso de que el paciente presente lesiones en localizaciones extraorales como la piel, el esófago o los genitales. Las complicaciones como sobreinfecciones, sinequias o leucoplasias deben ser tratadas específicamente.
Muchos pacientes con LPO desean conocer las posibilidades de malignización o contagio. La carencia de información produce incertidumbre y frustración. La tabla 4 presenta una propuesta de los autores acerca de la información que el paciente debe recibir sobre el liquen plano oral.
Conclusiones
¿Queda todo dicho sobre el liquen oral o está casi todo por decir? ¿Por qué no sabemos curarlo?
Es ésta una enfermedad que no suele comprometer demasiado la vida o la calidad de vida del enfermo los pacientes la sufren habitualmente con resignación. Tal vez debido a ello los estamentos oficiales y las grandes multinacionales farmacéuticas invierten poco o nada en su investigación. ¿No resulta rentable?.
Sabemos muy poco sobre su epidemiología, algo sobre su patogénesis y desgraciadamente nada sobre su origen.
No es poco lo que podemos hacer por los enfermos. Atajamos los brotes de actividades inflamatoria e intentamos evitar las complicaciones, pero los tratamientos son empíricos y conocemos poco sobre los efectos de otros fármacos, la diera, el ejercicio físico, las técnicas de relajación y los nuevos medicamentos con actividad antiinflamatoria o inmunomoduladora. Desde luego no conocemos nada sobre su prevención.
La biología molecular, la genómica y la proteómica abren nuevos caminos. Prestémosles atención sin olvidar la clínica del día a día que nos permite comprender mejor el comportamiento de la enfermedad y sobre todo el modo de vivir esta dolencia por parte del paciente.
Bibliografía recomendada
Para profundizar en la lectura de este tema, el/los autor/es considera/an interesantes los artículos que aparecen señalados del siguiente modo: *de interés **de especial interés.
1*. Shklar G, Mc Carthy PL. The oral lesions of lichen planus. Oral Surg 1961;14:164-81. [ Links ]
Describen, en Boston, 100 casos de LPO estableciendo criterios de diagnóstico clínico-patológico.
2. Wilson E. On Leichen Planus. J Cut Med Dis Skin 1869;3:117-32. [ Links ]
3. Scully C, El-Kom M. Lichen planus: review and update on pathogenesis. J. Oral Pathol 1985;14:431-58. [ Links ]
4. Walsh LJ, Savage NW, Ishi T, Seymour GJ. Inmunopathogenesis of oral lichen planus. J Oral Pathol Med 1990;19:389-96. [ Links ]
5*. Holmstrup P, Thorn JJ, Rindum J, Pindborg JJ. Malignant development of lichen planusaffected oral mucosa. J Oral Pathol 1988;17:219-25. [ Links ]
Describen en Copenhagen 611 pacientes con LPO y un seguimiento de 7,5 años de media. Nueve desarrollaron un carcinoma oral de células escamosas (1,5%) de los que 8 eran mujeres.
6. Elsemberg E, Krutchkoff DJ. Lichenoid lesions of oral mucosa. Diagnostic criteria and their importance in the alleged relationchip to oral cancer. Oral Surg 1992;73:699-704. [ Links ]
7. Cerero-Lapiedra R, García-Nuñez JA, García-Pola MJ. Liquen plano oral. RCOE 1997;2:643-60. [ Links ]
8. Bagán JV, Milian MA, Peñarrocha M, Jiménez Y. A clinical Study of 205 patiens with oral lichen planus. J Oral Maxillofac Surg 1992;50: 116-8. [ Links ]
9. Bermejo A, Oñate RE, López Jornet P, Sánchez Pérez A. Liquen plano familiar: Presentación de nuevos casos clínicos. Av Odontoestomatol 1993;9:41-6. [ Links ]
10. González-Moles MA, Rodríguez-Arcilla A, Ruiz-Ávila I, Morales García P. Liquen plano oral. RCOE 2000;5:255-69. [ Links ]
11. González MA, Rodríguez A, Ruiz Y et al. Presence of the HPV-16 secuences in oral lichen planus lesions. Bull Group Int Rech Sci Stomatol et Odontol 1996;19:45-50 [ Links ]
12. Ramón C, Bagán JV, Milian MA, Jiménez Y. Análisis de las alteraciones inmunitarias sistémicas en los pacientes con liquen plano oral: estudio de la inmunidad humoral y celular. Av Odontoestomatol 1999;15:583-91. [ Links ]
13. Bermejo A, López MP. Liquen plano oral y síndrome de Sjögren. Dos casos de asociación. Av Odontoestomatol 1991;7:29-38. [ Links ]
14. Bagán JV, Ramón C, González L, Diego M, Milian MA, Cons R et al. Preliminary investigation of the association of oral lichen planus and hepatitis C. Oral Surg Oral Med Oral Pathol 1998;85:532-6. [ Links ]
15. Andreasen JO. Oral lichen planus I. A clinical evaluation of 115 cases. Oral Surg 1968;25:31-42. [ Links ]
16. Bermejo A, Aguirre JM, López P, Sáez MR. Superficial mucocele. Report of 4 cases. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1999;88:469-72. [ Links ]
17. Escovich L, Espejo T, López C, et al. Risk factors for oral lichen planus. Oral Oncology 2001;7:300-4. [ Links ]
18*. Bagán JV, Cerero R. Liquen plano oral. En: Bagán JV, Ceballos A, Bermejo A, Aguirre JM, Peñarrocha M. Medicina oral. Barcelona: Masson, S.A., 1995;202-19. [ Links ]
Una de las más interesantes y completas revisiones bibliográficas en idioma español, hasta el año 1995.
19. Silverman S Jr, Gorsky M, Lozada-Nur F. A prospective follow-up study of 570 patients with oral lichen planus: Persistence, remission and malignant association. Oral Surg 1985;60:30-4. [ Links ]
20*. Eisen D. The evaluation of cutaneous, genital, scalp, nail, esophageal, and ocular involvement in patients with oral lichen planus. Oral Surg Oral Med Oral Pathol Oral Radio Endod 1999;88:431-6. [ Links ]
Importante estudio donde revisan a 584 pacientes con diagnóstico clínico-patológico de LPO, determinando los porcentajes de asociación con lesiones dermatológicas extraorales que alcanzaban un 16% de todos los casos.
21. Bermejo A, Bermejo MD, Román P, Botella R, Bagán JV. Lichen planus with simultaneous involvement of the oral cavity and genitalia. Oral Surg Oral Med Oral Pathol 1990;69:209-16. [ Links ]
22. Silverman S, Gorsky M, Lozada-Nur F, Giannotti K. A prospective study of findings and management in 214 patients with oral lichen planus. Oral Surg Oral Med Oral Pathol 1991;72:665-70. [ Links ]
23. Voûte ABD, de Jong WFB, Schulten EAJM, Snow GB, van der Waal I. Possible premalignant character of oral lichen planus: The Amsterdam experience. J Oral Pathol Med 1992;21:326-9. [ Links ]
24. Barnard NA, Scully C, Eveson JW, Cunningham S, Porter SR. Oral cancer development in patients with oral lichen planus. J Oral Pathol Med 1993;22:421-4. [ Links ]
25. WHO. Collaborating Centre for Oral Precancerous Lesions. Definition of leukoplakia and related lesions; an aid to study on oral precancer. Oral Surg Oral Med Oral Pathol 1978;46:518-39. [ Links ]
26. Bermejo-Fenoll A, López-Jornet P. Diagnóstico diferencial de las lesiones blancas de la mucosa oral. Med Oral 2003;8:156. [ Links ]
27. Bermejo-Fenoll A, López-Jornet P. Diagnóstico diferencial de las lesiones vesiculo-erosivas de la mucosa oral. Med Oral 2003;8:232. [ Links ]
28. Cerero R, García-Pola MJ. Tratamiento del liquen plano oral. Med Oral 2004;9:124. [ Links ]
29. Eisen D. Evaluating and treating patients with oral lichen planus. Dermatologic Therapy 2002;15:206-17. [ Links ]
30. Bagán JV, Eisen D, Scully C. The diagnosis and Management of Oral Lichen Planus: a Consensus Approach. Oral Biosc Med 2004;1:21-7. [ Links ]