INTRODUCCIÓN
El dolor abdominal crónico (DAC) presenta una alta prevalencia (10-19%)1 en las consultas de Atención Primaria y de Atención Especializada2.
Según su etiología se clasifica en: 1) visceral, cuya noxa yace en órganos intraabdominales; 2) funcional, definido por los criterios ROMA IV y basado en la alteración del eje intestino-cerebro; 3) parietal, originado en la musculatura de la pared abdominal3,4 5.
Un tipo de DAC parietal es el anterior cutaneous nerve entrapment syndrome (ACNES), descrito por primera vez en 1926 por J. Carnett y W. Bates6.
Revisiones recientes del DAC, inciden sobre la falta de conocimiento del dolor abdominal de origen parietal, centrándose exclusivamente en el dolor abdominal visceral y funcional. Este hecho redunda en un exceso de pruebas complementarias innecesarias o invasivas, así como el diagnóstico erróneo y el retraso del mismo1,2 3 7,.
CASO CLÍNICO
Adolescente mujer de 13 años, sin antecedentes de interés, que ingresó por dolor abdominal en fosa iliaca derecha de 48 horas de evolución asociado a vómitos. Mal control del dolor (escala visual analógica [EVA]: de 7-8 puntos). En la exploración física destaca un abdomen blando, depresible, no distendido, doloroso a la palpación de forma generalizada y más marcado en fosa iliaca derecha, con signo de Blumberg positivo. El resto de la exploración no presenta hallazgos.
Se realizaron las siguientes pruebas complementarias: analítica sanguínea (hemograma, perfil hepatorrenal y proteína C reactiva: normales), sistemático de orina (negativo) y ecografía abdominal (sin hallazgos importantes). Fue valorada por los servicios de Cirugía Pediátrica y Ginecología, donde se descartó en ambos patología por su parte.
Ante la persistencia del proceso, se repitió el análisis de sangre y la ecografía abdominal, sin cambios respecto a la previa. Se solicitó calprotectina en heces (normal).
El quinto día de ingreso se realizó interconsulta a la sección de Gastroenterología Pediátrica. Se observa positividad para los signos de Carnett y Pinch test en el dermatoma T11 derecho, en el borde lateral del músculo recto anterior. Además, presentaba disestesias marcadas en dicha zona. Ante clínica compatible con síndrome de ACNES, se contacta con la Unidad del Dolor. Se procede a la realización de dos infiltraciones ecoguiadas con anestésico local asociado a corticoides. La evolución posterior fue satisfactoria.
DISCUSIÓN
El síndrome de ACNES forma parte del diagnóstico diferencial del dolor abdominal crónico, siendo frecuentemente infradiagnosticado3,5.
En 2018, M. Siawash notificó que un 13% de los pacientes pediátricos diagnosticados inicialmente como dolor abdominal funcional padecen en realidad este síndrome3. Presenta una clara predisposición por el sexo femenino (75%). La edad media de presentación es de 15 años4,5.
El nervio cutáneo anterior atraviesa un canal fibroso cerca del borde lateral del músculo recto anterior del abdomen, apareciendo dolor mediante compresión o tracción al desaparecer la grasa que lo rodea o se produce fibrosis1,5,8,9.
Se han descrito factores de riesgo en adultos que predisponen esta situación, destacando obesidad, cicatrices quirúrgicas abdominales, embarazo, ascitis y sobreuso de la musculatura abdominal. No obstante, en la mayoría de los casos la etiología es desconocida2,5,10.
Clínicamente, el cuadro se caracteriza por un dolor selectivo, constante, localizado en un área pequeña, y que empeora con el juego, la tos, el ejercicio y los cambios posturales2,9,11. Es agudo en el 50% de los pacientes y según un estudio de 139 pacientes se clasifica como intenso, evaluado de media como un 7 en la escala EVA8.
El diagnóstico inicial es eminentemente clínico. Se basa en la historia clínica y en la exploración física, con presencia de signos de Carnett, Pincht test o disestesias. Para ello, con el paciente en decúbito supino, se localiza el área de máximo dolor, en la zona de emergencia de la rama del nervio cutáneo anterior. Se comprime dicho punto, y sin soltar, se solicita al paciente que contraiga la musculatura abdominal, invitándole a la sedestación. Si dicha maniobra aumenta notablemente el dolor, se refiere como signo de Carnett positivo (Fig. 1). Esta maniobra lo diferencia del dolor de origen visceral en el que la contracción de los músculos abdominales alivia el dolor. El pinzamiento y elevación del panículo adiposo suprayacente al punto de máximo dolor, produce un aumento desproporcionado del dolor en comparación con el lado contralateral sano; conocido como signo de Pinch test positivo (Fig. 2). Por último, la demostración de la alteración de la sensibilidad cutánea para el tacto y la temperatura del área lesionada apoya fuertemente el diagnóstico1,2,4,8.
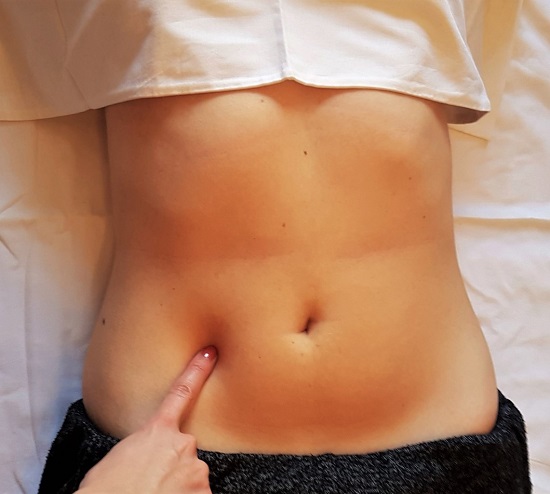
Figura 1. Signo de Carnett. Se comprime el punto de máximo dolor y se solicita al paciente que se incorpore desde el decúbito, objetivándose un aumento excesivo del dolor, en comparación con el lado contralateral
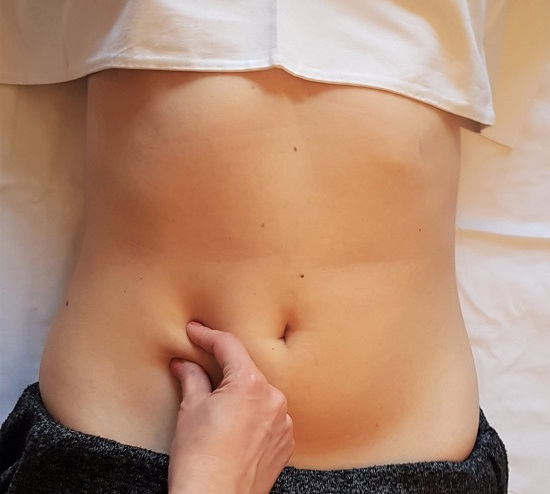
Figura 2. Pinch test. Al pinzar la grasa abdominal se aprecia un aumento excesivo del dolor, en comparación con el lado contralateral
La localización más frecuente del síndrome de ACNES es en los dermatomas T10 y T11, siendo el 86% unilateral y el 14% bilateral. El cuadrante más afectado es el inferior derecho (75%), lo que frecuentemente lleva a pensar en apendicitis4,9,10 suponiendo exploraciones complementarias e incluso ingresos hospitalarios.
La confirmación diagnóstica se realiza mediante la mejoría clínica durante horas o días tras la infiltración de anestésico local en el área lesionada8,9,10.
Con frecuencia se acompaña de otros síntomas: náuseas, distensión abdominal, pérdida de apetito, disminución del peso o alteración del ritmo intestinal. Dichas manifestaciones son muy inespecíficas y pueden retrasar el diagnóstico3,5,9.
Se deben descartar síntomas de alarma que sugieran una patología orgánica: fiebre, pérdida de peso involuntaria, disfagia, vómitos persistentes, cambios del ritmo intestinal, hemorragia digestiva y antecedentes familiares de cáncer o enfermedades gastrointestinales (como la enfermedad inflamatoria intestinal o la enfermedad celíaca)11.
Uno de los diagnósticos diferenciales más frecuentes es el síndrome de intestino irritable, para lo cual recientemente se ha publicado un cuestionario pediátrico validado de 17 ítems, con una sensibilidad del 85% y especificidad del 89%12. Otros diagnósticos diferenciales se muestran en la Tabla 1 9,11.
Tabla 1. Diagnósticos diferenciales entre síndrome de ACNES y entidades que lo imitan
| Síndrome de dolor miofascial abdominal |
| Hernia (de Spiegel, umbilical, epigástrica) |
| Hematoma |
| Lordosis lumbar exagerada, diferencia de longitud de pierna |
| Hernia de deportista o ingle, pubalgia deportiva |
| Neurofibroma, quistes subaracnoideos, schwannoma |
| Radiculopatía |
| Desgarro de la pared abdominal |
| Anomalías en las costillas |
| Síndrome de la punta de la costilla |
| Tumor de la pared abdominal (desmoides) |
| Endometriosis de la pared abdominal |
| Anormalidades de la columna vertebral |
| Hernia de disco |
| Atrapamiento del nervio ilioinguinal o iliohipogástrico |
| Radiculopatía diabética |
| Infección de herpes |
| Tejido cicatricial (apendicectomía, cesárea, laparoscopia) |
| Síndrome de costilla deslizante |
La mayoría de los autores optan por realizar el mínimo número de exploraciones complementarias dirigidas a descartar patología orgánica, entre ellas: analítica sanguínea (hemograma, bioquímica, función renal, hepática y tiroidea, proteína C reactiva), análisis de orina y ecografía abdominal9,11.
Con respecto del tratamiento, hay que señalar que debe ser secuencial, y ha de estar basado en la gravedad de los síntomas. Es fundamental informar de la benignidad del proceso, así como modificar las actividades diarias que impliquen sobreuso musculatura abdominal, siendo útil el uso de fajas abdominales y el calor local. Además, se pueden administrar antiinflamatorios o paracetamol11.
En aquellos pacientes con síntomas moderados o graves, está indicada la infiltración de un anestésico local en el punto de máximo dolor, con una tasa de éxito entre el 38-87% y una reducción de la escala EVA superior al 50%1,4,8,13. Un estudio descartó el efecto placebo al demostrar ausencia de mejoría con infiltración de suero salino14.
La infiltración ecoguiada ofrece mayor precisión en la infiltración y menor riesgo de inyectar en cavidad peritoneal11.
La asociación de anestésico local y corticoides (principalmente lidocaína-betametasona) probablemente sea más eficaz que el uso de anestésicos exclusivamente, aunque no existe actualmente consenso en este sentido15.
En aquellos pacientes con dolor grave y que no responden a las infiltraciones repetidas, puede estar indicada la realización de neurectomía anterior. La tasa de éxito es superior al 85%9,14,16, con escasos efectos secundarios.
Recientemente, R. C. Maatman proponen el tratamiento con radiofrecuencia pulsada, como una alternativa eficaz y mínimamente invasiva a considerar en pacientes en los que ha fallado el tratamiento con infiltraciones anestésicas, previo a la neurectomía, siendo esta última más eficaz, pero con mayor número de complicaciones potenciales (hematoma, infección) y la necesidad de anestesia general17.
Debe sospecharse el síndrome de ACNES en pacientes con dolor abdominal crónico, principalmente mujeres adolescentes, con historia clínica compatible y exploración física característica. El diagnóstico es fundamentalmente clínico, mediante la positividad de los signos de Carnett, Pinch test o disestesias en el área de máximo dolor, evitando pruebas complementarias innecesarias14.














