Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Pharmacy Practice (Granada)
versión On-line ISSN 1886-3655versión impresa ISSN 1885-642X
Pharmacy Pract (Granada) vol.4 no.2 Redondela abr./jun. 2006
| Investigación original |
Reducir el uso de benzodiazepinas y ciclopirrolonas en práctica clínica
Reducing the use of benzodiazepines and cyclopyrrolones in clinical practice
Viggo Rask Kragh JØRGENSEN, Birgit Signora TOFT, Max van Soest FOGH.
| RESUMEN Objetivo: Recientemente, el uso de benzodiazepinas (BZD) y ciclopirrolonas (CP) ha absorbido gran atención. Unos 100.000 pacientes – aproximadamente el 2% de la población danesa- se cree que son adictos a las BZD. Este artículo describe un método simple y efectivo para reducir el uso de medicamentos productores de dependencia en la práctica clínica. Palabras clave: Benzodiazepinas. Ciclopirrolonas. Alteraciones relativas a substancias. Efectos adversos. Dinamarca. | ABSTRACT Objective: Recently, the use of benzodiazepines (BZD) and cyclopyrrolones (CP) has drawn a great deal of attention. About 100,000 patients - approximately 2% of the Danish population - are believed to be addicted to BZD. This article describes a simple and effective method of reducing the use of dependency-producing drugs in clinical practice. Key words: Benzodiazepines. Cyclopyrrolones. Substance-related disorders. Adverse effects. Denmark. |
Viggo Rask Kragh JØRGENSEN, Médico. Especialista en Medicina General. Asesor Medico. Medicinenheden Ringkjøbing Amt. Dinamarca.
Birgit Signora TOFT. Doctora en Farmacia. Asesora Medica. Medicinenheden Ringkjøbing Amt. Dinamarca.
Max van Soest FOGH. Médico especialista en Medicina genral. Dinamarca.
INTRODUCCIÓN
El uso de benzodiazepinas (BZD) en Dinamarca ha disminuido ligeramente durante los últimos años, mientras que el uso de ciclopirrolonas (CP) se ha incrementado durante el mismo tiempo.1 De acuerdo con el uso acumulado los dos medicamentos han disminuido en solo 1-2% en 2003. La prescripción de medicamentos productores de dependencia en Dinamarca está regulada por la Directiva danesa CIR nº 12 13/012003 (tabla 1).
Hay unas 100.000 personas adictas a BZD en Dinamarca, lo que comprende aproximadamente el 2% de la población.2 Esta es una de las razones por las que el uso de medicamentos productores de dependencia ha atraído una gran atención política en los últimos años. En 2003, el Ministro del Interior y Salud Pública, Lars Lykke Rasmussen, dio a los médicos 1-2 años de plazo para poner sus prácticas de prescripción en orden. Después de esto, les advirtió que las se iniciarían las sanciones a medida que se implantase la supervisión u otras medidas restrictivas. Sin embargo, el descenso posterior en el uso de ambos medicamentos en 2004 se estimó en sólo el 1,7%, lejos del objetivo oficial danés del 50% de reducción.3
Durante los pasados 5 años un objetivo del condado de Ringkøbing Amt fue reducir la prescripción de medicamentos productores de dependencia. Se han implantado diferentes iniciativas, como conferencias, sesiones educativas, y supervisión de grupos, así como asesoramiento de un médico general y supervisión bajo la guía de especialistas en este campo de la medicina.4 Además, el Director Médico de Sanidad ha intensificado el proceso de identificar a los médicos que tienen una gran prescripción de medicamentos productores de dependencia. Además de estas iniciativas, el Director General de Salud ha intensificado el proceso de identificar médicos con un alto volumen de medicamentos productores de dependencia, Se pidió a los médicos en cuestión que explicasen como intentarían reducir el uso de estos medicamentos. La reducción total de BZD y CP en el condado de Ringkjøbing como resultado de estos esfuerzos fue de aproximadamente el 4% entre 2003 y 2004. Las iniciativas mencionadas anteriormente indudablemente contribuyeron a centrar el foco de atención en el problema y prepararon el camino para posteriores iniciativas, una de las cuales se presenta en este trabajo.
La atención dada al uso de BZD y CP se justifica debido al número de efectos adversos asociados a su uso (tabla 2).5,6 Puede aparecer pseudodemencia y aumento del desequilibrio en ancianos. En casos aislados se han comunicado efectos paradójicos como ansiedad, alucinaciones y actuaciones violentas. Además del efecto directo d estos medicamentos, son adictivos, con síntomas tanto físicos como psicológicos. La tolerancia a estos medicamentos puede aparecer rápidamente. Cuando se reduce la dosis, los síntomas originales que se intentaban tratar pueden volver con toda su intensidad – el llamado efecto rebote.
El efecto hipnótico de estos medicamentos disminuye después de apenas unas semanas y el efecto ansiolítico desaparece en unos meses. Si se continúan los medicamentos solo permanecen los efectos adversos. Después de unos meses, no existe ningún efecto positivo de estos medicamentos.
Desde el primero de enero de 2004, dos centros de salud situados en la ciudad de Thyborøn en Jutland Oeste iniciaron esquemas para reducir el uso de medicamentos productores de dependencia, ara satisfacer los criterios de la Directiva Danesa nº12 13/012003 (tabla 1). Publicando los resultados de estos esfuerzos, esperamos inspirar a otros colegas a reducir el uso de BZD y CP mediante la implantación de métodos sencillos.
MÉTODOS
Los datos son originarios de dos consultas de medicina general en Thyborøn que cubren unos 2300 pacientes. En estrecha colaboración con Ringkjøbing Amt, ambas consultas implantaron la legislación establecida por la Directiva Danesa CIR nº 12 13/012003. Debido a las consideraciones geográficas, se incluyó a dos tercios de los pacientes en inicialmente y al otro tercio el primero de enero de 2005. Los tratamientos incluían las benzodiazepinas N05BA (ansiolíticos) y N05CD (hipnóticos) así como las ciclopirrolonas N05CF (hipnóticos). Se utilizó para la evaluación el sitio de Internet del Instituto para la Farmacoterapia Racional (IRF www.Ordiprax.dk) debido a su fácil acceso y alto grado de cobertura y precisión. El material compilado por el IRF se origina a partir de los datos comunicados por la Junta Danesa de Salud que cubre todos los medicamentos de prescripción vendidos por las farmacias. Para cada receta dispensada en una farmacia, se registra el código personal del médico, el número de registro nacional del paciente, y el código del medicamento en cuestión. Este código del medicamento contiene la información del código de la clasificación Anatómico terapéutica química (ATC), tamaño del envase y número de Dosis Diarias Definidas (DDD) en el envase.
Para dar apoyo a las intervenciones del estudio, se preparó una guía para el paciente y otra guía para el personal médico. Los procedimientos implantados por los médicos fueron los siguientes:
No se realizarían prescripciones por teléfono.
Solo se renovarían las prescripciones después de una consulta personal con el médico.
Las recetas tendrían una duración de un mes cada vez.
Se evaluó el uso posterior de medicamentos productores de dependencia y se vió si era continuación de una prescripción o era un régimen introducido de nuevo. Se informó a la prensa local sobre la intervención. Esto produjo artículos publicados en los periódicos en diciembre de 2003 y diciembre de 2004, explicando el ámbito y motivo de la intervención.
Criterios de inclusión: Se incluyeron todos los pacientes que recibieron BZD o CP (con la única excepción de los que sufrían desordenes físicos o psiquiátricos graves). El concepto de desorden físico grave incluyó pacientes que sufrían una enfermedad terminal u otras enfermedades monitorizadas pro un especialista. Los desordenes psiquiátricos graves incluyeron os que estaban tratados y monitorizados exclusivamente por un psiquiatra. Los pacientes que recibían altas dosis o los que tenían historial de fracaso en la reducción de estos medicamentos no fueron automáticamente excluidos, a menos que cumpliesen otro criterio de exclusión. El tratamiento de los pacientes excluidos continuó como anteriormente. El Departamento de Salud Pública de Ringkjøbing Amt aceptó el incremento de las consultas provocadas por este estudio.
En todos los casos, la reducción de las prescripciones se calculaba del total de DDD (dosis diarias definidas) por cada 1000 pacientes adscritos a los médicos en los tres primeros meses de 2005 comparados con los tres primeros meses de 2003. Para comparar los resultados, se estandarizaron los datos en base a los nacionales en cuanto a sexo y edad.
RESULTADOS
La reducción en la prescripción de ansiolíticos N05BA en porcentaje en las dos clínicas fue del 56,4% y 51,4% respectivamente. El nivel original de prescripción en la clínica 2 era de cerca del 80% más alto que en la clínica 1. La reducción más alta observada en el periodo de los tres primeros meses de2004 fue en la clínica 12 y alcanzó el 26%.
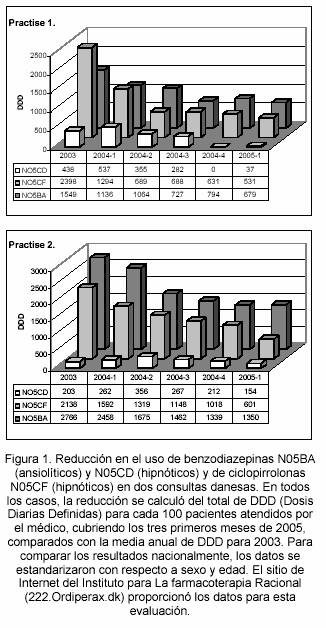
El uso de hipnóticos benzodiazepínicos (N05CD) casi se eliminó en la clínica 1 (figura 1). En la clínica 2 solo dos pacientes permanecieron al final de los tres primeros meses de 2005 – ambos sufrían un desorden físico severo. Sin embargo, este material es demasiado limitado pata tener significación estadística.
El uso de hipnóticos del grupo de las CP (N05CF) se redujo en un 77,8% en la clínica 1. La mayor reducción se vio en los seis primeros meses de intervención. La reducción correspondiente en la clínica 2 fue del 71,8%. La reducción se distribuyo más uniformemente durante el periodo completo de intervención 15 meses.
La carga de trabajo adicional como consecuencia de la intervención fue de aproximadamente 4-5 consultas semanales por cada 100 pacientes. Posteriormente el número de consultas adicionales cayó a 3 semanales por cada 100 pacientes. Después de las primeras consultas se establecía un cuerdo con el paciente en relación a las posteriores prescripciones del medicamento. La pérdida estimada de pacientes hacia otras clínicas del área como consecuencia del proyecto fue de 1-2 pacientes por cada 1000. No se aumentaron las tensiones sobre Atención Primaria como consecuencia del proyecto. Solo un paciente fue remitido al psiquiatra, y sólo se contactó al Departamento de Ambulatorios en un único caso. Se probó que era innecesario el tratamiento de adicción en hospitales o unidades especializadas. No se registraron efectos adversos graves, y los efectos adversos registrados fueron ansiedad, y alteracione del descanso y del sueño. No se registró actitud suicida por ninguno de los dos médicos. No hubo necesidad de sesiones terapéuticas y no se registraron quejas oficiales. En opinión de ambos médicos involucrados, hubo menos efectos lesivos de los esperados con la intervención.
DISCUSIÓN
Mientras que los hipnóticos del grupo de las BZD nunca fueron usados frecuentemente por ninguna de las dos clínicas, las tasas de prescripción de hipnóticos tipo CP estar cerca de estar en el 25% más alto de todas las clínicas de Ringkjøbing Amt en 2003.
Es creencia general de ambos médicos que las personas sanas no deberían usar estos medicamentos por periodos largos. Esta visión es compartida por la Junta Nacional de Salud (tabla 1). Sin embargo, antes del estudio no se habían iniciado acciones tangibles para implantar esta visión. Entre os médicos, es común una actitud resignada en relación a la implantación de regimenes de reducción de dosis como parte de la práctica diaria. Muchos médicos generales creen que las reducciones en el uso de medicamentos productores de dependencia son casi imposibles, que requieren la ayuda de un especialista y que la situación se agrava por la falta de motivación percibida de los pacientes.
Esta claro que para que un médico inicie un régimen de reducción de dosis es necesario un conocimiento específico. Mientras que es innecesaria una educación psicoterapéutica intensa, la mayoría de los médicos generales pueden adquirir los conocimientos con pocas horas de lectura de literatura básica.5-7 En opinión de los autores, el obstáculo real que impide la solución de este problema son los propios prejuicios de los médicos. Simplemente cambiando esta actitud, se removerá la mayor barrera en la eliminación del problema.
Durante el curso de este estudio, la comunicación personal-paciente demostró ser bastante exitosa, gracias a trabajar de acuerdo a las instrucciones escritas. Así se evitaron largas y tediosas negociaciones con los pacientes. Las reacciones de los pacientes fueron generalmente positivas con solo unos pocos descontentos e incapaces de entender porque debían volver a consultas mensuales.
Estas consultas mensuales expuso a la vista del médico un grupo de pacientes que previamente eran invisibles. Sorprendentemente, la mayoría de estos pacientes fueron positivos con respecto a su participación en el régimen de reducción de dosis y parecían bien concienciados del problema de la adicción y de su falta de capacidad de resolverlo por ellos mismos.
Se estima que cerca de 100.000 pacientes son adictos a BZD en Dinamarca.2 Un problema de esta magnitud no puede tratarse solo con especialistas en un periodo de tiempo razonable, Inevitablemente, el médico general de estos pacientes tendrá que asumir la responsabilidad de resolver este problema.
En la fase primaria de la intervención, se contabilizaron 4-5 consultas adicionales por cada 100 pacientes, cayendo a cerca de 3 consultas después de 15 meses de intervención, a pesar de que el número de pacientes se incrementó debido a las características geográficas antes mencionadas. Se espera una reducción posterior de consultas como consecuencia de la reducción de las dosis prescritas. Además, para permitir la comparación con el resto del país, los resultados de Thyborøn se estandarizaron con respecto a sexo y edad, utilizando los datos del Instituto para Farmacoterapia Racional (IRF). La validez de los datos del IRF depende del grado de precisión del proceso completo de prescripción – del médico al manejo real de la receta en la farmacia. El error más común es que el número de registro del médico esté equivocado, y este error ocurre en el 4% de los datos registrados. Sin embargo, un sesgo en este nivel no afectará los resultados del estudio ni el mensaje general.
En el campo de la medicina general, es costumbre informar a los colegas cuando se prescriben medicamentos en periodos de vacaciones. Al implantar consultas mensuales intentamos eliminar la necesidad de esta precaución. Se recibieron pocas prescripciones de las consultas vecinas. Las prescripciones realizadas a pacientes no regionales no se registran en el sistema Ordiprax. Así que no podemos eliminar la posibilidad de que los pacientes envueltos en este estudio recibieran prescripciones en otros lugares. Sin embargo, creemos que la cantidad de estas fue mínima. Las experiencias de este estudio indican claramente la importancia de la consulta personal mensual. Al mantener esta estrategia, la mayoría de los pacientes se motivarán a iniciar un régimen de reducción de dosis en pocos meses.
CONCLUSIONES
Los autores creen que los resultados obtenidos aquí pueden conseguirse fácilmente en otras consultas, debido a la simplicidad de los procedimientos involucrados y la ausencia de recursos educativos que consuman tiempo necesarios. Los recursos personales y el tiempo requerido para implantar esta estrategia pueden adaptarse fácilmente a la práctica diaria de una consulta. Los procedimientos para reducir los niveles de uso de BZD y CP incluyen la eliminación de prescripciones de BZD y CP por teléfono, así como la necesidad de consulta personal mensual para renovar la prescripción. Esta simple recomendación animará al médico y al paciente a considerar si el régimen existente debe ser continuado o si debe iniciarse un régimen de reducción de dosis.
AGRADECIMIENTOS
Los autores agradecen al Doctor Hans Holmsgaard, Thyborøn, por su cooperación y por permitirnos usas sus datos personales. También queremos agradecer al Director General Médico, Børge Sommer, por su guía e inspiración
| Referencias |
1. Lægemiddelstyrelsen. Institut for Rationel Farmakoterapi. Juni 2005.http://www.ordiprax.dk [ Links ]
2. Hansen EH Helweg-Jørgensen S. Afhængighed af psykofarmaka set fra brugernes side.Danmarks farmaceutiske universitet. Lægemiddelforskning 1999. http://www.dfuni.dk/index.php/laegemiddelforskning_1999/1208/0/ [ Links ]
3. Methling I. Lægerne får kort frist til at bremse op. Politiken 2003, 31 december. [ Links ]
4. Sommer B. Benzodiazepiner i almen praksis. Månedskr prakt Lægegern. 2005.1385-90. [ Links ]
5. Ashton CH. Benzodiazepines: How they work and how to withdraw. The Ashton manual, Aug.2002. http://www.benzo.org.uk. [ Links ]
6. Lægemiddelstyrelsen. Institut for Rationel Farmakoterapi. Benzodiazepiner i almen praksis. September 2004, 1.udgave. [ Links ]
7. Ashton CH. Guidelines for the rational use of benzodiazepines. When and what to use. Drugs 1994;48(1):25-40. [ Links ]











 texto en
texto en