Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Avances en Odontoestomatología
versión On-line ISSN 2340-3152versión impresa ISSN 0213-1285
Av Odontoestomatol vol.24 no.1 Madrid ene./feb. 2008
Displasia epitelial. Concepto y significación
Epithelial dysplasia. Concept and significance
Aguirre Echebarría P.*, Aguirre Urízar J.M.**
* Medico Residente. Servicio de Anatomía Patológica. Hospital Gregorio Marañón. Madrid
** Catedrático de Medicina Bucal. Departamento de Estomatología. Unidad de Patología Oral y Maxilofacial. Universidad del País Vasco EHU.
Dirección para correspondencia
RESUMEN
Hablamos de displasia epitelial (DE) ante la presencia microscópica de una combinación variable de fenómenos indicativos de un desorden de la maduración epitelial y de una alteración de la proliferación celular. La DE de la mucosa oral constituye todavía la mejor aproximación diagnóstica en la valoración de la capacidad de malignización de las lesiones premalignas. No obstante, su estimación es un proceso subjetivo y no existen todavía parámetros patognomónicos e incuestionables. Existen numerosas controversias en relación con su cualificación y cuantificación. Todavía no disponemos de marcadores definitivos que nos puedan predecir su existencia y lo que es mas importante, la evolución de las lesiones oralespremalignas. En este trabajo revisamos los aspectos mas importantes de la valoración de la DE oral y aportamos nuestras consideraciones.
Palabras clave: Displasia epitelial, Oral, Carcinoma, Premalignidad.
SUMMARY
We use the term epithelial dysplasia (ED) when were in the presence of a variable combination of phenomena that indicate loss in maturation and an incorrect cellular proliferation. Nowadays oral ED is the best diagnostic approach in the assessment of the malignant capacity of premalignant lesions. Nevertheless, its quantification is a subjective process; with none patognomonic or unquestionable parameters are set. There ´s some controversy in its quantification and qualification. We still dont have the definitive markers than can predict its existence, but more important its evolution in premalignant oral lesions. In this paper we review the most important aspects in the evaluation of oral ED, and contribute with our considerations.
Key words: Epithelial dysplasia, Oral, Carcinoma, Premalignancy.
Introducción
El término "displasia", que proviene del griego y significa "mala forma" o "mal modelo", ha sido utilizado de un modo inadecuado y confuso para denominar tanto alteraciones del desarrollo como la displasia ectodérmica o la displasia fibrosa como alteraciones epiteliales.
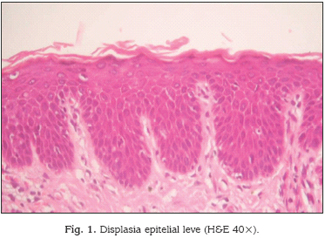
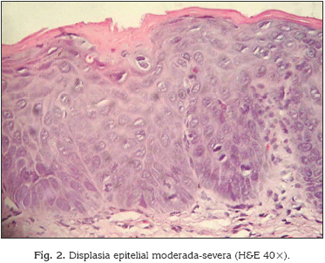
La displasia epitelial (DE) de la mucosa oral constituye en la actualidad una alteración morfológica que traduce una serie de modificaciones de la normalidad histológica y que se correlaciona con la capacidad de malignización de su epitelio escamo so (Figs. 1 y 2).
El trabajo clásico de Lee y cols. (1) en el que valoraban 70 leucoplasias orales, se reconoció la transformación maligna en un carcinoma oral de células escamosas (COCE) en 22 (31,4%) de los casos, con un tiempo de evolución medio hasta la transformación de 7 años. En este estudio, los factores que resultaron predictivos de la evolución maligna fueron la histología, la existencia de historia previa de cáncer, la presencia de polisomía, una inmunoexpresión alterada de p53 y la pérdida de heterozigosidad (LOH) en las regiones 3p y 9p. Al realizar el análisis multivariante de Cox la valoración histológica y con ello la de la DE fue un dato muy significativo (p=0,0003).
El concepto actual de displasia epitelial es un concepto global que señala la existencia de una combinación variable de fenómenos microscópicos indicativos de un desorden de la maduración epitelial y de una alteración de la proliferación celular.
Otros términos que se ha utilizado como sinónimos de DE han sido "atipia", "atípico", "disqueratosis", o "anaplásico". Estas denominaciones deben ser desechadas ya que no son correctas ya que traducen únicamente anomalías individuales citológicas o de queratinización anómala, y la DE es siempre un fenómeno global con modificaciones citológicas pero también estructurales. Otro término que consideramos también inadecuado es el de "displasia liquenoide", que fue propuesto por Krutchkoff y Eisemberg (2) como una entidad clinicopatológica específica. Esta situación se basa en la observación microscópica de un infiltrado inflamatorio "en banda" en muchos casos de DE, inadecuadamente etiquetado como "liquenoide". Este infiltrado linfocitario representa un fenómeno de inmunovigilancia tumoral cuya patogenia es distinta al de las lesiones de liquen oral. Por ello, no debe darse un diagnóstico histopatológico de "lesión con displasia liquenoide" ya que puede dar una falsa idea de benignidad al clínico y promover que no adopte la terapéutica apropiada. Pensamos que la displasia epitelial no debe tener ningún apellido mas allá de su grado.
La valoración de la DE es un proceso subjetivo ya que todavía no existen parámetros cuantificables, por lo que no siempre es sinónimo de malignización. Todavía no disponemos de marcadores definitivos que nos puedan señalar su existencia o no y, lo que es mas importante, su evolución. Esto explicaría, como MacDonald y Rennie en 1975 (3) demostraron, que hasta un 25% de lesiones consideradas reactivas y por tanto biológicamente benignas en principio, mostraban datos de DE en el análisis histopatológico. Esto se debe a que muchos de los aspectos reparativos o regenerativos presentes en el epitelio en estas lesiones pueden ser indistinguibles de las alteraciones presentes en la verdadera displasia epitelial. Estos datos vienen de nuevo a resaltar la importancia de la relación clinicopatológica en el diagnóstico de las lesiones orales.
En la actualidad en Patología Oral y Maxilofacial la biopsia y el análisis histopatológico siguen siendo el "Gold standard" de la pruebas diagnósticas. Como regla general se considera que un paciente que muestra displasia epitelial en una biopsia de la mucosa oral tiene 5 veces mas riesgo de desarrollar un COCE que uno que no la presenta.
No obstante, presentar DE no es sinónimo de malignización segura de la lesión. En el trabajo clásico de Mincer y cols. (4) en el que estudiaron durante 8 años la evolución de 45 pacientes con lesiones displásicas, pudieron comprobar que sólo un 11% sufrieron transformación en un COCE. Mas recientemente, Hsue y cols. (5) estudiando 166 pacientes con lesiones orales displásicas durante 10 años, también reconocen transformación maligna únicamente en un 4,8%.
El análisis de la DE es un proceso con una gran variabilidad observacional al tratarse de una actividad subjetiva en la que intervienen muchos factores imposibles de calibrar. En 1985 Pindborg y cols. (6) realizaron una curiosa experiencia en el seno de un Congreso de patólogos orales en la que demostraron esta variabilidad, ya que sobre 9 microfotografías obtuvieron 72 diagnósticos.
El estudio de la variabilidad observacional en relación con la DE oral se ha planteado en diferentes trabajos con distintos resultados. Así Abbey y cols. (7) muestran un acuerdo del 50,5% y Karabulut y cols. (8) también señalan una concordancia variable entre el 49 y el 69%. Por el contrario Brothwell y cols. (9) reconocen una buena concordancia intra e interobservador, concluyendo que las diferencias reconocidas en otros estudios se deben a la no utilización de unas buenas herramientas de análisis estadístico.
En otro estudio Fischer y cols. (10) señalan que la concordancia en la valoración de la DE esta directamente relacionada con algunos datos específicos como la presencia de inflamación, la localización o incluso la técnica biópsica.
Recientemente Kujan y cols. (11) al analizar también esta circunstancia de la variabilidad señalan que "la valoración de la displasia epitelial no es una ciencia exacta", por lo que se hace necesario conseguir datos consensuados para valorarla de un modo adecuado y lo mas objetivamente posible.
El profesor Pindborg en su magnífica monografía de "Cáncer y Precáncer Bucal" (12) exponía el listado de características que debían ser valoradas en la DE. También indicaba que no todos los cambios se observan necesariamente en un caso dado y que muchas veces a la DE se la divide arbitrariamente en categorías.
Clásicamente se ha clasificado a la DE siguiendo el modelo inicialmente propuesto para el cérvix uterino en leve, moderada y severa, dejando aparte a la situación denominada carcinoma in situ que representaría el mayor grado de alteraciones displásicas afectando a todo el espesor epitelial pero sin sobrepasar la membrana basal, es decir sin reconocer invasión (Figuras 1-3).
En 1969 Smith y Pindborg (12) realizaron un intento de gradación de la DE tratando de cuantificarla, valorando 13 datos microscópicos hasta alcanzar una puntuación máxima de 75. En base a ello consideraron que cuando el valor se situaba entre 11 y 25 puntos era displasia leve, entre 26 y 45 displasia moderada y cuando era mayor de 45 displasia severa.
Los expertos van der Waal y Axell publicaron en el año 2002 (13) un interesante trabajo en el que redefinían los criterios clínicos e histopatológicos relacionados con la leucoplasia oral, tratando de alcanzar un consenso en como reportarlos. En el apartado de la DE estos autores proponen diferenciar sólo dos situaciones: un Grado 0 (OIN 0) para aquellos casos sin DE o con una posible DE leve; y un Grado 1 (OIN 1/2) para aquellos casos que muestran DE pero no severa, y que incluiría las situaciones de DE "leve a moderada" y de DE "moderada a posible severa".
Estos autores (13), a nuestro entender con buen criterio, dejan fuera de esta gadación a la DE severa a la que consideran sinónima e imposible de diferenciar del carcinoma in situ, y por lo tanto fuera del concepto de premalignidad.
También en el año 2002 Kuffer y Lombardi (14) publicaron un trabajo en el que siguiendo las nuevas directivas consensuadas para otras lesiones mucosas como las genitales, proponían reducir las situaciones orales a dos, que denominan "precursoras del COCE". Una denominada "neoplasia intraepitelial oral de bajo riesgo" (LOIN) y otra "neoplasia intraepitelial oral de alto riesgo" (HOIN). En el LOIN se incluiría a la DE leve y en el HOIN a la DE moderada, a la severa e incluso al carcinoma in situ. En sintonía con lo expuesto por González Moles (15) creemos que el afán simplificatorio de la propuesta de Kuffer y Lombardi (14) no es útil ya que puede hacer que se valore inadecuadamente algunas de estas lesiones y además, no se justifica la inclusión del carcinoma in situ.
Recientemente la WHO en su libro azul para cabeza y cuello (16) muestra un capitulo que bajo el enunciado de "Epithelial precursor lesions" expone la existencia de 5 situaciones histopatológicas en el análisis displásico de la mucosa oral: hiperplasia células escamosas, displasia leve, displasia moderada, displasia severa y carcinoma in situ. Estos autores realizan una tabulación comparativa con otras clasificaciones que no consideramos acertada ya que los factores carcinogénicos de la cavidad oral no son los de la laringe, o de otras mucosas por mucho que el epitelio de recubrimiento mucoso sea escamoso. En la tabla 1 aparecen recogidos los datos histopatológicos arquitecturales y citológicos que definen la DE según los expertos de la OMS (16).
Kujan y cols. (17) realizaron una valoración de estos parámetros de la OMS para la DE, definiendo dos situaciones muy interesantes. Una de "Bajo Riesgo" para aquellas lesiones displásicas que presentasen menos de 4 datos arquitecturales y menos de 5 citológicos y otra de "Alto Riesgo" para las lesiones displásicas que presentaban mas de 4 datos arquitecturales y mas de 5 citológicos. Aplicando estos datos, estos autores (17) observan que únicamente el 15,1% de las lesiones de bajo riesgo se transformaron en un COCE frente al 80% en las de alto riesgo. Esta clasificación demostró una sensibilidad del 85% y una especificidad del 80%.
Se han realizado y se están realizando numerosos estudios inmunohistoquímicos y moleculares que tratan de encontrar marcadores que nos puedan sustituir, confirmar o predecir la valoración de la DE. Los resultados de estos estudios sólo son por el momento alentadores, aunque es predecible que en un futuro cercano aparezcan datos más específicos y precisos. En este sentido, Cruz y cols. (18, 19) obtuvieron buenos resultados en la valoración de la expresión suprabasal de p53 y su relación con la DE y la transformación maligna. Del mismo modo González Moles y cols. (20) han relacionado la expresión suprabasal de ki67 y la displasia epitelial , al igual que Takeda y cols. (21) que relacionan la expresión basal y parabasal de ki67 así como la basal de p63.
Analizando otros marcadores, Jordan y cols. (22) han relacionado los niveles de las metaloproteinasas de la matriz (MM1 y 9 RNAm) con la displasia y Seoane y cols. (23) con la expresión de la proteína de choque térmico HSP70.
En los últimos tiempos se han desarrollado metodologías diagnósticas muy prometedoras apoyadas en la citología oral, técnica incruenta y fácil de realizar. Nuestro grupo ha realizado varias publicaciones (24-27) en las que hemos demostrado la utilidad del análisis genético citológico oral en pacientes con riesgo para el COCE.
En la valoración de la premalignidad oral, los trabajos del grupo noruego dirigido por Sudbø supusieron una revolución a expensas principalmente del análisis de la ploidía (28). En el conocido estudio publicado el año 2004, Sudbø y cols. (29) analizaban 150 pacientes con leucoplasia oral tratados quirúrgicamente en los que la citometría demostró 103 casos diploides, 20 tetraploides y 27 aneuploides. De estos casos, desarrollaron un COCE 47(31%) de los casos, de los que 26 (96,2%) correspondían a pacientes con leucoplasias aneuploides, que fueron específicamente los únicos que murieron por el COCE. Además este trabajo señalaba que la resección completa de las lesiones aneuploides no reducía el alto riesgo de desarrollar un COCE agresivo y morir por esa causa. Lamentablemente estos extraordinarios resultados a la vez que terribles, no se ajustaban a una metodología científica fiable y han sido considerados fraudulentos, por lo que se han producido numerosas retractaciones de los autores en las diferentes revistas de gran impacto en las que se habían publicado (30).
A pesar de este escándalo científico, la citometría sigue siendo una metodología que puede y debe ser aplicada y estudiada en esta patología (31).
El grupo danés del inolvidable Profesor Pindborg ha publicado en los últimos tiempos varios estudios muy interesantes que nos actualizan de nuevo la dificultad del diagnostico, tratamiento y pronóstico de las lesiones orales premalignas. En el primero de estos trabajos, Holmstrup y cols. (32) estudian 269 lesiones en 236 pacientes. Analizan un primer grupo de 94 lesiones que fueron eliminadas quirúrgicamente, con un seguimiento medio de 6,8 años y en las que un 71% mostraban displasia epitelial. El segundo grupo analizado estaba constituido por 175 lesiones que no fueron eliminadas quirúrgicamente, controladas durante un tiempo medio de 5,5 años y en las que un 12% mostraba displasia epitelial. En el primer grupo, 11 lesiones (12%) desarrollaron transformación en un COCE sin que se reconocieran diferencias en relación con la existencia o no de displasia epitelial ni con el grado. En el segundo grupo, 7 lesiones (4%) se transformaron en un COCE, correspondiendo sólo a un14% de las lesiones que tenían inicialmente displasia epitelial leve y al 2% de lesiones sin displasia epitelial. En el análisis estadístico de regresión logística con todos los datos analizados sorpresivamente no resultaron estadísticamente significativos ni la presencia ni el grado de displasia epitelial, ni la localización, ni el tabaco ni el tratamiento quirúrgico.
En un segundo trabajo mas reciente titulado "Oral premalignant lesions: is a biopsy reliable?", Holmstrup y cols. (33) estudian 101 lesiones orales premalignas en 96 pacientes, constituidas por 42 leucoplasias homogéneas, 50 leucoplasias no homogéneas y 9 eritroplasias. En todos los casos se procedió de un modo similar realizando una primera biopsia, seguida de la escisión quirúrgica completa de la lesión y de un seguimiento posterior. Se pudo comprobar que con la escisión completa se produjo una variación diagnóstica en el 49% de los casos y una variación en el grado de displasia epitelial en el 79%. Además, con la escisión completa aparecieron 7 casos de COCE y 70 con displasia o carcinoma in situ. Tras el seguimiento de estas lesiones durante un tiempo medio de 7,5 años 11 casos desarrollaron un COCE. La conclusión de este trabajo es muy importante ya que tras el análisis estadístico se constata que ninguna variable fue significativa en relación con el riesgo de malignización incluyendo la presencia de cualquier grado de displasia epitelial en la lesión completa.
Estos estudios que deben ser ratificados por otros nos vuelven a señalar la dificultad del diagnóstico clínico e histopatológico de la premalignidad oral y la necesidad de seguir estudiando y buscando nuevos datos que sean capaces de predecir de un modo incuestionable la potencialidad maligna de una lesión de la mucosa oral.
Bibliografía
1. Lee JJ, Hong WK, Hittelman WN, Mao L, Lotan R, Shin DM, et al. Predicting cancer development in oral leukoplakia: ten years of translational research. Clin Cancer Res. 2000; 6(5):1702-10. [ Links ]
2. Krutchkoff DJ, Eisemberg E. Lichenoid dysplasia: a distinct histopathology entity.Oral surg Oral Med Oral Pathol 1985; 60(3):308-15. [ Links ]
3. MacDonald DG, Rennie JS. Oral epithelial atypia in denture induced hyperplasia, lichen planus and squamous cell papilloma. Int J Oral Surg 1975; 4(1): 40-45. [ Links ]
4. Mincer HH, Coleman SA, Hopkins KP. Observations on the clinical characteristics of oral lesions showing histologic epithelial dysplasia. Oral Surg Oral Med Oral Pathol 1972; 33(3):389-99. [ Links ]
5. Hsue SS, Wang WC, Chen CH, Lin CC, Chen YK, Lin LM. Malignant transformation in 1458 patients with potentially malignant oral mucosal disorders: a follow-up study based in a Taiwanese hospital. J Oral Pathol Med 2007; 36(1): 25-9. [ Links ]
6. Pindborg JJ, Reibel J, Holmstrup P. Subjectivity in evaluating oral epithelial dysplasia, carcinoma in situ and initial carcinoma. J Oral Pathol 1985; 14(9): 698-708. [ Links ]
7. Abbey LM, Kaugars GE, Gunsolley JC, Burns JC, Page DG, Svirsky JA, et al. Intraexaminer and interexaminer reliability in the diagnosis of oral epithelial dysplasia. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 1995; 80(2): 188-91. [ Links ]
8. Karabulut A, Reibel J, Therkildsen MH, Praetorius F, Nielsen HW, Dabelsteen E. Observer variability in the histologic assessment of oral premalignant lesions. J Oral Pathol Med. 1995; 24(5): 198-200. [ Links ]
9. Brothwell DJ, Lewis DW, Bradley G, Leong I, Jordan RC, Mock D, et al. Observer agreement in the grading of oral epithelial dysplasia. Community Dent Oral Epidemiol. 2003; 31(4): 300-5. [ Links ]
10. Fischer DJ, Epstein JB, Morton TH, Schwartz SM. Interobserver reliability in the histopathologic diagnosis of oral pre-malignant and malignant lesions. J Oral Pathol Med. 2004; 33(2): 65-70. [ Links ]
11. Kujan O, Khattab A, Oliver RJ, Roberts SA, Thakker N, Sloan P. Why oral histopathology suffers inter-observer variability on grading oral epithelial dysplasia: an attempt to understand the sources of variation. Oral Oncol. 2007; 43(3): 224-31. [ Links ]
12. Pindborg JJ. Cáncer y precáncer bucal. Buenos Aires: Ed. Medica Panamericana SA, 1981. [ Links ]
13. van der Waal I, Axéll T. Oral leukoplakia: a proposal for uniform reporting. Oral Oncol 2002; 38(6): 521-6. [ Links ]
14. Küffer R, Lombardi T. Premalignant lesions of the oral mucosa. A discussion about the place of oral intraepithelial neoplasia (OIN). Oral Oncol. 2002; 38(2): 125-30. [ Links ]
15. Gonzalez-Moles MA. Comment on: Küffer and Lombardi "Premalignant lesions of the oral mucosa. A discussion about the place of intraepithelial neoplasia", Oral Oncology 2002; 38: 125-30. [ Links ] Oral Oncol. 2002; 38(8): 809-10.
16. Gale N, Pilch BZ, Sidransky D, El Naggar A, Westra W, Califano J, et al. Epithelial precursors lesions. En: BarnesL, Eveson JW, Reichart, Sidransky D Eds. Pathology & Genetics Head and Neck Tumours. Lyon: IARC Press-WHO Press, 2005, pp 177-9. [ Links ]
17. Kujan O, Oliver RJ, Khattab A, Roberts SA, Thakker N, Sloan P. Evaluation of a new binary system of grading oral epithelial dysplasia for prediction of malignant transformation. Oral Oncol 2006; 42(10): 987-93. [ Links ]
18. Cruz IB, Snijders PJ, Meijer CJ, Braakhuis BJ, Snow GB, Walboomers JM, van der Waal I. p53 expression above the basal cell layer in oral mucosa is an early event of malignant transformation and has predictive value for developing oral squamous cell carcinoma. J Pathol. 1998; 184(4): 360-8. [ Links ]
19. Cruz I, Napier SS, van der Waal I, Snijders PJ, Walboomers JM, Lamey PJ, Cowan CG, et al. Suprabasal p53 immunoexpression is strongly associated with high grade dysplasia and risk for malignant transformation in potentially malignant oral lesions from Northern Ireland. J Clin Pathol. 2002 ; 55(2): 98-104. [ Links ]
20. Gonzalez-Moles MA, Ruiz-Avila I, Rodriguez-Archilla A, Martinez-Lara I. Suprabasal expression of Ki-67 antigen as a marker for the presence and severity of oral epithelial dysplasia. Head Neck. 2000; 22(7): 658-61. [ Links ]
21. Takeda T, Sugihara K, Hirayama Y, Hirano M, Tanuma JI, Semba I. Immunohistological evaluation of Ki-67, p63, CK19 and p53 expression in oral epithelial dysplasias. J Oral Pathol Med. 2006; 35(6):369-75. [ Links ]
22. Jordan RC, Macabeo-Ong M, Shiboski CH, Dekker N, Ginzinger DG, Wong DT, Schmidt BL. Overexpression of matrix metalloproteinase-1 and -9 mRNA is associated with progression of oral dysplasia to cancer. Clin Cancer Res. 2004; 10(19): 6460-5. [ Links ]
23. Seoane JM, Varela-Centelles PI, Ramirez JR, Cameselle-Teijeiro J, Romero MA, Aguirre JM. Heat shock proteins (HSP70 and HSP27) as markers of epithelial dysplasia in oral leukoplakia. Am J Dermatopathol. 2006; 28(5): 417-22. [ Links ]
24. López M, Aguirre JM, Cuevas N, Anzola M, Videgain J, Aguirregaviria J, Martínez de Pancorbo M. Gene promoter hypermethylation in oral rinses of leukoplakia patients—a diagnostic and/or prognostic tool?. Eur J Cancer. 2003; 39(16): 2306-9. [ Links ]
25. López M, Aguirre JM, Cuevas N, Anzola M, Videgain J, Aguirregaviria J, Castro A, de Pancorbo MM. Use of cytological specimens for p53 gene alteration detection in oral squamous cell carcinoma risk patients. Clin Oncol (R Coll Radiol). 2004; 16(5): 366-70. [ Links ]
26. Acha A, Ruesga MT, Rodríguez MJ, Martínez de Pancorbo MA, Aguirre JM. Applications of the oral scraped (exfoliative) cytology in oral cancer and precancer. Med Oral Patol Oral Cir Bucal. 2005; 10(2): 95-102. [ Links ]
27. Ruesga MT, Acha-Sagredo A, Rodríguez MJ, Aguirregaviria JI, Videgain J, Rodríguez C, de Pancorbo M de L, Aguirre JM. p16(INK4a) promoter hypermethylation in oral scrapings of oral squamous cell carcinoma risk patients. Cancer Lett. 2007; 250(1): 140-5. [ Links ]
28. Sudbø J, Kildal W, Risberg B, Koppang HS, Danielsen HE, Reith A. DNA content as a prognostic marker in patients with oral leukoplakia. N Engl J Med. 2001; 344(17): 1270-8. [ Links ]
29. Sudbø J, Lippman SM, Lee JJ, Mao L, Kildal W, Sudbø A, et al. The influence of resection and aneuploidy on mortality in oral leukoplakia. N Engl J Med. 2004; 350(14): 1405-13. [ Links ]
30. Curfman GD, Morrissey S, Drazen JM. Retraction: Sudbø J et al. DNA content as a prognostic marker in patients with oral leukoplakia. N Engl J Med 2001;344:1270-8 and Sudbø J et al. The influence of resection and aneuploidy on mortality in oral leukoplakia. N Engl J Med 2004;350:1405-13. N Engl J Med. 2006; 355(18): 1927. [ Links ]
31. Hirshberg A, Yarom N, Amariglio N, Yahalom R, Adam I, Stanchescu R, Ben-Dov I, Taicher S, Rechavi G, Trakhtenbrot L. Detection of non-diploid cells in premalignant and malignant oral lesions using combined morphological and FISH analysis - a new method for early detection of suspicious oral lesions. Cancer Lett. 2007; 253(2): 282-90. [ Links ]
32. Holmstrup P, Vedtofte P, Reibel J, Stoltze K. Long-term treatment outcome of oral premalignant lesions. Oral Oncol. 2006; 42(5): 461-74. [ Links ]
33. Holmstrup P, Vedtofte P, Reibel J, Stoltze K. Oral premalignant lesions: is a biopsy reliable?. J Oral Pathol Med. 2007; 36(5): 262-6. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
José M. Aguirre
Medicina Bucal. Departamento de Estomatología.
Unidad de Patología Oral y Maxilofacial.
Facultad de Medicina y Odontología
Universidad del País Vasco EHU
Barrio Sarriena s/n. Leioa.
48940. Vizcaya. España
Email: josemanuel.aguirre@ehu.es
Fecha de recepción: Diciembre 2007.
Aceptado para publicación: Enero 2008.