INTRODUCCIÓN
Son múltiples las cirugías a nivel abdominal en las que la exposición de los paquetes vasculares es necesaria: linfadenectomías, resección de tumores retroperitoneales, exposición de vasos ilíacos en el trasplante renal y exposición de la vena porta o de la vena cava inferior en el trasplante hepático, así como el acceso espinal por vía anterior.
En los servicios de cirugía vascular somos conscientes de que el auge y la progresión de las técnicas endovasculares han desplazado a la cirugía abierta y, por tanto, nuestra labor asistencial, que es cada vez más “intervencionista” y menos “de cirujano”, lo que contribuye a disminuir la experiencia y el entrenamiento en abordajes, que en el siglo pasado eran habituales.
A continuación presentamos nuestra serie de casos y nuestra experiencia en el abordaje espinal anterior de columna como cirujano de abordaje en la unidad de columna (traumatología) de nuestro hospital en la realización de fusión intersomática lumbar anterior (ALIF) y en el reemplazo de disco lumbar anterior (ALDR).
OBJETIVO
La cirugía de columna mediante abordaje anterior es una técnica ya conocida y desarrollada desde hace años. Después de tener un periodo de reticencia por la agresión y la dificultad que presentaba la vía de acceso y sus posibles complicaciones, ha tenido un auge en la última década y su indicación, un crecimiento exponencial en los últimos años, generalmente con la colaboración de un cirujano vascular encargado de la realización del abordaje y de la preparación del campo quirúrgico.
El acceso espinal requiere abordar una vía abdominal anterior, la vía paramediana retroperitoneal, la identificación y la separación de los paquetes vasculares aortoilíacos, del uréter y su movilización y desplazamiento medial para poder acceder a la columna en su cara anterior. El manejo y el control de los vasos se hacen necesarios durante la cirugía y la posibilidad de presentar una hemorragia mayor durante este tiempo quirúrgico hace recomendable la presencia de un cirujano vascular colaborador durante el procedimiento.
A pesar de la presión asistencial en la que todos los servicios de cirugía vascular estamos inmersos y el reto organizativo que supone “ceder” un facultativo para otro servicio, colaborar como cirujano de abordaje con las unidades de columna es una práctica de común beneficio en la que los servicios de traumatología-neurocirugía garantizan un abordaje seguro y los cirujanos vasculares mantenemos un entrenamiento adecuado en la exposición de campos vasculares que antaño eran habituales para cirugía abierta y que en la actualidad son abordajes desconocidos para muchos médicos internos residentes o adjuntos jóvenes.
MATERIAL Y MÉTODOS
Presentación de la serie de casos
La exposición anterior de columna para la fusión intersomática requiere el desplazamiento de los grandes vasos infrarrenales, de la aorta y de la vena cava inferior, así como de las arterias ilíacas y de las venas ilíacas. Es frecuente la necesidad de controlarlos y de manipularlos para poder desconectar diferentes arterias lumbares o venas iliolumbares. Asimismo, el campo quirúrgico que se presenta se encuentra bordeado por arteria y vena, en la que un percance sobre estas puede generar una hemorragia masiva.
El periodo registrado abarca desde diciembre del 2017 hasta marzo de 2022, con cierta disminución casuística durante la pandémica por el SARS-CoV-2. El área sanitaria comprende un área poblacional de 300 000 habitantes y las intervenciones se han realizado en el Hospital Universitario San Pedro de Logroño.
Ambos servicios dedican un especialista específico de cirugía vascular y dos especialistas específicos de traumatología para la realización de estas intervenciones con el fin de aumentar la experiencia y mejorar los resultados en las series realizadas. El equipo presentaba una experiencia quirúrgica de los facultativos superior a 15 años. No participaron médicos noveles como cirujano principal.
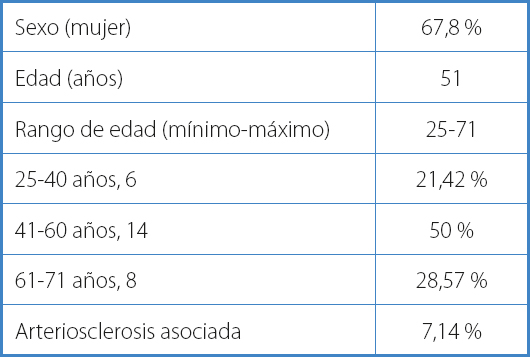
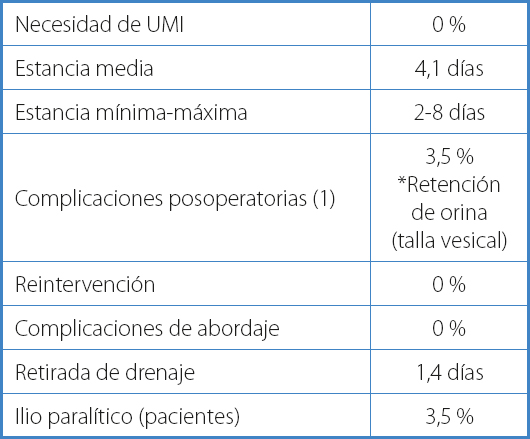
Se incluyeron durante ese periodo 28 casos, con una edad media de 51 años y una edad comprendida entre 25 y 71 años. La distribución por sexo fue de 19 mujeres y 9 hombres. Se excluyeron los pacientes que presentaban abdomen hostil o con valoración vascular previa no apta para movilización de estructuras vasculares por arteriosclerosis severa, isquemia crónica o patología aneurismática. Todos los pacientes tuvieron valoración previa en consulta de cirugía vascular y anestesia y se disponía de pruebas de imágenes en las que se veían las estructuras vasculares (Tabla I).
No se consideraron aptos para cirugía dos pacientes debido a arterosclerosis severa y calcificación extrema. Otros dos pacientes con aterosclerosis severa conocida se consideraron para intervención al tener agotadas otras posibilidades terapéuticas.
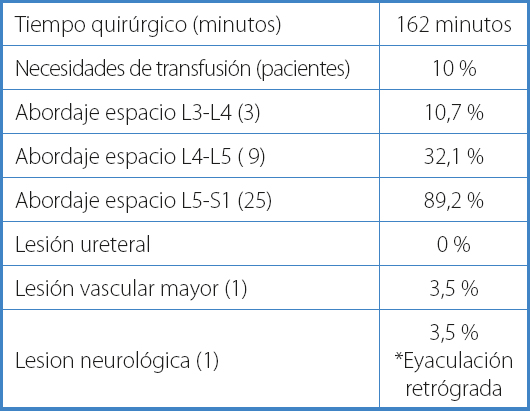
Los niveles quirúrgicos incluyeron espacios intersomáticos L3-L4, L4-L5 y L5-S1. Se accedió al nivel L3-L4 en 3 ocasiones. En 9 ocasiones se accedió al nivel L4-L5 y en 25 ocasiones, al espacio L5-S1 (Tabla II).
La vía de abordaje mayoritariamente elegida fue paramediana izquierda con abordaje retroperitoneal. En un caso se realizó laparatomía transversa y abordaje retroperitoneal, y en otro caso, una vía retroperitonel izquierda al presentar abdomen con eventración abdominal previa posquirúrgico (Tabla III).
Preparación del paciente y actuación operatoria
Se estableció un circuito diagnóstico en el que, una vez establecida la indicación quirúrgica por la unidad de columna, el paciente era revisado en la consulta de cirugía vascular. Se realizaba una anamnesis en busca de factores de riesgo cardiovascular y exploración abdominal, presencia de pulsos y ausencia de masas abdominales, poplíteas o soplos carotídeos. Se utilizaron como pruebas de imagen el estudio radiográfico de tórax (antero-, posterior y lateral) y la resonancia lumbar (RNM). En 4 casos con aterosclerosis se solicitó angio TAC.
Se practicó un preoperatorio ordinario con reserva de sangre para transfusión de hemoderivados y valoración anestésica. Se completaba la documentación con la recopilación de los consentimientos informados.
La cirugía se realizó conjuntamente por un cirujano vascular y un cirujano de columna, que en todas las ocasiones fueron los mismos. La intervención se realizó en el quirófano habitual de traumatología. Se dispuso en todos los casos de caja vascular específica para cirugía aórtica, separador de Omni-Tract® y separador específico Spinal®.
La vía de acceso utilizada fue el abordaje anterior paramediano izquierdo, el preferido por el autor en la mayor parte de los casos. Se utilizó abordaje anterior para mediano derecho en una ocasión y un abordaje retroperitoneal con incisión oblicua en otro paciente que presentaba abordaje previo por laparatomía media y eventración. Por razones estéticas se realizó una incisión transversa suprapúbica izquierda con abordaje retroperitoneal izquierdo en 2 ocasiones.
El tipo de anestesia utilizada en la totalidad de los casos fue la anestesia general.
Descripción de la técnica quirúrgica
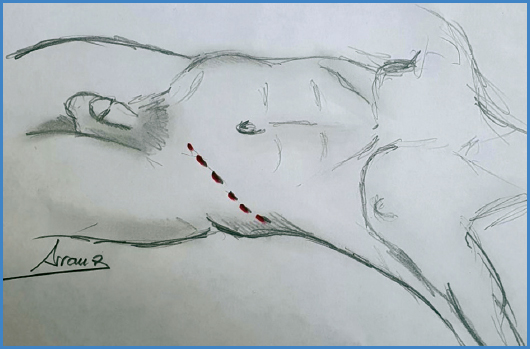
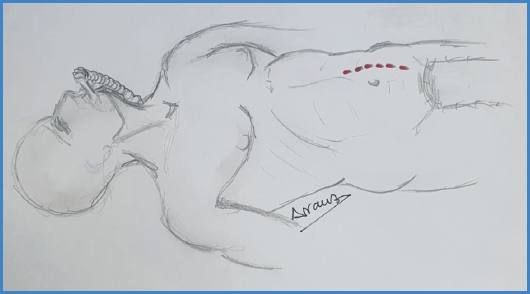
El paciente se coloca en decúbito supino con hiperextensión dorsal (pillet). Para el abordaje se realiza una incisión paramediana, bien derecha o izquierda, desde la línea umbilical hasta la línea pubiana para los abordajes que requieran exposición de L5-S1, y desde 4 cm por encima de la línea umbilical hasta línea de la sínfisis en los casos que incluyan los espacios intersomáticos L4-L5 y L5-S1. Puede ampliarse la incisión en la región craneal en el paciente obeso cuando preveamos dificultad en el campo quirúrgico o necesitemos la exposición de los espacios L3-L4 (Figs. 1 y 2).
El paciente se coloca en decúbito supino, con el cirujano principal a la derecha. La mesa debe tener capacidad de flexión y estar preparada para trabajar bajo fluoroscopia, necesaria para la localización de los espacios intersomáticos y para el tiempo traumatológico.
Comenzamos la intervención mediante una incisión paramediana, bien derecha o izquierda, antes de la colación de una leve hiperextensión dorsal del paciente (pillet). Se realiza una incisión desde la línea umbilical hasta la línea de la sínfisis pubiana para los abordajes que requieran exposición de L5-S1 y desde 4 cm por encima de la línea umbilical hasta línea de la sínfisis en los casos que incluyan los espacios intersomáticos L4-L5. Puede ampliarse la incisión en la región craneal en el paciente obeso cuando preveamos dificultad en el campo quirúrgico o necesitemos exposición de los espacios L3-L4 (Fig. 2).
Una vez seccionada la piel y el tejido celular subcutáneo visualizaremos la aponeurosis del recto anterior, que abriremos caudocranealmente. Se nos presentará el músculo recto anterior del abdomen, que disecaremos bien por su cara anterior hasta alcanzar la confluencia de sus aponeurosis (Fig. 3A), o bien por su cara posterior (Fig. 3B), lo que obliga a una maniobra de disección roma circunvalando el músculo para acceder a la confluencia de la vaina de los rectos, con especial atención para no dañar la arteria y la vena epigástrica inferior que transcurren por la cara posterior del musculo (Figs. 3 y 4).
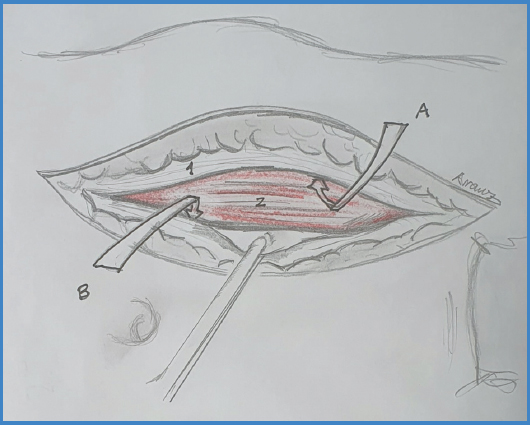
Figura 3. Cabeza de paciente a la izquierda de la imagen. Abordaje con apertura de aponeurosis anterior del recto. A. Abordaje anterior al recto. B. Abordaje posterior al recto. 1. Aponeurosis de recto. 2. Músculo recto anterior
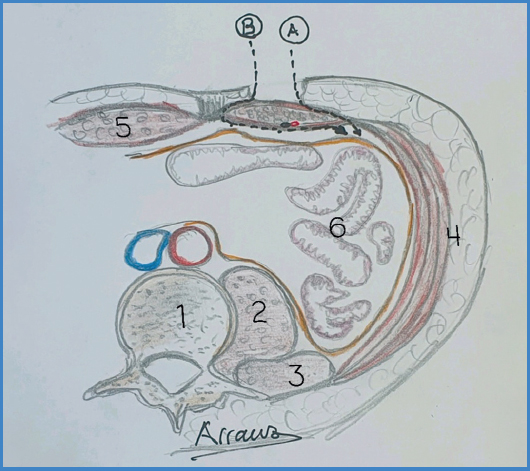
Figura 4 Corte axial abdominal. A. Abordaje por la cara anterior del recto al retroperitoneo. B. Abordaje por la cara posterior del recto anterior al retroperitoneo. 1. Cuerpo vertebral. 2. Psoas ilíaco. 3. Cuadrado lumbar. 4. Músculos oblicuos del abdomen. 5. Recto anterior. 6. Paquete intestinal
El abordaje del recto anterior evita la sección de los músculos oblicuos y transversos del abdomen, lo que permite el acceso al retroperitoneo por debajo de estos. Se nos presentará el espacio graso retroperitoneal, que desplazaremos hacia medial con disección roma ayudados con mano y torunda. Es interesante realizar este abordaje sobre la fosa ilíaca hasta la visualización de los vasos ilíacos y el músculo psoas, tiempo en el que colocaremos una valva de separación sobre el paquete abdominal contenido en la bolsa peritoneal. En este momento podremos identificar tanto la arteria ilíaca externa como el uréter que nos cruzará sobre la bifurcación de la arteria ilíaca externa e hipogástrica. En ocasiones apreciaremos una estructura paralela y externa al uréter, que corresponde al nervio genitocrural, que evitaremos lesionar. En ocasiones es necesario descolgarlo desde su porción caudal para poder desplazarlo medialmente junto con el resto de estructuras (Fig. 5).
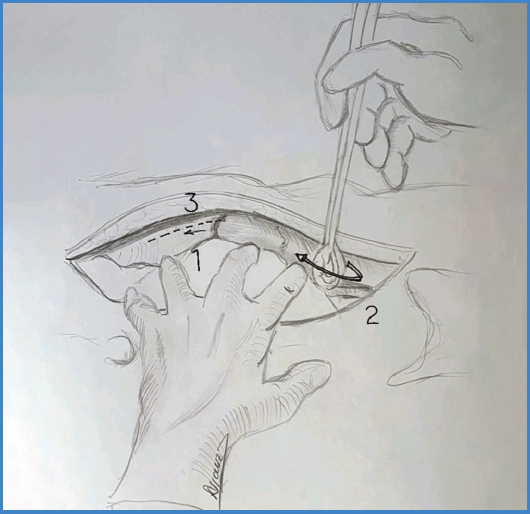
Figura 5. Cabeza del paciente a la izquierda de la imagen. Abordaje del espacio retroperitoneal en la fosa ilíaca izquierda. 1. Paquete intestinal en bolsa peritoneal. 2. Arteria ilíaca externa sobre psoas ilíaco. 3. Repliegue aponeurótico del peritoneo parietal. Línea de sección
Continuaremos la exposición de este espacio cranealmente, liberando un repliegue aponeurótico entre la pared abdominal y el peritoneo visceral, necesario sobre todo en los casos en los que necesitemos acceder a niveles L4-L5 o L3-L4. La sección la haremos apoyándonos en la pared abdominal para evitar la apertura accidental del peritoneo visceral. El autor utiliza la mano izquierdo para poder separar adecuadamente las asas intestinales dentro de la bolsa peritoneal y procede a la sección del repliegue aponeurótico mediante tijera, intentado evitar cualquier lesión sobre las asas intestinales. Son frecuentes pequeños sangrados de los vasos de la pared abdominal, que requerirán ligadura o hemostasia con cauterio. En pacientes obesos puede abrirse accidentalmente la bolsa peritoneal, que repararemos con sutura continua de poliglicólico de 2 o 3/0 (Fig. 6).
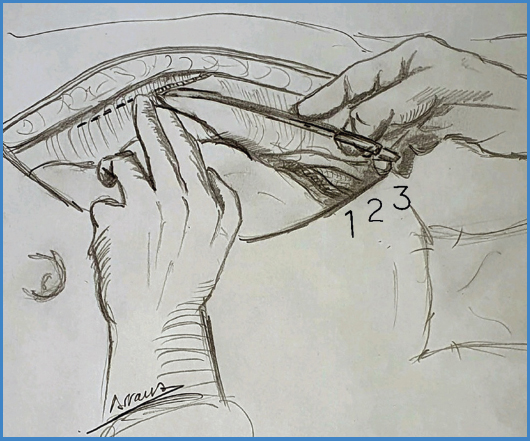
Figura 6. Cabeza del paciente a la izquierda de la lámina. Sección de repliegue aponeurótico con desplazamiento de las asas viscerales contenidas en la bolsa peritoneal. 1. Arteria ilíaca externa. 2. Uréter. 3. Nervio genitocrural
Una vez expuesto el espacio retroperitoneal colocaremos las valvas de los separadores autoestáticos. Debemos identificar el uréter, que se rechazará medialmente junto con la bolsa peritoneal y el paquete intestinal, evitando su manipulación o su disección.
El espacio intersomático L5-S1 suele presentar menos dificultad que los espacios superiores. Deberemos presentar el área entre los dos ejes ilíacos, identificando por palpación el promontorio sacro. La coagulación de los vasos sacros debe ser minuciosa, evitando en lo posible el bisturí eléctrico y, si es necesario, con bisturí bipolar con el fin de minimizar los daños en el plexo nervioso simpático, que pueden desencadenar eyaculación retrógrada (Figs. 7A-B).
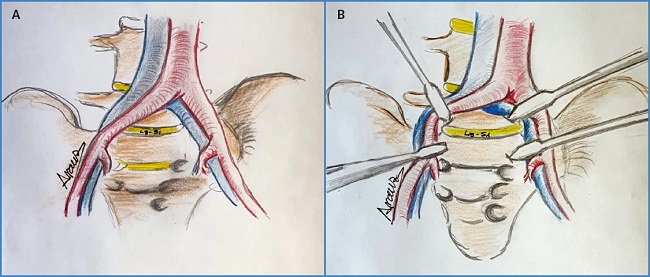
Figura 7 A. Presentación del espacio intersomático L5-S1 en bifurcación aórtica. B. Separación de ejes ilíacos para la preparación de campo quirúrgico y del espacio intersomático L5-S1
Frecuentemente, en la línea media del sacro será necesario ligar la arteria sacra media junto con su vena, que el autor prefiere hacer entre ligaduras de poliglicólico y hemoclip, con el fin de evitar hemorragias posteriores del cabo distal, que puede retraerse hacia el fondo y dificultar la hemostasia.
La ampliación del campo quirúrgico se hace mediante tracción progresiva con los separadores autoestáticos, evitando cualquier maniobra brusca, ya que realizaremos una hiperextensión de la bifurcación de la arteria ilíaca, lo que puede producir desgarros o desinserciones, sobre todo en arterias ateromatosas o con calcificación. Los separados específicos espinales vienen dotados de una zona punzante para clavarse en los cuerpos vertebrales, momento en el que habrá que extremar las medidas de precaución para evitar daños en los grandes vasos. A pesar de la “impresión” que producen cuando no estás familiarizado, son separadores recomendables, ya que aportan seguridad y estabilidad en el campo quirúrgico.
El espacio L4-L5 y superiores requieren de un desplazamiento derecho de la arteria ilíaca común izquierda y su vena ilíaca y la porción terminal de la aorta y, en múltiples ocasiones, ligadura de vena iliolumbar. En este momento también se requiere una movilización derecha de la porción terminal de la aorta (Figs. 8A-B).
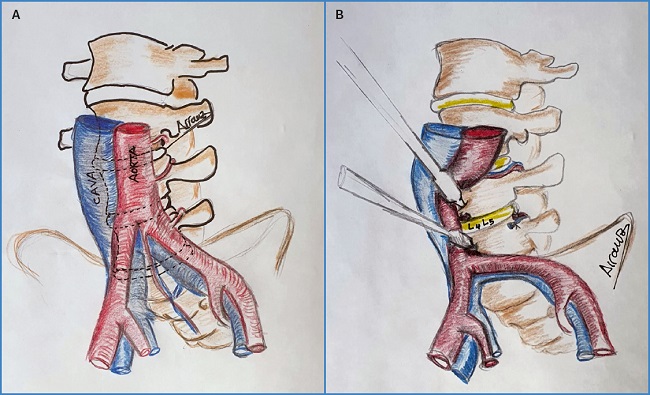
Figura 8. Separación de la aorta y de la arteria ilíaca primitiva para el acceso a los espacios intersomáticos L4-L5 y superiores (A y B). Requiere ligadura de arteria y de vena lumbar izquierda
A medida que abordamos espacios intersomáticos más altos, necesitaremos un desplazamiento de la aorta, que se realizará hacia la derecha, cargada en las valvas de separación. Se presentarán frecuentemente arterias y venas lumbares, que obligan su sección entre dobles ligaduras. Del mismo modo que en los espacios L5-S1, una vez presentada la cara anterior de la columna, procederemos a la colocación de los separadores autoestáticos espinales clavándolos al cuerpo vertebral para la adecuada exposición del disco intervertebral. Esta maniobra debe ser especialmente cuidadosa debido al alto riesgo de daño del vaso, ya que se trata de un instrumento punzante, por lo que debemos protegerlos mediante la separación de una torunda roma a la vez que procedemos al clavado del separador autoestático. Hay que estar atentos a un eventual daño de la estructura vascular para actuar con inmediatez y precisión.
Una vez realizado el abordaje, los equipos de columna procederán a la realización de la liberación del disco y a la colocación de las placas de osteosíntesis y de las cajas separadoras necesarias. En este tiempo quirúrgico los vasos ilíacos izquierdos se encuentran apartados, pero permanecen expuestos, por lo que todas las maniobras de introducción de objetos punzantes en el campo quirúrgico deben ser delicadas y controladas con precisión. Especial cuidado requiere la sección con bisturí del disco intervertebral, que deberá estar acompañada de una torunda para proteger cualquier posible “escapada” y daño del vaso. En todo momento hay que evitar la orientación del corte de la hoja hacia estructuras vasculares (Fig. 9).
Completado el tiempo traumatológico, se procede a la revisión del campo quirúrgico y a la retirada de los separadores. En varias ocasiones en las que se han colocado placas de fijación y quedaban en contacto directo con la aorta o la arteria ilíaca, hemos procedido a la colocación de una parche de teflón sobre el material de osteosíntesis que se sutura al periostio del cuerpo vertebral con el fin de evitar ulceración y decúbito de las estructuras vasculares.
De forma sistemática se deja drenaje de vacío tipo redón.
Evolución y complicaciones
La complicación más temida del abordaje anterior es la lesión vascular, que en la mayoría de las serias presentadas se corresponde con lesión venosa. En nuestra serie presentamos un caso de una hemorragia menor por desinserción de la vena iliolumbar, que se reparó mediante punto de sutura sobre la vena ilíaca, y una hemorragia controlada por desgarro de la vena ilíaca que requirió control y sutura continua longitudinal del vaso. Se mantuvo profilaxis trombótica de alto riesgo mediante heparina de bajo peso molecular durante 30 días. La vena ilíaca se mantuvo permeable en los controles eco Doppler al mes, a los 3 meses y al año. A pesar de intervenir a dos pacientes con arteriosclerosis severa conocida, no tuvimos complicaciones vasculares.
Un paciente presentó eyaculación retrógrada, que fue remitido a urología.
Ningún paciente tuvo que ser reintervenido por complicaciones del abordaje o complicaciones de la pared abdominal. No se registraron complicaciones neurológicas, linfáticas, seromas o dehiscencias de herida quirúrgica.
La estancia media de ingreso fue de 4 días. La estancia más larga fue la cirugía realizada mediante abordaje retroperitoneal. Tres pacientes requirieron trasfusión de hemoderivados, lo que supone el 10 %. Fue suficiente un solo concentrado de hematíes (Tabla IV).
DISCUSIÓN
La fusión intersomática lumbar anterior (ALIF) fue realizada por primera vez por Burns, aunque Cloward en 1950 difundió su realización para el tratamiento de las lesiones degenerativas de columna (1). A pesar de que los primeros casos presentaban importantes fallos de fusión, la técnica fue evolucionando paulatinamente hasta alcanzar un mayor desarrollo en la década de los noventa del siglo XX con la mejora de los materiales de osteosíntesis. En la última década, el abordaje anterior de columna con acceso retroperitoneal presenta un nuevo auge por la facilidad de exposición del disco intervertebral, el menor daño a las raíces nerviosas y la mayor estabilidad de las osteosíntesis, junto con un abordaje seguro a pesar de la manipulación y de la movilización de grandes vasos. Se presenta como una cirugía segura y de baja comorbilidad.
El abordaje por vía anterior obliga necesariamente a la diseccion, a la manipulación y a la retracción de los paquetes vasculares aortoilíacos, tanto arteriales como venosos. El riesgo real de rotura durante las maniobras de disección o su daño durante la retracción hace altamente recomendable la presencia del cirujano vascular como cirujano de abordaje (2). Sin duda alguna la capacitación de los equipos de columna actuales permite la realización de cualquier abordaje con garantía y existen múltiples publicaciones en las que las cifras de complicación vascular durante el abordaje sin cirujano vascular son similares (3). No obstante, la alta posibilidad que presenta esta vía de una hemorragia mayor y la necesidad entonces de una actuación inmediata de un cirujano vascular hacen altamente recomendable la presencia de un especialista no solo durante el procedimiento, sino en la valoración previa del paciente que filtre y seleccione los casos de alto riesgo vascular para esta exposición y actúe inmediatamente en caso de complicaciones.
La mayor parte de las complicaciones quirúrgicas en la exposición anterior se debe a lesiones vasculares, de las que las venosas son las más frecuentes. Las cifras en la literatura abarcan del 11 al 20 % para las lesiones vasculares menores y del 1-7 % para lesiones vasculares mayores. El mayor porcentaje de las lesiones reportadas se produjo durante la exposición y el abordaje.
De la misma forma, se describe mayor porcentaje de lesiones durante la exposición de L4-L5 (80 %). Las lesiones sobre L5-S1 se producen en menos ocasiones (20 %) y se asocia de forma directa la obesidad como potenciador del riesgo.
Otras complicaciones descritas son lesión arterial asociada (tanto trombosis como hemorragia), entre el 1-3 %, lesión de asa intestinal, lesión ureteral, eyaculación retrógrada o complicaciones generales en la apertura de la cavidad abdominal, como íleo paralítico o infección de la herida quirúrgica en cifras inferiores al 5 % (4).
La linforragia es una rara complicación que se describe por lesión de canales linfáticos en la región sacrolumbar. El porcentaje es bajo, aunque su presencia está descrita en la literatura del abordaje retroperitoneal entre el 0,5 y el 18 %. En la mayor parte de los casos se trata de seromas de pequeña cuantía, aunque pueden producirse linfoceles graves con repercusión analítica e hipoproteinemia. Una disección cuidadosa y una hemostasia minuciosa evitan los daños linfáticos en esta zona (5).
La zona sacrolumbar presenta importantes terminaciones nerviosas simpáticas y de los plexos genitourinarios que pueden dañarse durante la disección y la exposición de la columna, así como con el abuso del electrocauterio, lo que puede ocasionar eyaculación retrógrada.
La tendencia actual hacia el desarrollo de los equipos multidisciplinares en la medicina moderna permite que los abordajes quirúrgicos se hagan con mayor seguridad y garantía, con lo que nuestros pacientes se benefician de los resultados. El reto organizativo que presenta la cesión de un médico especialista a otra unidad, a pesar de la presiona asistencial que todos sufrimos, supone una triple ventaja. Las unidades de columna adquieren un especialista que aporta seguridad al procedimiento, tanto médica como legalmente, el paciente se beneficia de la experiencia aportada por el cirujano vascular y los servicios de cirugía vascular mantienen experiencia y hábito en el abordaje de un campo quirúrgico que la propia evolución de la especialidad ha hecho obsoleto por la profusión de procedimientos endovasculares (6-8).
El abordaje paramediano retroperitoneal es, por tanto, un acceso mínimamente agresivo y seguro para la cirugía espinal. Presenta una magnífica exposición de los ejes ilíacos y puede considerarse como el primer recurso para el abordaje vascular de los ejes ilíacos en la patología isquémica, desplazando a nuestro habitual acceso retroperitoneal.