Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Archivos Españoles de Urología (Ed. impresa)
versión impresa ISSN 0004-0614
Arch. Esp. Urol. vol.59 no.4 may. 2006
ECOGRAFÍA UROLÓGICA
Rafael Rodríguez-Patrón Rodríguez, Teodoro Mayayo Dehesa, Alberto Lennie Zuccarino,
Enrique Sanz Mayayo, Fernándo Arias Fúnez y Ricardo García Navas.
Unidad de Ecografía Urológica. Servicio de Urología. Hospital Ramón y Cajal. Madrid. España.
Dirección para correspondencia
RESUMEN
Objetivo: Se pretende revisar la aportación de la ecografía al diagnóstico diferencial de la patología escrotal tanto testicular como anexial.
Métodos: se ha realizado una revisión bibliográfica sobre el tema incorporando la experiencia de nuestra Unidad a lo largo de los años, clasificando la patología en testicular y extratesticular y dentro de estas separando aquellas lesiones líquidas de las sólidas, además de un grupo de miscelánea no clasificable.
Resultados: actualmente la ecografía con equipos de alta frecuencia permite no sólo diferenciar entre patología intra y extraescrotal sino identificar lesiones específicas cuyo manejo puede incluir el seguimiento sin tener que recurrir a la exploración quirúrgica inevitable.
Conclusiones: la ecografía es una prueba sencilla, no dolorosa y puede repetirse sin mayor inconveniente por lo que es la primera prueba que debe solicitarse ante cualquier problema del contenido escrotal.
Palabras clave: Ecografía escrotal. Tumor testículo. Lesiones benignas. Ecografía urológica.
SUMMARY
Objectives: To review the contribution of ultrasound to the differential diagnosis of scrotal pathology, both testicular and adnexal.
Methods: We performed a bibliographic review on the topic, adding the experience of our Unit over the years; we classified the pathology in testicular and extratesticular, separating liquid and solid lesions, and a miscellaneous group of unclassifiable cases.
Results: Currently, ultrasonography with high frequency equipment allows not only to differentiate between intra and extratesticular lesions, but also to identify specific lesions, the manage of which may include follow-up without need of unavoidable surgery.
Conclusions: Ultrasonography is a painless simple test that may be repeated without inconvenience so that it is the first test to be indicated for any problem of the scrotal content.
Key words: Scrotal ultrasound. Testicular tumor. Benign lesions. Urological ultrasound.
Introducción
El empleo de la ecografía aplicado al diagnóstico de diversas patologías comenzó a extenderse clínicamente desde los años 60, con publicaciones sobre su uso en urología desde finales de esta década. A lo largo del siguiente decenio se produce una explosión de literatura sobre la aplicación de esta técnica diagnóstica a la patología testicular demostrando una gran eficacia en la diferenciación del origen intra o extratesticular de las lesiones estudiadas (1-3). Sin embargo poder caracterizar la naturaleza de las lesiones no resultaba sencillo y para Espuela y cols.(4) , en 1983, la ecografía no modificaba la fiabilidad diagnóstica, equiparándose a los métodos habituales de palpación y transiluminación. El ultrasonido no influyó en la decisión de exploración quirúrgica de ninguno de sus pacientes pero aconsejaban ya la realización de ecografía siempre que fuera posible anticipando la importancia que iba a tener esta exploración posteriormente.
El desarrollo de transductores del alta frecuencia, la incorporación del Doppler color, la tecnología de armónicos y una mayor experiencia permiten actualmente exigir a la ecografía más información y ayuda en la toma de decisiones terapéuticas de forma que la detección de una lesión intraescrotal no pase invariablemente por la exploración quirúrgica. Aunque siempre guiado por la clínica y la exploración, la ecografía es el método ideal para el diagnóstico y seguimiento de la patología escrotal.
Técnica exploratoria
Para la exploración ecográfica testicular se emplean habitualmente transductores lineales de alta resolución y alta frecuencia (entre 7,5 y 13 Mhz). Aunque con la escala de grises suele ser suficiente para el diagnóstico de la mayoría de la patología, el empleo del Doppler color puede ser de gran ayuda en casos seleccionados. Normalmente se explora al paciente en decúbito supino mientras sujeta el pene cranealmente. Algunos autores colocan una toalla debajo del escroto para fijar su contenido aunque en nuestra experiencia no es necesario. Algunas lesiones palpables mínimas se localizan mejor mientras se fija el testículo con la mano contralateral
A continuación se pretende hacer un breve repaso al aspecto ecográfico de las principales lesiones que pueden observarse e intentar establecer en cuales de ellas la exploración quirúrgica sería necesaria y en cuales la ecografía puede ofrecer suficiente seguridad como para hacer únicamente seguimiento. Para ello se revisará el aspecto ecográfico normal y seguidamente la patología ecográfica separando las lesiones testiculares de las derivadas de cubiertas y anejos.
En condiciones normales ambos testículos se localizan en la bolsa escrotal, el izquierdo más bajo que el derecho. Su tamaño oscila entre 4 y 5 cm de eje mayor por 2-3 cm de ancho para un volumen normal de 30 c.c. Presentan un parénquima homogéneo de densidad intermedia rodeado de la túnica albugínea, habitualmente no distinguible ecográficamente aunque puede visualizarse como un engrosamiento refringente sobre todo si existe algo de hidrocele circundante (Figura 1). Tampoco pueden visualizarse de forma independiente la túnica vaginal y el resto de las cubiertas testiculares. En la cara posterior del testículo se halla el mediastino o cuerpo de Highmore , visible como una zona lineal e hiperecogénica (Figura 2). Desde la zona del mediastino se extienden finos tabiques originados en la túnica albugínea que dividen el parénquima testicular en lóbulos. Estos septos raramente se observan en el testículo normal pero cuando existe edema o con aparatos de alta frecuencia con incorporación de armónicos sí pueden ser visibles. Respecto al epidídimo, su porción craneal es la de mayor tamaño con unas dimensiones de 8 a 12 mm e isoecoica respecto al parénquima. El cuerpo y la cola no son siempre visibles, se situarían en posición posterolateral y su densidad es algo menor (Figura 3). Los vasos intraparenquimatosos pueden observarse ocasionalmente como pequeñas imágenes lineales hipoecoicas (4-10) (Figura 4).
Lesiones intratesticulares
LESIONES LÍQUIDAS:
- QUISTES: no es infrecuente poder observar lesiones quísticas en el interior del testículo, apreciando quistes parenquimatosos y quistes de albugínea hasta en un 10 y un 0,7% respectivamente (7,10,11,12). La rígida albugínea testicular impide la palpación de los testiculares a pesar de que su tamaño oscila desde pocos milímetros a dos centímetros. Suelen situarse próximos al hilio testicular en la cara posterior siendo frecuente la presencia simultánea de quistes de epidídimo o espermatoceles; de hecho únicamente la presencia de espermatozoides en el líquido permite diferenciar entre quiste y espermatocele intratesticular (13) (Figura 5). Los quistes de la túnica albugínea son de menor tamaño, raramente alcanzan más de unos milímetros, situándose en la cara anterior o laterales. Su origen parece ser mesodérmico y tienden a aparecer a partir de la quinta década. A diferencia de los anteriores suelen ser palpables (5, 7-9,11). El origen de estos no está claro pudiendo estar implicados factores traumáticos, isquémicos o inflamatorios. Como en otras lesiones quísticas, pueden delimitarse unos contornos bien definidos, ecos reforzados en la pared posterior y un contenido completamente líquido, transónico (5,6,7,13). Aunque algún autor defiende la exploración quirúrgica de toda lesión palpable (14) actualmente la ecografía permite una identificación suficientemente segura como para permitir únicamente el seguimiento ecográfico de los mismos (5,11,15).
- ECTASIA TUBULAR SEGMENTARIA DE LA RETE TESTIS: la obstrucción de las estructuras de la rete testis pueden ocasionar la dilatación de los túbulos de la misma produciendo una imagen típica de múltiples pequeñas imágenes transónicas serpiginosas rodeadas de parénquima normal situadas en la cara posterior del testículo extendiéndose desde escasos milímetros a gran parte del parénquima (Figura 6). La obstrucción puede dificultar el tránsito de fluido espermático hacia el epidídimo llegando a producir atrofia tubular (5,16,17). La edad más frecuente de aparición es en la quinta o sexta década donde la causa obstructiva más probable es isquémica si bien puede aparecer en varones más jóvenes donde la etiología traumática, inflamatoria, quirúrgica o tumoral puede ocasionar obstrucción (5,8,10, 16-19). Nistal y cols (16) refieren una incidencia de 20 entre 1798 autopsias y 18 de 518 orquiectomías, encontrando al igual que otros autores bilateralidad en la mayoría de los casos y una frecuente asociación a espermatoceles u otras lesiones quísticas del epidídimo (5,8-10,16-18,20,21). Aunque el aspecto ecográfico es muy típico algunos tumores quísticos como el teratoma quístico o el varicocele intratesticular pueden plantear dudas diagnósticas. El primero además de su rareza suelen estar rodeados de un halo de parénquima hiperecogénico y las estructuras líquidas tienden a ser irregulares (5,8,9). El estudio Doppler será el que establezca la diferencia en el segundo caso (10, 21,22). La displasia quística testicular es un cuadro congénito similar observado en niños, aunque en estos el pequeño tamaño de las dilataciones puede hacer que la diferenciación frente a un tumor sólido sea dificultosa si no se asocian otras dilataciones del epidídimo o malformaciones renales (16,17,23,24).
- VARICOCELE INTRATESTICULAR. Ya se ha comentado someramente en el apartado anterior. Produce imágenes líquidas irregulares próximas al hilio (Figura 7). al igual que el varicocele extratesticular es es más frecuente en el lado izquierdo y generalmente se asocian. Únicamente la detección de flujo venoso con el Doppler color permite diferenciarlo con certeza del la ectasia tubular (5,10,12,22).
LESIONES SÓLIDAS
- TUMORES BENIGNOS
Tumores no germinales: los tumores de células de Leydig y Sertoli constituyen el 5% de todos los tumores testiculares pero salvo que estos tumores sean acompañados por alteraciones endocrinas la ecografía no va a permitir hacer un diagnóstico de certeza de los mismos aunque típicamente aparezcan como lesiones nodulares de baja densidad ecográfica con áreas líquidas internas, si bien los de Leydig pueden ser hiperecoicos (8-10,25-27).
Quiste epidermoide: son tumores benignos germinales que suponen el 1% de los tumores testiculares apareciendo entre la cuarta y la quinta década (5,8,12,13,28). Microscópicamente presentan un contenido amorfo y una cápsula fibrosa tapizada por epitelio escamoso. El aspecto ecográfico depende de la compactación, contenido de queratina y grado de madurez. Existen dos imágenes características: en ojo de buey donde la lesión presenta un centro hipoecoico rodeado de un anillo fibroso ocasionalmente calcificado y en capas de cebolla con diversas láminas concéntricas (5,7,8,10,12,13) (Figura 8). A pesar de que el aspecto puede ser muy característico y su comportamiento benigno en general se recomienda su extirpación aunque pensamos que en caso de una imagen típica, sobre todo en capas de cebolla, de pequeño tamaño puede plantearse seguimiento ecográfico.
OTROS: el tejido gonadal puede albergar restos ectópicos adrenales migrados durante la época fetal. En caso de hiperplasia adrenal congénita no tratada, los niveles elevados de ACTH pueden provocar hipertrofia de estos restos que aparecerán ecográficamente como nódulos hipoecoicos de pequeño tamaño, bilaterales y múltiples. Se asocia tanto a enfermedad de Cushing como de Addison. El diagnóstico puede sospecharse en el contexto de estos síndromes (7,12,13). Los tumores vasculares testiculares son excepcionales y aunque se describen como masas heterogéneas de predominio hiperecogénico que no pueden distinguirse de un tumor maligno (29,30) algunos casos de pequeño tamaño producen nódulos refringentes de características similares al angiomiolipoma (Figura 9).
- TUMORES MALIGNOS.
Los tumores de testículo son las neoplasias sólidas más frecuentes en varones entre 20 y 34 años y los segundos en aquellos entre 35 y 40 años. El 95% corresponden a tumores germinales siendo el seminoma el más habitual con el 40% de los casos y un pico de aparición entre 35 y 39 años. Los tumores de origen no germinal corresponden únicamente al 5% de los casos y otros tumores como metástasis o infiltración por enfermedades linfoproliferativas son anecdóticas (9, 28).
La ecografía presenta una sensibilidad del 100% en la detección de estos tumores y una especificidad del 99% (8,9,26,31). Puede diferenciar el origen intra o extratesticular en el 98-100% de los casos. Esto es de gran importancia considerando que en los adultos las masas extratesticulares son generalmente benignas aunque en los niños la rareza de los tumores adenomatoides debe hacer descartar neoplasia maligna de anejos (9,32).
El aspecto general de los tumores malignos testiculares es hipoecoico aunque puede variar según la estirpe. Los seminomas son generalmente hipoecoicos pero su contenido es homogéneo en el 60% de los casos frente al 50% de los tumores no seminomatosos y en el 80% de los casos tiene unos límites bien definidos aunque no se delimita cápsula (26) (Figura 10). Rara vez presentan áreas quísticas o hiperecogénicas en su interior. Los carcinomas embrionarios son heterogéneos, tienen unos bordes imprecisos y por su mayor agresividad puede existir afectación de la albugínea o del epidídimo que estarán mal definidos. Un tercio de ellos contienen zonas quísticas. Los teratomas son igualmente heterogéneos pero sus límites están mejor definidos y su tamaño no suele exceder los dos centímetros. Un 35% presentan partes quísticas, hiperecogénicas o calcificaciones (Figura 11). En niños puede presentarse como un testículo difusamente hiperecogénico (32). Los coriocarcinomas, más agresivos, suelen contener áreas de necrosis, hemorragia o infarto (8-10,25,26,27).
La localización de un tumor fundido puede sospecharse por la presencia de cicatrices hiperecogénicas ocasionalmente calcificadas alrededor de las cuales pueden existir zonas de parénquima hiper o hipoecoico (8,9,25,27).
En varones mayores de 50 años la primera neoplasia testicular primaria es el linfoma aunque no supone más allá del 1% de todas las neoplasias testiculares (28,33). Su aspecto ecográfico es isoecoico y difuso lo que puede hacer difícil su visualización a pesar de que sea fácilmente palpable. Tiende a infiltrar epidídimo y cordón (8). Puede observarse afectación secundaria testicular por enfermedades linfoproliferativas, leucemia o linfomas, cuyo aspecto ultrasonográfico es variable aunque es muy característica la aparición de nódulos hipoecoicos múltiples y bilaterales (8,25,33) (Figura 12).
A pesar de las características descritas, que pueden apoyarse en datos como la edad de aparición, la ecografía no es capaz de diferenciar de forma fiable la estirpe tumoral a la que pertenece una masa y a pesar de su alta especificidad, determinadas lesiones como infartos, hemorragias, abscesos o inflamaciones o tumores benignos pueden ser imposibles de distinguir de un proceso neoplásico (Figura 13).
Lesiones extratesticulares
LESIONES LÍQUIDAS
- Hidrocele: entre ambas hojas de la vaginal testicular puede observarse una pequeña cantidad de líquido de forma fisiológica; sin embargo en ocasiones la acumulación patológica da lugar al hidrocele, la causa más frecuente de aumento del volumen escrotal. Infecciones, traumatismos, alteraciones del drenaje linfático después de intervenir un varicocele o una hernia pueden justificar la acumulación de líquido si bien en la mayoría de los casos son idiopáticos.
También puede acompañar a los tumores testiculares hasta en un 60% de los que un 10% sería de mayor tamaño (7-9,25). Habitualmente se sitúa en la cara anterolateral del testículo y su contenido es completamente transónico. Cuando el hidrocele es secundario a infección o a un traumatismo, o bien se complican secundariamente el contenido interno puede ser de mayor densidad y las cubiertas encontrarse engrosadas (Figura 14). También la presencia de cristales de colesterol puede hacer que el contenido no sea totalmente transónico (7,9,25). Cuando el volumen de líquido impide la palpación del testículo es obligada la exploración ecográfica (8), aunque actualmente dada la accesibilidad de la prueba se suele realizar en casi todos los casos.
Varicocele: ecográficamente pueden observarse venas del plexo pampiniforme menores de 2 mm de diámetro. Cuando estas son tortuosas, su calibre mayor de 2-3mm y aumentan con la bipedestación o la maniobra de Valsalva hablamos de varicocele (figura 15 A). Puede encontrarse hasta en el 10-15% de la población normal y en el 20-40% de los estudiados por subfertilidad y son bilaterales en el 15% (4-9,25). El varicocele derecho único es raro y debe hacer descartar patología retroperitoneal (8). La ecografía doppler confirmará la presencia de flujo venoso en el interior que se incrementa con las maniobras descritas (Figura 15 B y C), aunque creemos que en la mayoría de los casos no es imprescindible para el diagnóstico.
Quistes de epidídimo y espermatoceles: Puede encontrarse alguna lesión quística paratesticular hasta en el 20-40% de pacientes asintomáticos (8). Salvo por el hallazgo de espermatozoides en su interior ambas entidades no pueden distinguirse ecográficamente, observándose como imágenes quísticas más frecuentes en la cabeza del epidídimo, de contenido transónico y a veces septados (7,8) (Figura 16).
IMÁGENES SÓLIDAS EXTRATESTICULARES
- TUMORES BENIGNOS
CUBIERTAS. Los tumores originados en la túnica albugínea o en la vaginal testicular son muy raros y en su mayoría benignos. Los más habituales corresponden a los tumores adenomatoides que con mayor frecuencia se localizan en epidídimo aunque pueden encontrarse también en cordón, deferentes o próstata (34,35,36). Su aspecto ecográfico es generalmente isoecoico aunque este punto es variable sobre todo en los de albugínea. Son de pequeño tamaño (menor de 1 cm) y es muy característica su forma oval (Figura 17). Son palpables y tienden a localizarse cercanos al polo inferior. Algunos autores recomiendan su extirpación (36) aunque con las características típicas pensamos que es suficiente el seguimiento. El seudotumor fibroso es el segundo tumor benigno más frecuente después del adenomatoide, procediendo la mayoría de la túnica vaginal y con menos frecuencia de la albugínea. Cerca de la mitad se asocia con hidrocele o hematocele y un tercio presenta antecedentes de traumatismo u orquitis previa. Ecográficamente pueden observarse varios nódulos o una masa polilóbulada dependiente de las cubiertas respetando el testículo. Si los antecedentes y la imagen ecográfica permite el diagnóstico de sospecha debe plantearse la exploración y extirpación respetando el testículo (37,38). Los fibromas verdaderos pueden localizarse intra o extratesticularmente. En el primer caso al no poderse diferenciar ecográficamente de tumores malignos la orquiectomía es la regla. Los extratesticulares son de mayor tamaño que los adenomatoides, algunos pediculados pero bien definidos y la extirpación local sería curativa (39,40). Otras estirpes como lipomas o leiomiomas son excepcionales.
ANEJOS: El 70% de los tumores paratesticulares son benignos (41) y este porcentaje probablemente aumente si consideramos únicamente a los varones adultos. Entre ellos el tumor adenomatoide representa más de la mitad (42). Pueden observarse como nódulos de ecogenicidad variable y más frecuentemente localizados en la cola del epidídimo (25,34) (Figura 18). El lipoma del cordón espermático seguiría al anterior en frecuencia, pudiendo observarse como una masa homogénea y sólida de densidad mayor que el testículo. La TAC puede ser de ayuda cuando la imagen ecográfica no es totalmente específica(41). El cistadenoma de epidídimo es una lesión rara, la única de origen epitelial entre los tumores paratesticulares, bilateral en un tercio de los casos y que puede verse en el contexto de la enfermedad de Von Hippel-Lindau (28,43). Se observa como lesiones quísticas con crecimiento excrecente en su interior. Fibromas, hemangiomas, leiomiomas o hematomas del cordón o del epidídimo constituyen masas paratesticulares mucho menos frecuentes (8,44) (Figura 19). Aunque muchos autores defienden la extirpación de los tumores epididimarios basados en la descripción de algunas formas malignas de tumores adenomatoides (28, 34, 35, 42), quizá en aquellos pacientes con tumores de larga evolución y pequeño tamaño la vigilancia parece una opción razonable. Los lipomas suelen ser de crecimiento más rápido lo que añadido a la imposibilidad de distinguirlos de un liposarcoma haga más prudente su extirpación quirúrgica.
- TUMORES MALIGNOS. Son tumores poco frecuentes en los que la imagen ecográfica aporta poco al diagnóstico ya que suelen presentarse como masas de gran tamaño que pueden acompañarse de hidrocele, principalmente el mesotelioma de túnica vaginal (45). Rabdomiosarcomas, liposarcomas, fibrosarcomas, leiomiosarcomas y carcinomas primarios de epidídimo pueden aparecer también de forma excepcional (28,46,47) (Figura 20). Debe tenerse en cuenta que en los niños son raros los tumores benignos de las estructuras paratesticulares por lo que cualquier masa de este origen debe interpretarse con mayor cuidado (32).
Otras
ISQUEMIA TESTICULAR. La causa más frecuente de isquemia testicular global es la torsión del cordón espermático. Ocasionalmente puede ocurrir atrofia focal , bien de causa idiopática o espontánea, consecuencia de una torsión que pase desapercibida, de un proceso inflamatorio, traumatismos y más raramente verse en el contexto de vasculitis como la panarteritis nodosa, granulomatosis de Wegener, púrpura de Schonlein-Henoch y otras (12,25,48). Después de la reparación de hernias inguinales puede ocurrir atrofia testicular hasta en el 0,8-5% (12). Las zonas de infarto se observan inicialmente como áreas hipodensas y heterogéneas que posteriormente pueden evolucionar a hiperecogénicas por fibrosis y presentar calcificaciones distróficas. Los antecedentes son primordiales ya que la lesión inicial puede ser difícil de diferenciar de un tumor. El doppler puede demostrar la falta de vascularización en su interior aunque tumores pequeños también pueden ser hipovasculares (12,25).
INFLAMACIÓN. Durante un cuadro inflamatorio agudo la imagen ecográfica variará con el tiempo; inicialmente se observa un testículo aumentado de tamaño con hipoecogenicidad difusa y engrosamiento del epidídimo y de las cubiertas (Figura 21 A y B). En un 20-30% de los casos el proceso inflamatorio puede ser focal, encontrando áreas hipoecoicas de localización preferentemente periférica, amorfas y mal definidas. En estos casos el eco Doppler puede no ser de ayuda porque tumores de más de 1,5 cm pueden tener una vascularización aumentada igual que los procesos inflamatorios. El aspecto más homogéneo, la afectación de epidídimo y cubiertas y la historia clínica favorecerían el diagnóstico de orquitis (8,9,12,49). Suelen evolucionar hacia lesiones más parcheadas y mejor definidas pudiendo observarse los tabique interlobulares con distribución radial desde el hilio. Si se acompaña de infarto venoso mostrará zonas heterogéneas de densidad mixta con focos refringentes si existe hemorragia reciente (49). En una fase final puede llegarse a un testículo de menor tamaño, atrófico, hipoecoico en el que aún pueden observarse los septos o si la afectación es parcial zonas triangulares de base periférica que con posterioridad darán cicatrices refringentes.
Los abscesos testiculares no son frecuentes y su imagen corresponde a lesiones hipoecoicas o mixtas, ocasionalmente con septos y parénquima hiperecoico circundante (Figura 22). Las orquitis granulomatosas ofrecen imágenes abigarradas con frecuencia bilaterales en la sarcoidosis. Tanto estas como los abscesos pueden ser indistinguibles de un tumor por lo que es recomendable la orquiectomía en caso de que no haya respuesta al tratamiento antibiótico o al menos biopsia si existiera sospecha de sarcoidosis por la bilateralidad o por afectación sistémica (12, 50).
TRAUMATISMOS. En la evaluación de los traumatismos la introducción de la ecografía de alta resolución no ha modificado de forma importante la utilidad de esta. Únicamente en el 17% de los casos se observa la rotura de la albugínea (8), aunque hasta en un 50% puede sospecharse por la presencia de áreas de ecogenicidad anormal consecuencia de infarto o hemorragia y la existencia de hematocele sin que este porcentaje haya mejorado con el tiempo (12,51) (Figura 23).
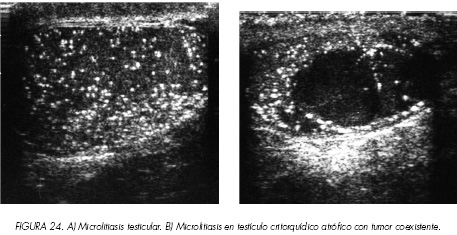
MICROLITIASIS TESTICULAR. Es una entidad particular pues su importancia no viene dada por ellas mismas como por la asociación con otra patología testicular y la falta de certeza sobre su implicación pronóstica y necesidad de seguimiento a largo plazo. Producen una imagen típica de punteado hipererrefringente difuso con un diámetro máximo de 1-2 mm sin sombra acústica posterior variando desde un número escaso a una distribución densa y homogénea por todo el parénquima (8,9,13,52-56) (figuras 24 A y B). Corresponden microscópicamente a calcificaciones distróficas en las luces tubulares rodeadas de restos colágenos y células epiteliales degeneradas (8,9,54,57,58). Su incidencia en ecografía escrotal oscila del 0,6 al 2%. Se localizan bilateralmente en el 75-100% de los casos . Se han descrito asociadas a múltiples patologías testiculares y sistémicas principalmente tumores en el 36-40%, infertilidad, necrosis testicular post-torsión, orquiepididimitis, pseudohermafroditismo, síndrome de Klinefelter, neurofibromatosis o SIDA (8,9,52-59). A pesar de su asociación con neoplasias testiculares los estudios en los que se ha realizado un seguimiento de pacientes con microcalcificaciones no han conseguido demostrar un riesgo aumentado de aparición posterior (54,58,59), a pesar de lo cual la mayoría de autores están de acuerdo en recomendar el seguimiento estricto de estos pacientes mediante ecografía y marcadores tumorales.
Comentarios y conclusiones
El papel de la ecografía testicular ha cambiado en los últimos años con el empleo de altas frecuencias y la adición de la técnica de armónicos. Si anteriormente lo que se pedía a la técnica era la diferenciación entre lesiones intra y extraescrotales, sólidas o líquidas, actualmente la mejora de la técnica y la mayor experiencia permite en algunos casos identificar lesiones para las que anteriormente la única opción era la extirpación, permitiendo el seguimiento ecográfico de algunas de ellas sin tener que recurrir a técnicas de mayor agresividad. Quistes intratesticulares o de albugínea, dilatación de la rete testis, microlitiasis, algunos quistes epidermoides y tumores benignos epididimarios se encuentran en esta situación en la mayoría de los casos.
Aunque desde el punto de vista práctico no varíe demasiado, puede hacerse una aproximación al origen seminomatoso o no de los tumores o hacer seguimiento de procesos inflamatorios, traumáticos o isquémicos.
El precio por la mayor resolución es la identificación de lesiones menores de 5 mm en la que la especificidad se reduce drásticamente, siendo imposible en muchos casos aventurar la naturaleza de las mismas, si bien en muchos casos, dado el tamaño, y en ausencia de elevación de marcadores tumorales la vigilancia es una opción más que razonable.
Tan importante como la consecución de las imágenes es su interpretación, el conocimiento de las entidades clinicopatológicas que las originan, su correlación con los antecedentes clínicos y la exploración física. Por ello consideramos importante su realización por el urólogo y cuando esto no sea posible al menos contar con un adecuado intercambio de información entre el clínico y el realizador de la prueba.
La ecografía escrotal es actualmente una pieza clave en la evaluación de pacientes con síntomas a este nivel tanto por la facilidad de acceso y de repetición como por la gran información que aporta que en la mayoría de los casos permite de forma inmediata orientar el proceso y actitud a seguir en el paciente.
No debe olvidarse que aún en las mejores manos los tumores benignos intratesticulares o pequeñas lesiones parenquimatosas de origen isquémico o inflamatorio no permiten una adecuada diferenciación frente a tumores malignos y hoy por hoy no parece que el aumento de resolución pueda mejorar la capacidad diagnóstica en estos casos.
Bibliografía y lecturas recomendadas (*lectura de interés y ** lectura fundamental)
1. GOTTESMAN, J.E.; SAMPLE, W.F.; SKINNER, D.G. y cols.: Diagnostic ultrasound in the evaluation of scrotal masses. Journal of Urology, 118: 601, 1977. [ Links ]
2. SAMPLE, W.F.; GOTTESMAN, J.E.; SKINNER, D.G. y cols.: Gray scale ultrasound of the scrotum. Radiology, 127: 225, 1978. [ Links ]
3. ORR, D.P.; SKOLNICK, M.L.: Sonographic examination of the abnormal scrotum. Clinical Radiology, 31: 109, 1980. [ Links ]
4. ESPUELA ORGAZ, R.; NOGUERAS GIMENO, M.A.; PASSAS MARTÍNEZ, J. y cols.: Interés diagnóstico del ultrasonido en patología intraescrotal. Actas Urol. Esp., 7: 361, 1983. [ Links ]
**5. DOGRA, V.S.; GOTTLIEB, R.H.; RUBENS, D.J. y cols.: Benign intratesticular cystic lesions: US features. Radiographics, 21: 273, 2001. [ Links ]
6. LAVOIPIERRE, A.M.: Ultrasound of the prostate and testicles. World J. Surg., 24: 198, 2000. [ Links ]
**7. GERSCOVICH, E.O.: High-resolution ultrasonography in the diagnosis of scrotal pathology: I. Normal scrotum and benign disease. J. Clin. Ultrasound., 21: 355, 1993. [ Links ]
**8. HORSTMAN, W.G.: Scrotal imaging. Urol. Clin. North Am., 24: 653, 1997. [ Links ]
**9. BREE, R.L.; HOANG, D.T.: Scrotal ultrasound. Radiol. Clin. North Am., 34: 1183, 1996. [ Links ]
10. OYEN, R.H.: Scrotal ultrasound. Eur. Radiol., 12: 19, 2002. [ Links ]
*11. MARTÍNEZ-BERGANZA, M.T.; SARRIÁ, L.; COZOLLUELA, R. y cols.: Cysts of the tunica albuginea: sonographic appearance. AJR. Am. J. Roentgenol., 170: 183, 1998. [ Links ]
*12. STRAUSS, S.; GOTTLIEB, P.; KESSLER, A. y cols.: Non-neoplastic intratesticular lesions mimicking tumour on ultrasound. Eur. Radiol., 10: 1628, 2000. [ Links ]
*13. HOWLETT, D.C.; MARCHBANK, N.D.; SALLOMI, D.F.: Pictorial review. Ultrasound of the testis. Clin. Radiol. 55: 595, 2000. [ Links ]
14. HAMM, B.; FOBBE, F.; LOY, V.: Testicular cysts differentiation with US and clinical findings. Radiology, 168: 19,1988. [ Links ]
15. HATSIOPOULOU, O.; DAESON, C.: Quistes intratesticulares en adultos: dilema diagnóstico. BJU International (ed. Española), 88: 248, 2001. [ Links ]
16. NISTAL, M.; MATE, A.; PANIAGUA, R.: Cystic transformation of the rete testis. Am. J. Surg. Pathol., 20: 1231, 1996. [ Links ]
**17. ORTEGA-HERRERA, R.; MEDINA-BENÍTEZ, A.; LÓPEZ-MILENA, G.: Ectasia tubular de la rete testis: hallazgos ecograficos en 19 pacientes. Arch. Esp. Urol., 53: 455, 2000. [ Links ]
18. COLANGELO, S.M.; FRIED, K.; HYACINTHE, L.M.; FRACCHIA, J.A.: Tubular ectasia of the rete testis: an ultrasound diagnosis. Urology, 45: 532, 1995. [ Links ]
19. TCHETGEN, M.B.; WOLF, J.S. Jr.: Postsurgical changes in the testis: a diagnostic dilemma. Urology, 51: 333, 1998. [ Links ]
20. TARTAR, V.M.; TRAMBERT, M.A.; BALSARA, Z.N. y cols.: Tubular ectasia of the testicle: sonographic and MR imaging appearance. AJR. Am. J. Roentgenol.,160: 539, 1993. [ Links ]
21. OLDER, R.A.; WATSON, L.R.: Tubular ectasia of the rete testis: a benign condition with a sonographic appearance that may be misinterpreted as malignant. J. Urol., 152: 477, 1994. [ Links ]
22. MEHTA, A.M.; DOGRA, V.S.: Intratesticular varicocele. J. Clin. Ultrasound, 26: 49, 1998. [ Links ]
23. ROBSON, W.L.; THOMASON, M.A.; MINETTE, L.J.: Cystic dysplasia of the testis associated with multicystic dysplasia of the kidney. Urology, 51: 477, 1998. [ Links ]
24. GLANTZ, L.; HANSEN, K.; CALDAMONE, A. y cols.: Cystic dysplasia of the testis. Hum. Pathol., 24: 1142, 1993. [ Links ]
*25. HAMM, B.: Pictorial review:Differential diagnosis of scrotal masses by ultrasound. Eur. Radiol, 7: 668, 1997. [ Links ]
**26. GALLARDO AGROMAYOR, E.; PEÑA GOMEZ, E.; LÓPEZ RASINES, G. y cols.: Tumores testiculares. Hallazgos ecograficos. Arch. Esp. Urol., 49: 622, 1996. [ Links ]
**27. GERSCOVICH, E.O.: "High-resolution ultrasonography in diagnosis of scrotal pathology: II. Tumors". J. Clin. Ultrasound, 21: 375, 1993. [ Links ]
28. RICHIE, J.P.: Neoplasms of the testis. Campbell's Urology (7th ed.). Pgs 2411-2452.WB Saunders Company, Philadelphia, 1998. [ Links ]
29. SENDRA TORRES, A.; PICURELLI OLTRA, L.; FERNÁNDEZ RODRÍGUEZ, A. y cols.: Angioma cavernoso de testículo: difícil diagnóstico clínico. Arch. Esp. Urol., 48: 203, 1995. [ Links ]
30. LLERENA IBARGUREN, R.; VESGA MOLINA, F.; PERTUSA PEÑA, C.: Tumores vasculares testiculares. Arch. Esp. Urol. 49: 474, 1996. [ Links ]
*31. VAN DIJK, R.; DOESBURG, W.H.; VERBEEK, A.L. y cols.: Ultrasonography versus clinical examination in evaluation of testicular tumors. J. Clin. Ultrasound, 22: 179, 1994. [ Links ]
32. ARAGONA, F.; TALENTI, E.; SANTACATTERINA, U. y cols.: Unusual, benign asymptomatic scrotal masses in children: case reports and review of the literature. Int. Urol. Nephrol., 26: 563, 1994. [ Links ]
33. GÓMEZ GARCÍA, I.: RODRÍGUEZ-PATRÓN, R.; SANZ MAYAYO, E. y cols.: Linfoma testicular primario. Aportación de un nuevo caso y revisión de la literatura. Actas Urol. Esp., 28:,141, 2004. [ Links ]
34. MAKARAINEN, H.P.; TAMMELA, T.L.; KARTTUNEN, T.J. y cols.: Intrascrotal adenomatoid tumors and their ultrasound findings. J. Clin. Ultrasound, 21: 33, 1993. [ Links ]
35. VESGA MOLINA, F.; ACHA PÉREZ, M.; LLARENA IBARGUREN, R. y cols.: Tumor adenomatoide paratesticular. Arch. Esp. Urol., 50: 292, 1997. [ Links ]
36. SERRANO PASCUAL, A.; FERNÁNDEZ GONZÁLEZ, I.; GARCÍA CUERPO, E. y cols.: Tumor adenomatoide de la albuginea testicular: aportacion de un nuevo caso. Consideraciones histogeneticas y terapeuticas. Arch. Esp. Urol., 51: 721, 1998. [ Links ]
37. GREBENC, M.L.; GORMAN, J.D.; SUMIDA, F.K.: Fibrous pseudotumor of the tunica vaginalis testis: imaging appearance. Abdom. Imaging, 20: 379, 1995. [ Links ]
38. GARCÍA CARRIZO, M.; BUSTOS GÓMEZ, C.; DOMÍNGUEZ FRANJO, E. y cols.: Pseudotumor fibroso de la túnica albugínea. Presentación de un nuevo caso y revisión de la literatura. Actas Urol. Esp., 23: 68, 1999. [ Links ]
39. JONES, M.A.; YOUNG, R.H.; SCULLY, R.E.: Benign fibromatous tumors of the testis and paratesticular region: a report of 9 cases with a proposed classification of fibromatous tumors and tumor-like lesions. Am. J. Surg. Pathol., 21: 296, 1997. [ Links ]
40. BEGIN, L.R.; FRAIL, D.; BRZEZINSKI, A.: Myofibroblastoma of the tunica testis: evolving phase of so-called fibrous pseudotumor?. Hum. Pathol., 21: 866, 1990. [ Links ]
41. MONGE MIRALLAS, J.M.; ASENSIO LAHOZ, A.; MARTÍNEZ BRETONES, F. y cols..: Lipoma paratesticular. Actas Urol. Esp., 24: 669, 2000. [ Links ]
42. PARRA MUNTANER, L.; RIVAS ESCUDERO, J.A.; BORREGO HERNANDO, J. y cols.: Tumor adenomatoide de epididimo: aportacion de un nuevo caso. Arch. Esp. Urol., 49: 986, 1996. [ Links ]
43. PEYRI REY, E.; CASALOTS SERRAMIA, J.: Cistadenoma papilar de epididimo. Actas Urol. Esp., 24: 761, 2000. [ Links ]
44. McKENNEY, M.G.; FIETSAM, R. Jr.; GLOVER, J.L. y cols.: Spermatic cord hematoma: case report and literature review. Am. Surg., 62: 768, 1996. [ Links ]
45. URIA GONZÁLEZ, J.; ESCALERA ALMENDROS, C.; SÁNCHEZ MACÍAS, J. y cols.: Mesotelioma maligno de tunica vaginal. Actas Urol. Esp., 24: 757, 2000. [ Links ]
46. AROCENA GARCÍA TAPIA, J.; SANZ PÉREZ, G.; DÍEZ CABALLERO, F. y cols.: Carcinoma de epidídimo. Revisión bibliográfica con motivo de un caso. Arch. Esp. Urol., 53: 273, 2000. [ Links ]
*47. CHAABOUNI, M.N.; MHIRI, M.N.: Les tumeurs malignes primitives paratesticulaires: a propos de six cas. Ann. Urol., 34: 195, 2000. [ Links ]
*48. SIDHU, P.S.: Clinical and imaging features of testicular torsion: role of ultrasound. Clinical Radiology, 54: 343, 1999. [ Links ]
49. COOK, J.L.; DEWBURY, K.: The changes seen on high-resolution ultrasound in orchitis. Clinical Radiology, 55: 13, 2000. [ Links ]
50. GONZÁLEZ SÁNCHEZ, F.J.; ENCINAS GASPAR, M.B.; NAPAL LECUMBERRI, S. y cols.: Orquiepididimitis brucelosica abscesificante. Arch. Esp. Urol., 50: 289, 1997. [ Links ]
51. JEFFREY, R.B.; LAING, F.C; HRICAK, H.; McANINCH, J.W.: Sonography of testicular trauma. AJR. Am. J. Roentgenol., 141: 993, 1983. [ Links ]
52. MÉNDEZ GALLART, R.; RIOS TALLON, J.; MATHEU CAPO, G. y cols.: Microlitiasis testicular. Significado clinico e implicaciones terapeuticas. Actas. Urol. Esp., 24: 832, 2000. [ Links ]
53. BACKUS, M.L.; MACK, L.A.; MIDDLETON, W.D. y cols.: Testicular microlithiasis: imaging appearances and pathologic correlation. Radiology, 192: 781, 1994. [ Links ]
**54. FURNESS, P.D.; HUSMANN, D.A.; BROCK, J.W. y cols.: Multi-institutional study of testicular microlithiasis in childhood: a benign or premalignant condition?. J. Urol.,160: 1151, 1998. [ Links ]
55. GONZÁLEZ SÁNCHEZ, F.J.; ENCINAS GASPAR, M.B.; NAPAL LECUMBERRI, S.: Microlitiasis testicular asociada a infertilidad. Arch. Esp. Urol., 50: 71, 1997. [ Links ]
56. SAID, M.; BRAHAM, R.; ATALLAH, R. y cols.: La microlithiase testiculaire. Ann. Urol., 32: 321, 1998. [ Links ]
57. NISTAL, M.; PANIAGUA, R.; DIEZ PARDO, J.A.: Testicular microlithiasis in 2 children with bilateral criptorquidism. J. Urol., 121: 535, 1979. [ Links ]
58. GANEM, J.P.; WORKMAN, K.R.; SHABAN, S.F.: Testicular microlithiasis is associated with testicular pathology. Urology, 53: 209, 1999. [ Links ]
59. HÖBARTH, K.; SUSANI, M.; SZABO, N. y cols.: Incidence of testicular microlithiasis. Urology, 40: 464, 1992. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Rafael Rodríguez-Patrón Rodríguez
Ctra. de Húmera, 55 F
Pozuelo de Alarcón Madrid. (España)
e-mail: rafael.rodriguezpatron@wanadoo.es