Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Medicina Intensiva
versión impresa ISSN 0210-5691
Med. Intensiva vol.36 no.6 ago./sep. 2012
https://dx.doi.org/10.1016/j.medin.2011.09.006
Exploración y abordaje de disfagia secundaria a vía aérea artificial
Exploration and approach to artificial airway dysphagia
A. Fernández-Carmonaa, L. Peñas-Maldonadob, E. Yuste-Osoriob y A. Díaz-Redondoc
aUnidad de Cuidados Intensivos, Hospital Universitario Virgen de las Nieves, Granada, España
bUnidad de Cuidados Intensivos, Hospital Universitario San Cecilio, Granada, España
cUnidad de Cuidados Críticos y Urgencias, Hospital Universitario San Cecilio, Granada, España
Dirección para correspondencia
RESUMEN
El aislamiento de la vía aérea mediante intubación translaríngea o traqueotomía, dificulta, cuando no interrumpe las funciones faríngeas y laríngeas de fonación y deglución; tras retirar el tubo translaríngeo o cánula de traqueotomía, dichas funciones no se recuperan de forma inmediata, observándose con frecuencia disfonía, disfagia y aspiraciones traqueobronquiales. La aspiración de secreciones orofaríngeas, de alimentos, así como de contenido gástrico, pueden dar lugar a infecciones respiratorias nosocomiales, en pacientes frágiles o convalecientes de afecciones severas con un aumento significativo en su morbimortalidad.
La incidencia de incompetencia faríngea y laríngea, en pacientes que requieren uso de una vía aérea artificial no está bien determinada. Los estudios realizados hasta el momento sugieren una alta proporción de dichas alteraciones, tanto en pacientes recientemente extubados, como en pacientes traqueotomizados. El conocimiento de los mecanismos fisiopatológicos que condicionan la disfagia en dichos pacientes, junto con las alternativas diagnósticas y terapéuticas centrarán la actual revisión.
Palabras clave: Disfagia orofaríngea. Traqueotomía. Ventilación mecánica.
ABSTRACT
Airway isolation by endotracheal intubation or tracheostomy impedes or even interrupts speech and swallowing. Pharyngeal and laryngeal impairment frequently occurs after extubation or de-cannulation, common consequences being dysphonia, dysphagia and the aspiration of oral secretions, food, or fluids. Aspiration often leads to pneumonia and eventually death. Although the literature reports a high frequency of dysphagia following intubation and tracheostomy, the data vary considerably, and the true incidence of oropharyngeal dysphagia following artificial airway isolation remains to be established.
We conducted a systematic review of the available evidence, in order to assess oropharyngeal dysphagia physiology, diagnosis and treatment.
Key words: Oropharyngeal dysphagia. Tracheostomy. Mechanical ventilation.
Introducción
La disfagia es la sensación de dificultad al normal paso de alimentos, tanto sólidos como líquidos, de la cavidad oral al estómago. Se puede manifestar de forma variable, desde un retraso en la formación o transferencia del bolo alimenticio, hasta un desplazamiento patológico del mismo y paso a la vía aérea.
Las consecuencias de la disfagia pueden ser graves y derivar en una tasa de mortalidad elevada en caso de condicionar deshidratación, desnutrición y/o aspiración traqueobronquial1-3.
Las penetraciones y las aspiraciones de secreciones orofaríngeas, de alimentos, así como de contenido gástrico, a nivel del árbol bronquial superior ocasionan una respuesta inflamatoria que estimula la secreción mucosa, que provoca broncorrea además de una amplia variedad de afecciones respiratorias, desde cuadros con buen pronóstico como atelectasias o neumonitis químicas (síndrome de Mendelson) a infecciones respiratorias severas o síndrome de dificultad respiratoria aguda (SDRA), en pacientes frágiles o convalecientes de afecciones graves1-5.
El riesgo de broncoaspiración en pacientes diagnosticados de disfagia orofaríngea es 11 veces superior a pacientes sin alteraciones de la deglución5,6.
La incidencia de incompetencia faríngea y laríngea, en pacientes con afecciones de origen neuromuscular es muy elevada, variando en frecuencia de aparición severidad y posibilidad terapéutica. Existen series de pacientes, con afecciones tan frecuentes como los accidentes cerebrovasculares (ACV), en los que el 94% padecían algún grado de disfagia, en un alto porcentaje con buena respuesta a tratamiento rehabilitador convencional; la persistencia de disfagia en estos pacientes se asoció a peor pronóstico, aumento de estancia hospitalaria y del número de institucionalización en residencia, junto con el deterioro de calidad de vida y dependencia para actividades cotidianas de la misma7-9.
Los pacientes con afecciones degenerativas neuromusculares tipo esclerosis lateral amiotrófica o distrofias musculares en su mayoría, la disfagia asociada a estos procesos, no podrá ser recuperada, por lo que requerirán de una solución alternativa como es la realización de una gastrostomía.
La incidencia de incompetencia faríngea y laríngea (habitualmente de la región glótico/subglótica), en pacientes que requieren el uso de una vía aérea artificial, hasta el momento no está bien determinada. Algunos estudios sugieren una proporción superior al 40% de dichas alteraciones en pacientes recientemente extubados, y entre el 50 y 84% en pacientes que requieren traqueotomía4,9-13. Una vez diagnosticada la disfagia secundaria a vía aérea artificial (estudios realizados en pacientes traqueotomizados), se asocia a una mayor estancia en la unidad de cuidados intensivos (UCI) y un mayor tiempo hasta la retirada de ventilación mecánica y decanulación14. El uso de métodos simples de cribado o la protocolización del estudio de dicha afección ha demostrado ser útil identificando pacientes en situación de alto riesgo, cuyos cuidados deberán implementarse15-18.
Por otro lado, en las Unidades de Medicina Intensiva (UMI), en donde una gran proporción de pacientes necesitan el uso de vía aérea artificial, la neumonía supone hasta un 25% de las complicaciones infecciosas nosocomiales; el 90% de estas neumonías se relacionan con la ventilación mecánica (VM), habiéndose constatado que esta relación aumenta con el tiempo de VM. La mortalidad atribuible a la sobreinfección respiratoria nosocomial en dichas unidades se ha estimado entre un 33 y un 50% según distintas series19.
La disfagia orofaríngea, independientemente de su origen, aumenta la morbilidad, la mortalidad, la estancia media y los costes monetarios, intangibles y de oportunidad hospitalarios5,14.
Clasificación de la disfagia
Según el nivel anatómico donde se originan se distinguen
Disfagia orofaríngea
La disfagia orofaríngea se define como la dificultad de penetración del bolo desde la bucofaringe hasta el esófago cervical, surgiendo a consecuencia de la disfunción en la fase orofaríngea de la deglución, por desórdenes laríngeos o por alteración del esfínter esofágico superior. Las afecciones tumorales, neurológicas y musculares son las causas más comunes de este tipo de disfagia (Tabla 1); la aparición de los síntomas es inmediata al acto deglutorio1.
Disfagia esofágica
La disfagia esofágica se define como la dificultad de penetración del alimento desde el esfínter esofágico superior hasta el estómago, originada por alteraciones del esófago o del esfínter esofágico inferior. Las alteraciones mecánicas o de la motilidad son las causas más comunes de la misma (Tabla 2). Al contrario que los pacientes con disfagia orofaríngea, el inicio de los síntomas comienza generalmente varios segundos después de la deglución y característicamente es referido a la región retroesternal1.
Disfagia funcional o criptogenética
Pacientes que padecen disfagia de origen es desconocido.
Según el grado de compromiso funcional
Esta clasificación es propia de enfermos con afecciones neurológicas, musculares o neuromusculares2.
Grado leve
Disfunción predominantemente oral. Es característico el retraso en la deglución, pérdida de contenido oral, dificultad para la formación del bolo alimenticio; no se aprecia disfonía ni tos tras la deglución, presenta bajo riesgo de penetración o de aspiración.
Grado moderado
Predomina la disfunción oral y faríngea; existe pérdida de contenido oral por incontinencia labial y salida de alimentos por vía nasal; además existe lentitud en el transporte del bolo alimenticio, al presentar alteración en la contractilidad de labios y lengua, puede acompañarse de disfonía. Existe riesgo de penetración laríngea y/o de aspiración bronquial.
Grado severo
Además de afectación de las fases oral y faríngea, existe un compromiso laríngeo con alteración de los reflejos protectores de la vía aérea. Es frecuente la permanencia de restos del bolo en los recesos faríngeos y la alteración o abolición de la elevación y anteroversión de la laringe e hioides durante la deglución. La aparición de tos no siempre está presente. En este grado existe alto riesgo de penetración y/o aspiración.
Disfagia orofaríngea secundaria a la vía aérea artificial
Los estudios realizados hasta el momento sobre disfunción laríngea o I-G/SG, secundaria a vía aérea artificial, incluyen un número bajo y heterogéneo de pacientes. En dichos estudios es importante destacar que desde horas después de la intubación se pueden evidenciar alteraciones laríngeas, lesiones que pueden perdurar durante un tiempo prolongado4,5,10-13. En una serie reciente se observó que el 44% de pacientes, en las primeras 24h post-extubación presentaron aspiraciones no acompañadas de reflejo tusígeno20. Los datos disponibles en pacientes traqueotomizados describen disfunciones laríngeas entre el 50 y el 83%12,15-18.
Mecanismos lesionales
La intubación translaríngea puede alterar las estructuras laríngeas por impacto directo en la intubación, durante intubaciones prolongadas, en pacientes agitados, por abrasión de la mucosa laríngea o por la simple presencia del tubo orotraqueal. Son frecuentes el edema de cuerdas vocales falsas y verdaderas, así como del espacio supraglótico (Fig. 1), con menor frecuencia la aparición de granulomas a este nivel; de forma más infrecuente subluxación o luxación de aritenoides (Fig. 2), o parálisis vocal por lesión directa o afectación de los nervios recurrentes; todas ellas son lesiones que comprometen la correcta función de la deglución10,11.
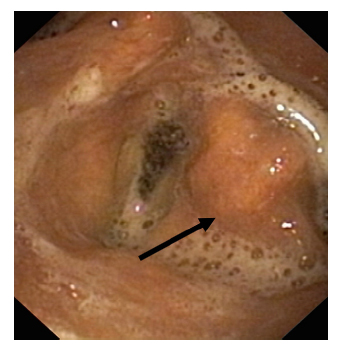
Fig. 2. Subluxación de aritenoides izquierdo.
El tubo orotraqueal (translaríngeo) mantiene abierta la glotis durante un período prolongado de tiempo, aboliendo los movimientos naturales de la laringe y de la musculatura faríngea, causando atrofia muscular, debilidad de los músculos faringolaríngeos, así como rigidez en lengua, faringe, hipofaringe y laringe10. Los movimientos intrínsecos de la laringe, como el reflejo de cierre glótico durante la deglución, se ven afectados; el propio edema ocasionado por mantener un cuerpo extraño en dicha zona (tubo translaríngeo) y la inexistencia de un estímulo correcto sobre los mecanorreceptores de la laringe e hipofaringe, hace que se reduzca la sensibilidad a la presencia de secreciones, alterándose el complejo mecanismo de la deglución, lo que puede facilitar la penetración laríngea o la aspiración traqueal17. En pacientes traqueotomizados, la propia existencia de la cánula de traqueotomía puede provocar aspiraciones por ser un factor coadyuvante de la I-G/SG8,9. El correcto hinchado del neumotaponamiento en la cánula de traqueotomía o del tubo translaríngeo, no previene, por completo, la aspiración bronquial18,21. Las secreciones y alimentos tienden a acumularse en el espacio glótico y subglótico, zona donde son difíciles de eliminar cuando los pacientes son portadores de tubos translaríngeos o cánulas de traqueotomía, por las razones anteriormente explicitadas, desde estos espacios es de donde finalmente se producirá la penetración o la aspiración bronquial; a no ser que el tubo o la cánula disponga de un sistema de aspiración inmediatamente por encima del neumotaponamiento (cánulas o tubos de aspiración subglótica), con la que se puede minimizar el efecto de las penetraciones/aspiraciones. Esta complicación de las traqueotomías, demostrada en la literatura médica18,21, deberá de ser vigilada, puesto que causa un aumento importante de comorbilidad y es de difícil solución. Aumentar la presión del neumotaponamiento en un intento de que este compartimento sea estanco se puede asociar a isquemia de la mucosa traqueal y posterior aparición de granulomas o incluso necrosis de la mucosa, con las consiguientes lesiones cicatriciales y estenóticas posteriores.
La presencia de la cánula de traqueotomía, cuando el neumotaponamiento permanece inflado durante un largo período de tiempo, altera de forma directa el reflejo de cierre de la glotis, reflejo que se produce normalmente ante el contacto de la mucosa supraglótica con líquidos o sólidos12.
La traqueotomía en pacientes con ventilación mecánica prolongada varía el normal funcionamiento y relación respiración-deglución al hacerlos independientes, cuando la normalidad es que sean absolutamente dependientes, alterando así los reflejos normales de protección de la vía aérea21. Además se reduce la respuesta motora y se acorta en el tiempo, el reflejo de aducción laríngea. Por otro lado, se ha postulado que en pacientes portadores de cánulas de traqueotomía el movimiento normal de elevación y anteriorización de la laringe es menor y menos efectivo para realizar la apertura del esfínter esofágico superior y descenso de la epiglotis10; incluso se han propuesto diferentes técnicas de traqueotomía para evitar dicha limitación.
Los efectos más perjudiciales del uso de cánulas de traqueotomía con neumotaponamiento son la atrofia muscular y de las terminales nerviosas de la región glótica y subglótica. El cese del paso de aire a través de la glotis junto con la pérdida de presión en la región subglótica, afecta directamente al reflejo tusígeno, a la aducción laríngea y a la capacidad del cierre de la glotis; la musculatura glótica y subglótica no solo se afecta por la polineuropatía del paciente crítico9,17,18, sino que es el desuso uno de sus mayores determinantes. De hecho, el reestablecimiento del paso de aire por la glotis, usando cánulas fenestradas y en mayor medida válvulas fonadoras tipo Passy-Muir permite la rehabilitación y posterior recuperación de dichas alteraciones, así como la corrección de los mecanismos de la deglución y de la fonación9,10,22,23.
Exploración y diagnóstico de disfagia orofaríngea
Para explorar, diagnosticar y filiar los diferentes tipos de disfagia orofaríngea, evaluaremos la deglución clínica e instrumentalizadamente; el desarrollo de protocolos diagnósticos, realizados de forma mutidisciplinar, facilitará un diagnóstico certero, rápido y permitirá poner en marcha medidas terapéuticas orientadas y eficaces:
Exploración física
1. Inspección de la cavidad oral: incluyendo alteraciones en la dentición y/o encías, alteraciones de la mucosa oral (alteración en la dentición, herpes, mucosistis, aftas, etc.), disminución de la salivación (síndrome de Sjögren, antihistamínicos, anticolinérgicos, etc.) o presencia de masas.
2. Inspección y palpación del desplazamiento rostro-caudal y de anteroversión de las estructuras laríngeas junto con la elevación del suelo de la boca durante la deglución.
3. Función oral motora y sensitiva: incluyendo exploración neurológica específica según patología de base:
- Pares V, VII, IX, X, XII. Evaluando movimiento de labios, cara, lengua, mandíbula, paladar. Valorando la masa muscular, el tono de la misma, la fuerza, la simetría, la velocidad y el rango de acción.
- Reflejo tusígeno, su pérdida es un signo de un aclaramiento de la vía aérea reducido. La existencia de disfonía, voz húmeda o «borboteo vocal» es frecuente en pacientes con abolición de dicho reflejo. El reflejo nauseoso, no representa ningún valor a la exploración de la deglución2.
4. En pacientes traqueostomizados: para evaluar la deglución será preciso deshinchar el neumotaponamiento y ocluir el orificio externo de la cánula, con intención de restablecer el flujo aéreo transglótico, permitiendo la fonación y la tos:
- Al deshinchar el neumotaponamiento, la presencia de secrecciones por encima del mismo nos orientará hacia una incompetencia G/SG; la existencia o no de reflejo tusígeno es significativo, conservándose en pacientes con mecanismos de defensa de la vía respiratoria activos.
5. Se administrarán como sólidos trozos pequeños de hielo, entre 3-4ml de agua y semisólidos (tipo compota o suflé), observándose la eficacia de masticación; se vigilará y palparán los movimientos de las estructuras laríngeas y del suelo de la mandíbula; la auscultación cervical antes, durante y tras la deglución es útil para determinar la presencia o no de secreciones o de líquido en laringe o faringe.
Pruebas clínicas
Videofluoroscopia
Consiste en el estudio con radioescopia de la deglución de sustancias baritadas de diferentes consistencias. Actualmente es la técnica de referencia (Gold Standard) en estudios de disfagia orofaríngea24. Permite visualizar desde diferentes ángulos la secuencia completa de la deglución, incluyendo la elevación de hioides y laringe, contracción faríngea y relajación de esfínter esofágico superior; también se podrá analizar la formación del bolo alimenticio, la función de los diferentes grupos musculares y estructuras anatómicas, medir de forma exacta los tiempos de transición orofaríngea y diagnosticar la existencia de penetración laríngea (el material extraño queda en el vestíbulo laríngeo, no va más allá de las cuerdas vocales verdaderas) o aspiración bronquial (el material extraño penetra más allá de las cuerdas vocales verdaderas)24,25.
Tránsito con radioisótopos
Es una técnica en la que se estudia el tránsito desde la boca hasta el estómago con sulfuro coloidal-99mTc (la dosis empleada oscila entre 150-300 µCi), radiofármaco que tiene la propiedad de no absorberse ni adherirse a las mucosas gastrointestinales. La adquisición de imágenes se realiza mediante un estudio dinámico, inmediatamente después de la deglución, con un colimador de bajas energías, centrando la imagen desde la cavidad bucal a estómago en proyección anteroposterior. Esta técnica ampliamente usada en el estudio de la disfagia esofágica; es sensible y específica en el diagnóstico del patrón de motilidad esofágica; en el estudio de la disfagia orofaríngea es menos sensible y específico desde el punto de vista anatomofuncional que la videofluoroscopia, aunque ofrece la posibilidad de realización de imágenes estáticas de alto contaje diagnosticando con certeza aspiraciones bronquiales, la adquisición de este tipo de imágenes con un margen de tiempo suficiente tras una normal deglución del radioisótopo permite también el despistaje de aspiraciones bronquiales por reflujo gastroesofágico26-28.
Prueba de azul de metileno «de Evans»
Esta prueba se utiliza para el diagnóstico de la I-G/SG en pacientes traqueotomizados.
Consiste en la instilación de unas gotas de azul de metileno en la lengua, en pacientes traqueotomizados, que mantienen respiración espontánea o son capaces de mantener ventilación con presión continua en la vía aérea (CPAP) y a los que se puede desinflar el neumotaponamiento, estando en posición semisentada entre 45o y 90o; durante las horas siguientes se busca en las aspiraciones traqueales, la aparición de secreciones teñidas de azul, lo que indica que existe paso de la faringe a la tráquea.
Hasta el momento, la prueba de Evans ha mostrado una elevada sensibilidad 82-100% para aspiraciones cuantiosas (>10% de bolo alimenticio), así como una tasa elevada de falsos negativos, hasta el 50%, en estudios con una muestra limitada29-31.
En nuestra Unidad, desde hace años, empleamos la prueba de Evans modificada por nosotros, para obtener mejores rendimientos. En los pacientes traqueotomizados, en los que está indicado y cumplen con las condiciones antes descritas, se depositan 2ml de azul de metileno en el tercio medioposterior de la lengua y se observa la aparición de tos (precoz o tardía) y la salida o aspiración de secreciones teñidas de azul, por la cánula de traqueotomía, así como la salida de saliva teñida por las comisuras labiales. Al emplear 2ml de líquido, estamos dentro de una deglución fisiológica que sabemos es volumen dependiente (rango de estudio en un bolo superior a 1ml e inferior a 20ml), la salida de saliva teñida de azul por las comisuras labiales, hará sospechar la existencia de alteración en la fase oral de la deglución.
En función del tiempo en la aparición de tos con salida de azul de metileno por la cánula de traqueotomía, se objetivará el nivel anatómico en el que están presentes los reflejos normales de defensa de la vía aérea: laríngeo durante los 30 primeros segundos, traqueal entre 30 segundos y dos minutos y bronquial mayor de dos minutos32.
Glucemia en secreciones bronquiales
La búsqueda de glucosa en secreciones bronquiales mediante tiras reactivas tipo Medi-Test®, utilizadas habitualmente para el estudio de sedimento urinario, en las secreciones bronquiales de pacientes traqueotomizados en los que se ha iniciado la nutrición oral es una prueba sencilla de cribado de I-G/SG; en caso de resultar positivo para glucosa es altamente sugerente de su existencia que obliga a la realización de otros estudios para su confirmación.
Pruebas instrumentalizadas
Fibroscopia
El estudio transnasal fibroscópico visualiza las estructuras laringofaríngeas, pudiéndose detectar alteraciones estructurales en las mismas. Durante la misma se realizará una evaluación funcional, incluyendo la visualización directa de la formación del bolo alimenticio (líquido o sólido), en su fase faríngea y pruebas laríngeos de reflejos de aducción de cuerdas vocales y tusígeno33-39.
Además permite tras la deglución, detectar la persistencia de alimento en la región hipofaríngea (recesos supraglóticos) y objetivar los mismos en la vía aérea en caso de aspiración traqueal36-38.
Este tipo de estudios debe de ser realizado por especialistas experimentados, el estudio mejora su sensibilidad si las sustancias deglutidas se tiñen con colorantes fácilmente apreciables a pesar de ello, existe una variabilidad interobservador significativa39,40 (Fig. 3).

Fig. 3. Azul de metileno en traquea.
Manometría
La manometría consiste en el estudio directo de la contractilidad faríngea y esofágica, incluyendo el estudio de ambos esfínteres esofágicos. Dicho estudio se realiza con una sonda sensible a la presión que se introduce a través de la boca o la nariz.
La manometría se utiliza con gran frecuencia en el estudio de la disfagia esofágica siendo una técnica indispensable en el diagnóstico de algunas afecciones41,42. En el estudio de la disfagia orofaríngea se realiza cuando existe sospecha de disfunción del esfínter esofágico superior. También orientará el diagnóstico en pacientes con debilidad patológica en la contracción faríngea (disfunción bulbar) o alteración en la coordinación de la contracción cricofaríngea y relajación de esfínter esofágico superior. Ante estos hallazgos serán necesarias nuevas pruebas complementarias42-44.
En ocasiones se realiza una combinación de técnicas, incluyendo la manometría y la fluoroscopia conocida como «manofluoroscopia», facilitándose la obtención de datos objetivos sobre el origen y mecanismo de la disfagia, sincronizando eventos fluoroscópicos con los datos manométricos45.
La realización e interpretación de una manometría faríngea es una técnica compleja que deben de realizar especialistas con experiencia en la misma.
Electromiografía
La deglución es un acto neurológico y muscular complejo, que implica a 26 pares musculares y 5 pares craneales. Desde el punto de vista de la electromiografía el estudio de disfagia y odinofagia es un estudio complejo que aporta información significativa sobre el patrón de estimulación nerviosa y respuesta muscular, diferenciando los diferentes grupos musculares46,47.
En estudios recientes se ha propuesto la electromiografía con electrodos de superficie como método de cribado de disfagia orofaríngea, evitando el estudio «con aguja»; éste método es rápido y fácilmente reproducible, aporta información cualitativa que puede variar el tratamiento rehabilitador posterior e incluso la orientación diagnóstica. Este tipo de estudio además no implica radiación ni disconfort durante su realización, es rápido y económico, y en los pacientes que requieren tratamiento, la monitorización electromiográfica objetivará datos evolutivos48,49.
Aproximación terapéutica
La aproximación terapéutica es variable, dependiendo de la causa de la disfagia orofaríngea. La finalidad de todas las maniobras y tratamientos será el permitir una correcta deglución y evitar la aspiración bronquial.
De forma general, el abordaje de la disfagia secundaria a alteraciones estructurales tales como tumores o divertículos dependerá de actuaciones quirúrgicas; los pacientes con disfagia de origen esofágico, por el contrario, en su mayoría se tratarán de forma farmacológica o con endoscopia terapéutica.
Centraremos este apartado en el tratamiento de la disfagia secundaria a vía aérea artificial, distinguiendo pacientes extubados y pacientes traqueotomizados.
Pacientes extubados
En pacientes post-extubados no existe ningún estudio que demuestre el mejor momento de la reintroducción de la nutrición oral, a pesar de existir evidencia de una alta frecuencia de aspiraciones bronquiales no acompañadas de reflejo tusígeno4,9-11.
Tradicionalmente en gran parte de las unidades de cuidados intensivos (UCI) estos pacientes se han beneficiado de un margen de 12-24 horas en dieta absoluta, para evitar posibles complicaciones asociadas a broncoaspiración en caso de requerir reintubación por fracaso de extubación.
Los escasos estudios realizados al respecto ponen de manifiesto la eficacia de la restauración del flujo aéreo transglótico y el aumento de la presión subglótica tras la extubación para recuperar el reflejo de cierre glótico eficaz y una correcta deglución4,8,9,22.
Un reinicio tardío de la alimentación vía oral (probablemente más de 24 horas) y ejercicios de la musculatura cervical, laríngea y faríngea, del tipo: exhalaciones profundas, tos forzada, maniobras de Valsalva, ejercicios de «carraspeo», inspiraciones lentas contenidas, pronunciación de vocales, etc.; debe de ser el planteamiento a seguir en pacientes postextubados, sobre todo en aquellos con más de 96 horas de intubación translaríngea, cuya probabilidad de padecer algún grado de disfagia orofaríngea secundaria a la vía aérea artificial es más elevada4,9-11.
En el caso de diagnosticarse la disfagia, el paciente deberá ser reevaluado de forma frecuente (entre 48 y 72 horas); si la disfagia persiste tras el tratamiento rehabilitador comentado, se deberá descartar la existencia de lesiones estructurales que la justifiquen y que además puedan ser subsidiarias de otras actitudes terapéuticas. Se debe realizar un estudio fibroscópico durante el cual se puede realizar una evaluación funcional y test laríngeos de reflejos de aducción de cuerdas y tusígeno, lo que probablemente sea la mejor elección. Además, no se debe obviar que la presencia de un tubo orotraqueal no es lo único que puede afectar a la deglución, debiéndose descartar otros factores, como la propia enfermedad responsable del uso de la ventilación mecánica y su estado evolutivo (Fig. 4).

Fig. 4. Propuesta de algoritmo diagnostico terapéutico de disfagia en pacientes extubados.
SNG: sonda nasogástrica; VM: ventilación mecánica; VO: vía oral.
Pacientes traqueotomizados
Los pacientes traqueotomizados en su mayoría son pacientes que han requerido terapias de ventilación mecánica prolongada; bien por afecciones de extrema gravedad, por complicaciones asociadas, o por procesos previos o concomitantes.
El planteamiento en el tratamiento de la IG/SG es similar al realizado en pacientes post-extubados; su rehabilitación pasa por el reestablecimiento del paso de aire por la glotis, aumento de la presión subglótica y estimulación de terminales nerviosas periféricas y centrales; usando cánulas fenestradas, válvulas fonadoras tipo Passy-Muir, e incluso, el sellado intermitente de la cánula con el neumotaponamiento deshinchado50-53.
La válvula fonadora tipo Passy-Muir es una válvula unidireccional, mediante la cual se genera una oclusión durante la espiración a la salida del aire por la cánula de traqueotomía, forzando el paso del aire transglótico (Fig. 5). Dicha válvula está contraindicada en pacientes con patología obstructiva en la región glótico-subglótica, bien por procesos estructurales, como por la existencia de un tumor, patología funcional como una parálisis de ambas cuerdas vocales, o por la existencia de edematización, granuloma, etc; puesto que en caso de usarse condicionaría una insuficiencia respiratoria inmediata y la asfixia en caso de mantenerse por tiempo prolongado. De igual forma durante el uso de la válvula fonadora será mandatorio el mantener deshinchado el neumotaponamiento de la cánula de traqueotomía.

Fig. 5. Mecanismo de acción de válvula fonadora tipo «Passy-Muir».
En pacientes con respiración espontánea, se realizará un sencillo test que consiste en la oclusión digital de la cánula de traqueotomía con el neumotaponamiento deshinchado, si el paciente es capaz de hablar y de respirar de una forma confortable podremos proceder a la terapia con la válvula fonadora. Para una mejor tolerancia a la misma y evitar sobreesfuerzo muscular es recomendable sustituir la cánula de traqueotomía por otra de una numeración 1-2 puntos ISO menor; de esta forma reduciremos resistencias espiratorias (aunque se aumentarán las inspiratorias) y también mejoraremos el manejo de secreciones que, durante el uso de la válvula fonadora, deben ser expectoradas por la vía aérea natural.
Una ventaja de uno de los tipos de válvula de Passy-Muir, es que sus medidas se adaptan a las cánulas de traqueotomía, pero también a tubuladuras de respiradores mecánicos, de forma que pacientes que requieren apoyo ventilatorio y que no presentan ningún compromiso estructural o funcional glótico se pueden beneficiar de su uso, durante maniobras de retirada de ventilación mecánica, adelantando el proceso de rehabilitación de su disfagia; de igual forma, pacientes que necesitan ventilación mecánica crónica pueden mejorar su calidad de vida de forma muy significativa al recuperar la fonación54,55.
Este tipo de válvula, en pacientes diagnosticados de I-G/SG, no evita durante su uso la broncoaspiración, tan solo la minimiza por lo que no se debe utilizar durante los períodos de sueño del paciente, siempre ha de usarse de forma concomitante a otras medidas como la elevación del cabecero 40o o mientras el paciente está sentado, uso de cánulas con sistemas de aspiración subglótica, humidificación adicional de la vía aérea, etc.51-53.
De forma no infrecuente, y debido a que la válvula no se adapta a los sistemas de humidificación pasiva de la vía aérea tipo Trach-Vent®, se puede favorecer la formación de tapones mucosos; éste problema se soluciona monitorizando el grado de las secreciones bronquiales, no permitiendo que exceda del grado 3 con incrementos de la aerosolterapia o empleando sistemas de humidificación activa por vapor de agua, siendo este último método el más eficaz y adecuado56,57.
Al igual que en los pacientes extubados, deberemos reevaluar frecuentemente la existencia de I-G/SG, en caso de persistir serán necesarias otras pruebas complementarias que descarten alteraciones asociadas (Fig. 6 algoritmo diagnóstico terapéutico en pacientes traqueotomizados).

Fig. 6. Propuesta de algoritmo diagnóstico terapéutico de disfagia en pacientes traqueotomizados.
RVM: retirada de ventilación mecánica; CPAP: continuous pulmonary airway pressure; RGE: reflujo gastroesofágico;
SNG: sonda nasogástrica; ISO: International Organization for Standardization.
Los pacientes traqueotomizados se beneficiaran además de tratamiento rehabilitador integral con adecuados ejercicios respiratorios, que permitan recuperar una capacidad vital y tos eficaz, junto con ejercicios específicos de deglución, estimulación de la tos y fortalecimiento de la musculatura laríngea y faríngea, aunque no existe evidencia científica al respecto se podría incluir la electroestimulación58,59.
Otras medidas terapéuticas como la estimulación gustatoria, con pequeñas cantidades de hielo pilé o la estimulación central utilizando esencias inhaladas (derivados de la pimienta), eficaces en pacientes con patología de origen neuromuscular, probablemente sean beneficiosas60.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Bibliografía
1. American Gastroenterological Association. Medical position statement on management of oropharyngeal dysphagia. Gastroenterology. 1999; 116:452. [ Links ]
2. Zambrana-Toledo González N. El mantenimiento de las orientaciones logopédicas en el paciente con disfagia orofaríngea de origen neurogénico. Rev Neurol. 2001; 32:986-9. [ Links ]
3. Spechler SJ. AGA technical review on treatment of patients with dysphagia caused by benign disorders of the distal esophagus. Gastroenterology. 1999; 117:233. [ Links ]
4. Goldsmith T. Evaluation and treatment fo swallowing disorders following endotracheal intubation and tracheostomy. Int anesthesiol Clin. 2000; 38:219-42. [ Links ]
5. Smith Hammond CA, Goldstein LB. Cough and aspiration of food and liquids due to oral-pharyngeal dysphagia: ACCP evidence-based clinical practice guidelines. Chest. 2006; 129:154S-68S. [ Links ]
6. Trapl M, Enderle P, Nowotny M, Teuschl Y, Matz K, Dachenhausen A, et al. Dysphagia Bedside Screening for Acute-Stroke Patients: The Gugging Swallowing Screen. Stroke. 2007; 38:2948-52. [ Links ]
7. Langdon C, Blacker D. Dysphagia in stroke: a new solution. Stroke Res Treat. 2010; 30:2010. [ Links ]
8. De Vita MA, Spierer-Rundback L. Swallowing disorders in patients with prolonged orotracheal intubation and tracheostomy tubes. Crit Care Med. 1990; 18:1328-30. [ Links ]
9. De Larminat V, Montravers P, Dureuil B, Desmonts J. Alteration in swallowing reflex after extubation in intensive care unit patients. Crit Care Med. 1995; 23:486-90. [ Links ]
10. Tolep K, Getch CL, Criner GJ. Swallowing dysfunction in patients receiving prolonged mechanical ventilation. Chest. 1996; 109:167-72. [ Links ]
11. Skoretz SA, Flowers HL, Martino R. The incidence of dysphagia following endotracheal intubation: a systematic review. Chest. 2010; 137:665-73. [ Links ]
12. Romero CM, Marambio A, Larrondo J, Warlker K, Lira MT, Tobar E, et al. Swallowing dysfunction in nonneurologic critically ill patients who requiere percutaneous dilatational tracheostomy. Chest. 2010; 137:1278-82. [ Links ]
13. Brown CV, Hejl K, Mandaville AD, Chaney PE, Stevenson G, Smith C. Swallowing dysfunction after mechanical ventilation in trauma patients. J Crit Care. 2011; 26:e9-e13. [ Links ]
14. American Thoracic Society; Infectious Diseases Society of America. Guidelines for the management of adults with hospital-acquired, ventilator-associated, and healthcare-associated pneumonia. Am J Respir Crit Care Med. 2005; 171:388-416. [ Links ]
15. Scalabrino N, Crespi L, Bosco M, Troisi E, Vezzano G, Baravelli M, et al. Diagnosis and Management of dysphagia in patients with tracheostomy tube alter cardiac surgery: an early screening protocol. Monaldi Arch Chest Dis. 2010; 74:70-5. [ Links ]
16. LeBlanc J, Shultz JR, Seresova A, de Guise E, Lamoreux J, Fong N, et al. Outcome in tracheostomized patients with severe traumatic brain injury following implementation of a specialized multidisciplinary tracheostomy team. J Head Trauma Rehabil. 2010; 25:362-5. [ Links ]
17. Stauffer JL, Olson DE, Petty TL. Complications and consequences of endotracheal intubation and tracheostomy: a prospective study in 150 critically ill adult patients. Am J Med. 1981; 70:65-76. [ Links ]
18. Dikeman KJ, Kazandjian MS. Communication and swallowing management of tracheostomized and ventilator dependent adults. 2nd ed. San Diego: Singular Publishing Group; 1995. [ Links ]
19. Ambrosino N, Carpene N, Gherardi M. Chronic respiratoriy care for neuromuscular diseases in adults. Eur Respir J. 2009; 34:444. [ Links ]
20. Perrin C, Unterborn JN, Ambrosio CD, Hill NS. Pulmonary complications of chronic neuromuscular diseases and their management. Muscle Nerve. 2004; 29:5-27. [ Links ]
21. Shaker R, Milbrath M, Ren J, Cambell B, Toohill R, Hogan W. Deglutitive aspiratio in patients with tracheostomy: effect of tracheostomy on the duration of vocal cord closure. Gastroenterology. 1995; 108:1357-60. [ Links ]
22. Barquist E, Brown M, Cohn S, Lundy D, Jackowski J. Postextubation fiberoptic endoscopic evaluation of swallowing after prolonged endotracheal intubation: a randomized, prospective trial. Crit Care Med. 2001; 29:1710-3. [ Links ]
23. Brady SL, Hildner CD, Hutchins BF. Simultaneous videofluoroscopic swallow study and modified Evans blue dye procedure: an evaluation of blue dye visualization in cases of known aspiration. Dysphagia. 1999; 14:150-1. [ Links ]
24. Dodds WJ, Stewart ET, Logemann JA. Physiology and radiology of the normal oral and pharyngeal phases of swallowing. AJR Am J Roentgenol. 1990; 154:953-63. [ Links ]
25. Stoeckli SJ, Huisman TA, Seifert B, Martin-Harris BJ. Interrater reliability of videofluoroscopic swallow evaluation. Dysphagia. 2003; 18:53-7. [ Links ]
26. Silver KH, Van Nostrand D, Kuhlemeier KV, Siebens AAA. Scintigraphy for the detection and quantification of subglottic aspiration: preliminary observations. Arch Phys Rehabil. 1991; 11:902-10. [ Links ]
27. Schönhofer B, Barchfeld T, Haidl P, Köhler D. Scintigraphy for evaluating early aspiration after oral feeding in patients receiving prolonged ventilation via tracheostomy. Intensive Care Med. 1999; 25:311-4. [ Links ]
28. Galli J, Valenza V, Paludetti G, Dálatri L, Di Nardo W, Meduri G, et al. An oropharyngeal-esophageal scintigraphic study of deglutition. Acta Otorhinolaryngol Ital. 1996; 16:412-9. [ Links ]
29. Belafsky PC, Blumenfeld L, LePage A, Nahrstedt K. The accuracy of the modified Evan´s blue dye test in predicting aspiration. Laryngoscope. 2003; 113:1969-72. [ Links ]
30. Donzelli J, Brady S, Wesling M, Craney M. Simultaneous modified Evans blue dye procedure and video nasal endoscopic evaluation of the swallow. Laryngoscope. 2001; 111:1746-50. [ Links ]
31. Brady SL, Hildner CD, Hutchins BF. Simultaneous videofluoroscopic swallow study and modified Evans blue dye procedure: an evaluation of blue dye visualization in cases of known aspiration. Dysphagia. 1999; 14:146-9. [ Links ]
32. Cameron JL, Reynolds J, Zuidema GD. Aspiration in patients with tracheostomies. Surg Gynecol Obstet. 1973; 136:68-70. [ Links ]
33. Rees CJ. Flexible endoscopic evaluation of swallowing with sensory testing. Curr Opin Otolaryngol Head Neck Surg. 2006; 14:425-30. [ Links ]
34. Brady SL, Wesling M, Donzelli J. Pilot date on swallow function in non dysphagic patients requiring a tracheotomy tube. Int J Otolaryngol. 2009; 2009:610849. [ Links ]
35. Da Silva AP, Lubianca Neto JF, Santoro PP. Comparison between videofluoroscopy and endoscopic evaluation of swallowing for the diagnosis of dysphagia in children. Otolaryngol Head Neck Surg. 2010; 143:204-9. [ Links ]
36. Warnecke T, Ritter MA, Kroger B, Oelenberg S, Teismann I, Heuschmann , et al. Fiberoptic endoscopic dysphagia severity scales predits outcome after acute stroke. Cerebrovasc Dis. 2009; 28:283-9. [ Links ]
37. Duval M, Black MA, Gesser R, Krug M, Ayotte D. Multidisciplinary evaluation and management of dysphagia: the role for otolaryngologists. J Otolatyngol Head Neck Surg. 2009; 38:227-32. [ Links ]
38. Butler SG, Stuart A, Markley L, Rees C. Penetration and aspiration in healthy older adults as assessed during endoscopic evaluation of swallowing. Ann Otol Rhinol Laryngol. 2009; 118:190-8. [ Links ]
39. Kelly AM, Drinnan MJ, Leslie P. Assessing penetration and aspiration: how do videofluoroscopy and fiberoptic endoscopic evaluation of swallowing compare?. Laryngoscope. 2007; 117:1723-7. [ Links ]
40. Kelly AM, Leslie P, Beale T, Payten C, Drinnan MJ. Fibreoptic endoscopic evaluation of swallowing and videofluoroscopy: does examination type influence percepcion of pharyngeal residue severity?. Clin Otolaryngol. 2006; 31:425-32. [ Links ]
41. Buchholz D, Neumann S. Solid-state computerized manometry improves diagnostic yield in pharyngeal dysphagia: simultaneous videoradiography and manometry in dysphagia patients with normal barium swallows. Dysphagia. 1999; 11:219-20. [ Links ]
42. Rommel N, Omari T. Abnormal pharyngoesophageal function in infants and young children: diagnosis with high-resolution manometry. J Pediatr Gastroenterol Nutr. 2011; 52:S29-30. [ Links ]
43. Burgess Ng, Wyeth JW. An audit of combined multichannel intraluminal impedance manometry in the assessment of dysphagia. J Gastroenterol Hepatol. 2011; 26:79-81. [ Links ]
44. Omari TI, Dejaeger E, van Beckeyoort D, Goeleven A, Davidson GP, Dent J, et al. A method to objectively assess swallow function in adults with suspected aspiration. Gastroenterology. 2011; 140:1454-63. [ Links ]
45. Mielens JD, Hoffman MR, Ciucci MR, Jiang JJ, McCulloch TM. Automated analysis of pharyngeal pressure data obtained with high-resolution manometry. Dysphagia. 2011; 26:3-12. [ Links ]
46. Inagaki D, Miyaoka Y, Ashida I, Yamada Y. Activity pattern of swallowing-related muscles, food properties and body position in normal humans. J Oral Rehabil. 2009; 36:703-9. [ Links ]
47. O´Kane L, Groher ME, Silva K, Osborn L. Normal muscular activity during swallowing as measured by surface electromyography. Ann Otol Rhinol Laryngol. 2010; 119:398-401. [ Links ]
48. Perlman AL. Electromyography in oral and pharyngeal motor disorders. Goyal and Shaker: GI motility online; 2006. Disponible en: http://www.nature.com/gimo/contents/pt1/full/gimo32.html. doi:10.1038/gimo32. [ Links ]
49. Camargo FP, Ono J, Park M, Caruso P, Carvalho CR. An evaluation of respiration and swallowing interaction after orotracheal intubation. Clinics. 2010; 65:919-22. [ Links ]
50. LeBlanc J, Shultz JR, Seresova A, de Guise E, Lamoureux J, Fong N, et al. Outcome in tracheostomized patients with severe traumatic brain injury following implementation of a specialized multidisciplinary tracheostomy team. J Head Trauma Rehabil. 2010; 25:362-5. [ Links ]
51. Dattelbach MA, Gross RD, Mahlmann J, Eibling DE. Effect of the Passy-Muir valve on aspiration in patients with tracheostomy. Head Neck. 1995; 17:297-302. [ Links ]
52. Stachler RJ, Hamlet SL, Choi J, Fleming S. Scintigraphic quantification of aspiration reduction with the Passy-Muir valve. Laryngoscope. 1996; 106:231-4. [ Links ]
53. Elpern EH, Borkgren Okonek M, Bacon M, Gertung C, Skrzynski M. Effect of the Passy-Muir tracheostomy speaking valve on pulmonary aspiration in adults. Heart lung. 2000; 29:287-93. [ Links ]
54. Byrick RJ. Improved communication with the Passy-Muir valve: the aim of technology and the result of training. Crit Care Med. 1993; 21:483-4. [ Links ]
55. Manzano JL, Lubillo S, Henríquez D, Martín JC, Pérez MC, Wilson DJ. Verbal communication of ventilator-dependent patients. Crit Care Med. 1993; 21:512-7. [ Links ]
56. John V, Fahy MD, Burton F, Dickey MD. Airway mucus function and dysfunction. N Engl J Med. 2010; 363:2233-47. [ Links ]
57. Hasani A, Chapman TH, McCool D, Smith RE, Dilworth JP, Aqnew JE. Domiciliary humidification improves lung mucociliary clearance in patients with bronchiectasis. Chron Respir Dis. 2008; 5:81-6. [ Links ]
58. Rodriguez PO, Setten M, Maskin LP, Bonelli I, Vidomlansky SR, Attie S, et al. Muscle weakness in septic patients requiring mechanical ventilation: protective effect of transcutaneous neuromuscular electrical stimulation. J Crit Care 2011 [Epub ahead of print] [ Links ].
59. Camaby-Mann GD, Crary MA. Adjunctive neuromuscular electrical stimulation for treatment-refractory dysphagia. An Otol Rhinol Laryngol. 2008; 117:279-87. [ Links ]
60. Takea E, Satoru E, Masahiro M, Mitsuru K, Azusa I, Hiroyuki A, et al. A randomized trial of olfactory stimulation using black pepper oil in older people sith swallowing dysfunction. J Am Geriatr Soc. 2006; 54:1401-6. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
afernandezcarmona@hotmail.com
(A. Fernández-Carmona).
Recibido 27 Julio 2011
Aceptado 10 Septiembre 2011

















