Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista de la Asociación Española de Neuropsiquiatría
versión On-line ISSN 2340-2733versión impresa ISSN 0211-5735
Rev. Asoc. Esp. Neuropsiq. vol.31 no.4 Madrid oct./dic. 2011
https://dx.doi.org/10.4321/S0211-57352011000400008
A propósito de un caso: Doctor ya sabe; esto es un juego
A case report: Doctor, you know, this is a game
José Luis Fortes Álvareza, Noemí Gutiérrez Luqueb, María Teresa Santos Gallegoc, Ernesto Landa Contrerasd, Adolfo Benito Ruize, Nuria López Villaplanaf
aMIR de Psiquiatría. Hospital Provincial de Toledo
bPIR Hospital Provincial de Toledo
cPIR Hospital General San Jorge de Huesca
dMIR de Psiquiatría. Hospital Provincial de Toledo
ePsiquiatra. Hospital Provincial de Toledo
fPsicóloga Clínica. Hospital Provincial de Toledo
Dirección para correspondencia
RESUMEN
El caso que vamos a tratar en esta sección, creemos que puede ser muy interesante, pues se trata de un paciente de 32 años que presentando una personalidad previa muy peculiar, ha desarrollado al menos en el tiempo de sus dos ingresos una psicopatología y una alteración de conducta bastante llamativas, esto junto con la biografía del paciente y su forma de relacionarse con todos nosotros hace que el cuadro que presentamos y eso es nuestra principal intención despierte en los lectores la misma curiosidad que despertó en nosotros, profesionales que trabajamos en el Servicio de Psiquiatría del Hospital Provincial de Toledo. Realmente se trata de dos posibles diagnósticos muy distintos en el mismo paciente, el primero que impresiona de trastorno disociativo versus simulación y el segundo encaja más en un cuadro psicótico a filiar. (1)
Palabras clave: Trastorno disociativo. Episodio psicótico breve. Trastorno esquizofreniforme. Bouffée delirante. Psicosis cicloide.
ABSTRACT
We will discuss in the present article a very interesting case. This is a patient of 32 years old with a peculiar premorbid personality, who at least during his two previous psychiatric admissions has developed an intriguing psychopatology and behavior disorder; these aspects, his biography and the way he related with staff members and other patients make us think it can arouse curiosity among readers as well it did among staff members of the Psychiatry Department at Hospital Provincial of Toledo. We thought of 2 possible diagnosis, Dissociative Disorder versus Malingering but we think the second one fits better in a box of Acute Polymorphic Psychotic Disorder without symptoms of Schizophrenia(1).
Key words: Dissociative Disorder, Brief Psychotic Disorder, Schizophreniform Disorder, Acute Polymorphic Psychotic Disorder without symptoms of Schizophrenia, Bouffee Delirant, Cycloid Psychosis.
Primer ingreso: 25/06/2010
Motivo de consulta:
Paciente de 32 años que es derivado del Hospital Virgen de la Salud para valoración de psiquiatría por cuadro disociativo y alteración de la conducta, una vez descartada organicidad.
Enfermedad actual
El paciente después de visitar a su padre en el hospital, enfermo terminal de un oligodendroglioma blastiforme, (diagnosticado hace 18 meses) conduce por la carretera de Aranjuez- Toledo y en un momento dado comienza a golpear en repetidas ocasiones al coche que circulaba delante de él, los ocupantes del vehículos sorprendidos al ver que no cesaba en su actitud, deciden llamar a la Guardia Civil que al presentarse en el lugar de los hechos le obligan a parar y a salir del coche.
El paciente se muestra perplejo, no responde a las órdenes que le indican los agentes, mostrando pasividad y mutismo, se niega a salir del coche, por lo que los guardias se ven obligados a romper el cristal de la ventanilla.
Cuando llega a nuestro Hospital, no está abordable y es imposible realizar la entrevista, comenta que no es el señor que llaman los médicos, que no sabe porque está aquí, él es un carpintero metálico y está en el Hospital porque se ha hecho un esguince.
La familia está desbordada por los acontecimientos, no saben que le ha podido pasar, pero si reconocen que últimamente estaba más místico y solitario que otras veces, sin llegar a presentar alteraciones sensoperceptivas.
Debemos remontarnos 18 meses hacia atrás en el tiempo cuando diagnosticaron a su padre un oligodendroglioma multiforme, con muy mal pronóstico. El paciente se vuelca con su padre en los cuidados, en la rehabilitación, le da la comida, lo asea, lo cambia de ropa. En este tiempo la familia lo ve más cariñoso, con un discurso algo extravagante, de tipo místico, reconocen que llevaba una temporada muy estresado, estaba muy implicado en los cuidados del padre, reprochando a los hermanos que deberían haber participado más en esos cuidados.
Antecedentes familiares:
Un primo hermano y un tío diagnosticados de esquizofrenia.
Antecedentes personales
No enfermedades médicas de interés
No es partidario de la medicina tradicional. No toma ningún tipo de medicación.
A los 17 años consulta al Psicólogo tras una mala experiencia con una chica que mantiene su primera relación sexual y no hubo afecto (era su primera vez y no sintió nada hacia ella)
Comienza a estudiar electrónica a los 15 años, terminó a los 19 años.
A los 16-17 años colecciona y estudia la revista de inversión
Tuvo muchos trabajos, en Bares de camarero, de celador en Hospitales (celador de psiquiatría en el Gregorio Marañón), especialmente en verano para sacarse un dinero ya que vivía con los padres.
En el año 2000 se va a EEUU y en el 2001 a Reino Unido.
Evolución del primer ingreso:
Desde el primer momento llama la atención la incongruencia de la clínica que el paciente manifiesta.
En las primeras entrevistas muestra una actitud desafiante, utiliza parares-puestas, la información referente a su identidad la cambia el paciente constantemente, unas veces dice que es carpintero metálico, otras veces que está en la calle, otras que es fontanero etc.
Lo mismo ocurre con sus padres, afirma que están muertos por accidente, pero unas veces es de tren, otras de barco, otras de coche, no se acuerda de ellos porque era muy pequeño y se tuvo que buscar la vida solo.
La incongruencia es manifiesta también en cuanto al contacto con los familiares, en la consulta dice que no los conoce de nada pero al despedirse llama a su cuñada por su nombre, cuando ve a su madre, se adelanta a afirmar el paciente: No señora, usted no es mi madre.
Trata de ayudar a los pacientes, especialmente a los mayores les acompaña, les coge del brazo, entra con ellos en el botiquín.
Durante la primera semana el paciente rechaza tomar la medicación y se sospecha que la tira o esconde
En la segunda semana del ingreso se decide restringir salidas de la habitación y no recibir llamadas, los primeros días el paciente persiste en su conducta, pero al quinto día se muestra mas colaborador y abordable, comenzando a recordar aspectos de su vida, sabe cuantos hermanos son, como se llama pero no sabe si sus padres viven inicialmente, coincide con la final del Mundial España- Holanda, que pide permiso para verlo y se le deniega.
Se vuelve a permitir las visitas y llamadas, y en las entrevistas familiares se sitúa en su realidad diaria, sabe quien es, su nombre, el de su pareja, el hijo de esta etc.
Días de estancia: 19
Segundo ingreso: 19/08/2010
Motivo de consulta: Angustia, traído por la pareja y su madre. El paciente no quería venir.
Desde hace 1 semana lo ven más angustiado, lloroso, lábil, desconfiado y con permanentes pensamientos relacionados con la muerte. La familia lo ve "raro", incoherente. La pareja se fue a la playa con su hijo hace una semana, el no quiso acompañarlos.
Menciona conflicto de lealtad al tener que elegir entre su madre y su pareja, lo que relaciona con el pasado- futuro, siente que ha perdido a su madre al irse a vivir con su pareja.
Expl: Consciente, ansiedad moderada-intensa, lábil, lloroso, discurso incoherente, interpretaciones delirantes -cree que puede influir en que los demás mueran-suspicaz, impresiona de ocultar información.
JC: probable depresión con sintomas psicóticos.
Evolución del segundo ingreso:
Estructura de pensamiento delirante, cree que todos los pacientes son actores y que nosotros los profesionales estamos compinchados. Posibles ideas delirantes de filiación. Está irritado.
Ingresó porque se sentía en un estado de éxtasis, ocasionado por el amor. Viene llorando al Botiquín, muy angustiado, discurso relacionado con el amor; en contradicción con sentimientos de malestar. Piensa que su familia lo han engañado y se siente utilizado por ellos. Dice que se ha perdido una parte de él con la muerte de su padre.
Durante este segundo ingreso llama la atención las fluctuaciones que experimenta el paciente a lo largo de días y horas, tanto afectivamente como conductualmente que desconciertan a los terapeutas y así pasa de momentos de euforia y exaltación a estados de depresión, con pensamientos muy negativos. En ocasiones pasa de estar muy adecuado y colaborador a situaciones donde se manifiesta irritable, hostil hacia los profesionales y su familia, sin respetar normas ni limites.
Al alta el paciente está mejor, más tranquilo, tiene conciencia parcial de enfermedad, planes de futuro más adecuados y realistas, discurso coherente.
Se muestra reacio a tomar medicación, no cree que la necesite, su madre piensa lo mismo, la pareja es más realista.
Dado que en las visitas está más centrado se decide dar alta e insistiendo en las revisiones y adherencia terapéutica. El paciente se compromete a pedir ayuda si la necesita.
Días de estancia: 43 días.
DIAGNOSTICO AL ALTA: TRASTORNO PSICÓTICO AGUDO POLIMORFO sin síntomas de esquizofrenia.
Evaluación por parte de psicología clinica:
Ante las sospechas de que el paciente esté simulando la sintomatología disociativa, se decide derivar a psicología clínica para evaluación. Se muestra reticente a ser entrevistado, negándose a ello en el primer intento, diciendo que él no es el paciente al que se refieren. Su actitud es correcta y sonriente.
Se eligen el Test de Bender y algunos subtests de la Escala de Inteligencia de Weschler para Adultos (WAIS-III) para obtener información acerca de su actitud ante la evaluación. Se elige el Test de Bender para observar la reacción del paciente a una prueba no verbal, donde tendría menos control sobre el significado de su respuesta. Se eligen los subtests de Figuras Incompletas y de Dígitos porque evalúan habilidades que no deberían verse afectadas por una amnesia disociativa. Sus ítems resultarían sencillos teniendo en cuenta el nivel de funcionamiento previo del paciente.
Cuando se realiza la entrevista de evaluación, mantiene una actitud evasiva y jocosa. Intenta incomodar a las evaluadoras con una actitud seductora.
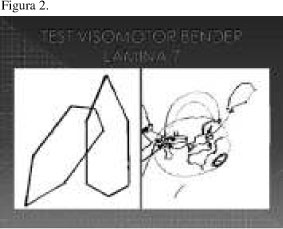
La realización del Test de Bender se realiza dentro del tiempo normal para esta prueba. Se observan distorsiones en todas las figuras. En algún momento verbaliza que le parece difícil su ejecución. Le tiembla el pulso ligeramente, pero no llega a reflejarse en el trazo. (Figura 1, 2 y 3) En sus copias se rompe la gestalt de las figuras. Las primeras son más reconocibles, las siguientes son en ocasiones extravagantes (Nodelis et al) (2) (p. ej. dibuja el planeta tierra o escribe un número en lugar de dibujar puntos). Utiliza dos hojas en total y al final pide numerarlas, pregunta en qué orden las numera pero lo hace a la inversa de como se le indica.
En segundo lugar se administra el subtest Figuras Incompletas del WAIS-III. Continúa con actitud jocosa, ninguna de sus respuestas es correcta y muchas veces da respuestas extrañas a los ítems (p. ej., en el ítem 4 donde hay un maletín al que le falta un pestillo responde "falto yo"; en el ítem 5 donde hay un tren que circula por un solo raíl dice que lo que falta es "mis padres que murieron" dato que no se corresponde con su vida real; en el ítem 11 en que se muestra una tarta a la que le falta un adorno contesta "el perro para que se la coma y los pájaros para que picoteen", riendo).
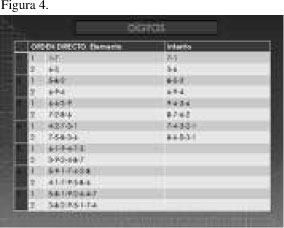
En último lugar en esta primera entrevista se administra el subtest Dígitos del WAIS-III. En la primera parte, Dígitos en Orden Directo, da su respuesta en orden inverso o desordenado. En Dígitos en Orden Inverso da su respuesta en orden directo, diciendo que no entiende las instrucciones y pidiendo a la evaluadora que se las vuelva a explicar. (Figura 4 y 5).
En una segunda entrevista se interesa por los resultados de las pruebas que se administraron en la sesión anterior preguntando "si está loquísimo". Se le devuelve que en este momento no se aprecia que presente ningún trastorno grave, pero que esto no significa que no esté sufriendo. Continúa mostrando la misma actitud que en la entrevista anterior.
Discusión
Hay varios signos a favor de la hipótesis de que el paciente esté simulando los síntomas disociativos, según los criterios de diversos autores (Tapia et al.) (3)
El paciente no comparte información personal y no coopera en la entrevista, intenta desviarla con comentarios inapropiados. En ocasiones, dice explícitamente que no desea hablar de temas personales. El paciente realiza todas las pruebas que se le proponen, pero todas sus respuesta son incorrectas y muchas de ellas extravagantes. Esto puede estar reflejando tanto un intento del paciente de dar respuestas patológicas según sus ideas previas, como una forma evitar que se le conozca a través de los tests y de las entrevistas. En todo caso supone una actitud intencional poco colaboradora. Además, estas respuestas erróneas no son coherentes con su nivel de funcionamiento previo conocido a través de la historia clínica. Tampoco son características de la amnesia disociativa.
Si bien los conceptos de psicosis cicloides y bouffée delirante podrían considerarse como sinónimos, las categorías diagnósticas de la CIE-10 se condicionan mutuamente y la decisión diagnóstica depende en última instancia del criterio profesional.
Bouffée delirante:
Las "Bouffés delirantes" de la escuela francesa, cuyos criterios diagnósticos no se han modificado desde su descripción original se caracterizan por: comienzo brusco, polimorfismo y remisión sin defecto.
Valentin Magnan (5) crea en 1893 el concepto de bouffée délirante, una de las referencias fundamentales de la psiquiatría francesa. Estos cuadros estaban ligados a la idea de "degeneración" de Morel, que hace referencia a una determinada predisposición o diátesis que conlleva la posible aparición de estas psicosis. El concepto de degeneración no se refiere a que vaya a producirse un deterioro en el paciente, sino sólo a esta predisposición que implicará riesgo de recidivas.
Se trataba de episodios psicóticos de comienzo súbito, constituyendo cuadros delirantes polimorfos, variables y pluritemáticos, con posible enturbiamiento de la conciencia e inestabilidad emocional, de evolución rápida y finalización brusca con recuperación completa. Aunque las recidivas son posibles, los intervalos no presentan síntomas.
El diagnóstico de bouffée délirante cayó en desuso y de nuevo fue recuperado por Henri Ey (6) quien las describe, siguiendo a Magnan, como cuadros caracterizados por la eclosión súbita de un delirio transitorio y polimorfo en sus temas y manifestaciones, rico en intuiciones e interpretaciones delirantes, alucinaciones diversas y alteraciones del humor, que puede oscilar de la exaltación a la angustia, y serían formas opuestas a los delirios crónicos.
En cuanto al pronóstico, Ey afirma que se llega a una remisión sin secuelas ni complicaciones, aunque, al suponer que el paciente tiene una predisposición a estos cuadros, existe riesgo de recidiva. También es posible que algunos casos de psicosis delirantes agudas terminaran evolucionando a una psicosis esquizofrénica o a un delirio crónico del tipo de la paranoia o la parafrenia. En el sistema clasificatorio actual empleado en la psiquiatría francesa, el INSERM, todavía se emplea el concepto de bouffée délirante, en base a los criterios operacionales de las descripciones clásicas.
Psicosis Cicloide:
Su clasificación nosológica no está del todo clara: las Psicosis Cicloides han sido consideradas bien como trastornos psicóticos independientes, alteraciones independientes o bien como una variedad atípica de las psicosis afectivas. Por su parte la CIE-10 considera a las Psicosis Cicloides como forma de desarrollo perteneciente al espectro de la esquizofrenia.
El desarrollo del concepto de las psicosis cicloides se remonta al problema de las "psicosis atípicas", el cual surgió a su vez de la dicotomía de las psicosis endógenas de Kraepelin (7). Este problema concierne a la clasificación de aquellas psicosis que no pudieron ser asignadas ni a la demencia precoz ni a la enfermedad maníaco-depresiva, ni debido a su sintomatología desde un corte transversal, ni por su curso y desenlace que probaron ser extremadamente diferentes.
Para solucionar este problema, una estrategia es ampliar el concepto de la esquizofrenia, como fue inaugurado por Bleuler. El Tratado de Psiquiatría de Eugen Bleuler (8) toma una postura particular ante el tema: parte de un diagnóstico transversal de esquizofrenia en base a los síntomas primarios de laxitud asociativa, trastorno de la afectividad, ambivalencia y autismo. Esta visión transversal permite la inclusión dentro del grupo de las esquizofrenias de los cuadros psicóticos agudos con curación completa, es decir, lo que ahora consideraríamos trastornos psicóticos agudos, según la CIE-10. Esta ampliación del concepto de esquizofrenia por comparación con el más restringido de Kraepelin, que exigía la presencia longitudinal de un deterioro, implica una mejora del pronóstico, aunque pierde parcialmente la posibilidad de diferenciar entre psicosis agudas y esquizofrenia.
La base clínico-descriptiva para una diferenciación de los diversos y distintos síndromes había sido elaborada ya por Carl Wernicke, (9) quien había descrito una variedad de condiciones clínicas independientes sin consideraciones pronosticas o nosológicas y delineó entre otras la "psicosis cíclica de la motilidad", la "psicosis de angustia", la "autopsicosis expansiva con ideas autóctonas", la "confusión agitada" y la "acinesia intrapsíquica". De este modo, Wernicke había reconocido ya los síndromes típicos de las psicosis cicloides.
La situación entonces quedaba de la siguiente manera, por un lado la visión más amplia de Bleuler, quien incluía este tipo de psicosis dentro de la esquizofrenia (esquizofrenia como concepto amplio). Y por el otro, el punto de vista de carácter independentista de Wernicke, el cual defendía la existencia de síndromes psicóticos distintos de la esquizofrenia.
Años más tarde Karl Kleist (9) hizo entonces el primer intento para integrar las exactas diferenciaciones psicopatológicas de Wernicke con la visión etiológica, por un lado, y con la orientación pronóstica de Kraepelin, por el otro. Denominó "psicosis marginales" (Randpsychosen) a las psicosis atípicas, expresando de este modo su separación de la esquizofrenia. Distinguió las "psicosis marginales" epileptoide, paranoide y cicloide. La última contenía la psicosis de la motilidad y la psicosis confusional. Kleist clasificó la "psicosis delirante de angustia-extásica" (ängstlich-ekstatische Wahnpsychose) como una subforma de la "psicosis marginal" paranoide.
Karl Leonhard (10,11) estableció definitivamente el concepto de las psicosis cicloides basándose en los trabajos previos de Kleist y Wernicke. Resumió la psicosis de angustia-felicidad, la psicosis confusional y la psicosis de la motilidad bajo el concepto de "psicosis cicloides", término que introdujo definitivamente, considerando sus características distintivas de sintomatología, curso, desenlace y baja carga genética. En su subdivisión enfatizó la independencia nosológica de este grupo de psicosis representándolo como uno de los cinco grupos principales de psicosis endógenas. Leonhard elaboró meticulosamente los criterios diagnósticos para las tres subformas de psicosis cicloides: la psicosis de la motilidad (acinética-hipercinética), la psicosis de angustia-felicidad, y la psicosis confusional excitada-inhibida.
1. La psicosis de la motilidad (acinética-hipercinética) alterna fases de hipercinesia y de acinesia, siendo los síntomas más característicos las hipercinesias expresivas y pseudoexpresivas, los movimientos pseudoespontáneos y en cortocircuito, las paracinesias y la inmovilidad de tipo cataléptico con rigidez mímica y negativismo. El disturbio psicomotor no depende aquí de trastornos del pensamiento o de la emoción. En los estados acinéticos los movimientos reactivos desaparecen y los movimientos expresivos se vuelven rígidos. Durante los episodios hipercinéticos se revelan a menudo declaraciones inconexas con interrupciones, resultando un tipo característico de habla impulsiva e incoherente. Los falsos reconocimientos de personas, las ideas de autorreferencia y las alucinaciones pueden acompañar a los síntomas psicomotores. La acinesia es frecuentemente más severa y dura más tiempo que la hipercinesia, pero se presentan juntas más raramente.
2. La psicosis de angustia-felicidad o ansioso-extática, tiene como rasgos característicos la ansiedad intensa y fluctuante: angustia, acompañada de desconfianza, ideas autorreferenciales y, a menudo, alucinaciones, que oscila con sentimientos de felicidad, éxtasis y placidez, delirios místico-religiosos, ideas de felicidad, principalmente de tipo altruista. Los pacientes desean, principalmente, hacer felices a los otros y hacerlos sentirse elevados, incluso a un nivel divino. Estas ideas de autosacrificio por los demás, se basan tanto en la angustia como en el éxtasis, y son principalmente de carácter religioso. Las fases de angustia son mucho más comunes que las fases extásicas. A menudo las ideas desaparecen lentamente en comparación con las alteraciones afectivas.
3. La psicosis confusional (excitada-inhibida) tiene como síntoma esencial un trastorno del pensamiento, que puede consistir en aceleración y ruptura de la línea directriz con verborrea que en ocasiones llega a la incoherencia, o bien puede estar muy lentificado. Los contenidos anormales del pensamiento incluyen primeramente, en los episodios excitados, el falso reconocimiento de personas y a menudo ideas de autorreferencia y alucinaciones, particularmente de naturaleza auditiva. En los episodios inhibidos la perplejidad se acompaña frecuentemente por ideas de significado, autorreferencias, alucinaciones, confusión mental o estupor. Ocurren rápidas alteraciones del afecto.
Perris entiende que en la clínica prácticamente no es posible distinguir estos tres tipos aisladamente, por lo que sería preferible hablar de las psicosis cicloides como un solo grupo. Perris y Brockington (1981); (12,13) postulan unos criterios diagnósticos para este trastorno:
A) Condición psicótica aguda entre los 15 y los 50 años.
B) Comienzo repentino en unas cuantas horas o, como mucho, unos cuantos días.
C) Para el diagnóstico definitivo se requiere la concurrencia de, al menos, cuatro de los siguientes síntomas:
1. Confusión en algún grado, frecuentemente expresada como perplejidad.
2. Delirios con humor incongruente, de cualquier tipo, la mayoría de las veces de contenido persecutorio.
3. Experiencias alucinatorias, de cualquier tipo, a menudo relativas al temor a la muerte.
4. Una arrolladora, espantosa y persuasiva experiencia de ansiedad, no relacionada con una particular situación o circunstancia.
5. Profundos sentimientos de felicidad o éxtasis, la mayoría de las veces de tonalidad religiosa.
6. Alteraciones de la motilidad de tipo acinético o hipercinético.
7. Una particular preocupación por la muerte.
8. Cambios de humor en origen, no lo bastante pronunciados como para justificar el diagnóstico de trastorno afectivo.
D) No hay una constelación sintomatológica fija, por el contrario, los síntomas pueden cambiar frecuentemente en el curso del mismo episodio, desde luego mostrando características bipolares.
Posteriormente estos criterios fueron adaptados por la Asociación Mundial de Psiquiatría (Berner et al. 1992) y se incluyeron en un formato más descriptivo en la clasificación CIE-10 publicada por la OMS en 1992 donde reconoce la existencia de los trastornos psicóticos agudos y transitorios como cuadros con entidad propia independientes de las psicosis afectivas. El concepto diagnóstico para su inclusión en la CIE-10 fue validado de diferentes maneras:
Primero, el análisis factorial reveló un conjunto específico de síntomas de los cuales cinco tienen un mayor valor predictivo: perplejidad, desorientación, fluctuaciones de motilidad fásicas, felicidad-éxtasis y ansiedad-pánico.
Además, aplicando un enfoque polidiagnóstico, McGorry (14) demostró una tasa de concordancia diagnóstica moderadamente alta entre la psicosis esquizoafectiva de Kasanin (15) la bouffée delirante y la manía esquizoafectiva (cuadros agudos). No existía concordancia diagnóstica con el trastorno esquizoafectivo del DSM-III-R ni con la psicosis atípica.
Segundo, en cuanto a la validez del pronóstico, se ha demostrado repetidamente que este tipo de psicosis tiene un buen pronóstico sin que se produzcan estados defectuales afectivos o del comportamiento, a pesar de su reagudización, mostrando un perfil sintomático diferente del que posee el trastorno afectivo bipolar, la esquizofrenia o el trastorno esquizoafectivo.
Tercero, existe alguna evidencia acerca de un impacto, sólo marginal, de los factores genéticos, especialmente en comparación con los trastornos afectivos bipolares. Además, otros datos de estudios epidemiológicos han revelado una incidencia de un año para las psicosis cicloides del 0,04%, que es la mitad de la incidencia de la esquizofrenia.
Consideraciones finales:
Evaluando restrospectivamente el caso nos encontramos ante un paciente que tiene un primer ingreso psiquiátrico tras un altercado público. La situación previa del paciente, muy centrado en el cuidado de su padre, con disputas con los hermanos sobre quién debía ser el cuidador principal, conflicto afectivo con la pareja y sintiéndose ante la disyuntiva de elegir entre ella y su padre a la hora de dedicar su tiempo, además de los datos que se tienen sobre el paciente referidos a los días anteriores al ingreso (más aislado, irritable, taciturno...) nos hacen pensar en la presencia de sintomatología ansiosa adaptativa ante el contexto interpersonal. En esta situación parece que el paciente sufre un cuadro disociativo (golpea a otro vehículo sin motivo, la policía le saca tras horas hablándole sin respuesta, rompiendo la ventanilla al no obedecer a órdenes y refieren verle mutista y perplejo. Acaba ingresando en la UHB de Psiquiatría del Hospital Provincial de Toledo.
Durante este primer ingreso la impresión de personal, familia, sensación clínica de terapeutas y pruebas psicométricas orientan a un diagnóstico de simulación, así como la resolución final tan brusca del caso. Impresiona de que el paciente, incapaz de resolver la situación de angustia y probablemente el fallecimiento de su padre (se produce a los pocos días de ingreso y es de suponer que el paciente lo sospeche, dada la gravedad previa y que su madre deja de acudir durante 4 días tras el fallecimiento de éste a verle al hospital) mantiene la simulación ante el miedo a enfrentarse a una situación para la que no se siente preparado, pero que al mismo tiempo no puede expresar que no puede asumirlo, negándose a la ayuda de los terapeutas y manteniendo la simulación a pesar de las confrontaciones por parte de los médicos y psicólogos. Seguramente los rasgos previos caracteriales, con tendencia al narcisismo del paciente pudieron ser los potenciadotes de su conducta.
Durante el segundo ingreso sin embargo, el paciente manifiesta sintomatología importante, no ha tomado la medicación desde el alta previa, y según refiere la familia ha presentado sintomatología ansiosa, afectiva y psicótica. Durante el ingreso mantiene dicha clínica, con ansiedad, insomnio, irritabilidad puntual, fluctuaciones afectivas, interpretaciones e ideas delirantes de perjuicio y persecución. Dicha clínica cede de forma progresiva con neurolépticos, antidepresivos y ansiolíticos.
Al alta el paciente admite tratamiento, no presenta síntomas en la esfera afectiva, ansiosa o del orden psicótico. El diagnóstico al alta es Trastorno psicótico agudo polimorfo sin síntomas de esquizofrenia (F23.0)
Aunque en los últimos años se han hecho numerosos estudios que confirman la existencia de un tercer grupo diferente a las dos psicosis endógenas clásicas, las clasificaciones actuales (CIE-10 y DSM-IV) no reconocen las psicosis cicloides como tal y las incluyen en otras entidades inespecíficas, trastorno psicótico agudo polimorfo y trastorno psicótico breve. No obstante, existen evidencian científicas suficientes para pensar en su existencia, se ha observado un comportamiento peculiar de la onda P300, presentando una mayor amplitud, y también se han encontrado sutiles diferencias en neuroimagen. En la esquizofrenia hay un mayor incremento del volumen ventricular, y además también está reducida el área 5 del cuerpo calloso, lo que indica una menor cantidad de conexiones interhemisféricas.
Además desde el punto de vista epidemiológico hay estudios que consideran que las psicosis cicloides son relativamente frecuentes, constituyendo entre el 4 y el 15% de las admisiones psiquiátricas.
A modo de resumen la sensación con la que nos quedamos los clínicos es que el paciente presentó en primer lugar un episodio disociativo que se resolvió rápidamente, presentado como desencadenante una situación estresante interpersonal mantenida, para posteriormente realizar una simulación de síntomas en el primer ingreso. Posteriormente, tras un alta en la que se niega a tratamiento se mantiene la situación de estrés y el paciente acaba ingresando con síntomas ansiosos, afectivos y psicóticos, que ceden con medicación, siendo diagnosticado de psicosis aguda polimorfa.
Bibliografía
(1) Asociación Americana de Psiquiatría, Manual diagnóstico y estadístico de los trastornos mentales (4a ed, texto revisado) (DSM-IV-TR), Barcelona, Masson, 2002. [ Links ]
(2) Nodelis, H. El test de Bender. Psicosis demencias y otros cuadros. Una guía práctica. Buenos Aires: ATUEL; 1995 [ Links ]
(3) Tapia, A, Bello, DP, González, JL, Vesga, VJ. Ensayo sobre criterios de simulación de psico-patologías para argumentar inimputabilidad en procesos judiciales. [online]. Disponible en: URL: http:://psicologiajuridica.org/psj6.html [ Links ]
(4) Organización Mundial de la Salud, Décima revisión de la Clasificación Internacional de las Enfermedades (CIE-10), Madrid, Meditor, 1992. [ Links ]
(5) Huertas R. Valentin Magnan y la teoría de la degeneración. Rev. Asoc. Esp. Neuropsiquiatría. Vol.v, no 14;1985:361-367. [ Links ]
(6) Ey H, Bernard P, Brisset CH. Psicosis delirantes agudas; En: Tratado de Psiquiatria. 8a edic. Elsevier Masson; 1978: 267-274. [ Links ]
(7) Kraepelin E. Psiquiatrie. Leipzig. Barth. 8o ed.1920: 1913-1915. [ Links ]
(8) Bleuler E. Tratado de Psiquiatría. Espasa Calpe. 1967. [ Links ]
(9) Martínez. La escuela de Wernicke-KIeist-Leonhard. Una revisión. Rev. Asoc. Esp. Neuropsiq 1996; 58 (Vol. XVI): 235-248. [ Links ]
(10) Leonard K. Cycloid psychoses-endogenous psychoses whith are neither schizophrenic nor manic-depressive. J Ment Sci, 107;1967:632-648. [ Links ]
(11) Monchablon A, Pfuhlmann B. El Concepto Leonhard de las Psicosis Cicloides. Criterios Diagnósticos, significado clínico y resultados recientes de la investigación. Revista argentina de clínica neuropsiquiatría 1997; 7 (Vol. 2): 1 [ Links ]
(12) Perris C, Brockington IF. Cycloid psychoses and their relation to the major psychoses. In: Perris, C. et al. (ed.) Biological Psychiatry 1982: 447-450. [ Links ]
(13) Brockington, Perris, Kendell, Hillier, Wainwright. The course and outcome of cycloid psychosis. Psychological Medicine 1982; 12: 97-105. [ Links ]
(14) Mc Gorry. The nature of schizophrenia: signpost to prevention. Aust N Psychiatry 2000; 34(suppl):14-21. [ Links ]
(15). Kasanin J. The acute schizoaffective psychoses. Am J Psychiatry 90;1933:97-126. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
José Luis Fortes Álvarez
(jlfortes@sescam.jccm.es)
Recibido: 04/02/2011
Aceptado con modificaciones: 12/06/2011