Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Revista de la Asociación Española de Neuropsiquiatría
versión On-line ISSN 2340-2733versión impresa ISSN 0211-5735
Rev. Asoc. Esp. Neuropsiq. vol.33 no.117 Madrid ene./mar. 2013
https://dx.doi.org/10.4321/S0211-57352013000100008
El proceso de integración social del inmigrante. A propósito de un caso
The social integration of immigrants. Report of a case
Benjamín Cortés Moralesa, Pilar Andrés Oliverab, Alejandro Ballesteros Pradosc, Joemir Becker Costad
aHospital Universitario de Salamanca. Servicio de Psiquiatría. Salamanca, España.
bHospital Universitario de Salamanca. Servicio de Psiquiatría. Salamanca, España.
cHospital Universitario de Salamanca. Servicio de Psiquiatría. Salamanca, España.
dHospital Universitario de Salamanca. Servicio de Psiquiatría. Salamanca, España.
Dirección para correspondencia
RESUMEN
Se presenta el caso de una mujer sudamericana con residencia en España, que desarrolla un Trastorno Psicótico Breve asociado al inicio de los trámites para obtener la nacionalidad española. Fue imprescindible conocer en detalle la situación migratoria de la paciente y los procedimientos legales que deben hacerse ante el registro civil para obtener la nacionalidad, antes de decidir si sus ideas autorreferenciales eran o no delirantes, y no solo tener en cuenta su intensidad y el menoscabo familiar y social que provocaron.
Palabras clave: Emigración e inmigración, Trastornos Psicóticos, Comportamiento Paranoide.
ABSTRACT
We report a case of a South American woman living in Spain who developed a Brief Psychotic Disorder associated with the onset of proceedings to obtain Spanish citizenship. It was essential to know in detail the patients immigration status and the legal procedures that the civil registry requires for obtaining citizenship, before deciding if her ideas were or were not delusional self-referential, and not only taking into account the produced intensity, relative impairment and social challenges.
Key words: Emigration and Immigration, Psychotic Disorders, Paranoid Behavior.
"Ahora hemos aprendido que para comprender no se requieren sólo los elementos sino las relaciones entre ellos - digamos, la interacción enzimática en una célula,
El juego de muchos proceso mentales conscientes e inconscientes,
La estructura y dinámica de los sistemas sociales, etc." Teoría General de sistemas
Ludwing von Bertalanffy (1)
Introducción
Los procesos migratorios son fenómenos universales que han ocurrido a lo largo de la historia de una forma cuantitativa y cualitativamente heterogénea (2). En España, antes del año 2000, los inmigrantes eran principalmente europeos jubilados, con alto poder adquisitivo que buscaban una mejor calidad de vida. Después de ese año, ha habido inmigraciones masivas de individuos proletarios y con importantes condicionantes étnicos y culturales (3). A continuación se presenta un caso clínico donde la situación migratoria pone de manifiesto el riesgo a desarrollar una enfermedad mental.
Anamnesis
Mujer de 48 años, originaria de Colombia, separada, con una hija adolescente, que reside en España hace 10 años, con permiso de trabajo por cuenta ajena. Es Licenciada en Historia, con un máster y se dedica actualmente al servicio doméstico y cuidado de ancianos y enfermos.
No tiene antecedentes médicos ni psiquiátricos personales o familiares. Ausencia de patología médica no-psiquiátrica relevante ni uso de tóxicos. Reconoce que desde hace pocos meses, ha aumentado su consumo de alcohol a media botella de vino al día ocasionalmente cuando tenía sentimientos de soledad.
Acude por primera vez a la consulta de psiquiatría por insistencia de una amiga refiriendo tener mucha ansiedad e insomnio. Los síntomas comenzaron hace cuatro meses, después que la paciente iniciara los trámites para adquirir la nacionalidad española. En la subdelegación de gobierno aceptaron su solicitud y le informaron de la posibilidad de que algún funcionario la visitase en su domicilio.
Aproximadamente quince días después, recibe una llamada telefónica anunciándole la visita de dicho funcionario, el cual se persona en su domicilio en la fecha acordada. La entrevista entre ambos transcurre con normalidad y la paciente firma los documentos que este le entregó. A lo largo de ese mismo día ella comienza a dudar de la verdadera identidad del funcionario, ya que este no se había "identificado convenientemente", y del contenido de los documentos firmados, porque no leyó en su totalidad cada uno de ellos. A partir de ahí comienza a encontrarse muy ansiosa y progresivamente aumenta la desconfianza y la preocupación de que alguien pueda hacerle daño a ella, a su hija, e incluso a su familia en Colombia. A los pocos días, esta idea empieza a invadir diferentes áreas de su vida hasta alcanzar dimensiones delirantes, deja de salir sola a la calle por temor a que alguien la agreda, deja de conducir y cuando tiene que ir en coche va escondida en el asiento trasero. En la calle identifica a personas como amenazantes y realiza constantes llamadas a su familia en Colombia para comprobar que están bien. Estas llamadas generaron gran preocupación en ellos debido a su frecuencia y la intensidad de la vivencia de persecución que la paciente manifestaba.
La paciente acudió en varias ocasiones a la subdelegación de gobierno y a la policía para averiguar si la visita fue oficial, y a pesar de que tanto los funcionarios como personas de su confianza aseguraban que sí se había tratado de una visita oficial y que es un trámite normal en este proceso, ella permanecía irreductible en sus ideas.
La sintomatologia fue en aumento, hasta llegar a desmontar un teléfono móvil y llevarlo a una sucursal de telefonía porque pensaba que alguien había introducido un chip para controlarla y escuchar sus conversaciones. A pesar de las comprobaciones, la paciente dejó de hablar por el móvil y por su teléfono fijo. Todo esto influyó sobre su esfera afectiva encontrándose deprimida, sin deseos de realizar sus actividades cotidianas ni de ir a su trabajo, irritable, con disminución del apetito y aislamiento social activo. Llegó a pensar que vivir así no merecía la pena, incluso que si no tuviese una hija que dependiera de ella podría llegar a atentar contra su vida.
Exploración psicopatológica
Conciencia alerta, bien orientada auto y alopsíquicamente, abordable, viste adecuadamente, cuida su higiene corporal, colabora a la entrevista, con buena resonancia afectiva. Se muestra inquieta y con dificultad de permanecer sentada, animo deprimido con facies hipomímica, labilidad emocional, ocasionalmente incontinencia afectiva y anhedonia. Pensamiento: bradipsíquico, aumento de la latencia de la respuesta verbal, dereísta, ideas delirantes de daño, de persecución, perjuicio y autorreferenciales. Ideas pasivas de muerte sin plan autolítico estructurado. Percepciones delirantes. No alucinaciones. Alteraciones de la voluntad: hipobulia, apatía, hipertenacidad. Hipoprosexia. Síntomas vegetativos: insomnio global, hiporexia, disminución de la libido. Memoria: conservada. Cálculo: conservado, Capacidad de abstracción: conservada, Vocabulario e información general: conservados. Conciencia parcial de enfermedad.
Exploración física
Constantes vitales: Tensión arterial 110/75 mmHg, Frecuencia cardíaca 95 x min, Frecuencia respiratoria 16 x min, Saturación de 02 99% a FiO2 0,21 y Temperatura 36,6oC. Cabeza y cuello con coloración normal de mucosas, hidratadas, sin adenopatías y yugulares normales. Cardiopulmonar: ruidos cardíacos rítmicos y sin soplos, ruidos respiratorios con murmullo vesicular conservado y sin ruidos añadidos. Abdomen blando, no doloroso, sin megalias ni masas, ruidos intestinales presentes y normales. Extremidades sin edemas, con pulsos bilaterales simétricos. Neurológico: sin datos de focalidad.
Pruebas complementarias
Biometría hemática, Perfil renal, tiroideo y hepático, ionograma, proteína C reactiva, niveles de B12 y ácido fólico normales. Tóxicos en orina negativos. TAC sin hallazgos radiológicos relevantes.
Diagnóstico
F23.8 Trastorno Psicótico Breve [298.8]
Tratamiento
Aripiprazol 10mg/día, Venlafaxina Retard 150mg/día y Loracepam 1mg por la noche.
Evolución
Se realizaron siete entrevistas de seguimiento en las cuales se pasaron la Escala para el Síndrome Positivo y Negativo de la Esquizofrenia (PANSS) para medir los síntomas del episodio psicótico (4), la Escala de Hamilton para Depresión de 17 ítems (5) y la Escala UKU6 (Udvalg für Kliniske Undersogelser) para medir los efectos secundarios derivados del consumo de psicofármacos.
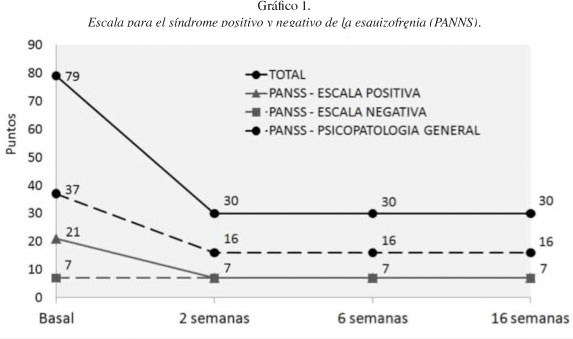
En la segunda entrevista se observó franca mejoría sintomatológica. La paciente hacía crítica de su ideación delirante, atribuyendo los síntomas a la situación de estrés creada por sus gestiones migratorias, familiares y laborales. El gráfico 1 muestra un descenso rápido en tres de las escalas de la PANNS: escala de síntomas positivos, de psicopatología general y escala total a partir de la segunda sesión (2 semanas después). No se observaron datos en su discurso y ni en su comportamiento que hicieran pensar en el mantenimiento de los síntomas psicóticos o nuevos síntomas
La Escala UKU no mostró efectos adversos psicofarmacológicos relevantes. El gráfico 2 muestra los síntomas afectivos que prevalecieron durante la primera entrevista: el humor deprimido, la sensación de culpabilidad, ideas pasivas de autolisis, el insomnio, la ansiedad psíquica y física. Tras la segunda entrevista los síntomas estaban ausentes. No se presentó un nuevo episodio después de diez meses de seguimiento.

Discusión
La migración, como la mayoría de los acontecimientos de la vida, conlleva ventajas y dificultades. La migración no puede considerarse siempre como un duelo migratorio, ya que supondría negar la existencia de aspectos positivos de esta (3,7), y puede ser tanto una solución como un problema. La migración no es, en sí misma, una causa de trastorno mental, sino un factor de riesgo si existe vulnerabilidad (el inmigrante no está sano o padece discapacidades), si el nivel de estresores es muy alto, o si existen ambas condiciones (8,9). Desde una perspectiva transcultural pueden aparecer tanto los trastornos mentales clásicos o cuadros reactivos de estrés como el Síndrome de Ulises (8,10,11), en el cual, el inmigrante se expone ante situaciones de estrés extremo que no pueden elaborarse psíquicamente y además no es fácil salirse de ellas, y desarrolla síntomas depresivos, ansiosos, psicosomáticos y disociativos (8).
En el caso que nos ocupa, no se trata de un duelo migratorio, sino que se trata de un trastorno mental "clásico", el Trastorno Psicótico Breve, inducido y alimentado por su situación migratoria en ese momento.
Se sabe que la exposición continua a la discriminación y subvaloración profesional en el inmigrante puede incrementar los "niveles normales de paranoia" en individuos sanos (12). El temor del inmigrante de ser penalizado ante una transgresión consciente o inconsciente de las leyes es frecuente, y pueden aumentar en la medida que las leyes y reglamentos de la nación de acogida restrinjan los beneficios y aumenten las demandas y requisitos para una adecuada integración social.
Después de superado los síntomas, la paciente reconoció que vivió una situación de intenso estrés que no pudo afrontar satisfactoriamente. Para equipo de psiquiatría que la atendió, fue imprescindible conocer en detalle la situación migratoria del paciente, entender las gestiones normales que deben hacerse ante el registro civil para obtener la nacionalidad, y el grado de estrés que producen estas en individuos vulnerables, antes de decidir si sus ideas autorreferenciales eran o no delirantes, y no solo tomar en cuenta su intensidad y el menoscabo familiar y social que provocaron.
Bibliografía
(1) Bertalanffy L V. Teoría General de Sistemas: Fundamentos, desarrollo, aplicaciones. México, D.F.: Fondo de Cultura Económica; 1976. [ Links ]
(2) Bhugra D. Migration and mental health. Acta Psychiatr Scand. 2004 Apr;109(4):243-58. [ Links ]
(3) García J, Alda M. Psiquiatría e inmigración. España: EUROMEDICE ediciones médicas; 2010. [ Links ]
(4) Kay SR, Fiszbein A, Opler LA. The Positive and Negative Syndrome Scale (PANSS) for Schizophrenia. Schizophr Bull. 1987;13(2):261-76. [ Links ]
(5) Hamilton M. A rating scale for depression. J Neurol Neurosurg Psychiatr , 23;1960:56-62. [ Links ]
(6) Lingjaerd UG, Ahlfors UG, Bech S, Dencker SJ, Elgen K. The UKU side effect rating scale. Acta Psychiatr Scand 1987,76 (Suppl 334), 1-100. [ Links ]
(7) Achotegui J. Psiquiatría e Inmigración. España: EUROMEDICE ediciones médicas; 2010. [ Links ]
(8) Achotegui J. Migración y Salud Mental. El Síndrome del inmigrante con estrés crónico y múltiple (Síndrome de Ulises). Barcelona: Abendua; 2009. [ Links ]
(9) Junyent M, Núñez S, Miró O. Urgencias médicas del inmigrante adulto. An. Sist. Sanit. Navar 2006, 29 (Supl 1); 27-34. [ Links ]
(10) Rang M. The Ulysses syndrome. Can Med Assoc J 1972,106 (2); 122-3. [ Links ]
(11) Mora F. Salud Mental.info.2010. Recuperado el 13 de Diciembre de 2011, de http://www.saludmental.info/Secciones/psiquiatria/2007/psiquiatria-inmigracion-perspectiva-transcultural-junio07.html [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Benjamín Cortés Morales
consulta@drbcortes.com
Recibido: 30/12/2011
Aceptado con modificaciones: 28/08/2012














