Introducción
El trastorno por déficit de atención/hiperactividad (TDAH) es un ejemplo de entidad clínica altamente controvertida donde el edificio conceptual levantado por quienes justifican su cribado, diagnóstico y precoz tratamiento es impugnado por otros como un error mayúsculo de perspectiva y abordaje. Además de una divergencia conceptual, las consecuencias de los diferentes enfoques se concretan en modos muy distintos de intervenir en la infancia, población que requiere protección especial.
Para abordar lo que la farmacoterapia puede, o no, ofrecer a los diagnosticados de TDAH, hay que considerar aspectos más generales de este constructo diagnóstico, su evolución, argumentos y prevalencia actual, el contexto y limitaciones de las escalas diagnósticas, los objetivos del tratamiento, su relación con el desempeño académico y social, y otras variables. Es lo que se hará en este artículo antes de abordar la farmacoterapia del TDAH, que prestará una especial atención a la reciente incorporación de la lisdexanfetamina y la guanfacina al arsenal terapéutico y a la creciente intervención farmacológica en adultos.
Una prevalencia con elevada variabilidad
Se estima una prevalencia global para el TDAH de entre el 1,4% y el 3,0% (1), aunque otros elevan la cifra hasta el 5% (2). Tanto la prevalencia como el tratamiento farmacológico asociado son ampliamente heterogéneos en función de múltiples factores. Alguno, como la correlación del diagnóstico con el mes de nacimiento del individuo (3,4), sorprende y cuestiona su propia validez. También se ha descrito que entre los alumnos favorecidos desde un punto de vista socioeconómico hay mayor probabilidad de utilizar fármacos para el TDAH durante el periodo escolar (5). Es coherente con el hallazgo de un mayor consumo de estimulantes en niños españoles autóctonos comparados con la población inmigrante (6), lo que apunta al vínculo entre TDAH y preocupación por el rendimiento académico en familias a partir de cierto nivel de renta.
Son frecuentes las referencias a profundas diferencias en el diagnóstico según la localización geográfica, con tasas que llegan al 20% en zonas de Colombia (7) que contrastan con datos asiáticos netamente inferiores (8). En Estados Unidos, el país occidental pionero en el crecimiento de diagnósticos, los últimos datos oficiales (2012) establecen la prevalencia en un 11% de la población entre 4 y 17 años, 6,4 millones de niños diagnosticados y alrededor de 3,5 millones usando psicoestimulantes (9). Hoy pueden identificarse otras regiones (Canadá, Holanda, países escandinavos) con similar o superior uso de fármacos para el TDAH (10). Según el último informe internacional sobre producción de psicoestimulantes a nivel mundial, desde 2012 se observa un acusado incremento ligado principalmente a la anfetamina y dexanfetamina, utilizadas probablemente como materia prima para la lisdexanfetamina (10).
Un creciente consumo de fármacos
En España, la prevalencia más fiable en población menor de 18 años se ha estimado en un 6,8% (11). En Navarra, un 3% de la población en edad escolar consumió fármacos para el TDAH en 2016, mayoritariamente varones (70% del total de pacientes). Destaca el uso de metilfenidato (78%), seguido por lisdexanfetamina (15%) y atomoxetina (7%). En el ámbito educativo, el porcentaje de población infantil con necesidades especiales asociadas al TDAH se duplicó en la Comunidad Foral entre los años 2012 y 2016, hasta alcanzar la cifra de 3.341 niños con apoyo reconocido (12).
Analizando la evolución del consumo de fármacos en los últimos 20 años, se observa la presencia de un evidente factor desencadenante. Mientras en Estados Unidos y Reino Unido se inicia el despegue del uso de estimulantes a mediados de los años 90 (13), en España hubo que esperar una década más. La principal razón fue la disponibilidad en el mercado de una formulación galénica de metilfenidato administrable cada 24 horas, con una mayor comodidad y discreción en su utilización. A partir de este momento, los diagnósticos y tratamientos farmacológicos han crecido a un ritmo muy intenso, multiplicando por 20 el consumo medido en DHD1 en tan solo 15 años (2001-2016). El uso de metilfenidato alcanza un pico máximo en 2014, cuando irrumpe con fuerza la lisdexanfetamina, tomando el relevo en una proporción creciente. Las opciones no estimulantes (atomoxetina y la muy recientemente comercializada guanfacina) son alternativas con presencia muy minoritaria (Figura 1).
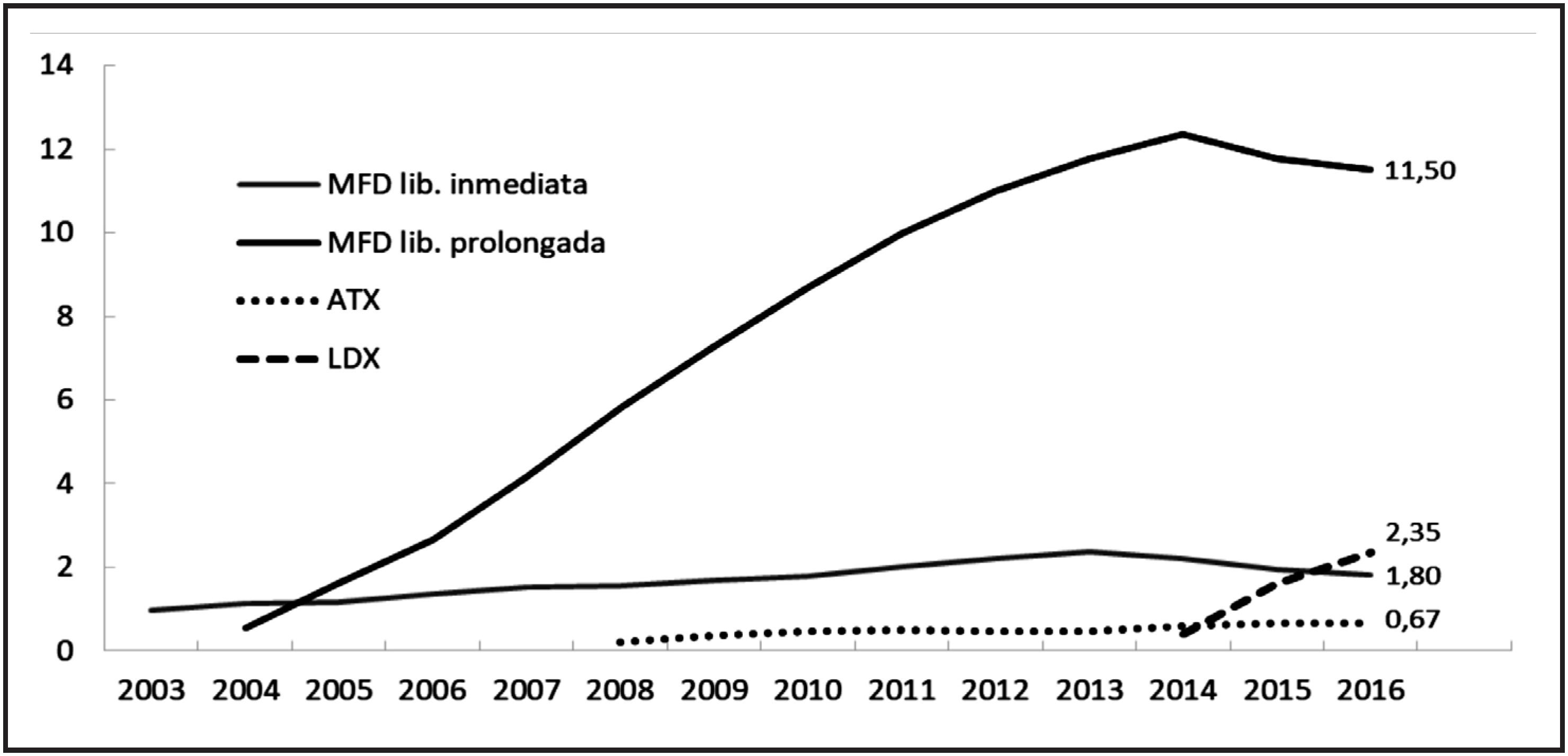
Figura 1 Evolución DHD de fármacos para el TDAH en España, en la población de entre 5 y 19 añosMFD = Metilfenidato; ATX = Atomoxetina. LDX = Lisdexanfetamina; DHD = Dosis Diarias Definidas (DDD) por 1.000 habitantes y día. DDD MFD = 30mg; DDD ATX = 80mg; DDD LDX = 30mg.Datos facilitados por la Dirección General de Cartera Básica de Servicios del Sistema Nacional de Salud y Farmacia. Población obtenida del padrón continuo anual.
Un trastorno con historia inestable
Se ha reclamado un origen antiguo del TDAH como entidad clínica, remontándolo a los inicios del siglo XX, encarnado por la figura del médico británico George F. Still, o incluso antes, en los escritos de Alexander Crichton y Heinrich Hoffmann en el siglo XIX. Pero las obras de estos autores distan mucho de justificar la concepción actual del trastorno (14). Cuando Crichton describe la “inquietud mental”, coloca el énfasis en las circunstancias que rodean al niño, los factores externos que influyen en su comportamiento. Hoffmann escribió para su hijo el libro de cuentos Struwwelpeter con un objetivo aleccionador, describiendo comportamientos inadecuados desde cierta óptica adulta que no tienen por qué implicar enfermedad o trastorno mental. Still manifestó con claridad que el “defecto del control moral” de sus investigaciones (15) era muy poco frecuente en niños sin deficiencia intelectual (14), lo que no encaja con las elevadas prevalencias actuales.
En la primera mitad del siglo XX, dominaba el enfoque psicoanalítico en psiquiatría. Esto cambió a partir de los años 60, tras una eclosión de los psicofármacos y un modelo biomédico que comenzó a imponerse. Entre las nuevas moléculas se encuentra el metilfenidato, autorizado en 1961 para uso pediátrico en Estados Unidos y que trata de aprovechar las propiedades de otro psicoestimulante anterior, la benzedrina. Pocos años antes, Laufer describió por primera vez el ‘trastorno por hiperactividad’ en niños (16), compatible con una teórica noción de ‘daño cerebral mínimo’ (17), nunca demostrado de forma convincente.
La psiquiatría de la segunda mitad del siglo XX viene marcada por la aparición de los dos principales sistemas de clasificación de los trastornos mentales: el Manual Diagnóstico y Estadístico (DSM), de la Asociación Americana de Psiquiatría, y la Clasificación Internacional de Enfermedades (CIE), de la Organización Mundial de la Salud. Respecto al TDAH, el DSM se ha impuesto globalmente como guía para establecer un diagnóstico clínico. Ambas clasificaciones conducen a una categorización sensiblemente diferente: el diagnóstico de TDAH es cinco veces más probable con el DSM-IV que con la CIE-10 (18). Además, estos manuales experimentaron cambios de gran calado a lo largo de sus distintas versiones (Tabla 1), generalmente para ampliar los territorios de lo patológico, lo que es un importante factor generador de desconfianza, tanto de su propia validez como de las entidades patológicas que pretenden abordar.
Tabla 1 Evolución del TDAH a lo largo de las distintas versiones de la clasificación DSM y comparación con la clasificación CIE. Modificada de referencia 116 (DSM = Manual Diagnóstico y Estadístico; CIE = Clasificación Internacional de Enfermedades)
| DSM-I | 1952 | 106 categorías diagnósticas. No menciona el trastorno. |
| DSM-II | 1968 | Incluye la reacción hipercinética de la infancia, similar al CIE-8. Es un trastorno infantil que declina en la adolescencia. |
| DSM-III | 1980 | Énfasis en el déficit de atención acompañado o no de hiperactividad, mientras la CIE-9 prioriza la hiperactividad. Por primera vez se establece un punto de corte para el diagnóstico, el inicio de síntomas antes de los 7 años y la exclusión de otras patologías psiquiátricas. |
| DSM-III-R | 1987 | Se renombra como TDAH, fundiéndose los dos subtipos (con o sin hiperactividad) en uno. Los síntomas se valoran a partir de escalas y ensayos de campo. |
| DSM-IV DSM-IV-TR | 1994 2000 | 357 categorías diagnósticas. El tipo único se divide en 3 subtipos (combinado, hiperactivo-impulsivo e inatento). La CIE-10 adopta un listado de síntomas similar pero una mayor exigencia: La CIE requiere un mínimo de síntomas en las 3 dimensiones y disfunción en al menos 2 contextos. El DSM solo exige una dimensión y “algunas alteraciones” en 2 contextos. La CIE considera los trastornos del ánimo, de ansiedad y desarrollo como diagnósticos de exclusión. El DSM permite el diagnóstico “comórbido”. |
| DSM-5 | 2013 | Cambios que facilitan la expansión de la prevalencia del trastorno: Relajando la necesidad de disfunción clínicamente significativa. Reduciendo de 6 a 5 el número mínimo de síntomas necesarios por dimensión en >16 años. Elevando de 7 a 12 años la edad permitida para constatar el inicio de síntomas. Considerando al autismo como comorbilidad en vez de diagnóstico de exclusión. Rebajando la entidad de los subtipos. |
Según la última actualización de 2013 (DSM-5), el TDAH se considera un trastorno del neurodesarrollo con evidencia de un patrón persistente de inatención y/o hiperactividad-impulsividad, caracterizado por la presencia de una serie de síntomas (19). Se requiere haberlos constatado antes de los 12 años de edad, al menos en dos ambientes distintos y con pruebas claras de que interfieren en la calidad de la actividad social, académica o laboral. Se deberá establecer el grado de afectación, leve, moderada o grave, aunque su diferenciación permanece confusa. Este dato es relevante, pues las guías clínicas vinculan la recomendación de tratamiento farmacológico a una afectación moderada-grave (20), para cuya valoración no se dispone de herramientas realmente fiables.
En la práctica, las modificaciones introducidas facilitan el soporte necesario para un diagnóstico de TDAH a gran escala en la población adulta (Tabla 1). El trastorno, que comenzó representando a chicos incapaces de permanecer quietos, ha incorporado progresivamente las dificultades de atención, más propias de niñas y adultos. No parece obedecer a la casualidad, a tenor de los importantes conflictos de interés de buena parte de los redactores del DSM-5 (21), y en particular del apartado sobre TDAH (22,23). De hecho, solo días después de presentarse el DSM-5, con sus referencias a la población adulta, los reguladores europeos autorizaban por reconocimiento mutuo la indicación de adultos para la atomoxetina (Strattera®, Lilly). Tres años después, el 19% de los pacientes TDAH tratados farmacológicamente en Navarra son mayores de 19 años.
Herramientas para un diagnóstico controvertido
El concepto de TDAH integra la presencia de síntomas (hiperactividad, inatención, impulsividad) con la merma de funcionalidad (académica, relacional, laboral…). Para cuantificar estas variables, se ha venido desplegando un amplio abanico de escalas principalmente enfocadas a la sintomatología (SNAP, ADHD Rating Scale, Conners’ Rating Scales, T-SKAMP), que, en esencia, constituyen el núcleo de las clasificaciones DSM y CIE, todas ellas con limitaciones a pesar de las apelaciones a su uso (24).
En la práctica, estas herramientas solo se usan parcialmente. Un estudio reveló que el 64% de los neuropediatras y psiquiatras infantiles españoles iniciaban el tratamiento farmacológico teniendo en cuenta únicamente la sintomatología del niño. Otro trabajo muestra que, en la valoración de un niño con posible TDAH, más de la mitad de los pediatras no utilizaban los criterios diagnósticos oficiales (25), algo igualmente confirmado fuera de nuestras fronteras (26).
Lo que subyace a esta realidad es un conjunto de factores que limitan la utilidad de las herramientas de diagnóstico. Parece haber consenso en admitir que la atención y la actividad motora no pueden describirse a través de un sistema categorial, blanco o negro, sino mediante los matices de un sistema dimensional (7). La dualidad sano-patológico encaja bien con la hipótesis biológica de un cerebro enfermo consecuencia de una alteración genética, pero choca con la vasta heterogeneidad fenotípica que los clínicos (por no hablar de profesores o padres) encuentran en las consultas.
Tampoco se ha demostrado que las escalas se correspondan con lo realmente relevante, la disfunción en ambientes sociales, familiares o académicos (27). Hay autores que discuten su fiabilidad (28), aunque para otros es satisfactoria (29). Su principal problema es de validez, al carecer de criterios externos al consenso clínico para poder examinarse (28). Las dificultades a la hora de concretar diagnósticos se ponen especialmente de manifiesto al intercambiar información entre niveles asistenciales: solo 1 de cada 4 sospechas diagnósticas de TDAH en niños derivados por atención primaria a salud mental se confirman según un estudio del País Vasco (25). Finalmente, los síntomas valorados por dichas escalas como patológicos pueden también ser interpretados como mera quiebra de los valores que una determinada sociedad aprecia (perseverancia, organización, quietud…) (30).
Argumentos para un modelo neurobiológico
El debate acerca de la potencial etiología(s) subyacente al TDAH sigue en aumento en los últimos años. La explicación que alude a un problema con raíces neurobiológicas (31,32), asociado a un desequilibrio de neurotransmisores con un componente genético, es la más extendida en la actualidad. La importancia de los factores ambientales sería, según esta perspectiva, mucho menos relevante. Entre estos últimos, la bibliografía recoge potenciales causas relacionadas con la dieta, factores emocionales y cognitivos, efectos adversos de medicamentos, factores vinculados al entorno (escuela, ambiente cultural, familia) o aspectos asociados al embarazo. Algunos autores optan por una combinación de ambos enfoques (33).
A pesar de su popularidad, la hipótesis biológica del TDAH carece de pruebas. A día de hoy aún no se ha identificado ningún marcador fiable de TDAH (7). La correlación de diagnósticos en parientes cercanos, asumida como consecuencia de genes comunes, minimiza el hecho de que años de investigación no han permitido superar la fase de genes candidatos (34) y sus postulados podrían explicarse también en clave de entornos culturales compartidos (35). Sabemos bien que los psicoestimulantes modifican el flujo de ciertos neurotransmisores, pero afirmar que un hipotético desequilibrio provoca TDAH requiere pruebas que hoy en día no existen (36).
Sí se sabe que, a largo plazo, los derivados anfetamínicos pueden generar un síndrome de discontinuidad y una respuesta neuroadaptativa, disminuyendo tanto la cantidad de dopamina liberada por la neurona presináptica como el número de receptores en la postsináptica. El organismo tendería a restablecer el equilibrio químico alterado por el fármaco (37). Es decir, la administración continuada de psicofármacos no garantiza en absoluto efectos terapéuticos estables, mientras persiste la duda sobre sus potenciales consecuencias negativas en un cerebro en formación.
Un último argumento a favor de la hipótesis neurobiológica es la presencia de supuestas anormalidades del sistema nervioso central, identificadas mediante neuroimagen, relacionadas con el TDAH. El reciente estudio observacional ENIGMA (38) indica que el volumen de varias áreas cerebrales involucradas en la atención y la conducta motora resultó menor en individuos con TDAH que en individuos sanos, y los investigadores opinan que el trastorno se asocia a una alteración cerebral. El estudio, con un extenso apartado de declaración de conflictos de interés, ha atraído mucha atención mediática y generado importantes críticas (39). Presenta gran variabilidad dentro de cada grupo analizado, y en muchos niños diagnosticados de TDAH no se hallan diferencias significativas. Se detecta un importante solapamiento de resultados entre grupos. Los resultados no revelaron diferencias en los cerebros de adultos, de modo que las pequeñas diferencias en niños podrían desvanecerse con el mero crecimiento. Finalmente, no debería olvidarse que las diferencias biológicas no se traducen automáticamente en anormalidad o patología. En este sentido, los estudios previos adolecen de inconsistencia por presentar una potencia estadística insuficiente, incluir sujetos en tratamiento farmacológico o utilizar múltiples técnicas en el análisis cuyos resultados no se pueden integrar.
Tratamiento farmacológico en niños
a) Metilfenidato: un líder amenazado
Esta molécula con propiedades anfetamínicas actúa como estimulante del sistema nervioso central, incrementando la disponibilidad de dopamina y noradrenalina en el espacio extraneuronal. Comercializado en España desde 1981, tiene genéricos en el mercado y experimentó un progresivo crecimiento en el consumo hasta 2014, cuando irrumpe la lisdexanfetamina.
Los efectos a corto plazo del metilfenidato (unas pocas semanas) se conocen en profundidad desde hace tiempo (40): la atención sostenida mejora y la vigilancia se incrementa, facilitando una concentración más eficaz en tareas repetitivas de escasa complejidad. La actividad motora disminuye con, entre otras consecuencias, una mejor adaptación a las normas en clase. Al aplicar las escalas habituales, los resultados reflejan una buena respuesta por parte de los niños evaluados y el fármaco parece mostrar eficacia frente al trastorno diagnosticado. No obstante, carecemos de pruebas sobre un potencial beneficio en otras dimensiones, como la atención dividida y la compartida. También persiste la duda de si este comportamiento más ajustado a la norma no va acompañado de una merma en rasgos deseables, como la creatividad, la curiosidad y una actitud proactiva ante el aprendizaje y el mundo de lo emocional (41,42).
La probable actividad del metilfenidato no significa que se esté dando respuesta a una verdadera patología. La acción farmacológica de los psicoestimulantes no es específica y también se registra cuando se administra a población no diagnosticada de TDAH. Se puede recordar el uso que los estudiantes dieron a estimulantes ya retirados, como la Centramina® o el Katovit®, aprovechando su ayuda puntual a la concentración y el estado de alerta ante un examen cercano. No debe sorprender que en niños con diagnóstico de TDAH puedan llegar a detectarse estos efectos (43). Estudios actuales confirman que la utilización de fármacos para mejorar el rendimiento por parte de personas sanas no decrece, sino todo lo contrario (44,45), siendo evidentes sus implicaciones éticas y sanitarias.
Resultados del ensayo MTA
Los efectos a largo plazo del metilfenidato se investigaron en el Multimodal Treatment Study of Children with ADHD, el conocido estudio MTA. Promovido por el National Institute of Mental Health (NIMH) estadounidense, es el más ambicioso de los realizados con sujetos diagnosticados de TDAH. Incluyó 579 niños de entre 7 y 10 años que cumplían criterios de TDAH combinado. Los participantes fueron aleatorizados a recibir fármacos (mayoritariamente, metilfenidato), tratamiento psicosocial, tratamiento combinado de ambas estrategias o la práctica habitual. La variable principal fue la reducción de síntomas nucleares del TDAH, estimada mediante la escala SNAP para profesores y padres. Se registraron 19 aspectos relacionados con el estado de ánimo, el rendimiento académico, las habilidades sociales, la agresividad y las relaciones en el seno familiar. Entre sus limitaciones más notables se encuentran la ausencia de un grupo placebo, un seguimiento más completo en el grupo con medicación, la presencia de sujetos tratados con fármacos con anterioridad al ingreso en el estudio, la utilización concomitante de estimulantes en 1 de cada 4 sujetos del brazo psicosocial y la posibilidad de cambiar de fármaco en caso de respuesta insuficiente (46).
Los resultados a 14 meses indican que todos los grupos mejoraron en la sintomatología del TDAH. Se hallaron diferencias estadísticamente significativas de escasa magnitud a favor del grupo medicado y el combinado en las variables de atención y solo parcialmente en hiperactividad. Con respecto a las variables de funcionalidad, no se detectó ninguna diferencia entre utilizar fármacos o terapia psicosocial. El grupo de tratamiento combinado puntuó mejor en las variables de estado de ánimo, test de lectura (no en ortografía o matemáticas) y parcialmente en agresividad (sin diferencias para los profesores).
Finalizado el ensayo clínico, se realizó un interesante seguimiento naturalístico de las cohortes, evaluando las mismas variables en sucesivos cortes temporales. A los tres años ya no era posible identificar diferencias entre los grupos, tendencia mantenida incluso ahora que los sujetos han alcanzado la edad adulta (47). Fruto de estos resultados, el propio NIMH ha reconocido la no existencia de datos a largo plazo a favor del metilfenidato (48). Otro estudio de cohortes, llevado a cabo en Australia, coincide con esta misma conclusión (49). En suma, la medicación no parece solucionar la brecha que los niños diagnosticados de TDAH muestran en el rendimiento educativo y los indicadores de salud (50).
Apuntes de una exhaustiva revisión sistemática
Se ha publicado recientemente un minucioso trabajo en forma de revisión sistemática Cochrane (51). La revisión, que incluye el estudio MTA, incorpora más de 7.000 participantes procedentes de 185 ensayos clínicos, todos ellos con alto riesgo de sesgo. Los resultados del metaanálisis indican que el metilfenidato podría mejorar los síntomas del TDAH y el comportamiento general valorado por los profesores, así como los índices de calidad de vida valorados por los padres. Sin embargo, la gran mayoría de estudios son muy breves y la calidad de la evidencia baja, por lo que la magnitud de tales efectos es incierta. Los autores invitan a plantear ensayos clínicos con un diseño más apropiado y reclaman investigación de calidad sobre las opciones de tratamiento no farmacológicas. A la luz de este documento, la afirmación realizada hace 20 años por la American Medical Association, declarando al TDAH como ‘uno de los trastornos mejor estudiados en medicina’ (52), resulta excesivamente optimista.
Es preciso recordar que, en España, la duración media de un tratamiento farmacológico para el TDAH se estima en unos cuatro años (53). Por su parte, la ficha técnica del metilfenidato advierte de la necesidad de realizar evaluaciones periódicas y recomienda suspender el fármaco al menos una vez al año para volver a valorar el estado del niño (54).
b) Atomoxetina: una trayectoria poco estimulante
Como alternativa farmacológica al uso de psicoestimulantes en el tratamiento del TDAH, se han comercializado diversas sustancias. En nuestro entorno se introdujo en 2008 la atomoxetina, un inhibidor de la recaptación de noradrenalina que, de forma indirecta, también incrementa los niveles de dopamina en el córtex prefrontal. Su utilización en la última década ha sido muy marginal.
Una reciente revisión sistemática ha evaluado la eficacia de la atomoxetina en niños y adolescentes diagnosticados de TDAH (55). El estudio subraya que, a corto plazo y con un tamaño del efecto moderado, la atomoxetina resulta superior a placebo en la reducción de los síntomas propios del TDAH. No obstante, se destaca que hasta un 40% de los sujetos estudiados continuaban manifestando sintomatología significativa. En términos comparativos puede mencionarse un estudio a corto plazo (6 semanas) frente a metilfenidato OROS® La atomoxetina resultó algo inferior al estimulante, sin olvidar que previamente se excluía a todos aquellos sujetos intolerantes o con respuesta insuficiente a los fármacos (56).
La evidencia a largo plazo es prácticamente inexistente. El único estudio destacable con 1 año de duración, descrito en la ficha técnica del producto, presenta un diseño poco creíble al seleccionar durante los tres primeros meses a los pacientes respondedores (56).
c) Lisdexanfetamina: el príncipe heredero
La lisdexanfetamina es un profármaco inactivo que, tras su absorción en el tracto digestivo, libera dexanfetamina (el isómero dextro de la molécula de la anfetamina). En España se comercializa desde 2014, indicado en niños a partir de 6 años si la respuesta al tratamiento previo con metilfenidato es clínicamente insuficiente (57). El incremento de su consumo ha sido muy rápido, requiriendo visado de la inspección médica desde diciembre de 2016. Como se analizará más adelante en el apartado de eficacia en adultos, parece el fármaco llamado a sustituir al metilfenidato a medio plazo. Su introducción en el mercado fue precedida de publicaciones lideradas por la compañía fabricante de lisdexanfetamina, resaltando las necesidades a su juicio aún no solventadas en el tratamiento del TDAH (58).
Su eficacia en niños y adolescentes puede resumirse acudiendo a dos recientes trabajos: un metaanálisis centrado en la lisdexanfetamina (59) y una revisión Cochrane más amplia, que aborda la evidencia de la lisdexanfetamina, la dexanfetamina y la mezcla de sales de anfetamina (60). El metaanálisis incluye 5 estudios con 1.016 sujetos en total, todos ellos de duración inferior a 12 semanas y estimando básicamente variables de sintomatología. Los resultados de las escalas frente a placebo atribuyeron diferencias estadísticamente significativas a favor del fármaco, si bien los autores advierten del limitado número de estudios, patrocinados por el fabricante en todos los casos (59). Aunque la revisión Cochrane incluyó en total 23 estudios, en el apartado de la lisdexanfetamina solo añadió un pequeño estudio más a los recogidos en el metaanálisis mencionado. Todos los estudios se consideraron con alto o incierto riesgo de sesgo y la calidad de la evidencia se juzgó baja o muy baja en la mayoría de las variables estimadas. Los autores concluyen solicitando ensayos de mayor duración, la inclusión de variables relacionadas con la calidad de vida y el estrés parental, y una mayor transparencia en la comunicación de resultados (60).
d) Guanfacina: en busca de una segunda juventud
El último en sumarse al grupo de fármacos utilizados en el TDAH ha sido un principio activo no estimulante, un agonista selectivo de los receptores adrenérgicos alfa-2A utilizado previamente como antihipertensivo central. La guanfacina está autorizada en España desde 2017 para niños y adolescentes con TDAH en los que los estimulantes no han resultado adecuados. Al igual que la lisdexanfetamina, requiere visado de la inspección. Para ser financiado, debe acreditar que su uso se propone como última alternativa, tras el descarte de los estimulantes y la atomoxetina (61).
Los ensayos clínicos sobre eficacia de la guanfacina en niños y adolescentes son, una vez más, de corta duración y centrados en variables esencialmente sintomáticas. En 2014 se publicó una revisión sistemática que sintetizaba los resultados de 7 estudios y 1.752 pacientes (62), todos ellos frente a placebo. Utilizando la escala Clinical Global Impression Improvement (CGI-I), la guanfacina muestra diferencias estadísticamente significativas frente al control inactivo. El Informe de Posicionamiento Terapéutico de la molécula recoge información de los 5 estudios pivotales. Se reconoce un efecto de magnitud moderada en la reducción de síntomas, pero se llama la atención sobre la falta de estudios comparativos y enfocados a la mejora de la funcionalidad (61). Estas importantes limitaciones revelan que, en este momento, la guanfacina no aporta nada nuevo en términos de eficacia respecto al resto de opciones farmacológicas.
El reverso de la eficacia: aspectos de seguridad
Para poder establecer el balance riesgo-beneficio de una terapia, es interesante repasar las reacciones adversas más frecuentes y/o graves, agrupadas por tipo de efecto (Tabla 2). La información procede por defecto de las fichas técnicas (56,57,63,64) y cuando se añaden datos adicionales, se consigna la referencia correspondiente en el texto.
Tabla 2 Efectos adversos de la medicación con indicación autorizada en sujetos con diagnóstico de TDAH
| REACCIÓN ADVERSA | COMENTARIO |
|---|---|
| Trastornos cardiacos y vasculares | Con estimulantes son frecuentes los casos de arritmias (117,118), taquicardias (〈 6 lpm) (119) e hipertensión (>10 mmHg), además de casos de prolongación de intervalo QT (2). Excepto las arritmias, mismo perfil con atomoxetina. Con estimulantes se han registrado casos de muerte súbita sin defecto congènito previo (37). Con guanfacina son frecuentes los casos de hipotensiones, bradicardias y, con menos frecuencia, alargamiento del intervalo QT. |
| Retardo del crecimiento | La recuperación a largo plazo del uso prolongado de estimulantes es incierta, con estudios que no confirman diferencias (120). El estudio MTA registró, a los 3 años, una pérdida de 2,7 kg. de peso y 2 cm. de talla (121) que sí persiste en la adultez (47). |
| Efectos relacionados con el sistema nervioso | Con estimulantes y atomoxetina son muy frecuentes las cefaleas, el insomnio y, en menor medida, los tics. También casos poco frecuentes pero importantes de trastornos psicóticos, alucinaciones, trastornos del humor o ideación suicida. Con guanfacina la somnolencia es especialmente acusada y, en menor medida, otros trastornos neuropsíquicos (122). |
| Alteraciones endocrinas | Estudios en primates han encontrado un retardo en la pubertad tras el uso de estimulantes (123), a falta de ser confirmados o refutados en niños. |
| Molestias gastrointestinales | Con estimulantes y guanfacina son frecuentes las molestias y el dolor abdominal. |
| Otros efectos adversos | Con todos los fármacos para el TDAH es frecuente la disminución del apetito. Se ha descrito iatrogenia en forma de facilitadores de trastorno bipolar (124). Con guanfacina es frecuente la ganancia de peso. |
lpm: latidos por minuto.
Cabe subrayar la escasez de análisis a largo plazo de las consecuencias adversas ligadas a los tratamientos para el TDAH (65,66). Existe un proyecto de investigación en marcha enfocado a resolver algunas de estas dudas (www.adhd-adduce.org). Aún no se han publicado sus principales resultados y es necesario tener en cuenta que varios líderes del proyecto presentan importantes conflictos de interés.
Por otro lado, se han identificado problemas de adecuada comunicación de los efectos adversos graves. Esto podría indicar que su tasa real es mayor y hace necesaria una mayor transparencia por parte de los responsables de los ensayos clínicos (66).
La Agencia Española del Medicamento y Productos Sanitarios recomienda, previamente y durante el tratamiento, analizar el estado psiquiátrico y cardiovascular de la persona a tratar con metilfenidato, requisitos que también se aplican a la lisdexanfetamina. En ambos fármacos, se necesita monitorizar la altura y el peso, reevaluando una vez al año la pertinencia de seguir estando medicado. La atomoxetina ha sido objeto de comentario por parte de la autoridad reguladora, llamando la atención sobre la seguridad cardiovascular del medicamento.
a) Problemas de abuso, usos no indicados y tráfico ilegal
La relación de los psicoestimulantes con conductas de abuso, uso en situaciones distintas a las autorizadas en ficha técnica e incluso la venta ilegal de estas sustancias era ya conocida (67). La novedad reside en que comienza a haber datos sobre estos fenómenos en población adulta, de forma paralela a la creciente incorporación a su consumo por razones médicas. Un estudio de 2016 en Estados Unidos, con datos de la Encuesta Nacional de Uso de Medicamentos y Salud, advierte del aumento de usos colaterales y las visitas a urgencias ligados a los fármacos estimulantes en adultos jóvenes (68). Lo más habitual era el uso de Adderall®, una mezcla de sales de anfetaminas, como potenciador cognitivo. Los problemas más frecuentes en urgencias fueron ansiedad, agitación e insomnio. Otras moléculas como el metilfenidato, a priori menos susceptibles de protagonizar estos problemas, también han sido objeto de notificaciones al respecto (69), incluyendo las formulaciones galénicas retardadas. La documentación oficial de la lisdexanfetamina avisa de forma explícita acerca del riesgo de abuso, mal uso o uso ilícito (57).
Su uso irregular y la venta ilegal parecen ser más frecuentes que el abuso o la adicción (70). La percepción que los jóvenes tienen de las consecuencias derivadas del mal uso de los estimulantes es llamativa. Según un estudio en que se entrevistó a 175 jóvenes estadounidenses consumidores de Adderall® de forma irregular (71), estos justificaban el consumo por distintas razones: contraposición de las drogas de la calle (negativas) con los fármacos de prescripción (positivos); autopercepción de consumo bajo control y siempre moderado; autodiagnóstico como probable enfermo de TDAH que precisa medicación; y otros argumentos de racionalización de la conducta.
Con respecto a si los tratamientos farmacológicos del TDAH en la etapa infantil facilitan o no conductas de abuso en la adolescencia, la evidencia es discordante y no concluyente (72,73). Finalmente, en jóvenes con abuso previo de sustancias, es habitual presentar síntomas compatibles con un hipotético diagnóstico de TDAH. Parece adecuado abordar primero dicho contexto de abuso para luego afrontar, si persiste, cualquier sintomatología residual (70).
Tratamiento farmacológico en adultos
Junto al largo periplo experimentado por el constructo TDAH hasta desembocar en el actual, se ha ido consolidando la idea de que este trastorno es muy relevante en la edad adulta. Se afirma que alrededor de un 15% de los niños con TDAH mantienen completamente el diagnóstico una vez cumplidos los 25 años, y que podrían ser hasta el 80% quienes lo retuvieran al menos parcialmente (74). Estaríamos, por tanto, ante una realidad no reconocida, mal diagnosticada e infratratada (75).
Hemos referido antes el trascendental impulso que el DSM-5, con las circunstancias que lo rodearon, ha supuesto para dar carta de naturaleza al TDAH en adultos. En los años 80 se defendía que los diagnósticos en adultos solo podían ser tales cuando se constataba su presencia clara en la niñez. Fue en la década de los 90 cuando, motivado por la presión de la asociación estadounidense de pacientes CHADD, comenzó a cambiar esta concepción. A finales de los 90, la obligatoriedad de acreditar el trastorno en la infancia para diagnosticar en adultos fue impugnada por, entre otros, el presidente del grupo encargado de redactar el apartado de TDAH en el DSM-5 (76). Hoy aquella aspiración es una realidad y el diagnóstico de adultos sin mayores salvedades, un hecho. Sin embargo, las dudas de calado persisten: ¿tiene sentido que los síntomas de un mismo trastorno se manifiesten de forma predominante como hiperactividad en la infancia y como atención en la adultez? (77), ¿no estaremos errando en la definición de una entidad cuya comorbilidad puede llegar a superar el 90%? (78), ¿tendrá importantes consecuencias adversas el tratar a adultos con estimulantes a gran escala?
Si escuchamos la propia voz de las compañías farmacéuticas con intereses directos en este negocio (79), el mensaje es claro: 1) una vez estabilizado el mercado infantil, debe procederse a la transición al mercado adulto; 2) y una vez amortizada la molécula A, debe procederse a la transición hacia la molécula B. En ocasiones, coincide que estas mismas empresas precisan de acuerdos con pagos millonarios para compensar casos de malas prácticas en la promoción de estimulantes en población adulta (80).
a) Datos de eficacia en población adulta
En la actualidad, solo la atomoxetina dispone en España de autorización para el inicio de tratamiento en adultos (56). El metilfenidato (54) y la lisdexanfetamina (57) están autorizados para la continuación del tratamiento de adolescentes cuando se estima que seguirán beneficiándose. La guanfacina no está indicada en adultos (64).
Metilfenidato: dispone de un estudio frente a placebo con duración de 6 meses, cuyos resultados mostraron una reducción estadísticamente significativa de los síntomas de TDAH con el fármaco (81). Sin embargo, tanto la tasa de respuesta en el grupo control (61% metilfenidato; 42% placebo) como la de abandonos del estudio (24% metilfenidato; 43% placebo) fue muy alta. Además, el metilfenidato no ha mostrado ventajas sobre placebo respecto a los abandonos de tratamiento (82). Otro estudio que comparaba la adición de metilfenidato o placebo a una intervención conductual encontró a los 12 meses una mejora con el fármaco en la escala Conners de síntomas TDAH (83). Se trata de una diferencia muy pequeña, probablemente influida por un cegamiento inefectivo y un sesgo en la comunicación de resultados (84).
Recientemente se ha retractado una revisión Cochrane que evaluaba la utilidad del metilfenidato de liberación inmediata en adultos (85), debido a problemas en el desarrollo de la metodología y al sesgo de sus conclusiones (86). Todos los estudios incluidos presentaban muy baja calidad.
Atomoxetina: se ha evaluado en varios estudios financiados por el fabricante, mayoritariamente de corta duración, en población adulta. Disponemos de una revisión sistemática que resume sus resultados, concluyendo que la atomoxetina fue modestamente más eficaz que el placebo para reducir los síntomas de TDAH y se asoció a una tasa mayor de abandonos. El balance riesgo-beneficio es pobre y la evidencia para recomendar su uso en adultos débil (87).
Lisdexanfetamina: cuenta con varios ensayos clínicos en adultos frente a placebo, todos breves (de 4 a 14 semanas). Una reciente revisión sistemática agrupó la evidencia procedente de cinco estudios financiados por la compañía fabricante (88). Los resultados arrojan una reducción estadísticamente significativa en los síntomas de TDAH y mejora de la función ejecutiva con el fármaco. A la corta duración de los estudios y la ausencia de variables relacionadas con la funcionalidad familiar, social o laboral, los autores añaden como limitación la no exhaustividad en la recogida de los efectos adversos.
Por último, se han publicado una serie de estudios observacionales donde la tasa de eventos relevantes —accidentes de tráfico (89), comisión de delitos (90), comportamiento suicida (91)— parece reducirse cuando un sujeto con TDAH está medicado en comparación a los periodos sin tratamiento. Estos resultados deberían tomarse con una especial cautela, debido a los inherentes sesgos de un estudio no experimental y las peculiaridades intrínsecas del tratamiento con psicoestimulantes (duración real de los efectos, problemas de adherencia, un posible síndrome de discontinuidad del fármaco como factor de confusión…). Un estudio naturalístico ha investigado la relación a largo plazo entre el uso de medicación en adultos y variables de interés como discapacidad, remisión del trastorno, calidad de vida o consumo de sustancias adictivas. El uso de medicación no se correlacionó con la tasa de remisión del diagnóstico de TDAH ni con la puntuación de sintomatología o la disfunción, a excepción del índice CGI-I (92).
Terapias no farmacológicas: grave déficit de atención
Un análisis integral del abordaje de los problemas graves de impulsividad, atención y exceso de actividad motora necesita examinar las pruebas disponibles sobre las opciones no farmacológicas. El concepto abarca un conjunto heterogéneo de propuestas disponibles, aunque la dificultad para encontrar información de alta calidad es notable.
Hay varias terapias potenciales que, según los resultados de varias revisiones Cochrane, carecen de pruebas suficientes. Son la homeopatía (93), la acupuntura (94), la meditación (95), la terapia familiar (96) y los suplementos con ácidos grasos (97). En una situación similar encontramos las técnicas en neurofeedback (27) y las habilidades sociales (98), a tenor del inadecuado diseño y el elevado riesgo de sesgo de los estudios incluidos. La exclusión de colorantes pudiera tener un efecto restringido en individuos con algún tipo de sensibilidad alimentaria (99). Las intervenciones psicopedagógicas también presentan una evidencia muy escasa de valor específico en TDAH (77), sin que ello implique que no puedan ser consideradas como técnicas útiles desde una perspectiva más general.
La terapia no farmacológica mejor conocida y con cierto grado de evidencia a favor de su utilidad en personas diagnosticadas de TDAH es la intervención conductual. Una de ellas es el entrenamiento parental, que ha mostrado efectos positivos en el comportamiento del niño diagnosticado de TDAH, además de disminuir el estrés y aumentar la confianza parental (100). No obstante, la calidad metodológica de los estudios incluidos en esta revisión es pobre, lo que incrementa el riesgo de sesgo de la conclusión final. En ocasiones, la información sobre variables importantes de funcionalidad es ambigua o directamente no está disponible. Como indicamos anteriormente, el estudio MTA no pudo establecer la eficacia atribuible al brazo con terapia psicosocial, al carecer de un grupo placebo. En cualquier caso, también hay que recordar los resultados similares obtenidos en comparación con la terapia farmacológica (46).
Al examinar las terapias conductuales se observan resultados discordantes (99,101). Parece que al analizar únicamente las evaluaciones con un cegado adecuado los resultados disminuirían (99). También es verdad que esta información procede de una revisión elaborada por investigadores con intereses financieros ligados a la industria farmacéutica, lo que puede levantar dudas sobre su objetividad a la hora de ponderar los efectos de la terapia no farmacológica. Es un ejemplo claro de la necesidad de investigación rigurosa e independiente que otorgue confianza plena a los resultados y conclusiones obtenidas.
Por último, un interesante estudio ha llamado la atención sobre la utilidad de intervenciones conductuales para mejorar el sueño. El uso de estimulantes, al empeorar la calidad del sueño, puede provocar paradójicamente una merma en la calidad de vida, peor comportamiento y disfunción en numerosos ámbitos. En este escenario, una intervención breve sobre el sueño ha mostrado una modesta mejoría de síntomas y disfunciones vinculados al TDAH, mantenidos incluso seis meses después de haberse realizado dicha intervención (102).
Como conclusión, sería deseable que, cuanto antes, pudiera ofrecerse a la población una atención no farmacológica basada en pruebas fiables y más accesible, como algunos autores ya están demandando (7).
¿Que sugieren las guías de práctica clínica?
Conviene comentar brevemente las Guías de Práctica Clínica (GPC) sobre TDAH de referencia en nuestro entorno, ya que en ocasiones las decisiones del clínico se basan principalmente en la orientación proporcionada por las mismas.
a) Guía del Ministerio de Sanidad español (2010)
Financiada por el Ministerio de Sanidad, forma parte del Plan de Calidad para el Sistema Nacional de Salud (103). En fase de revisión al redactar este escrito y con importantes limitaciones, la versión de 2010 se muestra en líneas generales de acuerdo con la visión de las guías NICE y SIGN.
b) Guía del NICE británico (2016)
En 2016, la GPC del National Institute for Health and Care Excellence (NICE) realizó cambios menores al texto previo publicado en 2013 (20). Apuesta por una etiología mixta del TDAH, fruto de la biología y el ambiente, recomendando terapia combinada de metilfenidato y terapia conductual en los casos de sintomatología y disfunción grave. En apoyo de esta sugerencia, solo aporta una cita consistente en un artículo firmado por el presidente de la propia guía NICE (104). En él se valoraban los resultados del ensayo MTA sin tener en cuenta el seguimiento observacional posterior. Solventa la dificultad de establecer qué es el TDAH grave señalando su similitud con los criterios establecidos en la clasificación CIE-10, lo que restringiría los diagnósticos de gravedad, aunque, dado que el DSM es el que más se utiliza, la repercusión de esta restricción es limitada. En la afectación moderada, la guía NICE solo recomienda el tratamiento farmacológico por rechazo o ineficacia del entrenamiento parental. Se reprocha a esta guía la excesiva confianza en el modelo biomédico para explicar los problemas subyacentes al TDAH y la acrítica aceptación y benigna interpretación de los resultados del estudio MTA (105).
Hacia una medicina basada en la prudencia
Tras analizar los fundamentos del diagnóstico y la evidencia del tratamiento farmacológico, finalizaremos reflexionando sobre la problemática sociocultural que el TDAH pone de manifiesto. Es urgente un nuevo acercamiento al núcleo mismo de lo que entendemos por patología y una mirada más amplia para reconocer la incidencia negativa en el individuo de disfunciones complejas a nivel familiar, académico o social. La pregunta clave es: ¿están realmente enfermos nuestros niños o son más bien las dinámicas y estructuras generadas por los adultos quienes en ocasiones necesitan de un adecuado diagnóstico y tratamiento? Resulta revelador que incluso organizaciones de apoyo a la infancia, como UNICEF, se preocupen por la evolución del uso de estimulantes en España (106).
Es difícil conceder crédito a una determinada terapia cuando la mayor parte de su investigación procede de fuentes con fuertes intereses económicos en el mundo del medicamento. De hecho, ciertos comportamientos de importantes líderes de opinión han derivado en verdaderos escándalos (107,108). Sin embargo, el problema tiene un carácter mucho más sistémico, afectando a toda la cadena de agentes implicados en la prescripción del medicamento. El esquema no es exclusivo del mundo que rodea a los psicofármacos y podría describirse de la siguiente manera: una compañía farmacéutica desea lanzar un producto y delega el liderazgo del ensayo clínico en investigadores de su confianza; estos investigadores colaboran con las agencias reguladoras (109) y participan en los comités y GPC que los clínicos consultarán mañana (22,23,103); las asociaciones de pacientes reciben financiación de esta misma compañía, concediendo credibilidad a los pretendidos beneficios del producto; los medios de comunicación cierran el círculo dando cobertura mediática a llamativos avances terapéuticos, a menudo prematuros (110). Finalmente, sobre el mundo educativo planea el riesgo de ser progresivamente considerado como una estructura sanitaria más, facilitadora de diagnósticos y posteriores tratamientos. Por ello es crucial que también el personal de la enseñanza disponga de información clínica veraz y adaptada a su lenguaje sobre estos temas (111).
Más allá del coste del tratamiento del TDAH en España, unos 60 millones de euros anuales, y de las probables previsiones de crecimiento (112), se impone una indagación colectiva con raíz ética sobre lo que como sociedad ofrecemos y demandamos del niño. Aspectos como la presión competitiva, el ritmo veloz de la vida, los estándares culturales de comportamiento, la dificultad para personalizar los apoyos, la falta de tiempo para revelar causas subyacentes (113)… Son muchos los factores ambientales que muy posiblemente podrían influir positivamente en aliviar los problemas de comportamiento y atención si realmente fuéramos capaces de alterar su inercia.
A pesar de la escasez general de evidencias sólidas en este campo, existen alternativas prácticas bien planteadas que evitan estigmatizar, mermar la autonomía y responder única o mayoritariamente con apoyo farmacológico. Autores como Timimi o Batstra han desarrollado propuestas (114,115) que favorecen una aproximación paulatina y un manejo integral de cada caso concreto. El reto es conseguir la implicación de niños, familias y comunidad educativa para ir alcanzando objetivos progresivos y reales.
Una medicina basada en la prudencia será la prueba de que la sociedad puede comportarse con nuestros niños de forma genuinamente atenta y activa.














