Introducción
Apartir de la segunda mitad del siglo XX, comenzó, de forma paulatina, tanto en los Estados Unidos como en Europa, un cambio en la atención y los cuidados prestados a los pacientes psiquiátricos. Los cambios culturales y políticos, junto con el inicio de la sociedad del bienestar, promovieron variaciones en las creencias –en los profesionales y en la sociedad–, de tal manera que dejó de percibirse como necesario el separar física y simbólicamente a estas personas de sus familias y de la sociedad para aislarlas en instituciones, abogando así por el cierre de estas y el suministro de cuidados dentro de la comunidad. Los trastornos mentales comenzaron a percibirse como un problema de salud pública que no requería de un aislamiento permanente, sino de una de atención médica que pudiese “curar” la patología subyacente1. A este cambio de ideología contribuyeron de forma significativa las críticas hacia el sistema de reclusión psiquiátrica vertidas en los textos de Goffman2, Szasz3 y Foucault4, las cuales tuvieron una amplia difusión.
Fruto de este proceso de cambio se produjo una notable disminución del número de camas en las instituciones psiquiátricas, así como de las admisiones por nuevos ingresos en las mismas5. Esta filosofía de asistencia comunitaria de los trastornos mentales, junto con la aparición de nuevos fármacos como la clorpromazina, contribuyeron de forma decisiva al inicio del llamado “movimiento de desinstitu- cionalización”6.
Dicho movimiento se inició en España de una forma relativamente tardía, coincidiendo con el fin de la dictadura y con la emergencia de unas condiciones socioeconómicas propicias para este proceso. Ligada a la Ley General de Sanidad de 1986, la reforma psiquiátrica española destacó fundamentalmente por tres puntos7: la integración de los servicios de salud mental en el sistema de salud general, el énfasis en los derechos de los pacientes y el impulso de las especialidades de atención a la salud mental en medicina, psicología y enfermería. Sin embargo –y a pesar del énfasis que se ha realizado a lo largo de las últimas tres décadas sobre la importancia de adaptar un modelo comunitario en la atención a la salud mental–, nuestro país cuenta con grandes carencias al respecto debido a factores diversos, como la falta de un desarrollo adecuado de servicios comunitarios alternativos, una gestión deficiente y un escaso número de recursos de servicios comunitarios, todo lo cual ha derivado en la continuidad de un modelo tendente a la institucionalización en hospitales psiquiátricos para un perfil de usuarios aquejados de trastorno mental grave (TMG)8,9.
En la Comunidad de Madrid se han realizado esfuerzos por implementar esta filosofía comunitaria –por ejemplo, a través del programa de servicios sociales alternativos a la institucionalización psiquiátrica (PSSAIP)– que han permitido desarrollar una red de servicios de salud mental con carácter rehabilitador para las personas con TMG. Esta red pretende dar respuesta a las actuales necesidades en cuestiones de salud mental, elaborando líneas estratégicas de atención que se adecúen a las características y prevalencias de los trastornos mentales en la comunidad. Sin embargo, la falta de políticas estatales unificadas y de partidas presupuestarias que propicien una traducción del modelo comunitario en recursos asistenciales adecuados ha generado un aumento en el número de camas en centros psiquiátricos, así como el incremento de plazas de larga estancia en unidades de cuidados psiquiátricos prolongados (UCPP) y una amplia lista de espera para acceder a una de estas plazas10. Este fracaso en la implementación del modelo comunitario demuestra que la solución no es algo tan simple como la mera creación de camas de UCPP, sino que pasa por generar los dispositivos que permitan implementar los tratamientos adecuados en función de los perfiles observados de TMG. Adoptando una perspectiva fenomenológica, no podemos asumir que las manifestaciones clínicas de la patología mental grave sean iguales en pleno último lustro del primer cuarto del siglo XXI, al ser comparadas con la última década del siglo XX, máxime si se tienen en cuenta los cambios sociales relevantes acaecidos en un contexto de importantes crisis económicas y sanitarias.
A la falta de políticas y recursos económicos se unen las características de los usuarios de unidades de hospitalización psiquiátrica, tradicionalmente concebidos como “difíciles de ubicar”. Tradicionalmente, estos usuarios se solían dividir en dos perfiles: por un lado, el llamado “remanente manicomial” o hardcore, el cual plantearía problemas en el retorno a la comunidad debido a la gravedad y cronicidad de su patología11; y por otro, el denominado “nuevo paciente de larga estancia”, que destacaría por una edad de institucionalización más temprana y períodos más breves de ingreso12. Una derivada de este grupo de pacientes, con los matices contextuales del presente, a saber, los trastornos de la personalidad en los que imperan rasgos inmaduros, es la que se ha convertido en un reto de nuestra actualidad, dado que plantea la necesidad de diseñar programas de tratamiento eficaces en la génesis de las habilidades necesarias para su reintegración en la comunidad.
Por lo tanto, el abordaje actual de las personas con TMG se debe basar, necesariamente, en la adecuación de los tratamientos y servicios ofrecidos al objetivo fundamental de la rehabilitación psicosocial, propiciando la autonomía de la persona para su reingreso en la comunidad. Se considera fundamental establecer un modelo en red donde las unidades de hospitalización breve se complementen con unidades más especializadas que propicien una atención sostenida en el tiempo, proporcionando los apoyos adecuados de forma más intensiva y con un tratamiento individualizado que posibilite un abordaje completo del trastorno mental9. Este modelo en red engloba el tratamiento de los trastornos desde una perspectiva comunitaria, enfatizando un abordaje ambulatorio. Desde este punto de vista, se prioriza la voluntariedad del tratamiento, situando a la persona como protagonista de su propio proceso.
A pesar de lo planteado hasta ahora, en la práctica clínica se observa que ciertos tipos de usuarios, a tenor de su perfil clínico y vulnerabilidad, requerirán de un tratamiento específico que garantice una intervención basada en los principios de la rehabilitación psicosocial, minimizando las posibilidades del abandono terapéutico en aras de incrementar la autorregulación emocional y promoviendo una conciencia que facilite la adherencia, deseablemente voluntaria, a los tratamientos. Este sería el caso, por ejemplo, de los usuarios con trastornos graves de la personalidad y, más concretamente, como referencia, el trastorno límite de personalidad (TLP), puesto que es la afección más prevalente en población clínica. Sin embargo, la variación de porcentajes en entornos ambulatorios (11-20%) y hospitalizados (18-32%) frente al entre 1 y 2% de la población general13 supone un elemento relevante a la hora de postular la necesidad de crear recursos específicos con programas especializados para esta población.
La cuestión radica en el tipo de recurso que, dentro de la red de salud mental, más se adecúa al abordaje de esta clase de usuarios. En este sentido, podría postularse que existe una visión estigmatizada respecto de las unidades rehabilitadoras de larga estancia por el tipo de internamiento e incluso el trabajo que se realiza. No obstante, se considera necesario precisar que, dentro de la gran heterogeneidad que puede encontrarse en esta clase de unidades, existe una tendencia cada vez mayor a consolidar un modelo basado en los principales postulados comunitarios, implementándose procedimientos terapéuticos que facilitan las posibilidades de externalización de los usuarios14,15. El principio básico es situar a la persona en el centro de su rehabilitación, eliminando la concepción del paciente como mero receptor de servicios y enfocándose en sus fortalezas en lugar de sus limitaciones16. Asimismo, hay una tendencia a crear microdispositivos especializados dentro de esas unidades pese a las limitaciones estructurales y funcionales que puedan tener. Por ejemplo, ha habido experiencias pioneras que, de alguna manera, se anticipaban a las nuevas necesidades del TMG en lo relativo a su problemática conductual (p. ej., la Unidad de Rehabilitación de Conducta –URECO-)17.
A pesar del avance y el progreso en las últimas décadas, la atención al TMG sigue precisando de áreas de mejora. Tal y como se ha recogido hasta ahora, existen diversos modelos alternativos frente a la mera institucionalización basados en la perspectiva de rehabilitación psicosocial y el modelo comunitario18 que, sin embargo, no terminan de implementarse de forma eficaz en nuestro Sistema Nacional de Salud. La falta de recursos, tanto económicos como sociales, además de la aparición de los ya mencionados nuevos perfiles de población en TMG, provocan que los dispositivos comunitarios actuales no abarquen todas las necesidades incipientes. Por ello, se hace urgente que, por un lado, sean las propias entidades hospitalarias las que comiencen a abordar esta cuestión y propicien la generación de dispositivos específicos y, por otro, que el conjunto de profesionales implicados en la atención al TMG planteen alternativas terapéuticas proactivas ante la nueva realidad de estos trastornos.
En esta línea, el Centro San Juan de Dios (CSJD) ha propuesto diferentes proyectos y líneas de actuación en el abordaje del TMG, como el Proyecto de Rehabilitación en Unidades de Larga Estancia -Proyecto REULE-19,20 o la ya mencionada URECO17, amén de crear pisos de integración comunitaria (PIC) dependientes de la unidad de larga estancia y siguiendo la máxima de combinar un tratamiento intensivo acorde a las necesidades y las características de la perspectiva comunitaria18.
Fruto de estos y otros trabajos, se implementó un modelo rehabilitador fundamentado en tipologías de usuarios para garantizar un tratamiento individualizado en función del nivel de desempeño psicosocial20, lo que supuso el germen para la creación de un dispositivo especializado en la intervención con problemática conducta grave y dificultades en la autorregulación17.
También se investigó sobre la presencia de perfiles clínicos a partir de variables neurofisiológicas en la principal patología del TMG, a saber, los trastornos del espectro psicótico y/o, en particular, la esquizofrenia; delimitando, a partir de la medición de campos magnéticos cerebrales (mediante magnetoencefalografía), diferentes subtipos de esquizofrenia21.
Siguiendo con las alternativas de tratamiento individualizado para un perfil de pacientes de larga evolución y atendiendo a las nuevas necesidades de los usuarios con dificultades caracteriales significativas, se realiza una definición de perfiles clínicos de usuarios con TMG en la UCPP del CSJD, que, en la práctica, es la de mayor número de camas de la Comunidad de Madrid (un total de 370 camas de concierto público a las que se suman otras modalidades de ingreso); todo en aras de identificar objetivos de especial interés y orientar hacia recomendaciones a la hora de crear dispositivos que abarquen el espectro de las manifestaciones actuales de la patología mental grave.
Pacientes
Se partió de una muestra total de 413 usuarios ingresados en la UCPP del CSJD, con una media de edad de 53.78 años, si bien existe una elevada desviación típica de 11.72 que se plasma en el amplio rango de 68 años de diferencia entre el usuario más joven y el más mayor. Esta muestra estaba conformada, en su mayor parte, por varones. La minoría de mujeres se debe a criterios de hospitalización, ya obsoletos, que determinaban las derivaciones. Así, el 95.4% eran varones (n= 394), el 4.4% mujeres (n= 18) y también había una persona transgénero. Un total de 370 pacientes procedían de derivaciones de centros de salud mental de la Comunidad de Madrid (siendo las áreas 11 y 7 las de mayor número de ingresos, con 106 y 75, respectivamente, dada la sectorización de las camas) y suponían, prácticamente, el 40% del total de camas de UCPP madrileñas. El resto de usuarios pertenecían a distintas entidades (ISFAS, MUFACE y otras aseguradoras, así como centros penitenciarios).
No se consideró la edad de mayor de 64 años como criterio de exclusión dentro del análisis de datos pues reflejaba la realidad de los perfiles ingresados en los dispositivos de cuidados prolongados. La muestra provenía de 6 unidades estructurales del CSJD divididas en diferentes módulos funcionales, además de los previamente mencionados PIC. En la Tabla 1 puede consultarse la caracterización general de los usuarios ingresados en los dispositivos de la UCPP del CSJD, así como los datos de la muestra total.
Tabla 1. Caracterización de los usuarios ingresados en la UCPP del CSJD.
| Unidades /Variables | Edad | EEAG1 | Diagnóstico principal2 | UCPP3 | Refractario | Disrupción | Cuidados | Conductual |
|---|---|---|---|---|---|---|---|---|
| Unidad 6A | 46.5 | 36.2 | EP; 14 TP | 8.5 | 6% | 29% | 2% | 4% |
| Unidad 6B | 65.3 | 24.5 | ER; 6 TP | 18.5 | 17% | 8% | 5% | 0% |
| Unidad 7 | 48.7 | 41.4 | ER y EP; 6 TP | 7.3 | 19% | 38% | 3% | 5% |
| Unidad 9 | 50.4 | 26.6 | ER; 1 TP | 10.9 | 28% | 29% | 7% | 0% |
| Unidad 9- URECO | 42.6 | 28.5 | EP; 2 TP | 11.5 | 50% | 100% | 50% | 25% |
| Unidad 9 - USERE | 50.4 | 1.81 | ER; 0 TP | 12.1 | 4.76% | 4.76% | 38% | 0% |
| Unidad 11 | 65.5 | 24.6 | ER; 0 TP | 24.0 | 0% | 0% | 0% | 0% |
| Unidad 12 | 67.5 | 34.3 | ER; 1 TP | 23.8 | 10% | 5% | 7% | 0% |
| Unidad 13 | 54.9 | 60.1 | EP; 3 TP | 17.2 | 0% | 0% | 0% | 0% |
| PIC | 50.07 | 60.6 | EP; 1 TP | 11.6 | 0% | 7.14% | 0% | 0% |
| Global CSJD | 53.78 | 34.3 | ER; 35 TP | 13.1 | 17.9% | 25.4% | 6.1% | 2.2% |
1Escala de evaluación de la actividad global.
2EP (esquizofrenia paranoide), ER (esquizofrenia residual) y TP (trastorno de la personalidad).
3Promedio de años de ingreso.
El perfil de usuarios analizado evidenciaba altos niveles de institucionaliza- ción, con una media de 13.06 años (DT= 11.18) de hospitalización. El diagnóstico principal encontrado fue el de esquizofrenia residual (38.3%; n= 158), seguido de esquizofrenia paranoide (26.6%; n= 110). Dentro de las unidades se halló un total de 35 casos con diagnóstico principal de trastorno de la personalidad, que se concentraban, en su mayor parte, en uno de los módulos del área.
Además, se encontró que un 13.3% de los sujetos tenía antecedentes de consumo de sustancias, un 3.9% tenía antecedentes de autolesiones y un 18.9% había presentado comportamientos heteroagresivos en el último año.
Por último, se consideraron dos variables de indudable importancia clínica, como la refractariedad a los tratamientos (solapada con la necesidad de supervisión continua) y la manifestación de conductas disruptivas, ambas valoradas durante el último año de ingreso. Respecto a la primera, se encontró un 17.9% de usuarios (74 casos). En relación a la manifestación de comportamientos disruptivos, encontramos un mayor porcentaje, en concreto, 25.4% (105 casos).
Método
Para el cumplimiento de los objetivos de esta investigación, se ha realizado un estudio descriptivo de tipo transversal en el ámbito clínico en el que se ha contado con el total de la población proveniente de la UCPP del CSJD. Asimismo, se han utilizado un conjunto de variables de tipo sociodemográfico, clínico y social. El conjunto de variables analizadas queda detallado en la Tabla 2.
Tabla 2. Variables sociodemográficas, clínicas y sociales*.
| Sociodemográficas | Nombre y apellidos, edad y género. Se registra también la unidad de ingreso en el CSJD y la localización –número de habitación–. |
| Clínicas | Valoración del desempeño psicosocial, días de ingreso en UHTR, días de ingreso en UCPP, área sanitaria de procedencia y localización al ingreso, diagnóstico principal, diagnóstico secundario y otros diagnósticos, afecciones médicas con necesidades especiales, antecedentes remotos de consumo de sustancias, antecedentes inmediatos de consumo de sustancias, antecedentes remotos de ideación/conductas suicidas o autolesiones, antecedentes inmediatos de ideación/conductas suicidas o autolesiones, antecedentes remotos de heteroagresividad, antecedentes inmediatos de heteroagresividad, refractariedad, conductas disruptivas. Variables obtenidas como combinación de otras: necesidad de cuidados y problemática conductual. |
| Sociales | Incapacitación, certificado de discapacidad –minusvalía–, porcentaje de discapacidad, causas judiciales y autorización u orden judicial (tipo de ingreso). |
*Se marcan en negrita aquellas variables que se utilizaron para la delimitación de las tipologías de usuarios.
Añadir que se contó con la participación de los equipos de profesionales de los diferentes dispositivos de la UCPP. En el caso de la codificación de las variables clínicas, los facultativos de referencia de los participantes (psiquiatras y psicólogos clínicos) asignaban las puntuaciones en las variables después de que se les hubiera entregado un documento explicativo sobre su definición y posterior codificación en una base de datos creada a efectos de la realización del estudio.
En cuanto a las variables clínicas, se considera idóneo explicar algunas de las más relevantes de cara a los objetivos del estudio. Así, se empleó la Escala de Evaluación de la Actividad Global (EEAG) del DSM-IV-TR22, con puntuaciones de 0 a 100, siendo una menor puntuación indicativa de una mayor afectación clínica y psicosocial. Otras variables fundamentales fueron definidas de forma dicotómica en función de la ausencia o presencia de la problemática que recogían, asignándoles, respectivamente, los valores de “0” y “1”. En este sentido, se tuvo en cuenta la inmediatez (definida como aparición de la problemática en el último año) o lo remoto de la problemática (más allá del último año). Así, se planteó la presencia de ideación/conductas suicidas o autolesiones, de conductas heteroagresivas y el consumo de sustancias psicoactivas (drogas ilegales y alcohol), con dos variables para cada dificultad conductual en función de su temporalidad.
Otras variables dicotómicas imprescindibles para los objetivos del estudio fueron la denominada “refractariedad”, equivalente a “la existencia de la necesidad de cuidados y/o supervisión continua dado el nivel de deterioro cognitivo y/o en el desempeño psicosocial que presenta un usuario, así como la posible presencia de conductas relacionadas con el autocuidado, habilidades instrumentales comprometidas o hábitos poco saludables (p. ej.,: potomanía) que deriven en problemas inmediatos para la integridad del propio usuario en los últimos 12 meses”; y las “conductas dis- ruptivas”, que aludía a la “idoneidad de implementar programas psicoterapéuticos y/o conductuales centrados en el abordaje de conductas disruptivas, manejo emocional, estrategias de autocontrol, programas relacionados con el abordaje de las adicciones y/u otros problemas conductuales vinculables a constructos como la impulsividad y/o búsqueda de sensaciones; también en los últimos 12 meses”.
Por último, tras diferentes análisis de conglomerados exploratorios, se valoró la idoneidad de generar dos nuevas variables que supusieron la combinación de algunas de las previas con vistas a intentar generar una polarización en la categorización de las posibles tipologías que facilitase la posibilidad de generar grupos más concretos y/o específicos desde la práctica basada en la evidencia. Con todo, las variables que finalmente se utilizaron para el análisis final de conglomerados fueron 5, dada su relevancia y/o interés en la consecución de los objetivos de la investigación, siendo expuesta su definición y aclaraciones pertinentes en la Tabla 3.
Tabla 3. Variables utilizadas en el análisis de conglomerados y definición/descripción de las mismas.
| Escala de Evaluación de la Actividad Global (EEAG) | Supone un indicador de la afectación clínica y del desempeño psicosocial de los usuarios. |
| Tiempo de ingreso en UCPP | Marcador del posible proceso de institucionalización de los usuarios y, de forma indirecta, de las dificultades para exter- nalizar. |
| Refractariedad | Indicador de la gravedad y/o afectación clínica, así como de la resistencia a procedimientos farmacológicos y/o psicote- rapéuticos (carácter dicotómico –sí vs. no– con valor 1 y 0, respectivamente) |
| Conductas disruptivas | Variable que señala la existencia de problemática de conducta y/o antisocial en el contexto de rasgos caracteriales inmaduros relacionados con la impulsividad o búsqueda de sensaciones (carácter dicotómico –sí vs. no– con valor 1 y 0, respectivamente). |
| Necesidad de cuidados | Combinación de la existencia de necesidades médicas especiales junto con refractariedad en el tratamiento (variables dicotó- micas –sí vs. no- con valor 1 y 0, respectivamente). La unión/ sumatorio de ambas variables permite la graduación de tres niveles de gravedad (necesidad de cuidados ausente, presente y elevada –valores de 0, 1 y 2–) de cara al análisis de datos. |
| Problemática conductual | Combinación de la existencia de antecedentes inmediatos de consumo, de antecedentes inmediatos de conductas he- teroagresivas y de conductas disruptivas (variables dicotómi- cas –sí vs. no– con valor 1 y 0, respectivamente). La unión/sumatorio de estas tres variables permite la graduación de cuatro niveles de gravedad (inexistente, leve, moderada y grave –valores de 0, 1, 2 y 3–) de cara al análisis de datos. |
El procedimiento estadístico realizado fue un análisis de conglomerados –clús- teres- bietápico, utilizando el paquete estadístico SPSS 23.0 –Stadistical Package for the Social Sciences- (2015). El análisis de conglomerados en dos fases, también llamado bietápico, es una herramienta de exploración diseñada para describir las agrupaciones naturales de un conjunto de datos. Con esta técnica se generan criterios de información, frecuencias de los conglomerados y los estadísticos descriptivos por conglomerado. Los conglomerados parten del concepto del centroide, que es el dato prototípico de cada variable en torno al cual se agrupan los casos más semejantes, estableciendo así tipologías de usuarios en función de las variables seleccionadas.
De cara a una mejor caracterización de los conglomerados, se emplearon diversos estadísticos inferenciales que se utilizaron para describir de forma concreta las tipologías halladas. Así, se emplearon la prueba Chi-cuadrado y pruebas de diferencias de medias (ANOVA). Estas técnicas se aplicaron sobre las variables que habían conformado los grupos resultantes, así como sobre otras de interés utilizadas en el protocolo de recogida de datos, lo que nos permitió la valoración de la existencia de diferencias significativas.
Resultados
Tras la realización de diferentes análisis de conglomerados sobre varias combinaciones de las variables señaladas previamente, se optó por una solución de cinco tipologías de usuarios obtenidas a partir de seis variables que definían clústeres de diferente tamaño. Estos cinco grupos darían pie a la definición de prototipos de perfiles de pacientes ingresados en la UCPP a partir de criterios clínicos, de desempeño psicosocial y de tiempo de ingreso. Las cinco agrupaciones fueron denominadas a partir de unos acrónimos en inglés que se referían a las características “quizá más notorias” que distinguían a unas tipologías de otras. También se trató de buscar los elementos más reseñables para facilitar el reconocimiento de los perfiles hallados.
Así, las denominaciones elegidas fueron Rehab -R- (en alusión a pacientes rehabilitables y/o prototípicos de los ingresos habituales en las primeras décadas de la reforma psiquiátrica dentro de los dispositivos de rehabilitación sociosanitarios de la Comunidad de Madrid –que tendían a acabar en los sanitarios de hospitalización prolongada a partir de finales de la quinta década de vida–); Rehab Behav -RB- (extensión de la anterior tipología con alguna problemática conductual que, en mayor medida que los anteriores, podría acabar en el circuito sanitario, sobre todo en unidades hospitalarias de tratamiento y rehabilitación –antiguas medias estancias–); Old Care -OC- (personas con mayor promedio de edad y elevada presencia de afecciones médicas y/o necesidad de cuidados –o bien ingresadas de larga duración en las UCPP o nuevos ingresos con patología sobrevenida de intensa gravedad y necesidad de supervisión–); Young Care -YC- (extensión del grupo anterior de mayor gravedad y menor edad promedio cuyo ingreso podría estar motivado por análogos determinantes); y Young Behav -YB- (grupo de menor edad promedio y mayor presencia de conductas disruptivas y/o problemática conductual que, de forma subjetiva, en los últimos años está aumentando su presencia en las propuestas de derivación a dispositivos sociosanitarios centrados en el TMG).
Los centroides definitorios de cada conglomerado en las variables continuas (EEAG y días de ingreso), así como el promedio de edad de cada grupo se presentan en la Tabla 4. Como puede observarse, el conglomerado R ha presentado una puntuación promedio en el EEAG de 40.80, siendo el mayor nivel de funcionamiento encontrado entre los conglomerados; así como un periodo medio de ingreso de 13.49 años. El conglomerado RB presentó una puntuación EEAG de 38.39 y un promedio de ingreso de 10.68 años. El conglomerado OC mostraba una puntuación promedio de 24.96 en el EEAG y de 18.27 años de ingreso, siendo este el mayor tiempo de ingreso encontrado. El conglomerado YC evidenciaba una puntuación EEAG promedio de 12.68, siendo este el que presenta un menor nivel de afectación en el funcionamiento, y un tiempo medio de ingreso de 10.46 años. Por último, el conglomerado YB mostró una puntuación EEAG promedio de 35.25 y el menor tiempo medio de ingreso de entre los conglomerados (8.87 años). Se obtuvieron diferencias significativas en ambas variables, tanto en EEAG [F(4; 402)=45.52; p≤ 0.001] como en años de ingreso[F(4;408) = 6.93; p≤ 0.001].
Tabla 4. Centroides y estadísticos descriptivos de los conglomerados en las variables continuas definitorias.
| Conglomerado | Media | Desviación típica | ANOVA (F) | |
|---|---|---|---|---|
| Valoración del Desempeño Psicosocial (EEAG) | 1. Rehab (R) | 40.80 | 14.78 | |
| 2. Rehab Behav (RB) | 38.39 | 12.83 | ||
| 3. Old Care (OC) | 24.96 | 13.46 | 45.520* | |
| 4. Young Care (YC) | 12.68 | 14.27 | ||
| 5. Young Behav (YB) | 35.25 | 12.77 | ||
| Días de Ingreso en UCPP | 2. Rehab (R) | 4922.11 (13.49) | 4188.64 | |
| 3. Rehab Behav (RB) | 3898.52 (10.68) | 2996.55 | ||
| 4. Old Care (OC) | 6669.34 (18.27) | 4705.38 | 6.925* | |
| 5. Young Care (YC) | 3819.23 (10.46) | 3245.23 | ||
| 6. Young Behav (YB) | 3238.65 (8.87) | 3517.77 |
*p≤0.001
En cuanto a la refractariedad y conductas disruptivas, se encontraron diferencias significativas [χ2(4)= 408.63; p≤0.001 y χ2(4)= 607.67; p≤0.001], siendo el conglomerado YC el que concentra mayor porcentaje, un 59.5% y un 41.9%, respectivamente.
Cabe añadir que, respecto a las variables clínicas categóricas, a saber, la problemática conductual, el mayor porcentaje se halló en el conglomerado YB, con un 66.7% y el mayor nivel de gravedad con el 60% de casos moderados. En relación al resto de conglomerados, no se encontró apenas problemática conductual, a excepción del grupo YC, con un 33.3% y un 35% de casos graves y moderados, respectivamente.
En cuanto a otras variables continuas que no conformaron conglomerado, como la edad, también se encontraron diferencias significativas en los conglomerados [F(4;412)= 18.42; p≤ 0.001], presentando una edad media de 55.2 años los usuarios R – con alta desviación típica–; de 51.10 los pertenecientes al conglomerado RB –también con alta desviación típica–; de 60.85 los pertenecientes al OC; y de 48.89 y 44.93 los conformantes del conglomerado YC e YB, respectivamente. Como era de esperar, el mayor promedio de edad se obtiene para el conglomerado denominado OC.
Atendiendo a otra variable categórica que no conformaba conglomerado, como era el diagnóstico, se obtuvieron diferencias significativas [χ2(9)= 118.20; p≤0.01], encontrándose una mayoría de agrupación del trastorno de la personalidad en el grupo de YB, aglutinando un 45.5% del total de los diagnósticos, junto con un 19% de trastorno mixto de la personalidad.
Por último, en las otras variables definidas para crear conglomerados, polarizando la caracterización grupal, se halló la existencia de diferencias significativas en la expresión de conductas disruptivas [χ2(4)= 607.67; p≤0.001]. Así, llamaba la atención cómo el grupo YC tenía un número significativo de casos (denotando la extrema gravedad de este grupo) y prácticamente con la misma prevalencia se mostraba el grupo YB.
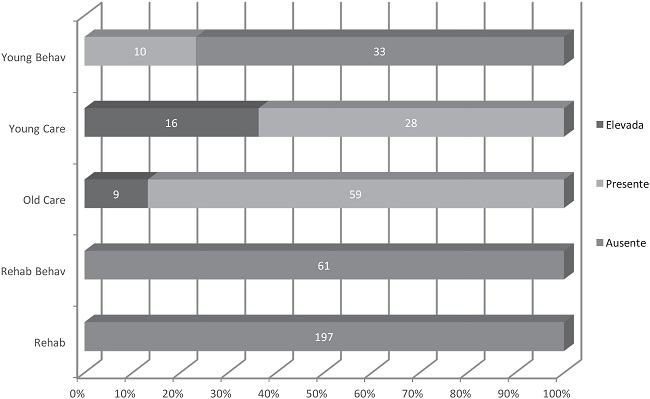
Además, atendiendo a la necesidad de cuidados, también aparecieron diferencias significativas [χ2(4)= 408.63; p≤0.001]. Los grupos R y RB mostraron “nula” necesidad de cuidados, algo prácticamente extensible al grupo YB. Tanto los YC como los OC abarcaban el grueso de casos moderados y leves (Figura 1).
La figura es muy clara al señalar a los grupos R y RB sin necesidad de cuidados, algo prácticamente extensible al grupo YB. Tanto los YC como los OC abarcan el grueso de caso moderados y leves de esta variable.
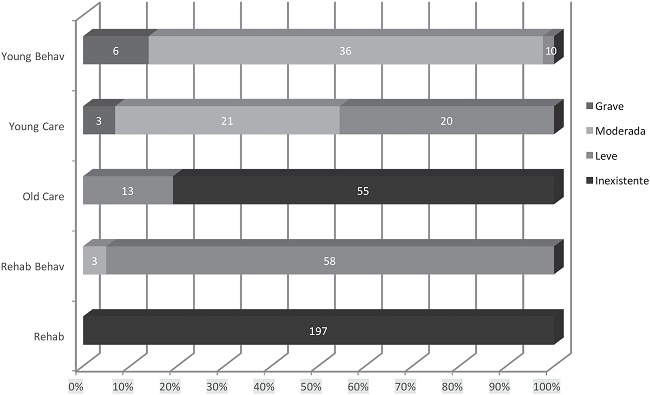
Para finalizar, la variable problemática conductual también registró diferencias significativas [χ2(4)= 607.67; p≤0.001] La Figura 2 muestra la distribución de las frecuencias de los niveles de la variable en cada conglomerado.
Los resultados muestran que no hay problemática conductual en el grupo R, mientras que en el grupo de RB sí hay un buen número de casos leves, es decir, o bien consumo inmediato, heteroagresión o conductas disruptivas, y apenas tres casos de moderada afectación. La problemática conductual más grave estaría en los YB, sobre todo, seguidos del conglomerado YC. Por último, el grupo OC tampoco tendría una problemática conductual significativa, con apenas unos cuantos casos leves.
Para terminar, se presenta una tabla con las variables determinantes de los conglomerados hallados (Tabla 5), que sirven para verificar la clara diferenciación entre los usuarios ingresados en hospitalización prolongada y, por extensión, definir una variabilidad de tipologías de usuarios de indudable interés a la hora de implementar recursos y/o tratamientos específicos, amén de abrir el debate acerca de la idoneidad de los recursos de hospitalización en el trastorno mental grave y duradero.
Tabla 5. Caracterización de las tipologías de usuarios con TMG en hospitalización prolongada.
| Clúster 1 – Rehab (R) | 197 usuarios con una edad promedio de 55.20 años; un EEAG de 40.8; un tiempo de ingreso promedio en UCPP de 4188.6 días; ningún caso con necesidad de cuidados; ningún caso con problemática conductual; ningún caso de refracta- riedad; y ningún caso de comportamientos disruptivos. |
| Clúster 2 – Rehab Behav (RB) | 61 usuarios con una edad promedio de 51.1 años; un EEAG de 38.4; un tiempo de ingreso promedio en UCPP de 3898.5 días; ningún caso con necesidad de cuidados; gran número de casos leves de problemática conductual; ningún caso de refractariedad; y número bajo de casos de comportamientos disruptivos. |
| Clúster 3 – Old Care (OC) | 68 usuarios con una edad promedio de 60.85 años; un EEAG de 70.3; un tiempo de ingreso promedio en UCPP de 6669.3 días; número elevado de casos con necesidad de cuidados; algunos casos de leve problemática conductual; todos los casos de refractariedad; y ningún caso de comportamientos disruptivos. |
| Clúster 4 – Young Care (YC) | 44 usuarios con una edad promedio de 48.89 años; un EEAG de 69.49; un tiempo de ingreso promedio en UCPP de 3819.2 días; mayoría de casos de elevada o, al menos, presente necesidad de cuidados; casos representativos de moderada y algunos casos de grave problemática conductual; número elevado de casos de refractariedad; y número significativo de casos de comportamientos disruptivos. |
| Clúster 5 – Young Behav (YB) | 43 usuarios con una edad promedio de 44.93 años; un EEAG de 35.3; un tiempo de ingreso promedio en UCPP de 3238.7 días; número bajo de casos con necesidad de cuidados; mayoría de casos con moderada problemática conductual; ningún caso de refractariedad; y nivel significativo de casos con comportamientos disruptivos. |
Discusión y conclusiones
El hallazgo de cinco perfiles clínicos con una clara diferenciación dentro de la UCPP del CSJD supone un elemento de indudable relevancia a la hora de plantear la necesidad de recursos terapéuticos específicos para estas tipologías, que, más allá de los imprescindibles planes individualizados de rehabilitación, tendrían que ver con un replanteamiento de hasta qué punto los actuales recursos sanitarios existentes para el TMG (el centro de salud mental como epicentro de la atención a la enfermedad mental, la hospitalización breve, el hospital de día, las unidades hospitalarias de tratamiento y rehabilitación, así como las unidades de cuidados psiquiátricos prolongados) aportan los elementos necesarios para la terapéutica y rehabilitación de estas afecciones. Huelga decir que estos son los recursos de la Comunidad de Madrid y que, aunque con matices no objeto de este artículo, en otras comunidades autónomas hay un modelo rehabilitador relativamente análogo. Se podrían añadir recursos específicos que, apriorísticamente, estarían fuera del circuito del TMG, como las unidades específicas de abordaje de la conducta alimentaria o las de trastornos de la personalidad. Asimismo, cabe reseñar la relevancia de los trastornos de la personalidad como entidades diagnósticas que cada vez tienen más presencia en la salud mental y que, sin ir más lejos, con datos previos a la pandemia, han aumentado su prevalencia desde un 4.7‰ en 2013 hasta un 6.2‰ en 2017 para las mujeres frente a un 5‰ hasta un 7.2‰ en el mismo periodo para los varones, siendo el trastorno límite de la personalidad la afección con mayor presencia y cuyas repercusiones alcanzan mayor gravedad23.
Retomando los perfiles clínicos hallados en la UCPP del CSJD, el perfil Rehab (R) es el que mayor número de usuarios ha concentrado y, tal y como ha quedado patente, estaría compuesto por el perfil “clásico” y/o prototípico de TMG que se esperaría hallar en la UCPP. Integra usuarios que en su momento fueron clasificados como “remanente manicomial”11 junto con otros perfiles de mayor juventud pero con cuadros muy graves en los que el tratamiento ambulatorio o el acceso a otros recursos sociales no han servido de soporte para el mantenimiento en el medio comunitario. La experiencia en la UCPP del CSJD avala la idoneidad de implementar, independientemente de la heterogeneidad intraperfil (en cuanto a tiempos de ingreso, sobre todo), tratamientos de carácter rehabilitador con la pretensión de la reintegración a la comunidad. Los casos de mejor pronóstico del perfil volverían al medio comunitario en un periodo promedio de 4 a 5 años, siendo destacable la baja tasa de reingreso en los casos en que se ha logrado la reintegración efectiva y la lógica impresión de una mayor posibilidad de altas en función de los recursos disponibles y/o empleados por la UCPP12,17,18. En el caso de que esto no sea posible (la escasez de recursos supone la principal limitación), el objetivo es que los usuarios tengan una vida lo más normalizada posible13,19,20.
Por otro lado, el perfil Rehab Behav (RB) supone una extensión del previo, observándose la existencia de problemática conductual, muchas veces en el contexto diagnóstico de rasgos de personalidad disfuncionales comórbidos a los procesos psicóticos subyacentes. La implementación de programas terapéuticos específicos que tengan en consideración estas variables supondría un elemento de indudable valor de cara a la reintegración comunitaria y/o al acceso a programas de rehabilitación habituales con mayores garantías de éxito17.
En relación a los dos perfiles en los que impera la necesidad de cuidados, Young Care (YC) y Old Care (OC), la descripción clínica de los mismos orienta hacia una elevada necesidad de cuidados y/o de supervisión. Estos casos en los que el criterio diferenciador, simplificando, sería la edad suponen un reto para el modelo basado en la rehabilitación psicosocial. La elevada afectación en el desempeño psicosocial, unida a la presencia, en muchas ocasiones, de necesidades médicas, complican y/o imposibilitan tratamientos ambulatorios y, a su vez, pueden escapar de las posibilidades terapéuticas que ofrecen otros dispositivos de la red de servicios sanitarios y sociales, requiriendo una hospitalización prolongada que, en todo caso, siempre habrá de situar a la persona en el centro de su rehabilitación, intentando generar la mayor autonomía posible16. No obstante, quizá el planteamiento de unidades residenciales en el medio comunitario que tuvieran un carácter no solo social, sino también sanitario podría ser una alternativa para estos perfiles concretos de usuarios y aunque es obvio que implicaría más recursos y que estos son finitos, no menos claro es que sería una situación hacia la que avanzar en aras de aportar entornos de rehabilitación más normalizados para los usuarios afectados de TMG.
En cuanto al último de los perfiles hallados, los Young Behav (YB), cabe reseñar que suponen el grupo con mayor concentración de trastornos de la personalidad y, en todo caso, el grupo con mayor problemática conductual y/o relacionada con el control de los impulsos. En un análisis más minucioso de la tipología, aparecerían dos subgrupos que tendrían cierto paralelismo con la visión dicotómica de los hardcore y de “nuevo paciente de larga estancia”11. En este caso, el rasgo central es la problemática conductual y, en torno a la misma, el aquí identificado como “remanente manicomial” se corresponde con la cronificación de muchos de aquellos casos que, en su momento, Desviat et al.11 llamaron “nuevos jóvenes”, mientras que los “actuales nuevos jóvenes” se caracterizarían por una elevada gravedad en todo lo relacionado con comportamientos disruptivos, de descontrol de los impulsos, baja tolerancia a la frustración, inestabilidad emocional, etc., es decir, patrones de personalidad inmaduros que no serían abordables y/o habrían fracasado en los procedimientos terapéuticos y/o dispositivos existentes (unidades de trastornos de la personalidad, media estancia, etc.).
Obviamente, en la mayoría de los casos, los rasgos y/o el trastorno límite de la personalidad son la característica diagnóstica imperante. La definición de este perfil en la UCPP no hace sino subrayar la idoneidad de un programa terapéutico intensivo que, a tenor de los recursos disponibles en este tipo de dispositivos, se torna cuasi utópico, independientemente de que se consideren o conozcan los procedimientos de mayor eficacia para estos perfiles13,16. Quizá un programa terapéutico específico en un contexto de hospitalización más duradero que una media estancia supere las limitaciones en el éxito rehabilitador vinculadas a este perfil de usuarios, ligadas a su escasa adherencia al tratamiento y/o alta tasa de abandono en dispositivos de ingreso voluntario como las unidades de trastornos de la personalidad. Evidentemente, esta afirmación ha de ser analizada con extrema cautela, ya que el ideal rehabilitador ha de ir encaminado al insight por parte del usuario acerca de sus dificultades y a la normalización de la asistencia o aplicación de cualquier procedimiento terapéutico desde una óptica de voluntariedad. Asimismo, cabría la consideración de que este perfil de usuarios pudiera necesitar recursos específicos de carácter residencial a la hora de reintegrarse en la comunidad.
Fruto de estas consideraciones, en noviembre de 2021, a partir de la licitación por parte de la Oficina Regional de Coordinación de Salud Mental y Adicciones de 30 camas en un nuevo dispositivo llamado Unidad de Rehabilitación y Retorno a la Comunidad (URRC), se plantearon desde el CSJD unas recomendaciones/criterios de ingreso en el nuevo dispositivo para aquellos adultos/as con TMG en los que imperase el perfil y/o la problemática conductual previamente descrita en el clúster YB, que, sin ser identificable plenamente con el trastorno límite de la personalidad, destaca por los rasgos y/o características de esta afección. Se excluirían casos con diagnóstico principal de trastorno antisocial de la personalidad. El planteamiento desde la Oficina Regional giraba en torno a un dispositivo intermedio (en términos temporales) entre los ingresos de UHTR y UCPP. A raíz de la experiencia adquirida en la externalización de usuarios con TMG15,17,19,20, desde el CSJD se consideró y estimó un tiempo de ingreso que tendía a ser superior al año pero que, idóneamente, no habría de llegar y/o superar los cinco años a la hora de reintegrar a los usuarios de estos perfiles clínicos. Con todo, se está proveyendo de mayores recursos para el tratamiento de estas afecciones que tantas complicaciones y dificultades generan para los propios usuarios, su entorno y el sistema sociosanitario.
A modo de conclusión principal, este estudio ha pretendido mostrar cómo la delimitación de perfiles clínicos de usuarios puede ser de vital importancia para proponer programas terapéuticos específicos y, a su vez, plantear alternativas en forma de nuevos dispositivos que se adapten a la realidad cambiante y, en definitiva, a la evolución de los diferentes trastornos mentales y de la personalidad conforme se producen cambios sociales que, indudablemente, determinan la expresión de estas afecciones y obligan a revisar los recursos y/o dispositivos disponibles.