Meu SciELO
Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Nefrología (Madrid)
versão On-line ISSN 1989-2284versão impressa ISSN 0211-6995
Nefrología (Madr.) vol.33 no.2 Cantabria 2013
https://dx.doi.org/10.3265/Nefrologia.pre2012.Oct.11760
CARTAS AL DIRECTOR
Crisis falciforme y rechazo agudo humoral en injerto renal
Sickle cell crisis and acute humoural rejection in kidney graft
Dirección para correspondencia
Sr. Director:
El trasplante renal en pacientes con anemia de células falciformes ha sido realizado en forma exitosa en los últimas décadas1,2; sin embargo, las complicaciones por fenómenos vaso-oclusivos son frecuentes y pueden llevar a pérdida del injerto3. Es bien conocida la presencia de propiedades procoagulantes en los pacientes con anemia de células falciformes, que confiere un estado protrombótico, factor de riesgo para la supervivencia del injerto renal, donde la trombosis representa el 2-7 % de las causas de pérdida de este.
Existen algunas alternativas terapéuticas para prevenir estos fenómenos trombóticos. Una de ellas es mantener niveles de hemoglobina A (HbA) cercanos al 85-90 % del total, preoxigenación con FiO2 al 40 % durante 48 horas luego del trasplante y evitar períodos de deshidratación, hipoxia y acidosis1,4.
En este artículo realizamos el reporte de una paciente con antecedente de anemia de células falciformes, quien, después del trasplante renal, presenta crisis vaso-oclusiva y rechazo agudo humoral del injerto, tratados exitosamente con exanguinotransfusión y plasmaféresis.
Caso clínico
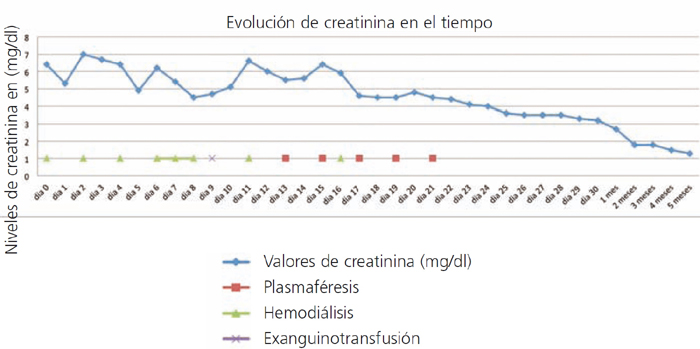
Paciente femenina, 37 años, raza negra, antecedente de anemia de células falciformes e insuficiencia renal crónica terminal, en hemodiálisis durante 6 años. Presentó previamente varios episodios de crisis falciformes con necesidad de múltiples transfusiones. En noviembre de 2010 es llevada a trasplante renal de donante fallecido, compartiendo un DR y un A, con un tiempo de isquemia fría de 15 horas. Se realizó inducción con alemtuzumab y bolos de metilprednisolona. Durante el transoperatorio, la paciente estuvo hipotensa, con requerimiento de dopamina. La perfusión del injerto renal fue lenta, con recuperación durante el acto quirúrgico. En el posoperatorio la paciente se tornó anúrica, con elevación de azoados (figura 1) y acidosis metabólica; el extendido de sangre periférica reportó hipocromía, anisocitosis, microcitosis y dianocitos, lipoproteínas de alta densidad 677, leucocitos 17.800, neutrófilos 90 %, linfocitos 8 %, hemoglobina 7,1, hematocrito 21 %, plaquetas 179.000, reticulocitos corregidos del 5,2 %. El Doppler del injerto reportó buena perfusión vascular, pero índices de resistencia altos. Se sospechó crisis vaso-oclusiva del injerto y se inició manejo con transfusiones, hidroxiúrea y hemodiálisis. Al quinto día se realiza biopsia del injerto renal (figura 2); los hallazgos más importantes observados fueron zonas de infarto en capilares peritubulares con presencia de neutrófilos y atrapamiento de eritrocitos, algunos de ellos de aspecto falciforme y C4d positivo en el 100 % de los capilares peritubulares. Con estos hallazgos, se hace diagnóstico de rechazo agudo humoral y crisis falciforme del injerto; se realiza tratamiento con pulsos de metilprednisolona, plasmaféresis, tacrolimus, micofenolato y exanguinotransfusión, este último como manejo de la crisis falciforme. Diez días después del trasplante hay mejoría de la función renal y se suspende la terapia de reemplazo renal. La última creatinina de control, cuatro meses después, fue de 1,3 mg/dl.
Figura 1. Valores de creatinina en el tiempo después de trasplante renal y días en los cuales recibió plasmaféresis
(días 13, 15, 17, 19, 21), hemodiálisis (días 0, 2, 4, 6, 7, 8, 11, 16) y exanguinotransfusión (día 9)
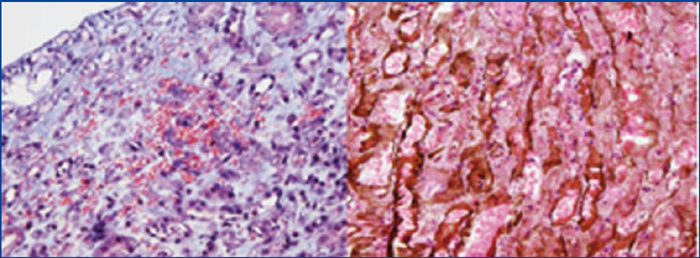
Figura 2. Estudio de la biopsia renal
Izquierda: tinción con tricromo de Manson. Se observan con claridad las características de los eritrocitos en
las zonas de isquemia y hemorragia reciente. Derecha: tinción con plata metenamina 20x.Se observa la presencia
de polimorfonucleares neutrófilos en los capilares peritubulares con extensión al intersticio. Los estudios de
inmunofluorescencia mostraron intensa reactividad para el C4d en el 100 % de los capilares peritubulares
en zonas isquémicas y en zonas preservadas.
Discusión
La anemia de células falciformes es una hemoglobinopatía que se encuentra frecuentemente en pacientes de origen afroamericano5, con una incidencia cercana al 10 %. Es causada por la sustitución de valina por acido glutámico en la posición 6 de la beta-hemoglobina6.
Las pérdidas de injertos renales en pacientes con anemia de células falciformes se han observado tan temprano como 2-6 semanas después del trasplante. En un estudio se encontró que el 35 % de estos pacientes presentaban pérdidas del injerto, de las cuales el 45 % fue secundario a rechazo, 10 % por crisis falciforme y 45 % por muerte1. En otras grandes series se reporta una supervivencia a un año del injerto de 67 %7, lo que sugiere que las crisis vaso-oclusivas y/o trombosis pueden también ser las responsables de las pérdidas del injerto renal1.
En los pacientes trasplantados renales con antecedentes de anemia de células falciformes, el injerto renal es susceptible al desarrollo de polimerización de la HbS y alteración morfológica del eritrocito1. La patogénesis de la oclusión vascular es compleja y multifactorial, siendo los principales factores asociados la hipoxia, la acidosis y el flujo lento que se presenta en el período peritrasplante; esto inicia la activación del endotelio, con liberación de productos vasoactivos, aumento de la adhesión leucocitaria, mayor actividad procoagulante, que lleva a una respuesta inflamatoria y oclusión vascular1.
Esta respuesta suele originarse en horas o días después del trasplante renal y puede ser otra forma de daño endotelial, siendo el rechazo una complicación secundaria a dicho daño, más que un evento primario1; aunque también hay informes que sugieren que un rechazo de leve a moderado llevaría a la disminución del nivel de oxígeno, aumentando así la mayor malformación de los eritrocitos en la microcirculación renal8.
Este caso clínico resalta la importancia de las crisis vaso-oclusivas como factor de riesgo para la pérdida temprana del injerto renal en pacientes con anemia de células falciformes. En nuestra población es frecuente encontrar pacientes con esta entidad, ya sea como rasgo falciforme o su expresión completa; por este motivo, la realización de una historia clínica adecuada en pacientes de origen afroamericano y el evitar los eventos protrombóticos prevenibles, como los períodos de isquemia fría prolongada, deshidratación, hipoxia y acidosis durante el trasplante renal, podrían ser medidas importante para disminuir la pérdida temprana del injerto. Una vez presentada la crisis vaso-oclusiva del injerto, es necesario iniciar un tratamiento agresivo donde la politransfusión de eritrocitos y la exanguinotransfusión deben ser consideradas para evitar la isquemia del injerto. Además, la búsqueda y tratamiento del rechazo, que es frecuente en este grupo de pacientes, resulta importante para evitar su pérdida.
Conflictos de interés
Los autores declaran que no tienen conflictos de interés potenciales relacionados con los contenidos de este artículo.
John F. Nieto-Ríos1, Lina M. Serna-Higuita1, Ana K. Serrano-Gayubo2, Arbey Aristizabal-Alzate1,
Catalina Ocampo-Kohn1, Rafael Andrade-Pérez3, Gustavo Zuluaga-Valencia4
1Unidad de Nefrología. Hospital Pablo Tobón Uribe. Medellín, Antioquia (Colombia)
2Unidad de Nefrología. Facultad de Medicina. Universidad de Antioquia. Medellín, Antioquia (Colombia)
3Departamento de Patología. Fundación Santa Fe. Bogotá, Antioquia (Colombia)
4Departamento de Nefrología. Hospital Pablo Tobón Uribe. Medellín, Antioquia (Colombia)
Referencias bibliográficas
1. Kim L, Garfinkel MR, Chang A, Kadambi PV, Meehan SM. Intragraft vascular occlusive sickle crisis with early renal allograft loss in occult sickle cell trait. Hum Pathol 2011;42(7):1027-33. [ Links ]
2. Saxena AK, Panhotra BR, Al-Ghamdi AM. Should early renal transplantation be deemed necessary among patients with end-stage sickle cell nephropathy who are receiving hemodialytic therapy? Transplantation 2004;77(6):955-6. [ Links ]
3. Fischer GB, da Rosa ACM. Thrombosis after kidney transplantation. Blood Coagul Fibrinolysis 2009;20(6):456-7. [ Links ]
4. Nath J, McDaid J, Bentall A, Ball S, Ready A, Inston N. Sickle cell and renal transplant: a national survey and literature review. Exp Clin Transplant 2012;10(1):1-7. [ Links ]
5. López Revuelta K, Ricard Andrés MP. Kidney abnormalities in sickle cell disease. Nefrologia 2011;31(5):591-601. [ Links ]
6. Messent M. Exchange transfusion is not required for sickle cell trait patients undergoing cardiopulmonary bypass. J Cardiothorac Vasc Anesth 2004;18(5):666-7. [ Links ]
7. O'Rourke EJ, Laing CM, Khan AU, Hussain R, Standish R, Buscombe JR, et al. The case. Allograft dysfunction in a patient with sickle cell disease. Kidney Int 2008;74(9):1219-20. [ Links ]
8. Chatterjee N, Lundberg D, Berne V, Angeles L. Sickle cell trait: possible contributory failury cause of renal allograft. Urology 1978;11(3):266-8. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
Lina M. Serna-Higuita,
Unidad de Nefrología,
Hospital Pablo Tobón Uribe,
Transversal 39 a número 71-57, apto. 501, edificio
Cantabria Real, Medellín, Antioquia, Colombia
lm.serna@hotmail.com