My SciELO
Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Nutrición Hospitalaria
On-line version ISSN 1699-5198Print version ISSN 0212-1611
Nutr. Hosp. vol.26 suppl.1 Madrid May. 2011
NUTRICIÓN ARTIFICIAL DOMICILIARIA
Pósters
P73 Disfunción hepática y pronóstico evolutivo del fracaso intestinal por dismotilidad
Chicharro L, Puiggrós C, Molinos R, Ortiz D, Ribas M, Romero C, Pérez-Portabellla C, Burgos R
1Unidad de Soporte Nutricional. Hospital Universitario Vall d'Hebron. Barcelona.
Objetivos: Estudiar, en nuestra serie de pacientes en programa Nutrición Parenteral Domiciliaria (NPD) por Fracaso Intestinal no neoplásico (1996-2010), el subgrupo de pacientes con Dismotilidad Intestinal Severa (DMS) y compararlo con el resto.
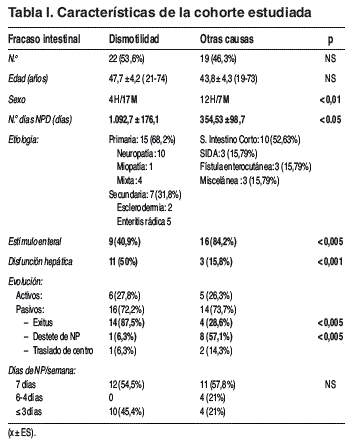
Material y métodos: Estudio observacional, retrospectivo que incluyó a 41 pacientes. En base a la causa de FI, distinguimos 2 grupos de estudio: Grupo I: DMS (n = 22) y Grupo II: Otras (n = 19). La tabla I resume las características de nuestra cohorte. Definimos como disfunción hepática la alteración de uno o más de los parámetros de bioquímica hepática (GOT,GPT, FAl, GGT, Bt) dos o más veces el valor de normalidad del laboratorio de nuestro centro, en algún momento del seguimiento.
Resultados: Con respecto al Grupo II, en los pacientes del Grupo I, predominó el sexo femenino y la duración de la NPD fue más prolongada. Estos pacientes mostraron, significativamente, menor porcentaje de estímulo enteral y de destete de la NP así como mayor disfunción hepática. Durante el seguimiento evolutivo, 14 pacientes del Grupo I fallecieron versus 4 pacientes del Grupo II.
Conclusiones: En nuestra serie: 1) La Dismotilidad Intestinal severa afecta fundamentalmente a mujeres; 2) En el contexto de la Nutrición Parenteral Domiciliaria, la Dismotilidad Intestinal severa es un factor de riesgo de dependencia de NP; de disfunción hepática y de mal pronóstico evolutivo.
P74 Análisis de situación previa a la implantación de un protocolo de nutrición enteral
Fuster Sanjurjo L, González Rodríguez A, Valcarce Pardeiro N, Rodríguez Penín I, Cantón Blanco A
Hospital Arquitecto Marcide.
Objetivos: Valorar la utilización de la nutrición enteral (NE) previa a la implantación de un protocolo elaborado por el Comité Técnico de Nutrición.
Material y métodos: Estudio prospectivo de los pacientes que iniciaron NE domiciliaria entre 1-IX-10 y 30-XI-10. Los criterios de utilización abordados en el protocolo son: 1) cribado y valoración nutricional; 2) indicaciones; 3) requerimientos nutricionales; 4) selección del tipo de fórmula; 5) vía de acceso; 6) complicaciones; 7) seguimiento. Las variables estudiadas se recogieron de la historia clínica e informe para nutrición enteral.
Resultados: Cincuenta y cinco pacientes iniciaron NE [30 hombres, mediana edad: 74 años (rango: 16-92)]. Origen de la prescripción: cirugía, 25; endocrinología, 15; medicina interna, 6; digestivo, 5, otros, 4. Se dispuso de peso y talla en 27 y 21 pacientes respectivamente [IMC (n = 21) 24 ± 6 kg/m2: peso bajo (6), normopeso (6), sobrepeso (6), obesidad (3)]. El valor medio del CONUT (n = 24) 4 ± 3: normal (6), desnutrición leve (8), moderada (8) y severa (2). La valoración nutricional fue realizada en 14 pacientes. Indicaciones de la NE: patología oncológica (20), patología neurológica (20), enfermedad de Crohn (5), desnutrición (8) y trastornos de la motilidad (2). Tipo de fórmulas: hiperproteica hipercalórica (16), normoproteica-normocalórica (11), hipercalórica (9), hiperproteica (3) fórmulas enriquecidas en omega-3 (9), especial diabéticos (6), y estándar MCT (1). El aporte calórico medio fue 871 ± 421 kcal/día (rango: 200-2.000 kcal/día). Diecisiete pacientes (31%) recibieron un aporte ≥ 1.000 kcal/día. No se dispuso de datos suficientes para valorar los requerimientos nutricionales en la mayoría de los pacientes. Cuarenta y tres pacientes recibieron NE por vía oral, 10 por sonda nasogástrica (SNG) y 2 por PEG. Tres pacientes con SNG recibieron NE durante un período superior a 4 semanas. Se registró una complicación por diarrea. La determinación inicial de sodio, potasio, urea y glucosa fue solicitada en 35 pacientes y el hemograma en 39. Los niveles de albúmina, calcio, fósforo, cloro y magnesio fueron solicitados respectivamente en: 30, 30, 28, 5 y 3 pacientes. Treinta pacientes recibieron NE durante mas de 1 mes, valorándose los niveles de sodio, potasio, urea y glucosa en 9, calcio 7, fósforo 6, cloro 2 y magnesio en ningún paciente.
Conclusiones: Se observa un cumplimiento deficiente en la disponibilidad de datos antropométricos, cribado y valoración nutricional, registro de valoración de requerimientos nutricionales y seguimiento de la efectividad y seguridad de la NE, aspectos en los que habrá que incidir tras la implantación del nuevo protocolo.
P75 La nutrición parenteral domiciliaria (NPD) en España. 2008
Juana-Roa J1, Wanden-Berghe C2, Sanz-Valero J3, NADYA-SENPE
1Universidad de Alicante. Alicante. 2Hospital General Universitario de Alicante. Universidad CEU Cardenal Herrera. Elche. Alicante. 3Universidad Miguel Hernández. Universidad de Alicante. Alicante.
Objetivos: Conocer el alcance real de la NPD en España durante el año 2008.
Material y métodos: Estudio Descriptivo Transversal durante 2008 en los hospitales españoles. Se contactó telefónicamente con los Servicios de Farmacia Hospitalaria de los hospitales del listado del Ministerio de Sanidad, Política Social e Igualdad. Obteniendo los datos mediante entrevista semiestructurada al referente del Servicio de Farmacia. Se excluyeron los hospitales que no podían tener NPD.
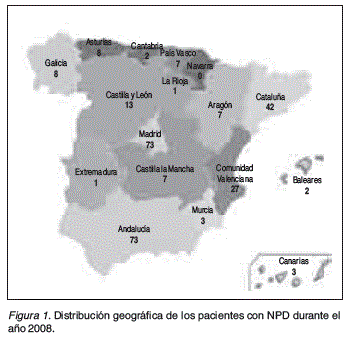
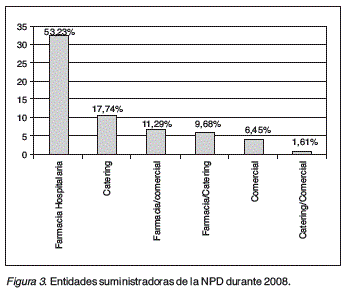
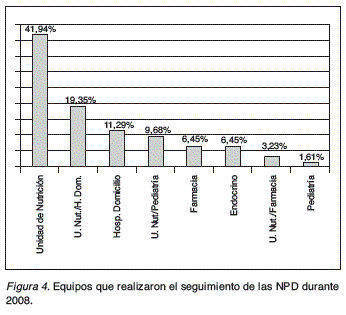
Resultados: De los 919 hospitales,713 cumplieron los criterios de inclusión, de ellos 62 (8,70%) habían tenido NPD. El número total de pacientes con NPD fue de 228; adultos 201(88,16%) y pediátricos 27 (11,84%). La distribución geográfica se muestra en la figura 1. La prevalencia fue de 4,91 × 106 habitantes, siendo en los adultos de 5,06 × 106 y de 4,01 × 106 en los pediátricos. La distribución de prevalencias por Comunidades Autónomas se muestra en la figura 2, destacando la prevalencia en la Comunidad de Madrid que fue de 11,53/106 habitantes. El suministro de la NPD en 33 (53,23%) hospitales fue el Servicio de Farmacia Hospitalaria, también por empresas de catering y bolsas RTU o mixta, como se refleja en la figura 3. Las bolsas de NPD dispensadas fueron 47.108, aunque un hospital no pudo proporcionar este dato, la media de bolsas por paciente en los 61 hospitales fue de 294,51± ds 94,88 (R: 3-365). Se ha encontrado una correlación positiva entre el número de camas y el número de pacientes con NPD (r = 0,61; p < 0,001). El seguimiento, control, evolución y resolución de problemas relacionados con la NPD se llevó a cabo mayoritariamente por los equipos responsables de las Unidades de Nutrición, esto ocurrió en 26 (41,94%) hospitales, aunque también lo realizaron equipos de hospitalización domiciliaria, farmacia y el Servicio de endocrinología pediátrica, siendo así mismo frecuente que el seguimiento se realizara de forma coordinada entre dos Servicios o Unidades tal como se muestra en la figura 4.
Conclusiones: Este estudio es el fiel reflejo de la realidad de la NPD durante el año 2008 en España y es el "gold standard" para la validación del registro español en ese período. Consideramos que el trabajo realizado por los grupos que mantienen los registros de NPD se vería potenciado y dotado de fiabilidad y credibilidad si se realizaran validaciones periódicas de los mismos.
P76 Complicaciones infecciosas en 17 años de nutrición parenteral domiciliaria
López Urdiales R1, Virgili Casas MaN1, Peña Miralles C1, Tubau Molas M.a1, Badia Tahull M.a1, Almonacid Folch E2, Toro Galván S1, Soler Ramón J1, Pita Mercé AM.a 1, Llop Talaverón JM1
1Hospital Universitari de Bellvitge. Barcelona. 2Hospital Doctor Peset. Valencia.
Introducción: La Nutrición Parenteral Domiciliaria (NPD) tiene como una de sus complicaciones principales el desarrollo de infecciones en relación con el catéter utilizado para la administración de la misma.
Objetivos: Conocer las tasas de incidencia de infecciones de catéter (asociadas o no a bacteriemia), así como las etiologías más frecuentes y su relación con distintos factores de riesgo en los pacientes que reciben NPD en nuestro centro.
Material y métodos: Análisis retrospectivo de las complicaciones sépticas asociadas a catéter a partir de la revisión de historias clínicas y registros de microbiología de los 35 pacientes (20 varones, 15 mujeres; edad media al inicio de 48,3 años, rango: 20-69 años) incluidos en el programa de NPD desde 1994 hasta 2010, con un tiempo de permanencia media de 4,93 años (rango: 2 meses-17 años).
Resultados: En este período se han registrado 86 episodios de infección relacionada con el catéter de NPD, de los cuales 72 asociaban bacteriemia. Hemos obtenido una tasa de infección de catéter de 1,42 por 1.000 catéter- días, con una tasa de bacteriemia de 1,18 por 1.000 catéter-días. La etiología más frecuente fue estafilococos coagulasa negativos en 54,67% de los casos, seguida a distancia de enterobacterias (14,67%) y de S. aureus (9,33%). Cabe destacar la presencia de fístulas enterocutáneas u ostomías en casi todos los casos en que se aislaron enterobacterias.
Conclusiones: Las tasas de infección y bacteriemia asociada a catéter de NPD están entre las más bajas descritas en la literatura (que oscilan entre 1,02 a 6 por 1.000 catéter-días). La etiología más frecuente sigue siendo de origen cutáneo, con especial riesgo de enterobacterias y otros bacilos gram-negativos en pacientes con comunicación externa del tubo digestivo. Debemos seguir reforzando la educación sanitaria en los cuidados de la manipulación del catéter en nuestros pacientes como elemento clave en la prevención de la infección asociada.
P77 Liños con nutrición parenteral en el domicilio: ¿es tan infrecuente?
Moreno Villares JM, Gomis Muñoz P, Cordero Cruz A, Valero Zanuy M.aA, León Sanz M
Hospital Doce de Octubre. Madrid.
La nutrición parenteral domiciliaria (NPD) constituye la piedra angular en el tratamiento del fracaso intestinal permanente o transitorio en pediatría. Su empleo no está exento de complicaciones.
Material y métodos: Estudio longitudinal retrospectivo de las historias de los 25 niños (11 niños y 14 niñas) que recibieron NPD desde 1993. El número total de episodios fue de 32. Los datos cuantitativos se recogieron como media o mediana y los cualitativos como frecuencia. Se recogieron las tasas de complicaciones por cada 1.000 días de NPD. Para la comparación de variables entre el grupo de < 1 año y el resto se usó la t de Student.
Resultados: Diecisiete pacientes comenzaron NPD antes del año de edad. La duración total de la NPD fue de 9.986 días, con una mediana de duración de 174 días (rango 7 a 2.444 días). Seis pacientes padecían un síndrome de intestino corto (SIC), 6 un trastorno primario de la motilidad intestinal, 5 una diarrea grave y 8 otras causas. Se utilizaron un total de 47 catéteres, con una duración mediana de 120 días (rango 7 a 930 días). Mayoritariamente el catéter venoso empleado fue un catéter tunelizado (n = 42), seguido de un catéter venoso central de abordaje periférico (n = 2) y de un reservorio en 3 casos. La tasa de complicaciones fue: 3,9 infecciones relacionadas con el catéter por cada 1.000 días de NPD, 0,9 roturas que pudieron ser reparadas, mientras que fue de 0,1 para las obstrucciones y de 0,1 para las extracciones accidentales. El germen más frecuente fue el estafilococo coagulasa negativo (47%) seguido de gérmenes gram-negativos (21%), S. aureus (9%), y hongos (9%). Presentaron afectación hepática importante 3 pacientes. En cuanto a la evolución: 15 pacientes pudieron prescindir de la NP por conseguir adaptación intestinal, y 3 pacientes fallecieron mientras estaban en el programa a causa de su enfermedad de base, 2 recibieron un trasplante intestinal y 5 continúan actualmente con NPD. No encontramos diferencia significativas en la tasa de complicaciones entre el grupo de < 1 año y los de más edad.
Conclusiones: Aproximadamente dos pacientes nuevos cada año se incorporan al programa de NPD de nuestro centro. La posibilidad de conseguir adaptación intestinal fue del 60%. La duración mediana de la NPD fue de 174 días, mientras que la tasa de complicaciones puede considerarse baja (3,5 episodios por cada 1.000 días de NPD).
P78 Prescripción de suplementos nutricionales en consultas especializadas de nutrición en un hospital de referencia
Oliva García JG, Díaz Méndez M.aI, Pereyra-García Castro FM.a, Palacio Abizanda JE, Suárez Llanos JP, Benítez Brito N
1Unidad de Nutrición y Dietética. Hospital Universitario Ntra. Sra. de Candelaria. Santa Cruz de Tenerife.
Objetivos: Analizar las indicaciones y tipos de suplementos nutricionales orales (SN) prescritos.
Material y métodos: Se revisaron retrospectivamente los informes de prescripción de SN elaborados en consultas de Nutrición de nuestro servicio entre los meses de noviembre/ 2007 y octubre/2010. Se recogieron las siguientes variables: fecha de prescripción, patología del paciente y tipo de SN prescrito. Posteriormente se efectuó análisis descriptivo de la patología que justifica la indicación de SN, del tipo de SN prescrito y de la evolución temporal en la prescripción de SN en nuestro centro (SPSS 17.0).
Resultados: 827 pacientes. Patologías: deterioro cognitivo (21,1%), tumores de aparato digestivo (14,5%), disfagia neurológica (13,9%), tumores de cabeza y cuello (10,2%), enfermedad inflamatoria intestinal (6,5%), cáncer de pulmón (4,1%), cirrosis/trasplante hepático (3,2%), insuficiencia renal crónica (2,7%), VIH (2,4%), enfermedades pulmonares no tumorales (2,3%), neoplasias hematológicas (2,2%), otros tumores (4,9%) y otras patologías (12%). Tipo de fórmulas prescritas: hiperproteica normocalórica (26,5%), específica de diabetes (20,2%), hipercalórica (19,4%) hiperproteica hipercalórica (18%), espesantes (5,6%), específica renal (3%), específica inmunomoduladora (2,7%), peptídica (1,3%), normocalórica/normoproteica (1,3%), específicas de hepatopatía (0,6%), módulos proteicos (0,6%), otras (0,6%). Las fórmulas específicas fueron pautadas fundamentalmente en los pacientes con tumores gastrointestinales (24,2%) y con deterioro cognitivo (18,1%). Evolución temporal: la cantidad de prescripciones de primera vez ha sido de 296, 295 y 236 en los años 2008, 2009 y 2010, lo que implica una reducción del 20% de la prescripción de nuevos SN en el último año.
Conclusiones: 1) La patología oncológica (35,9%) y neurológica (35%) representan las principales causas de prescripción de SN; 2) las fórmulas hiperproteicas son las más recetadas (46,5%); 3) las fórmulas específicas de diabetes son ampliamente prescritas en nuestro medio (20,2%) en probable correlación con una prevalencia aumentada de diabetes; 4) en 2010 se ha reducido un 20% la prescripción de SN.
P79 Estudio de utilización de fármacos en pacientes domiciliarios con nutrición enteral
Plasencia García I, Cólogan Ruiz M.a, Fraile Clemente C, Pereyra García Castro F, Jiménez López M.aS
Hospital Univ. Ntra. Sra. de Candelaria. Santa Cruz de Tenerife.
Objetivos: Valorar la administración de fármacos en pacientes domiciliarios con gastrostomía y yeyunostomía de la consulta de Nutrición desde 2007-2009 y verificar los posibles errores derivados de las interacciones fármacosnutrientes y entre fármacos, confirmando los posibles factores relacionados con la obturación de las sondas.
Material y métodos: Se seleccionaron los pacientes sometidos a gastrostomía y yeyunostomía de la consulta de nutrición de nuestro centro verificando en las historias clínicas de nutrición y en los tratamientos de la historia informatizada de primaria el tratamiento utilizado, confirmándose también con llamada telefónica por posibles cambios e interpretación de las indicaciones médicas.
Resultados: Se incluyeron 28 pacientes con una edad media de 71 años (26-92), el 67,9% hombres y el 32,1% mujeres. El diagnóstico principal más prevalerte fue Alzheimer (35,7%),seguido de parálisis cerebral y demencia (14,3%) y de ictus (10,7%). La media de cambios de sonda en los últimos 2 años fue de 1,82 (0-8), siendo la principal causa el recambio por protocolo (39,3%) seguido de obturación (32%). 26 pacientes (92,8%) tenían una gastrostomía, un paciente yeyunostomía y otro sonda nasogástrica. La forma de administración de la Nutrición Enteral (NE) fue del 50% en bolus y el 50% continua. El tipo de NE prescrita fue específica de diabéticos (32,1%), hiperproteica normocalórica con fibra (28,6%), hiperproteica hipercalórica con fibra (14,3%), normoproteica normocalórica sin fibra (14,3%) y otras (10,7%). Los pacientes tenían prescritos un total de 187 medicamentos (6,67/paciente). De todos ellos se estaban administrando correctamente o bien no tenían ningún problema para su administración por sonda 137 medicamentos (73,3%); sin embargo, 46 medicamentos se estaban administrando de forma incorrecta (24,6%), el 2,1% sin datos. Los fármacos que habitualmente se administran de forma incorrecta son: acetilcisteína, omeprazol/ pantoprazol, Adiro®, levotiroxina, lactulosa, sales de hierro, butiescopolamina grageas y pentoxifilina comprimidos. Al 90% de los pacientes no se les administraban de forma correcta todos los medicamentos prescritos. El 32,6% de los medicamentos mal administrados corresponden a los 9 pacientes que presentaron obturación de sonda.
Conclusiones: En base a estos resultados consideramos que el problema de la obturación de sondas es frecuente y que puede deberse a una administración incorrecta de medicamentos. Esto podría tener además consecuencias clínicas si los medicamentos no se absorben adecuadamente. Por ello se ha decidido elaborar un tríptico donde se resuman las normas generales de administración y aquellos medicamentos que con más frecuencia se administran de forma incorrecta y unas recomendaciones dirigidas al paciente y al médico.
P80 Evaluación de los conocimientos adquiridos y cumplimiento de los cuidados de la nutrición enteral domiciliaria
Trabal Vílchez J, Leyes García P, Carbonell CM, Forga Visa M.a
Hospital Clínic de Barcelona. Barcelona.
Objetivos: Valorar a la semana postalta los conocimientos adquiridos por el cuidador y el adecuado manejo de la Nutrición Enteral (NE), una vez en domicilio, así como la detección de problemas.
Material y métodos: Estudio observacional en pacientes dependientes domiciliarios que iniciaron NE vía sonda. Los pacientes fueron visitados en su domicilio a la semana de inicio del tratamiento. Se valoró el estado nutricional, complicaciones y cuidados relacionados con la NE.
Resultados: Se analizaron 25 pacientes, 13 (52%) hombres y 12 (48%) mujeres, con una media de edad de 83 ± 10 años. Los diagnósticos principales fueron: enfermedades neurodegenerativas 17 (68%) pacientes, neoplasias 4 (16%), accidente cerebrovascular 3 (12%), acalasia 1 (4%). Todos los pacientes mostraban un elevado grado de dependencia con un valor medio de 13 en el Índice de Barthel, presentando 18 pacientes un valor de 0. Al inicio, 5 (20%) pacientes presentaban un buen estado nutricional, 15 (60%) riesgo de desnutrición y 5 (20%) desnutrición según la VGS. Se objetivaron úlceras por presión en 12 pacientes (48%). La vía de administración de la NE fue mediante PEG en 13 pacientes, SNG en 11 y PEJ en 1. Las complicaciones más habituales fueron estreñimiento en 9 pacientes, irritación del estoma y reflujo en 7, desplazamiento de la sonda en 6, aspiración en 3 y oclusión de la sonda en 2. Cinco pacientes precisaron acudir a urgencias. Los errores detectados más frecuentemente respecto a los cuidados fueron no realizar higiene oral en 8 pacientes, higiene nasal o del estoma en 5, rotación de la sonda en 5, y el uso incorrecto de las líneas de administración en 4. Los cuidadores disponían de suficiente información sobre aspectos básicos del manejo como lavados de la sonda en 24 casos, posición durante la administración en 23, uso de las líneas de administración en 19 y cuidados del estoma en 13. En cambio, no tenían suficiente información respecto a la comprobación de la posición de la sonda en 8 casos o el manejo de su oclusión en 20, de la diarrea/estreñimiento en 20 y náuseas/vómitos en 17.
Conclusiones: A pesar de proporcionar información oral y escrita previa al alta, se detectan carencias en algunos aspectos de manejo de la NE una vez en el domicilio, pudiendo deberse a las políticas de altas precoces para reducir la estancia hospitalaria.
P81 Experiencia de 25 años de un programa de nutrición parenteral domiciliaria. Visión de los propios pacientes
Tubau Molas M.a1, Virgili Casas N2, Badia Tahull M.aB1, Vilarasau Farré C2, Llop Talaverón J1, Pilta Mercé AM.a2, Soler Ramon J2, Jódar Masanés R1
1Servei de Farmàcia. Hospital Universitari de Bellvitge. Barcelona. 2Servei d'Endocrinologia. Hospital Universitari de Bellvitge. Barcelona.
Introducción: La Nutrición Parenteral domiciliaria (NPD) se inició en nuestro hospital en 1985. Desde entonces 43 pacientes se han beneficiado de este tratamiento.
Objetivos: Reflejar la experiencia de los pacientes que actualmente están en tratamiento con NPD de larga duración, a través de un video que se filmó con motivo del XXV aniversario del inicio de la NPD.
Material y métodos: Desde el Comité de Nutrición del Hospital, se diseñó un proyecto videográfico que coordinó la enfermera clínica de Nutrición Parenteral en colaboración con el servicio de Comunicación y Audiovisuales. Se solicitó autorización escrita a cada paciente. Se redactó un guión de contenidos y se escogió la entrevista como medio técnico para transmitir, a través del dialogo, la historia vivencial de cada paciente. La secuencia del guión se estructuró en 4 apartados: a) recuerdo de los inicios de la NPD; b) aspectos que más le han preocupado durante el tiempo de tratamiento; c) aspectos positivos del tratamiento, y d) presentación de la habilidad en los autocuidados en el domicilio y en el hospital durante el aprendizaje. La entrevista y filmación se realizaron individualmente.
Resultados: En el momento actual 12 pacientes están incluidos en el programa de NPD con una duración que oscila entre 25 años y 11 meses. Se entrevistaron 13 pacientes. De las entrevistas destaca: a) para la mayoría de los pacientes los inicios fueron difíciles (asumir la terapia y el aprendizaje, miedo a poner en práctica los cuidados, cambios en su estilo y calidad de vida); b) desde el inicio, el aspecto que más les preocupa es la posible infección por catéter y el posible ingreso en el hospital; c) son conscientes de que la terapia con NPD es la herramienta que les permite vivir, y d) reflejan que la protocolización de los cuidados es básica y les aporta seguridad. Todos expresan un gran agradecimiento al equipo multidisciplinar y al tratamiento.
Conclusiones: A través del video se dio a conocer el programa de NPD a los profesionales del hospital desde la visión de los propios pacientes. Para los pacientes es una herramienta que proporciona una documentación de cómo viven la terapia y les ha facilitado conocerse entre ellos. También expresan que visualizar la realización de los cuidados y conocer la experiencia de los demás los refuerza en su autocuidado. La elaboración de este documento gráfico ha sido muy positiva para todos, pacientes y profesionales sanitarios.
P82 Nutrición parenteral domiciliaria: Registro Nacional 2010
Wanden-Berghe C, Gómez Candela C, Pérez-Portabella C, Cuerda Compés C, Gómez Enterría P, Virgili Casas N, Moreno Villares JM, Pérez de la Cruz A, Álvarez Hernández J, Garde Orbaiz C
Hospital General Universitario de Alicante. Alicante. Universidad CEU Cardenal Herrera. Valencia.
Objetivos: Presentar los datos del Registro del Grupo NADYA SENPE de nutrición parenteral domiciliaria (NPD)en España del año 2010.
Material y métodos: Estudio descriptivo de la base de datos del Registro de ámbito nacional de NPD del grupo NADYA-SENPE (10-12-2009 al 10-12-2010)para el cálculo de prevalencias se utilizo los últimos datos publicados por el Instituto Nacional de Estadística (1-1-2009).
Resultados: Se han comunicado 148 pacientes, procedentes de 23 hospitales, lo que representa una prevalencia de 3,16 pacientes/millón habitantes, con 158 episodios de NPD. Fueron mujeres 86 (58,11%)y fueron 9(6,08%)niños. La edad media fue de 53,06 años en los mayores de 14 años. En 73 (46,20%)ocasiones tuvieron ingesta oral de alimentos y en 10 (6,33%) nutrición enteral complementaria. La duración media de la NPD fue de 316,97 días/paciente. El diagnóstico más frecuente en los 14 años fue cáncer en tratamiento paliativo 29 (19,59%) (fig. 1). La vía de acceso fue recogida en 52 ocasiones (32,91%) catéter tunelizado 36 (22,78%), reservorio 13 (8,23%) y otras vías en 3 ocasiones (1,90%). Se registraron 28 complicaciones,de ellas 23 fueron infecciones relacionadas con el catéter (82,14%) lo que representa 0,49/1.000 días de NP, todas en >14 años. A lo largo del año finalizaron 24 episodios de NPD, 12 (50%) por pasar a vía oral (fig. 2). Los pacientes, en 70 (44,30%) ocasiones presentaban una actividad normal y 88 (55,69%) tenían una total autonomía (fig. 3). El hospital de referencia suministró la nutrición parenteral en 105 (66,45%) de los casos y el material fungible en 132 (83,54%). En 39 (24,68%)de las ocasiones, el paciente era candidato para trasplante intestinal.
Conclusiones: El número de pacientes registrados es discretamente inferior al del año anterior, aunque el número de hospitales participantes es el mismo. Se observa, que la complicación más frecuente es la infección relacionada con el catéter aunque ha disminuido su incidencia. La duración de los tratamientos crece año tras año, esto lleva a pensar en un efecto sumatorio de pacientes "cronificados" o en un posible factor de confusión, por lo que se hace necesario implementar el registro con sistemas de alertas periódicas que faciliten la revisión de los pacientes incluidos y optimice la validez del registro.
P83 Nutrición enteral domiciliaria: Registro Nacional 2010
Wanden-Berghe C, Pérez-Portabella C, Calañas A, Cuerda Compés C, García Luna PP, Camarero E, Salas Salvadó J, Irles JA, Martinez Olmos MA, Grupo NADYA-SENPE
Hospital General Universitario de Alicante. Universidad CEU Cardenal Herrera. Valencia.
Objetivos: Presentar los datos de Nutrición Enteral Domiciliaria (NED) en España del año 2010.
Material y métodos: Estudio descriptivo de la base de datos del Registro de ámbito nacional de NED del grupo NADYA-SENPE (10-XII-2009 al 10-XII-2010); para el cálculo de prevalencias se utilizaron los últimos datos publicados por el Instituto Nacional de Estadística (1-1-2009).
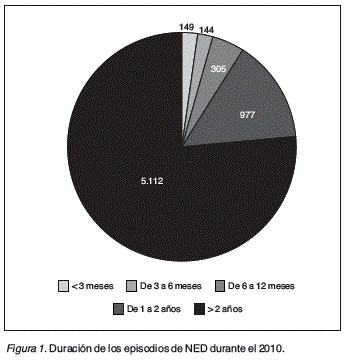
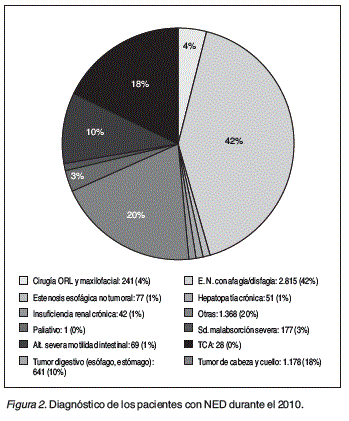
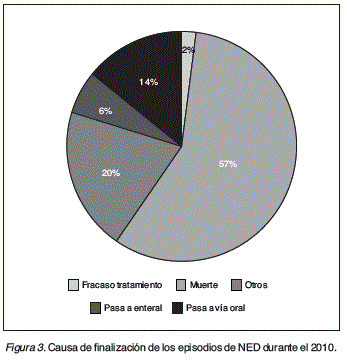
Resultados: Se han comunicado 6.591 pacientes de 32 hospitales, 3.391 (51,45%) varones. Presentando 6.687 episodios de NED. La edad media en los 285 (4,32%) 14 años. En 5.112 (76,44%) de los episodios la duración de la NED fue > 2 años (fig. 1) El diagnóstico más frecuente fue la enfermedad neurológica 2.815 (42,10) seguido del cáncer (fig. 2). Hubo información de la vía de acceso en 626 (9,36%) de las ocasiones (sonda nasogástrica 318 (50,80%), gastrostomía 170 (27,15%), vía oral 119 (19,01) y yeyunostomía 19 (3,04). A lo largo del año finalizaron 251 (3,75%) de los episodios, 1 de ellos (0,65%) fue en < 14 años pasando a vía oral, siendo el motivo más frecuente por fallecimiento 144 (57,37%) (fig. 3). El nivel de actividad fue normal en 2.101 (31,42%) de las ocasiones, aunque la mayoría 2.587 (38,69%) estaban confinados en camasillón. Con mayor frecuencia el grado de autonomía fue de dependencia total 2.703 (40,42%) siendo independientes 2.034 (30,42%). La nutrición enteral fue suministrada por el hospital de referencia en 4.204 (62,87%) de las ocasiones, la farmacia de referencia en 2.291(34,26%) y Atención Primaria 190 (2,84%). Cuando se necesitó material fungible, éste fue suministrado por el hospital en 3.676 veces (83,31%) y por Atención Primaria en 720 (16,32%) ocasiones.
Conclusiones: Observamos un crecimiento del 1,32% en el número de pacientes registrados respecto al año anterior. Se sigue observando falta de cumplimentación de algunos datos como la vía de acceso. La patología neurológica continúa siendo el diagnóstico más frecuente. La mayor parte de los episodios tienen una duración mayor de 2 años; esto puede ser debido a un efecto sumatorio de algunos pacientes "cronificados" o por un posible factor de confusión por posible defecto en el cierre de los episodios. Para aclararlo es necesario implementar el registro con sistemas de alertas periódicas que faciliten la revisión de los pacientes incluidos y optimice la validez del registro.