Mi SciELO
Servicios Personalizados
Revista
Articulo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Accesos
Accesos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares en
SciELO
Similares en
SciELO -
 Similares en Google
Similares en Google
Compartir
Nutrición Hospitalaria
versión On-line ISSN 1699-5198versión impresa ISSN 0212-1611
Nutr. Hosp. vol.27 no.1 Madrid ene./feb. 2012
Prevención e incidencia de oclusión del catéter y trombosis venosa en pacientes adultos con nutrición parenteral domiciliaria (NPD)
Catheter occlusion and venous thrombosis prevention and incidence in adult home parenteral nutrition (HPN) programme patients
C. Puiggròs1, C. Cuerda2, N. Virgili3, M. L. Chicharro1, C. Martínez4, C. Garde5, D. de Luis6; Grupo NADYA-SENPE
1Unidad de Soporte Nutricional. Hospital Universitari Vall d´Hebrón. Barcelona.
2Unidad de Nutrición. Hospital Universitario Gregorio Marañón. Madrid.
3Unidad de Nutrición. Hospital Universitari de Bellvitge. Hospitalet de Llobregat.
4Unidad de Nutrición. Hospital Central de Asturias. Oviedo.
5Unidad de Nutrición. Hospital de Donostia. San Sebastián.
6Unidad de Nutrición. Hospital Río Ortega. Valladolid. España.
Dirección para correspondencia
RESUMEN
Hasta el momento actual no hay ninguna recomendación basada en la evidencia sobre la sistemática a seguir de cara a mantener la permeabilidad de los accesos venosos ni prevenir la trombosis venosa en pacientes en programa de NPD. La utilización de heparina no está exenta de riesgos y de complicaciones a largo plazo. El uso de anticoagulantes también es discutido.
Objetivos: Conocer la práctica habitual, en nuestro país, del mantenimiento de los catéteres venosos centrales para NPD, la incidencia de oclusión de los mismos y de trombosis venosa asociada.
Métodos: estudio retrospectivo de los pacientes mayores de 18 años en activo en programa de NPD hasta noviembre de 2008, registrados por el grupo NADYA-SENPE.
Resultados: Se incluyeron un total de 49 pacientes (16 hombres y 33 mujeres) pertenecientes a 6 hospitales, con una media de edad de 52,1 ± 13,9 años y una duración de la NPD de 57,4 ± 73,3 meses, con una media de 5,8 ± 1,8 días de NP a la semana. Las patologías mas frecuentes fueron enteritis rádica, alteraciones de la motilidad intestinal e isquemia mesentérica, (20,4% de pacientes cada una) y neoplasia activa (16,3%). Las principales indicaciones de la NPD fueron el síndrome de intestino corto (49,0%) y obstrucción intestinal (28,6%). Los principales factores predisponentes de trombosis venosa aparte de la neoplasia fueron: diátesis trombótica, enfermedad tromboembólica, y reposo en cama con un 6,1% cada una de ellas. El 77,6% de los pacientes recibía la NPD a través de un catéter tunelizado, y el resto a través de un reservorio implantado. Para el mantenimiento de la permeabilidad del catéter en el 28,6% de pacientes se usaba suero fisiológico y en el 69,4% heparina en distintas concentraciones retirándose ésta del catéter previa la administración de la NPT en el 63,3% de los casos.
Las tasas de oclusión del catéter y episodios trombóticos fueron de 0,061/103 y 0,115/103 días de NPD respectivamente. Once pacientes (22,4%) recibían anticoagulación sistémica por episodios previos de trombosis venosa o tromboembolismo pulmonar.
Conclusiones: La incidencia de complicaciones trombóticas asociadas al catéter en este grupo de pacientes con NPD es baja. Existe una gran heterogeneidad en la profilaxis de la oclusión del catéter y prevención de la trombosis venosa, siendo necesario unificar criterios en este sentido.
Palabras clave: Oclusión de catéter. Trombosis venosa. Nutrición parenteral domiciliaria.
ABSTRACT
In adult home parenteral nutrition (HPN) programme patients up to now no evidence-based recommendations exist on the central venous catheter maintenance nor venous thrombosis prevention. The use of heparin flushes could be linked with long term complications, besides, anticoagulants use is controversial.
Objectives: To be aware of the usual maintenance practice for HPN central venous catheters, catheter occlusion and related venous thrombosis incidence in our country.
Methods: Retrospective study of active HPN patients older than 18 years registered by the NADYA- SENPE working group until November 2008.
Results: 49 patients were registered (16 males and 33 females), with an average age of 52.1 ± 13.9 years, belonging to 6 hospitals. HPN length was 57.4 ± 73.3 months with 5.8 ± 1.8 PN days a week. The most frequent pathologies were actinic enteritis, intestinal motility disorders and mesenteric ischemia (20.4% each), and neoplasm (16.3%). The reason for HPN provision was short bowel syndrome (49.0%), and intestinal obstruction (28.6%). Neoplasm (16.3%), thrombotic diathesis, thromboembolic syndrome and bed rest (6.1% each) were the main venous thrombosis adjuvant factors. Tunnelled catheters were used in 77.6% of patients, with implanted port-catheters in the remainder. Maintenance of the line was done with saline solution flushes (28.6%) and different concentrations of heparin solutions (69.4%). When heparin was used, it was removed before PN infusion in 63.3% of patients. Catheter occlusion and venous thrombotic events rates were 0.061/103 and 0.115/103 HPN days respectively. Eleven patients (22.4%) were treated with anticoagulant drugs due to previous episodes of venous thrombosis or pulmonary embolism.
Conclussion: The incidence of catheter related thrombotic complications incidence is low in this group of patients on HPN. There is a great variety of practices focused on the prevention of both: line occlusion and catheter related venous thrombosis. In conclusion, it would be necessary to standardize practice.
Key words: Catheter occlusion. Venous thrombosis. Home parenteral nutrition.
Introducción
Las complicaciones trombóticas de la nutrición parenteral incluyen la oclusión del catéter por un trombo (trombosis del catéter) y la trombosis de la vena en que se aloja el catéter1 (trombosis venosa). Ambas complicaciones pueden presentarse de forma sintomática o asintomática, dependiendo de si la obstrucción es parcial o total. Estas complicaciones tienen gran importancia pues conducen frecuentemente a la pérdida de accesos vasculares en los pacientes con nutrición parenteral domiciliaria (NPD).
La oclusión del catéter se manifiesta como dificultad en la extracción y/o infusión a través del catéter y es más frecuente en los catéteres de larga duración. Puede deberse a diferentes causas (formación de un coágulo intracatéter, contacto con la pared vascular, acodamiento, formación de una vaina de fibrina pericatéter, o precipitación de sustancias contenidas en la NP como lípidos, precipitados Ca-P, fármacos), siendo la trombosis del catéter la causa principal. En algunas revisiones la incidencia de oclusión del catéter en NPD se ha estimado en 0,071 oclusiones/catéter/año (CI 0,059-0,083)1.
Las complicaciones trombóticas del catéter han de entenderse como un proceso dinámico con diferente gravedad que puede abarcar desde la formación de la vaina de fibrina en la punta del catéter, el trombo intraluminal, la trombosis mural, hasta la trombosis completa de la vena en la que se aloja el catéter2. Entre ellas, la trombosis venosa es la que tiene una mayor importancia en NPD. En algunas revisiones, la incidencia en estos enfermos se ha estimado en 0,027 episodios/catéter/año (0,02-0,03)1. Las formas asintomáticas son más frecuentes y pueden alcanzar hasta el 50% de niños o adultos con catéteres centrales en algunas series.
La trombosis venosa puede ocurrir de forma precoz (en las primeras semanas tras la colocación del catéter) o de forma diferida en los pacientes con catéteres de larga duración3. Los factores que favorecen la aparición de trombosis venosa se relacionan con el catéter (material, diámetro, número de luces, localización de la punta que condiciona el roce contínuo con la pared vascular, lesión del vaso durante el procedimiento de inserción, infusión de fluidos de osmolaridad elevada como la NP, cateterizaciones múltiples, infección)4 y con el paciente (enfermedad de base sobre todo en pacientes con cáncer, diátesis trombótica, trombosis previas, NP, quimioterapia..)5,6.
El diagnóstico de la trombosis venosa se realiza mediante la clínica en el caso de trombosis venosas sintomáticas, manifestándose por edema local, dolor y circulación colateral. No se recomienda la determinación del dímero-D como método de screening en trombosis venosas profundas de extremidades superiores por su baja especificidad (14%). El método de screening de elección es el Eco-doppler, que puede emplearse en el diagnóstico de trombosis venosas asintomáticas al ser un método no invasivo que presenta una alta sensibilidad (97%) y especificidad (96%)7. La venografía es el método de referencia, si bien tiene el inconveniente de ser un método invasivo que incluye radiación. La angiografía mediante TAC y RMN se han incorporado en los últimos años como técnicas diagnósticas útiles en estos pacientes. Las principales complicaciones de la trombosis venosa son la infección, el tromboembolismo pulmonar y el síndrome postrombótico2,8. La infección del trombo origina una tromboflebitis séptica, complicación grave que obliga a la retirada del catéter. Por otro lado las infecciones del catéter facilitan la aparición de trombosis por la adherencia de componentes del trombo al biofilm. El tromboembolismo pulmonar ocurre de forma sintomática en 4-14% de pacientes con trombosis venosa de miembros superiores y de forma asintomática entre 15-36%, en ocasiones pude ponerse de manifiesto de meses a años después de la retirada del catéter9. El síndrome postflebítico es poco frecuente en trombosis venosa de miembros superiores (5%).
Las estrategias para la prevención de la oclusión secundaria a un trombo intracatéter se basan en métodos que evitan la presencia de sangre en su interior como son el lavado del catéter y el uso de válvulas y conectores antirreflujo10. Los aspectos del protocolo de lavado de los catéteres intravasculares que contribuyen a su permeabilidad son: el tipo de solución utilizada, habitualmente suero fisiológico (salino) o heparina, el volumen de los mismos, la concentración de la heparina y la técnica de lavado.
Para prevenir la trombosis venosa se ha utilizado la heparina en distintas opciones: para cebado del catéter venoso, dentro de la bolsa de NP o administrada por vía subcutánea, o los anticoagulantes orales.
Hasta el momento actual no hay ninguna recomendación basada en la evidencia sobre la sistemática a seguir de cara a mantener la permeabilidad de los accesos venosos ni prevenir la trombosis venosa en pacientes en programa de NPD.
El objetivo de nuestro estudio fue conocer, en nuestro país, la práctica habitual de cara al mantenimiento de los catéteres venosos centrales para NPD, y la incidencia de oclusión de los mismos y de trombosis venosa asociada.
Metodología
Se trata de un estudio descriptivo de corte transversal de los pacientes en activo en programa de NPD hasta noviembre de 2008 registrados por el grupo NADYA. A través del grupo de Nutrición Artificial Ambulatoria y Domiciliaria (NADYA) de la Sociedad Española de Nutrición Parenteral y Enteral (SENPE) se envió vía e-mail una encuesta en formato EXCEL semicerrada a todas las Unidades de Nutrición y otros departamentos hospitalarios que registraron pacientes en programa de NPD durante el año 2007. Los parámetros incluidos eran: Hospital, código de identificación del paciente, fecha de nacimiento, sexo, diagnóstico y motivo de indicación de NPD, (en ambos campos se usó la misma clasificación que en el registro anual de NPD de NADYA), factores predisponentes de trombosis venosa, nivel de actividad del paciente (mismos códigos que en el registro anual de NADYA), fecha de inicio de la NPD y frecuencia de administración, tipo de catéter, método usado para mantener su permeabilidad, episodios de oclusión del catéter o trombosis venosa sintomática desde el inicio de la NPD, y administración de tratamiento anticoagulante sistémico. En caso de haberse producido cambios a lo largo del tiempo en alguno de los parámetros debía registrase la situación actual.
Resultados
Se recibieron datos de un total de 49 pacientes (16 hombres y 33 mujeres) pertenecientes a 6 hospitales, con una media de edad de 52,1 ± 13,9 años (rango 25-79 años) y una duración media de la NPD de 57,4 ± 73,3 meses con un rango entre 1 y 286 meses y una media de 5,8 ± 1,8 días de NP a la semana.
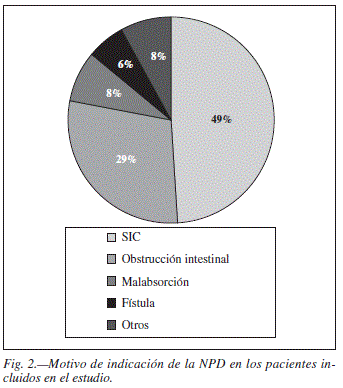
Las patologías más frecuentes en la muestra fueron la enteritis rádica, las alteraciones de la motilidad intestinal y la isquemia mesentérica (20,4% de pacientes cada una) seguidas de la neoplasia activa (16,3%) (fig. 1). Las principales indicaciones de la NPD fueron el síndrome de intestino corto (49,0%) y la obstrucción intestinal (28,6%) (fig. 2).
21 pacientes (42,9% del total) presentaban factores predisponentes de trombosis venosa siendo la neoplasia el más frecuente (16,3% del total de pacientes), seguido de la diatesis trombótica, la enfermedad tromboembólica y el encamamiento (6,1% del total cada una) (fig. 3). El 77,6% de los pacientes recibia la NPD a través de un catéter tunelizado, y el resto a través de un reservorio implantado. Para el mantenimiento de la permeabilidad del catéter en el 28,6% de pacientes se usaba suero fisiológico y en el 69,4% heparina en distintas concentraciones: 20 U/mL (FibrilinÒ) un 20,4%, al 1 ‰ (100 U/mL) un 26,5%, al 5 ‰ (500 U/mL) un 2,0%, al 1% (1000 U/mL) un 18,4%, y al 5% (5000 U/mL) un 2,0%. En un paciente (2% del total) se utilizó Taurolidin. En las figuras 4 y 5 se detallan el tipo de producto utilizado según el tipo de catéter. La heparina se retiraba del catéter antes de la administración de la NPT en el 63,3% de los casos.
Se registraron 4 episodios de oclusión del catéter (0,061/103 días de NPD), 6 episodios de trombosis venosa (0,091/103 días de NPD), 4 de ellos en 2 pacientes, y 3 episodios de tromboembolismo pulmonar (TEP) (0,046/103 días de NPD) 2 de ellos en pacientes sin clínica de trombosis venosa. Once pacientes (el 22,4% del total) recibía anticoagulación sistémica por episodios previos de trombosis venosa o TEP (3 TEP, 3 trombosis venosa, 2 enfermedad tromboembólica, 2 diatesis trombótica y 1 sin especificar).
Discusión
En el registro de NPD de NADYA la incidencia de complicaciones no sépticas relacionadas con el catéter (en su mayoría oclusiones del catéter y trombosis venosa) es baja y se ha mantenido entre 0,1-0,3 complicaciones/103 días en los últimos años11,12,13. En nuestro estudio, que incluye solamente las complicaciones trombóticas sintomáticas, el conjunto de las mismas es de 0,115/103 días de NPD, encontrándose dentro del rango de NADYA. Es de destacar la elevada prevalencia del tromboembolismo pulmonar, que ha afectado en nuestra serie al 50% de los pacientes con trombosis venosa asociada al catéter.
La prevención de las complicaciones trombóticas resulta muy importante en los pacientes con NPD. En la prevención de la oclusión del catéter es fundamental el lavado del interior del catéter después de cada uso con suero fisiológico con un volumen de al menos el 120% del volumen interno del catéter. Además se debe evitar utilizar el catéter para la extracción de sangre o la infusión de sustancias distintas de la NP. La utilización de bombas de infusión también previene la oclusión del catéter al conseguir un flujo constante. Los datos actuales son insuficientes para recomendar un tipo de solución óptima para el sellado del catéter de catéteres venosos centrales. En los catéteres venosos periféricos existe evidencia suficiente en adultos de que el suero fisiológico es igual de eficaz que la heparina en el mantenimiento de la permeabilidad del catéter14,15,16, si bien los estudios realizados en los niños son más contradictorios17,18. Sin embargo, en el caso de los catéteres centrales existen pocos estudios19,20,21.Según las guías de ESPEN en la mayoría de catéteres venosos centrales para nutrición parenteral puede utilizarse suero salino como solución de lavado/sellado (grado de evidencia B). No obstante se sigue recomendando utilizar heparina cuando lo indique el fabricante, en los dispositivos implantables y catéteres open-ended, así como en aquellos catéteres que no se encuentran en uso (grado de evidencia C)22. Igualmente existe confusión sobre la concentración de heparina que se debería emplear (10 U/ml hasta 100 U/ml) y la frecuencia en el sellado.
Esta disparidad de criterios se refleja en los resultados de nuestro estudio en el que el 28,6% utilizaron suero salino y el resto heparina en concentraciones variables 20-5.000 U/ml.
La utilización de heparina no está exenta de riesgos en estos pacientes ya que entre sus efectos secundarios se encuentran la trombocitopenia (2,7%), sangrado, osteoporosis, alopecia y la inducción de la formación del biofilm.
Por otro lado si se extrae la heparina antes de utilizar el catéter nuevamente, se introduce sangre dentro del mismo, lo que favorecería la trombosis. En nuestra serie el 63,3% de los pacientes extrajeron la heparina. Actualmente se aconseja no extraer la heparina del catéter en aquellos pacientes que la utilicen como sellado.
Respecto a la prevención de la trombosis venosa asociada al catéter es importante minimizar el daño de la vena durante la inserción del catéter, por lo que en las guías de ESPEN y de NADYA se recomienda utilizar técnicas guiadas con ultrasonidos, elegir el catéter con el mínimo calibre posible y verificar la correcta colocación de la punta del catéter (grado B)22,23. Es importante prevenir las infecciones pues estas favorecen la trombosis. La utilización de tromboprofilaxis en pacientes con catéteres venosos centrales ha sido estudiada ampliamente en numerosos estudios que se recogen en 6 meta-análisis y revisiones sistemáticas, si bien la heterogeneidad de los estudios limita su aplicación práctica ya que en ellos se incluyen pacientes con NPD, cáncer y otros pacientes con catéteres centrales, incluyen catéteres de larga y corta duración y diferentes tratamientos preventivos (heparina de bajo peso molecular, antivitaminas K)24,25,26,27,28,29.
Aunque algunas guías como ASPEN y NADYA recomiendan utilizar dosis bajas de anticoagulación en pacientes con NPD a largo plazo (grado de evidencia B)30,31; en las guías de ESPEN sólo se recomienda la profilaxis con anticoagulantes en pacientes con alto riesgo de trombosis (cáncer, pacientes con trombosis previas) (grado C)22. Para añadir más complejidad, las guías del American College of Chest Physicians recomiendan no utilizar heparina de bajo peso molecular ni minidosis de warfarina para prevenir la trombosis venosa en pacientes con cáncer portadores de un catéter venoso central (grado 1B)32. A la vista de esta disparidad de resultados resulta evidente que serían necesarios estudios en pacientes seleccionados de alto riesgo para valorar el riesgo/beneficio de la anticoagulación profiláctica. Mientras tanto, la utilización de estos tratamientos se debería indicar de forma individualizada.
En nuestro estudio, el 22,4% de los pacientes recibía anticoagulación sistémica, porcentaje elevado que probablemente se explica por el largo tiempo de duración de la NPD en muchos de ellos (duración media de la NPD de 57,4 ±73,3 meses).
A pesar de que nuestra muestra no alcanza la mitad de los 112 pacientes incluidos en el registro del NADYA del mismo año11 (2008), no se observan diferencias significativas en la media de edad, diagnósticos ni motivo de indicación de la NPD entre nuestro grupo y el total, por lo que se puede considerar que la muestra es representativa. No obstante, nuestra muestra recoge los pacientes con más tiempo de permanencia en el programa de NPD (57 meses de media) frente a los 24 meses del registro total.
Conclusiones
Con las limitaciones de tratarse de un estudio retrospectivo, la tasa de complicaciones trombóticas asociadas al catéter en programa de NPD encontrada fue baja y es de resaltar la gran disparidad de criterios entre los clínicos sobre la solución utilizada en el lavado/sellado del catéter lo que requeriría unificar criterios y elaborar protocolos para poder diseñar estudios prospectivos. Igualmente serían necesarios más estudios en pacientes de alto riesgo de trombosis para establecer criterios de tromboprofilaxis.
Referencias
1. Howard L, Ashley C. Management of complications in patients receiving home parenteral nutrition. Gastroenterology 2003; 124: 1651-61. [ Links ]
2. Baskin J, Pui C-H, Reiss U, Wilimas JA, Metzger ML, Ribeiro RC et al. Management of occlusion and thrombopsis associated with long-term indwelling central venous catheters. Lancet 2009; 374: 159-69. [ Links ]
3. Moureau N, Poole S, Murdock MA, Gray SM, Semba CP. Central venous catheters in home infusion care: outcomes analysis in 50,470 patients. J Vasc Interv Radiol 2002; 13: 1009-16. [ Links ]
4. Bozzetti F, Scarpa D, Terno G et al. Subclavian vein trombosis due to indwelling catheters: A prospective study on 52 patients. JPEN 1983; 7: 560-2. [ Links ]
5. Kucher N. Deep-vein trombosis of the upper extremities. N Engl J Med 2011; 364: 861-9. [ Links ]
6. Williams NMA, Wales S, Scout NA, Irving MH. The incidence and management of catheter occlusion in patients on home parenteral nutrition. Clin Nutr 1993; 12: 344-9. [ Links ]
7. Di Nisio M, Van Sluis GL, Bossuyt PM, Buller HR, Porreca E, Rutjes AW. Accuracy of diagnostic tests for clinically suspected upper extremity deep vein trombosis: a systematic review. J Thromb Haemost 2010; 8: 684-92. [ Links ]
8. Pennington CR. Central vein thrombosis during home parenteral nutrition. Clin Nutr 1995; 14 (Suppl. 1): 52-5. [ Links ]
9. Kigdon EJ, Holt SG, Davar J et al. Atrial thrombus and central venous dialysis catheters. Am J Kidneu Dis 2001; 38: 631-639. [ Links ]
10. Ryder M. Evidenced-based practice in the management of vascular access devices for home parenteral nutrition therapy. JPEN 2006; 30: S82-93. [ Links ]
11. Puiggrós C, Gómez-Candela C, Chicharro L, Cuerda C, Virgili N, Martinez C et al. Registro de la nutrición parenteral domiciliaria (NPD) em Espana de los años 2007, 2008 y 2009 (Grupo NADYA-SENPE). Nutr Hosp 2011; 26 (1): 234-41. [ Links ]
12. Cuerda C, Parón L, Planas M, Gómez Candela C, Virgili N, Moreno JM et al. Registro de la nutrición parenteral domiciliaria en España de los años 2004 y 2005 (Grupo NADYA-SENPE). Nutr Hosp 2007; 22 (3): 307-12. [ Links ]
13. Puiggrós C, Chicharro ML, Gómez-Candela C, Virgili N, Cuerda C, Gómez-Enterría P et al. Registro de la nutrición parenteral domiciliaria (NPD) en España del año 2006 (Grupo NADYA-SENPE). Nutr Hosp 2008; 23 (1): 6-11. [ Links ]
14. Goode CJ, Titler M, Rakel B, Ones DS, Kleiber C, Small S et al. A meta-analysis of effects of heparin flush and saline flush: quality and cost implications. Nurs Res 1991; 40 (6): 324-30. [ Links ]
15. Randolph AG, Cook DJ, Gonzales CA, Andrew M. Benefit of heparin in peripheral venous and arterial catheters: systematic review and meta-analysis of randomised controlled trials. BMJ 1998; 316 (7136): 969-75. [ Links ]
16. Peterson FY, Kirchhoff KT. Analysis of the research about heparinized versus nonheparinized intravascular lines. Heart Lung 1991; 20 (6): 631-40. [ Links ]
17. LeDuc K. Efficacy of normal saline solution versus heparin solution for maintaining patency of peripheral intravenous catheters in children. J Emerg Nurs 1997; 23 (4): 306-9. [ Links ]
18. Danek GD, Noris EM. Pediatric i.v. catheters: efficacy of saline flush. Pediatr Nurs 1992; 18 (2): 111-3. [ Links ]
19. Gillies H, Rogers HJ, Johnston J, Harper PG, Rudge CJ. Is repeated flushing of Hickman catheters necessary? BMJ 1985; 290: 1708. [ Links ]
20. Smith S, Dawson S, Hennessey R, Andrew M. Maintenance of the patency of indwelling central venous catheters: is heparin necessary? Am J Pediatr Hematol Oncol 1991; 13: 141-3. [ Links ]
21. Stephens LC, Haire WD, Tarantolo S, Reed E, Schmit-Rokorny K, Kessinger A et al. Normal saline versus heparin flush for maintaining central venous catheter patency during apheresis collection of peripheral blood stem cells (PBSC). Transfus Sci 1997; 18: 187-93. [ Links ]
22. Ittiruti M, Hamilton H, Biffi R, MacFie J, Pertkiewicz M. ESPEN guidelines on parenteral nutrition: central venous catheters (access, care, diagnosis and therapy of complications. Clin Nutr 2009; 28 (4): 365-77. [ Links ]
23. Pedrón C. Vías de acceso en nutrición parenteral domiciliaria. En: Guía de práctica clínica de nutrición parenteral domiciliaria. Grupo NADYA. Nutr Hosp 2009; 2 (1): 13-7. [ Links ]
24. Kirkpatrick A, Rathbun S, Whitsett T, Raskob G. Prevention of central venous catheter-associated thrombosis: a meta-analysis. Am J Med 2007; 120: 901-10. [ Links ]
25. Rawson KM, Newburn-Cook CV. The use of low-dose warfarin as peophylaxis for central venous catheter thrombosis in patients with cancer: a meta-analysis. Oncology Nursing Forum 2007; 34: 1037-43. [ Links ]
26. Randolph AG, Cook DJ, Gonzales CA, Andrew M. Benefit of heparin in central venous and pulmonary artery catheters. A meta-analysis of randomized controlled trials. Chest 1998; 113: 165-71. [ Links ]
27. Klerk CPW, Smorenburg SM, Büller HR. Thrombosis prophylaxis in patient populations with a central venous catheter. Arch Intern Med 2003; 163: 1913-21. [ Links ]
28. Akl EA, Kamath G, Yosuico V, Kim SY, Barba M, Sperati F et al. Thromboprophylaxis for patients with cancer and central venous catheters. A systematic review and meta-analysis. Cancer 2008; 112: 2483-92. [ Links ]
29. Chaukiyal P, Nautiyal A, Radhakrishman S, Singh S, Navaneethan SD. Thromboprophylaxis in cancer patients with central venous catheters. A systematic review and meta-analysis. Thromb Haemost 2008; 99: 38-43. [ Links ]
30. ASPEN Board of Directors and the Clinical Guidelines Task Force. Guidelines for the use of parenteral and enteral nutrition in adult and pediatric patients. JPEN 2002; 26: 36SA-37SA. [ Links ]
31. Cuerda C. Complicaciones de la nutrición parenteral domiciliaria. En: Guía de práctica clínica de nutrición parenteral domiciliaria. Grupo NADYA. Nutr Hosp 2009; 2 (1): 25-9. [ Links ]
32. Geerts WH, Bergqvist D, Pineo GF, Heit JA, Samama CM, Lassen MR, evention of venous thromboembolism: American College of Chest Physicains evidence-based clinical practice guidelines (8th edition). Chest 2008; 133: 381S-453S. [ Links ]
![]() Dirección para correspondencia:
Dirección para correspondencia:
María Cristina Cuerda Compés.
Hospital General Universitario Gregorio Marañón.
C/ Doctor Esquerdo, 46.
28007 Madrid. España.
E-mail: mcuerda.hgugm@salud.madrid.org
Recibido: 5-X-2011.
Aceptado: 11-X-2011.