My SciELO
Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Nutrición Hospitalaria
On-line version ISSN 1699-5198Print version ISSN 0212-1611
Nutr. Hosp. vol.34 suppl.1 Madrid 2017
https://dx.doi.org/10.20960/nh.1240
La polifarmacia del paciente crónico complejo y la nutrición enteral
Polypharmacy and enteral nutrition in patients with complex chronic diseases
Rosa M.ª Romero Jiménez1, Cristina Ortega Navarro1 y Cristina Cuerda Compés2
1Servicio de Farmacia y 2Unidad de Nutrición Clínica. Hospital General Universitario Gregorio Marañón. Madrid
Dirección para correspondencia
RESUMEN
La administración del tratamiento farmacológico en pacientes crónicos complejos tiene que realizarse en numerosas ocasiones por la misma vía por la que se administra la nutrición enteral. Es importante tener en cuenta la posibilidad de aparición de interacciones, ya que podrían producirse problemas asociados, como una pérdida de la efectividad del tratamiento farmacológico o una obstrucción de la sonda. Este tipo de pacientes suele tener un alto riesgo de presentar incompatibilidades de su tratamiento farmacológico con la nutrición enteral, debido a que se debe modificar en numerosas ocasiones la forma farmacéutica para la administración por sonda o enterostomía. Para evitar estas complicaciones es necesario conocer el tipo de problemas que nos podemos encontrar, seleccionar el medicamento y la forma farmacéutica más apropiada y administrar el fármaco mediante una técnica adecuada. Además, debemos conocer cuáles son los medicamentos considerados de alto riesgo en pacientes con patologías crónicas. Así mismo, es necesario tener en cuenta los riesgos asociados a la manipulación de algunos medicamentos considerados peligrosos, tanto para el personal sanitario como para los cuidadores del paciente en el domicilio debido a la exposición reiterada a los mismos.
Por tanto, se ha realizado una revisión de las principales incompatibilidades que pueden producirse con la nutrición enteral, incluyendo recomendaciones generales para la administración de medicamentos por sonda nasoentérica o enterostomía, así como para la manipulación de medicamentos peligrosos. Se incluyen además recomendaciones específicas para la administración de los medicamentos considerados de riesgo para pacientes crónicos.
Palabras clave: Polifarmacia. Nutrición enteral. Interacciones fármaco-nutriente. Enfermedades crónicas. Terapia farmacológica.
ABSTRACT
Oral medications are often administered through enteral feeding tubes in patients with complex chronic diseases. It is important to consider possible interactions between drugs and enteral nutrition that might lead to unsuccessful treatment or tube occlusion. These patients become subjects for higher risk of problems and errors such as drug incompatibility with enteral nutrition and inappropriate dosage form selection. It is possible to minimize the risk of tube occlusion and incompatibilities problems by recognizing potential medication errors, selecting the most appropriate drug and dosage form and using appropriate administration techniques. In this context, high-alert medications for patients with chronic diseases deserve special attention. Furthermore, risk exposure should be considered among healthcare professionals and patient caregivers handling hazardous drugs.
Therefore, main incompatibility problems between drugs and enteral nutrition have been reviewed, including general recommendations for administration of oral medications through enteral feeding tubes and safe handling of hazardous drugs. Specific recommendations for administration of high-alert medications for patients with chronic diseases are also included.
Key words: Polypharmacy. Enteral nutrition. Food-drug interactions. Chronic diseases. Drug therapy.
INTRODUCCIÓN
El paciente crónico complejo según la Estrategia para el Abordaje de la Cronicidad en el Sistema Nacional de Salud se define como aquel que presenta mayor complejidad en su manejo al presentar necesidades cambiantes que obligan a revaloraciones continuas y hacen necesaria la utilización ordenada de diversos niveles asistenciales y en algunos casos servicios sanitarios y sociales (1). Este tipo de pacientes utilizan un mayor número de recursos sanitarios y sociales, y generan una mayor demanda de atención en los distintos ámbitos asistenciales. Generalmente, se trata de un paciente predominantemente mayor, que presenta enfermedades limitantes y progresivas, polifarmacia y algún grado de deterioro funcional (2).
En el año 2016, el 19,9% de la población española tenía 65 años o más (3). Se calcula que este valor prácticamente se duplicará en 2050 hasta el 30-35%, con más de 4 millones de octogenarios. El aumento de la edad media de la población lleva asociado un incremento significativo de enfermedades crónicas. Entre 65 y 74 años de edad se estima que existen 2,8 enfermedades crónicas por paciente, valor que asciende hasta 3,2 en pacientes mayores de 75 años (4). Como consecuencia de estos cambios demográficos, las mejoras en la salud pública y los avances terapéuticos que han permitido cronificar muchas enfermedades, el patrón epidemiológico dominante está representado por las enfermedades crónicas. La atención a este tipo de pacientes constituye actualmente un gran reto para los sistemas sanitarios que están abordando su transformación hacia nuevos modelos organizativos y de gestión, para dar respuesta de forma integral y eficiente a las necesidades y a la elevada carga asistencial que generan estos pacientes, sin comprometer su sostenibilidad (5).
El término polimedicación, o polifarmacia, hace referencia a la utilización de un número elevado de medicamentos por un mismo paciente. Para definir al paciente polimedicado suele establecerse un número de 5 medicamentos utilizados de forma crónica, cifra a partir de la cual hay una relación inde- pendiente con el uso inadecuado de los medicamentos (1). No obstante, algunos autores establecen un segundo nivel de polimedicación, fijando un número de 10 para determinar la polimedicación excesiva (6).
El paciente con patologías crónicas recibe múltiples medicamentos y es necesario conocer si entre ellos se encuentra alguno clasificado como de alto riesgo. Los medicamentos de alto riesgo son aquellos que cuando se utilizan incorrectamente presentan una mayor probabilidad de causar daños graves o incluso mortales a los pacientes (7). Esto no indica que los errores con estos medicamentos sean más frecuentes, sino que en caso de que ocurran, las consecuencias para los pacientes suelen ser más graves (8).
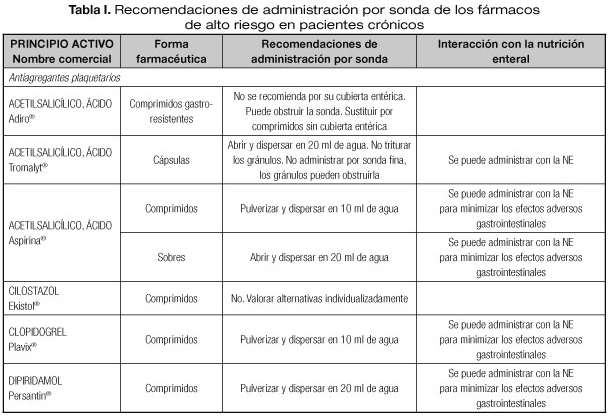
En el año 2015 se publicó mediante la colaboración del Instituto para el Uso Seguro del Medicamento y el Ministerio de Sanidad, Servicios Sociales e Igualdad, el proyecto MARC (Medicamentos de Alto Riesgo para los pacientes con patologías Crónicas), mediante el cual se elaboró una lista de medicamentos de alto riesgo para los pacientes crónicos, en los que se indicaba que se debía priorizar la implanta- ción de prácticas para la prevención de errores (5). Esta lista incluye fármacos de varios grupos terapéuticos como los antiagregantes plaquetarios, anticoagulantes orales, antiepilépticos, antiinflamatorios no esteroideos, citostáticos orales, hipoglucemiantes orales e inmunosupresores.
Muchos de los pacientes crónicos polimedicados pueden precisar la administración de nutrición enteral (NE) y, en muchos de ellos, el tratamiento farmacológico tiene que administrarse mediante la misma sonda nasoentérica o enterostomía. Se debe tener en cuenta la posibilidad de aparición de interacciones ya que podría producirse una pérdida de efectividad del tratamiento farmacológico, obstrucción de la sonda, aparición de reacciones adversas o alteración del estado nutricional (9). Para evitar estas complicaciones, es necesario conocer el tipo de problemas que nos podemos encontrar, seleccionar el medicamento y la forma farmacéutica más adecuada y administrar el fármaco mediante una técnica adecuada.
INTERACCIONES DE FÁRMACOS CON LA NUTRICIÓN ENTERAL
Las interacciones que pueden producirse entre los fármacos y la NE pueden ser de dos tipos, por una parte puede producirse una interacción NE-medicamento en la que se altera la farmacocinética o la farmacodinamia de un medicamento por la acción de la NE, o bien existir una interacción medicamento-NE, en la que se modifica la utilización normal de los nutrientes debida a la administración de los fármacos (10).
La aparición de interacciones entre fármacos y nutrientes depende de las características del paciente, del medicamento y del soporte nutricional (11). Los pacientes no suelen presentar la misma respuesta a un tipo de interacción y las diferencias son mayores en poblaciones como pacientes desnutridos, geriátricos, con cáncer o trasplantados. Se han descrito numerosos factores de riesgo que se asocian con la aparición de interacciones, como son la polimedicación, formas farmacéuticas determinadas, dietas ricas en fibra o grasas, ayuno, desnutrición y situaciones clínicas como insuficiencia hepática y renal (10). Por tanto, los pacientes crónicos polimedicados suelen tener un alto riesgo de presentarlas ya que además de que pueden tener una desnutrición de base, se debe modificar en numerosas ocasiones la forma farmacéutica para la administración por sonda o enterostomía, lo que podría aumentar el riesgo de aparición de este tipo de interacciones.
Las interacciones entre fármacos y NE pueden producirse con bastante frecuencia y están muy presentes en la práctica clínica diaria (12). Por el contrario, no es frecuente la concienciación del per- sonal sanitario sobre este problema, posiblemente por desconocimiento del mismo. Se ha descrito frecuentemente que la utilización de técnicas inadecuadas de administración de fármacos por sonda alcanza tasas muy elevadas entre el personal sanitario, llegando a situarse alrededor del 75% en algunos estudios (13). En un estudio realizado en nuestro país, para evaluar el conocimiento de las prácticas correctas de administración de fármacos por sonda del personal de enfermería, se obtuvo que el grado de conocimiento del personal era deficiente, a pesar de ser una práctica habitual en su trabajo diario (14).
Por ello es necesario implantar protocolos con recomendaciones para la administración de fármacos por sonda nasoentérica o enterostomía, tal y como se indica en recomendaciones tanto a nivel nacional como internacional (15,16). Los Servicios de Farmacia de los hospitales deben desarrollar guías con recomendaciones sobre la forma de administración de los fármacos de mayor riesgo, así como fomentar su difusión y cumplimiento por el personal sanitario. Existen en nuestro medio varias guías publicadas que incluyen recomendaciones generales e información específica para cada uno de los fármacos (17-20). En este contexto, las nuevas tecnologías de la información también suponen una herramienta de ayuda a los profesionales sanitarios en la administración correcta de los fármacos por sonda. Existe disponible una aplicación móvil llamada Medisonda que ha sido desarrollada por farmacéuticos del Servicio de Farmacia del Hospital de Vigo y está avalada por el Grupo de Nutrición Clínica de la Sociedad Española de Farmacia Hospitalaria (SEFH) (21). Dicha aplicación contiene un buscador de medicamentos por principio activo o nombre comercial y permite seleccionar la vía de administración enteral, indicando a continuación las recomendaciones de administración de las diferentes formas farmacéuticas del fármaco seleccionado.
Aunque las interacciones potenciales que pueden producirse son muy numerosas, un aspecto a tener en cuenta es el significado clínico que presentan. Las interacciones entre medicamentos y nutrientes se consideran clínicamente significativas si comprometen el estado nutricional del paciente o modifican la respuesta farmacoterapéutica, representando un número relativamente pequeño (22). La documentación disponible sobre la gravedad e importancia clínica de las interacciones entre fármacos y nutrientes es escasa, y la mayoría hacen referencia a series reducidas de personas sanas, existiendo escasa información en pacientes reales (11).
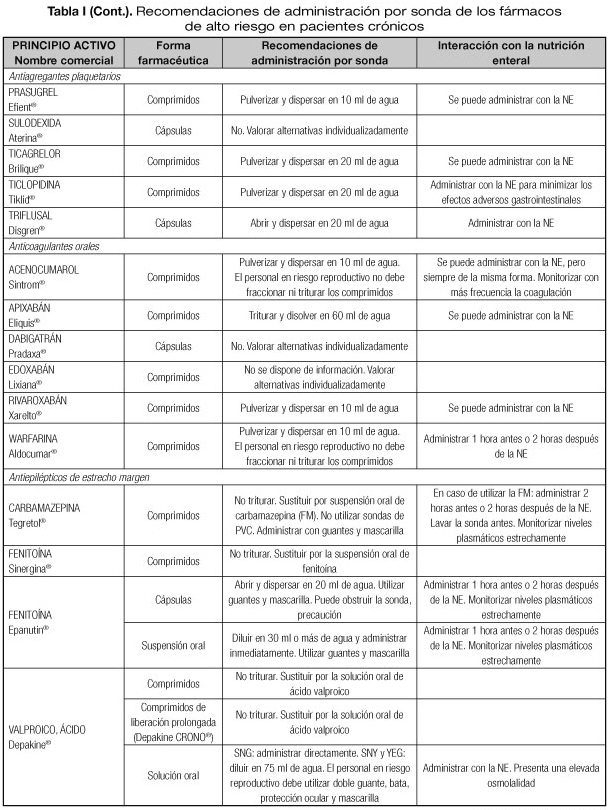
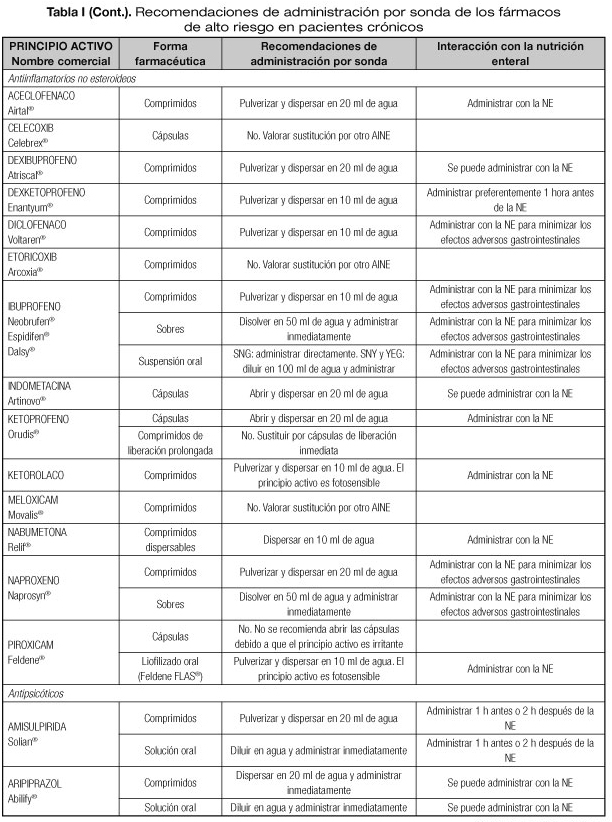
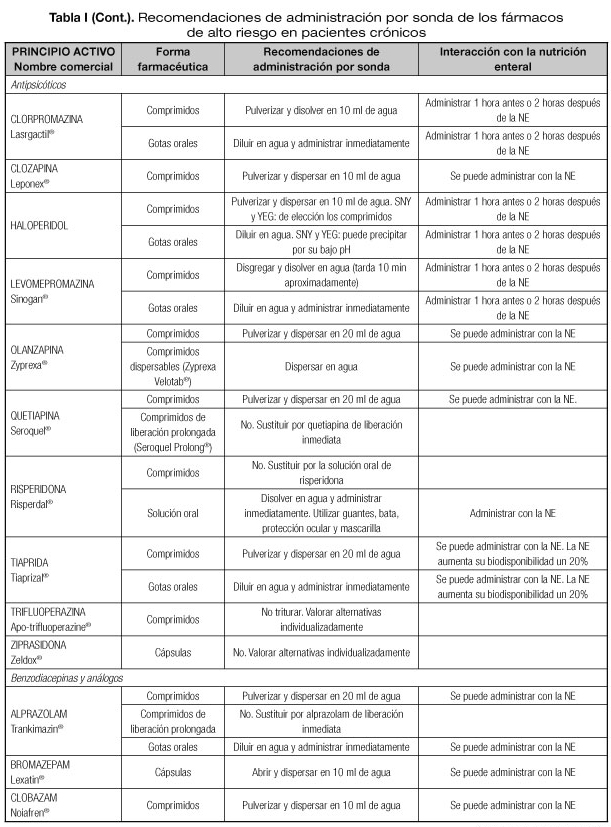
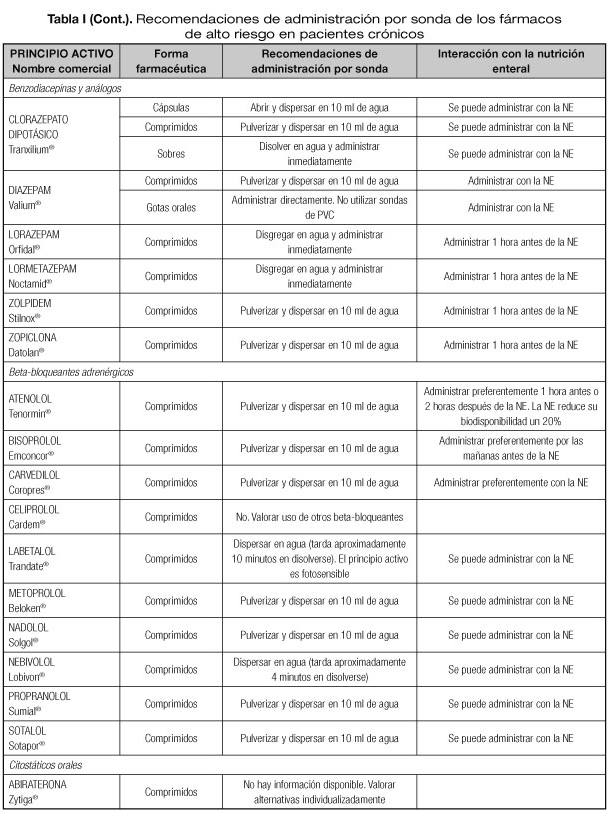
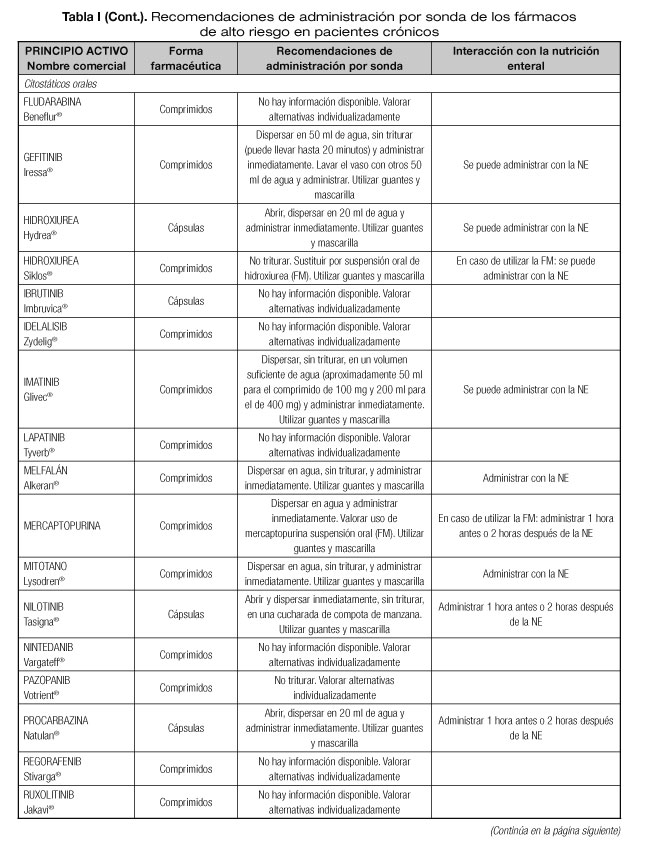
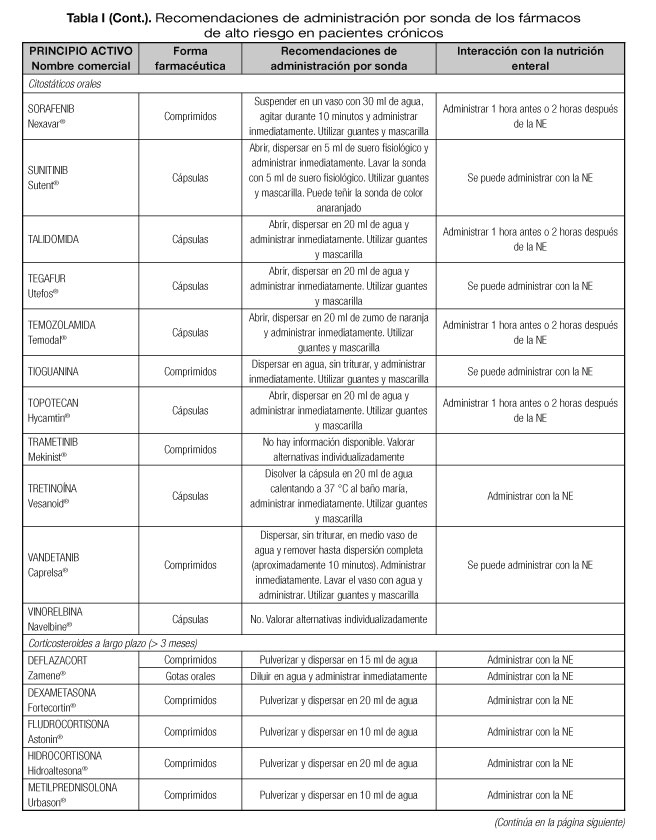
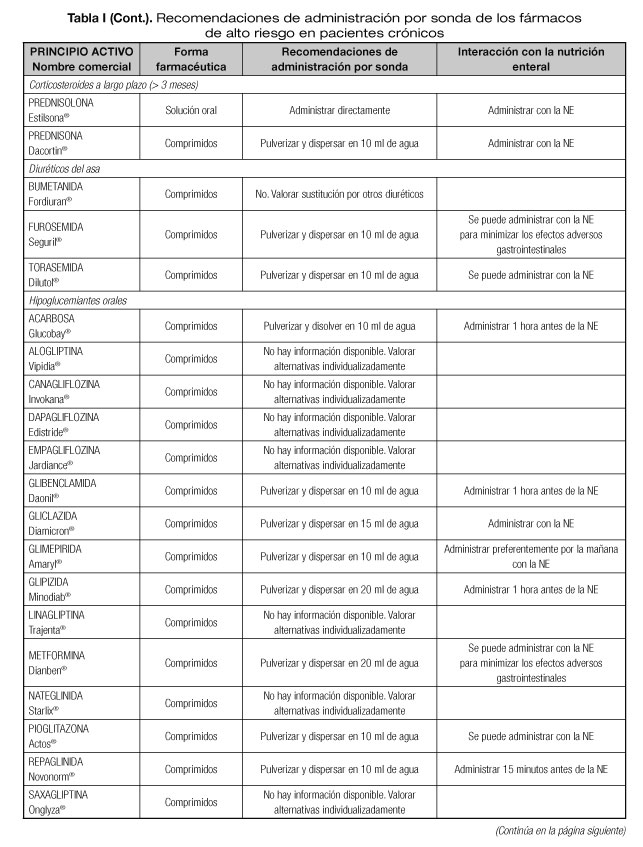
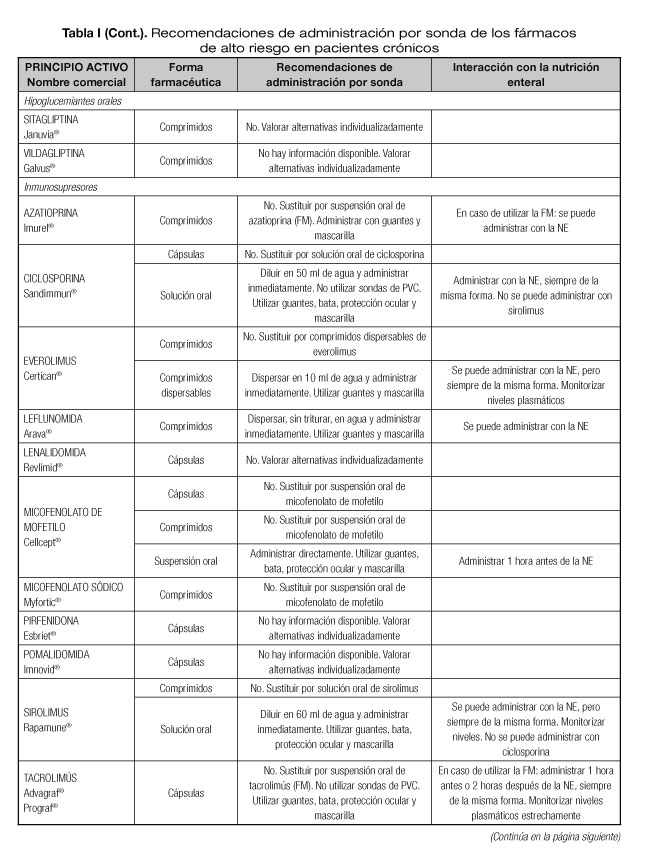
Las interacciones en las que se altera el efecto del medicamento que pueden dar lugar con mayor frecuencia a manifestaciones clínicas importantes son aquellas en las que se afectan medicamentos con un margen terapéutico estrecho, como los anticoagulantes orales, hipoglucemiantes orales, depresores del SNC, glucósidos cardiotónicos, antiarrítmicos, antihipertensivos, antiepilépticos y antineoplásicos (23). Por tanto, es necesario conocer el riesgo de interacciones que podrían presentarse con los fármacos considerados de alto riesgo en pacientes crónicos incluidos en la lista del proyecto MARC, como son los antineoplásicos orales (ANEO), anticoagulantes orales, inmunosupresores y otros fármacos frecuentemente utilizados en pacientes crónicos polimedicados (5). Para ello se ha revisado la información disponible sobre las recomendaciones de administración por sonda o enterostomía de dichos fármacos. Estas recomendaciones se exponen en la tabla I, indicándose además las interacciones principales que pueden presentarse con la NE (5,18-20,24-36).
PRINCIPALES INCOMPATIBILIDADES FÁRMACO-NUTRICIÓN ENTERAL
Uno de los aspectos más importantes en las interacciones de los fármacos con la NE, son las incompatibilidades que nos podemos encontrar al administrar un fármaco por sonda nasoentérica o enterostomía. Estas incompatibilidades se clasifican en los siguientes tipos (9):
1. Incompatibilidad física.
2. Incompatibilidad farmacéutica.
3. Incompatibilidad fisiológica.
4. Incompatibilidad farmacológica.
5. Incompatibilidad farmacocinética.
Incompatibilidad física
Se produce cuando al combinar la NE con un fármaco se produce un cambio físico de la nutrición o de la forma farmacéutica administrada. Puede producirse la formación de un precipitado o un cambio en la viscosidad, que pueden dar lugar a la oclusión de la sonda, dificultar la absorción del fármaco o los nutrientes o una inactivación de los mismos.
Cuando se administran soluciones de fármacos con valores extremos de pH (pH < 4 o > 10) junto con la NE, podrían formarse precipitados y obstruir la sonda. Cuando se administran NE con proteínas completas el riesgo de formación de precipitados es mayor que con proteínas hidrolizadas o aminoácidos. En sondas transpilóricas y yeyunostomía está contraindicada la administración de fármacos con pH ácido, ya que el pH del medio suele ser alcalino y podría originar intolerancia (18).
Un punto a tener en cuenta es la localización distal de la sonda (gástrica, duodenal o yeyunal) ya que cambia el pH y la osmolaridad del medio gastrointestinal y condiciona el tipo de fórmula y el modo de administración de la misma (37).La localización gástrica es más fisiológica que la duodenal o yeyunal, ya que se utilizan la mayoría de las funciones gastrointestinales (excepto las de boca y esófago). La infusión intragástrica de NE u otras fórmulas hiperosmolares produce un efecto protector porque los osmorreceptores duodenales regulan el vaciado gástrico, haciendo que la fórmula sea retenida en el estómago hasta que sea isosmótica. Por otra parte, en el estómago se prepara el medicamento, mediante su disgregación y su disolución, para su posterior absorción en el intestino delgado. Sin embargo, la alimentación postpilórica se realiza directamente en el intestino delgado (duodeno o yeyuno) mediante una sonda nasoenteral o enterostomía, obviando la preparación en el estómago, por lo que es necesario administrar el principio activo en condiciones óptimas para su absorción.
También es importante tener en cuenta el material con el que está fabricada la sonda, ya que pueden producirse interacciones con algunos medicamentos. Esta interacción se ha descrito con la fenitoína o suspensiones de carbamazepina que pueden interaccionar con el PVC de las sondas. En el caso de la carbamazepina, se ha observado que cuando se realiza el lavado de la sonda antes de la administración, disminuye su adherencia al material de la sonda.
Incompatibilidad farmacéutica
Es la incompatibilidad que se produce cuando la manipulación de la forma farmacéutica modifica la eficacia del fármaco o la tolerancia al mismo. Las formas farmacéuticas con cubierta entérica o liberación prolongada suelen producir este tipo de interacciones, por lo que antes de manipular este tipo de formas farmacéuticas es necesario conocer el motivo que justifica dicha formulación (9):
- Inestabilidad del fármaco en el pH ácido del estómago o en otras formulaciones.
-Irritación de la mucosa gástrica.
-Características organolépticas desagradables.
-Conseguir una liberación constante de fármaco.
Esta información puede orientarnos sobre la posibilidad de manipulación y las consecuencias que tendrá la misma en el efecto del fármaco o su farmacocinética. Así, las formas farmacéuticas de liberación prolongada no deben administrarse por sonda, ya que están destinadas a liberar el principio activo progresivamente (18). Si se trituraran podrían alcanzarse niveles plasmáticos tóxicos del fármaco, ya que toda la dosis se liberaría de forma brusca.
Con formas farmacéuticas con cubierta entérica, la destrucción de la misma puede provocar irritación de la mucosa gástrica debido a que el principio activo sea irritante. En estos casos, se podría triturar valorando el beneficio-riesgo del aumento de la gastrolesividad (18). En otros casos la cubierta entérica puede tener función protectora del principio activo del pH ácido del estómago, por lo que en la mayoría de los casos no se debería triturar. En estos casos se intentará utilizar otra forma farmacéutica como soluciones, suspensiones o formas de liberación inmediata. En el caso de sondas postpilóricas sí que podrían administrarse ya que se evitaría el paso por el estómago.
Incompatibilidad fisiológica
Este tipo de interacción tiene una gran importancia en la administración de la NE y se produce como consecuencia de una respuesta fisiológica a la medicación y no a un efecto farmacológico de la mis- ma. Se produce una intolerancia a la NE que se manifiesta con vómitos, náuseas, diarrea, disten- sión y dolor abdominal (38). En numerosas ocasiones las interacciones que aparecen son interpretadas como una intolerancia a la NE, siendo la complicación más frecuentemente descrita la diarrea (39). Con bastante frecuencia este tipo de incompatibilidad no se diagnostica y puede llevar a la suspensión del soporte nutricional.
Las causas más frecuentes de incompatibilidad fisiológica son las que se describen a continuación.
Osmolalidad elevada
La osmolalidad es una de las características físicas que más determinan la tolerancia del organismo a una solución. Los valores próximos a los de las secreciones intestinales (100-400 mOsm/kg) son mejor tolerados. Existen comercializadas algunas formas farmacéuticas líquidas con una osmolalidad muy superior (hasta 6.000 mOsm/kg) que, si se administran sin diluir, pueden originar problemas que dependen en gran medida de la localización de la sonda (38). Dos ejemplos de soluciones utilizadas en pacientes crónicos con NE son la solución oral de codeína o la de ácido valproico, cuyas osmolalidades son de 2.919 y 1.783 mOsm/kg respectivamente (40).
Si la sonda se localiza en el estómago, las soluciones de elevada osmolalidad se toleran mejor, ya que se diluyen en el estómago antes de pasar al duodeno (9). Si la velocidad de administración es muy alta puede que no dé tiempo a diluir el fármaco y surja un problema de incompatibilidad en el intestino delgado. En el duodeno o yeyuno no se recomienda administrar soluciones con osmolalidades iguales o superiores a 1.000 mOsm/kg, ya que se produce una secreción importante de agua en el tracto gastrointestinal que puede originar distensión, náuseas, espasmos, diarrea o desequilibrios electrolíticos. Esto puede evitarse diluyendo las formas farmacéuticas líquidas con un volumen adecuado de agua.
Para calcular el volumen de agua, se puede utilizar la siguiente fórmula:

Cuando no se disponga de información acerca de la osmolalidad, se recomienda la dilución con al menos 15-30 ml de agua siempre que el estado de hidratación del paciente lo permita.
Elevada cantidad de sorbitol
El sorbitol se utiliza como saborizante y estabilizante en numerosas formulaciones líquidas. Se absorbe lentamente en el intestino y produce aumento de la presión osmótica, atrayendo agua a la luz in- testinal, por lo que actúa como laxante osmóti- co. Además, la fermentación bacteriana del sorbitol en el in- testino grueso se asocia a un aumento de flatulencia y dolor abdominal. La tolerancia individual varía en función de la dosis y de la exposición previa (40). Cuando se administra en cantidades elevadas (> 10 g/día) puede provocar aerofagia y distensión abdominal, e incluso si la cantidad es superior a 20 g/día, espasmos abdominales y diarrea.
Incompatibilidad farmacológica
Se produce cuando el fármaco, por su mecanismo de acción, provoca una alteración de la tolerancia a la NE o cuando esta interfiere con la eficacia de los fármacos administrados. Entre las manifestaciones clínicas de este tipo de incompatibilidad se encuentran:
- Diarrea: puede estar causada por el exceso de fármacos procinéticos (empleados también para incrementar la tolerancia a la NE), laxantes, citostáticos o fármacos con actividad colinérgica.
- Disminución de la motilidad o velocidad de vaciado gástrico: pueden producirla los opiáceos y fármacos con actividad anticolinérgica (antihistamínicos, antidepresivos tricíclicos, fenotiazinas o antiparkinsonianos).
- Náuseas o vómitos: producidos por antiparkinsonianos (levodopa), citostáticos y opiáceos.
- Antagonismo: la vitamina K de la NE contrarresta los efectos de los anticoagulantes orales, por lo que se deben evitar grandes variaciones en el aporte de la misma y realizar un seguimiento más estrecho de la coagulación. A pesar de que se ha reducido el contenido de esta vitamina en los productos de NE, la administración de warfarina en pacientes con nutrición enteral, especialmente cuando se administra en infusión continua, sigue planteando problemas de eficacia del tratamiento anticoagulante (22). La interacción parece ser independiente de la vitamina K y se asocia a la unión del medicamento a las proteínas de la dieta, recomendándose suspender la NE una hora antes y reiniciarla una hora después de administrar el medicamento. No obstante, es necesario realizar un control estricto y monitorizar el efecto terapéutico del fármaco.
Incompatibilidad farmacocinética
Se produce cuando se alteran las propiedades farmacocinéticas (absorción, distribución, metabolismo o excreción). La más frecuentemente descrita en la administración de NE es la alteración del proceso de absorción, destacando las interacciones que pueden producirse con NE con alto contenido en fibra, que podría adsorber algunos principios activos impidiendo su absorción (18).
Una incompatibilidad de este tipo que ha sido ampliamente descrita es la interacción que se produce entre la fenitoína y la NE, por la que disminuye significativamente la biodisponibilidad de la fenitoína, aunque no se conoce exactamente el mecanismo por el que se produce (22). La disminución de la absorción de fenitoína que se produce cuando el fármaco se administra por sonda va a dificultar que se alcancen niveles terapéuticos y por lo tanto podría aumentar el riesgo de convulsiones (9). Para evitarla o disminuir su magnitud, se recomienda administrar la fenitoína dos horas antes o después de la NE, además de monitorizar frecuentemente los niveles plasmáticos, o bien utilizar la vía intravenosa en pacientes con NE en infusión continua.
La reducción de la biodisponibilidad de la levotiroxina se ha descrito en presencia de alimentos, y también se ha observado cuando se administra a pacientes que reciben NE continua, atribuyéndose a la unión del medicamento a las proteínas de la dieta (22). Es necesario monitorizar la función tiroidea cuando se inicie la administración del fármaco y revisarla periódicamente.
Para evitar estas incompatibilidades, la recomendación más frecuente es modificar el horario de administración del fármaco, intentando administrarlo una hora antes o dos horas después de la administración de la NE siempre que sea posible. Otras opciones son mantener el régimen posológico y realizar seguimiento del paciente monitorizando la concentración plasmática del fármaco o bien sustituir el fármaco implicado por otro del mismo grupo terapéutico con distinto perfil de interacciones. Las recomendaciones generales para la administración de medicamentos en los pacientes que reciben NE se recogen en el anexo I.
MEDICAMENTOS PELIGROSOS
Un aspecto muy importante a tener en cuenta en la manipulación de los medicamentos que se van a administrar por sonda es el riesgo potencial que podrían tener para la persona que lo va a manipular y administrar debido a la exposición reiterada al fármaco, tanto en el ámbito sanitario como en el domicilio del propio paciente.
Desde hace unos años este tema ha cobrado una mayor importancia y el National Institute for Occupational Safety and Health Research (NIOSH) de Estados Unidos, ha publicado varios documentos en los que ha incluido los fármacos peligrosos para el manipulador, así como las precauciones que se deben tener en cuenta en su manipulación (41-43).
En el año 2016 se ha publicado en nuestro país, un documento realizado con la colaboración del Instituto Nacional de Seguridad e Higiene en el Trabajo (INSHT) y la SEFH en el que se incluyen los fármacos considerados peligrosos que se utilizan en nuestro país y las recomendaciones para una correcta manipulación y administración (36)36. En este documento se han incluido, además de medicamentos citostáticos intravenosos clásicos, ANEO y otros fármacos como algunos inmunosupresores que se utilizan en pacientes crónicos. En caso de tener que manipular estos fármacos para su administración por sonda habría que tener en cuenta estas precauciones.
Los medicamentos peligrosos se clasifican en tres grupos (36):
- Grupo 1: medicamentos antineoplásicos.
- Grupo 2: medicamentos no antineoplásicos que cumplen al menos uno de los criterios siguientes:
• Carcinogenicidad.
• Teratogenicidad u otra toxicidad para el desarrollo.
• Toxicidad reproductiva.
• Toxicidad en órganos a bajas dosis.
• Genotoxicidad.
• Nuevos medicamentos con perfiles de estructura y toxicidad similar a medicamentos existentes que se determinaron como peligrosos según los criterios anteriores.
- Grupo 3: medicamentos que presentan riesgo para el proceso reproductivo y que pueden afectar a hombres y mujeres que están intentando concebir de forma activa, y mujeres embarazadas o en periodo de lactancia, pero que no suponen riesgo para el resto del personal.
El grupo más importante de medicamentos peligrosos lo constituyen los antineoplásicos del grupo 1, que clásicamente han estado representados por la quimioterapia intravenosa, que se manipula y prepara en los Servicios de Farmacia Hospitalaria siguiendo unas normas específicas de trabajo que incluyen la utilización de cabinas de seguridad biológica y utilización de equipos de protección personal. Pero hay que tener en cuenta que dentro de este grupo también se encuentran la mayoría de ANEO, por lo que en el caso de tener que manipularlos para su administración por sonda se tendrá que consultar el listado del INSHT para conocer cuáles son las recomendaciones a seguir (36). Por ejemplo, en el caso del afatinib, si hubiera que fraccionarlo o triturarlo, se debería hacer en cabina de seguridad biológica tipo I con doble guante, bata y mascarilla. En los fármacos que pertenecen a este grupo se recomienda que la persona que lo vaya a administrar lo haga utilizando un guante simple.
En el caso de la administración de la solución oral de ácido valproico, que pertenece al grupo 3, el personal en riesgo reproductivo que lo vaya a administrar debe hacerlo con doble guante y bata y utilizar protección ocular e inhalatoria si se administra por sonda o el paciente no colabora.
Estas recomendaciones están dirigidas al personal sanitario, pero es necesario informar al paciente de los riesgos que conlleva la manipulación de este tipo de medicamentos en su propio domicilio, ya que las personas que no se van a beneficiar del efecto terapéutico del fármaco deberían protegerse de la exposición reiterada al mismo. Es muy importante informar al paciente y a sus cuidadores de las normas de manipulación de este tipo de medicamentos, sobre todo si los cuidadores se encuentran en situación de riesgo reproductivo. El Grupo Español de Farmacia Pediátrica y el Grupo de Farmacia Oncológica de la SEFH han elaborado unas recomendaciones de manejo de la quimioterapia oral en el domicilio del paciente dirigido a pacientes pediátricos y sus cuidadores, que sería aplicable a los pacientes crónicos cuando sea necesario manipular este tipo de medicamentos para su administración por sonda o enterostomía (44). Las recomendaciones generales incluidas en este programa se exponen en el anexo II.
CONCLUSIONES
Los pacientes crónicos complejos presentan un riesgo elevado de presentar incompatibilidades entre su tratamiento farmacológico y la nutrición enteral, lo que puede originar problemas asociados ya que su tratamiento suele estar constituido por fármacos considerados de alto riesgo y frecuentemente se modifica la forma farmacéutica para la administración del fármaco por vía enteral. Estas incompatibilidades pueden minimizarse si se conocen los principales problemas que podrían presentarse y se utilizan unas técnicas de administración adecuadas.
BIBLIOGRAFÍA
1. Estrategia para el Abordaje de la Cronicidad en el Sistema Nacional de Salud. Madrid: Ministerio de Sanidad, Servicios Sociales e Igualdad; 2012. [ Links ]
2. Alonso Coello P, Bernabeu Wittel M, Casariego Vales E, Rico Blázquez M, Rotaeche del Campo R, Sánchez Gómez S. Desarrollo de Guías de Práctica Clínica en Pacientes con Comorbilidad y Pluripatología. Sociedad Española de Medicina Interna, Sociedad Española de Medicina de Familia y Comunitaria y Federación de Asociaciones de Enfermería Comunitaria y Atención Primaria. 2013. Disponible en: file:///C:/Users/juanjo/Downloads/desarrollo_de_guias_de_practica_clinica.pdf [ Links ]
3. INEbase. Instituto Nacional de Estadística. Acceso 12/02/2017. Disponible en: http://www.ine.es/jaxi/Datos.htm?path=/t20/e245/p08/l0/&file=02002.px [ Links ]
4. Unidad de Pacientes Pluripatológicos. Estándares y Recomendaciones. Ministerio de Sanidad y Política Social. Madrid; 2009. Disponible en: http://www.msssi.gob.es/organizacion/sns/planCalidadSNS/docs/EyR_UPP.pdf [ Links ]
5. Proyecto MARC. Elaboración de una lista de medicamentos de alto riesgo para los pacientes crónicos. Madrid: Ministerio de Sanidad, Servicios Socia- les e Igualdad; 2014. [ Links ]
6. Di Bari M, Balzi D, Roberts AT, Barchielli A, Fumagalli S, Ungar A, et al. Prognostic stratification of older persons based on simple administrative data: development and validation of the "Silver Code" to be used in emergency department triage. J Gerontol A Biol Sci Med Sci 2010;65:159-64. [ Links ]
7. Cohen MR, Smetzer JL, Tuohy NR, Kilo CM. High-alert medications: safeguarding against errors. En: Cohen MR, editor. Medication Errors. 2nd ed. Washington (DC): American Pharmaceutical Association; 2007. pp. 317-411. [ Links ]
8. ISMP. Institute for Safe Medication Practices [sede Web]. ISMP's List of High-Alert Medications. Disponible en: http://www.ismp.org/Tools/highalertmedications.pdf [ Links ]
9. Izco N, Creus N, Massó J, Codina C, Ribas J. Incompatibilidades fármaco-nutrición enteral: recomendaciones generales para su prevención. Farm Hosp 2001;25(1):13-24. [ Links ]
10. Bermejo Vicedo T, Hidalgo Correas FJ, Pérez Menéndez C. Interacciones entre fármacos y nutrientes. En: Gil A. Tratado de Nutrición. 2ª ed. Madrid: Editorial Médica Panamericana SA; 2010. pp. 343-66. [ Links ]
11. Jiménez Torres NV, Merino Sanjuán M, Porta Oltra B. Interrelaciones farmacocinéticas y farmacodinámicas en el paciente subsidiario de soporte nutricional. En: Calvo Hernández MV, Planas Vilá M. Interrelación entre fármacos y nutrientes en situaciones fisiopatológicas determinas. Barcelona: Glosa; 2008. pp. 17-30. [ Links ]
12. Ferreira Silva R, Carvalho Garbi Novaes MR. Interactions between drugs and drug-nutrient in enteral nutrition: a review based on evidences. Nutr Hosp 2014;30(3):514-8. [ Links ]
13. Heydrich J, Heineck I, Bueno D. Observation of preparation and administration of drugs by nursing assistants in patients with enteral feeding tube. Braz J Pharm Sci 2009;45:117-20. [ Links ]
14. De Amuriza Chicharro N, Romero Jiménez RM, Valero Zanuy MA, Gomis Muñoz P, Herreros de Tejada A. Evaluación de las prácticas de administración de fármacos por sonda nasoentérica y enterostomía en pacientes hospitalizados. Nutr Hosp 2012;27(3):879-88. [ Links ]
15. Sirvent M, Calvo MV, Sagalés M, Rodríguez-Penin I, Cervera M, Piñeiro G, et al. Indicadores de monitorización del proceso de soporte nutricional especializado. Farm Hosp 2013;37(1):15-26. [ Links ]
16. Bankhead R, Boullata J, Brantley S, Corkins M, Guenter P, Krenitsky J, et al.; A.S.P.E.N. Board of Directors. Enteral Nutrition Practice Recommendations. J Parenter Enteral Nutr 2009;33(2):122-67. [ Links ]
17. Gómez López L, Pinillos Pisón S. Guía pediátrica para la administración de fármacos por sonda de alimentación. Madrid: Elsevier; 2008. [ Links ]
18. Arenaza Peña AE, Arias Fernández L, Benítez Giménez MT, Bilbao Gómez Martino C, Borrego Hernando MI, Fernández Ruiz-Morón AM, et al. Guía de Administración de Medicamentos por Sondas de Alimentación Enteral. Servicio de Farmacia. Hospital Clínico San Carlos. Madrid, 2012. Disponible en: http://www.madrid.org/cs/Satellite?blobcol=urldata&blobheader=application%2Fpdf&blobheadername1=Content-disposition&blobheadername2=cadena&blobheadervalue1=filename%3DGuia+de+administraci%F3n+de+medicamentos+por+sondas+de+alimentaci%F3n+enteral.pdf&blobheadervalue2=language%3Des%26site%3DHospitalClinicoSanCarlos&blobkey=id&blobtable=MungoBlobs&blobwhere=1352812967550&ssbinary=true [ Links ]
19. Gago Sánchez AI, Garzás Martín de Almagro MC, Calañas Continente A, Molina Puerta MJ. Guía de administración de fármacos por sonda nasogástrica. Hospital Universitario Reina Sofía. Córdoba. Disponible en: http://www.juntadeandalucia.es/servicioandaluzdesalud/hrs3/fileadmin/user_upload/area_atencion_alprofesional/comision_farmacia/boletines/guia_admon_sng.pdf [ Links ]
20. Martínez-López I, Puigventós F. Guía de administración de medicamentos por sonda. Hospital Son Dureta. Mayo 2004. Disponible en: http://www.elcomprimido.com/FARHSD/VADGUIAFAR2004Sonda.pdf [ Links ]
21. Suárez Santamaría M, Vázquez López C, Castro Domínguez JM, Álvarez Payero M, Martín Vila A, Feijoo Meléndez D. Medisonda recomendaciones de administración de medicamentos por sonda enteral [Aplicación Móvil]. Descargado de: https://play.google.com/store/search?q=medisonda&c=apps [ Links ]
22. Calvo Hernández MV. Nutrición en el paciente polimedicado. Nutr Hosp 2012;5(Suppl 1):64-76. [ Links ]
23. Lasheras B. Bases farmacológicas de las interacciones fármacos-nutrientes. En: Astiasarán I. Alimentos y nutrición en la práctica sanitaria. Madrid: Díaz de Santos; 2003. pp. 421-36. [ Links ]
24. Normas generales para la administración de fármacos por sonda nasogástrica. Comisión de Farmacia y Terapéutica, Hospital General Universitario Gregorio Marañón. Última actualización enero 2017. Disponible en: http://uti.hgugm.hggm.es/inicio.html [ Links ]
25. Ficha técnica BriliqueÒ. Agencia Española del Medicamento y Productos Sanitarios. [sede Web]. [Acceso 24 de Febrero de 2017]. Disponible en: http://www.ema.europa.eu/docs/es_ES/document_library/EPAR_-_Product_Information/human/001241/WC500100494.pdf [ Links ]
26. Ficha técnica EliquisÒ. Agencia Española del Medicamento y Productos Sanitarios. [sede Web]. [Acceso 24 de Febrero de 2017]. Disponible en: http://www.ema.europa.eu/docs/es_ES/document_library/EPAR_-_Product_Information/human/002148/WC500107728.pdf [ Links ]
27. Ficha técnica XareltoÒ. Agencia Española del Medicamento y Productos Sanitarios. [sede Web]. [Acceso 24 de Febrero de 2017]. Disponible en: http://www.ema.europa.eu/docs/es_ES/document_library/EPAR_-_Product_Information/human/000944/WC500057108.pdf [ Links ]
28. Ficha técnica GiotrifÒ. Agencia Española del Medicamento y Productos Sanitarios. [sede Web]. [Acceso 24 de Febrero de 2017]. Disponible en: http://www.ema.europa.eu/docs/es_ES/document_library/EPAR_-_Product_Information/human/002280/WC500152392.pdf [ Links ]
29. Ficha técnica VotubiaÒ. Agencia Española del Medicamento y Productos Sanitarios. [sede Web]. [Acceso 24 de Febrero de 2017]. Disponible en: http://www.ema.europa.eu/docs/es_ES/document_library/EPAR_-_Product_Information/human/002311/WC500112238.pdf [ Links ]
30. Ficha técnica IressaÒ. Agencia Española del Medicamento y Productos Sanitarios. [sede Web]. [Acceso 24 de Febrero de 2017]. Disponible en: http://www.ema.europa.eu/docs/es_ES/document_library/EPAR_-_Product_Information/human/001016/WC500036358.pdf [ Links ]
31. Ficha técnica GlivecÒ. Agencia Española del Medicamento y Productos Sanitarios. [sede Web]. [Acceso 24 de Febrero de 2017]. Disponible en: http://www.ema.europa.eu/docs/es_ES/document_library/EPAR_-_Product_Information/human/000406/WC500022207.pdf [ Links ]
32. Ficha técnica TasignaÒ. Agencia Española del Medicamento y Productos Sanitarios. [sede Web]. [Acceso 24 de Febrero de 2017]. Disponible en: http://www.ema.europa.eu/docs/es_ES/document_library/EPAR_-_Product_Information/human/000798/WC500034394.pdf [ Links ]
33. Ficha técnica CaprelsaÒ. Agencia Española del Medicamento y Productos Sanitarios. [sede Web]. [Acceso 24 de Febrero de 2017]. Disponible en: http://www.ema.europa.eu/docs/es_ES/document_library/EPAR_-_Product_Information/human/002315/WC500123555.pdf [ Links ]
34. Ficha técnica CerticanÒ. Agencia Española del Medicamento y Productos Sanitarios. [sede Web]. [Acceso 24 de Febrero de 2017]. Disponible en: https://www.aemps.gob.es/cima/pdfs/es/ft/66002/FichaTecnica_66002.html.pdf [ Links ]
35. Ficha técnica CellceptÒ. Agencia Española del Medicamento y Productos Sanitarios. [sede Web]. [Acceso 24 de Febrero de 2017]. Disponible en: http://www.ema.europa.eu/docs/es_ES/document_library/EPAR_-_Product_Information/human/000082/WC500021864.pdf [ Links ]
36. Medicamentos peligrosos. Medidas de prevención para su preparación y administración. Madrid: Instituto Nacional de Seguridad e Higiene en el Trabajo, 2016. Disponible en: http://www.insht.es/InshtWeb/Contenidos/Documentacion/FICHAS%20DE%20PUBLICACIONES/EN%20CATALOGO/Higiene/2016%20medicamentos%20peligrosos/Medicamentos%20peligrosos.pdf [ Links ]
37. Piñeiro Corrales G, Olivera Fernández R, Guindel Jiménez C; Grupo de Trabajo de Farmacéuticos SENPE-SEFH. Administración de Medicamentos en Pacientes con Nutrición Enteral mediante Sonda. Nutr Hosp 2006;21(Suppl 4):1-216. [ Links ]
38. Bermejo Vicedo T, de Juana Velasco P, Hidalgo Correas FJ. Interacciones entre fármacos y nutrientes. En: Gil A. Tratado de Nutrición. 1ª ed. Madrid: Editorial Acción Médica; 2005. pp. 363-407. [ Links ]
39. Bayraktar Ekincio?lu A, Demirkan K. Clinical nutrition and drug interactions. Ulus Cerrahi Derg 2013; 29(4):177-86. [ Links ]
40. Cardona D. Interacción fármacos-alimentos. Nutr Hosp 1999;14(Suppl 2):129-40. [ Links ]
41. NIOSH List of Antineoplastic and Other Hazardous Drugs in Healthcare Settings 2010 DHHS (NIOSH) Publication No. 2010-167 (September 2010). [ Links ]
42. NIOSH List of Antineoplastic and Other Hazardous Drugs in Healthcare Settings 2012 DHHS (NIOSH) Publication No. 2012-150 (June 2012). [ Links ]
43. NIOSH 2014 List of Antineoplastic and Other Hazardous Drugs in Healthcare Settings, 2014. Available at: http://www.cdc.gov/niosh/docs/2014-138/pdfs/2014-138.pdf [ Links ]
44. Programa de información al paciente pediátrico y cuidadores sobre quimioterapia oral. Manejo de la quimioterapia oral en casa. Grupo Español de Farmacia Pediátrica y Grupo de Farmacia Oncológica de la SEFH. Sociedad Española de Farmacia Hospitalaria. Septiembre 2016. Disponible en: http://gruposdetrabajo.sefh.es/gefp/index.php?option=com_content&view=article&id=44&Itemid=18 [ Links ]
 Dirección para correspondencia:
Dirección para correspondencia:
Rosa M.ª Romero Jiménez.
Servicio de Farmacia.
Hospital General Universitario Gregorio Marañón.
C/ Doctor Esquerdo, 46.
28007 Madrid
e-mail: rosa.romero@salud.madrid.org