INTRODUCCIÓN
Los trastornos de la conducta alimentaria (TCA) se caracterizan por una alteración persistente de la conducta alimentaria que impacta negativamente sobre la salud y las capacidades psicosociales. La anorexia nerviosa (AN), la bulimia nerviosa (BN) y el trastorno por atracón (TA) constituyen entidades nosológicas propias dentro del conjunto de enfermedades conocidas como trastornos de la conducta alimentaria, tal y como se recoge en la última edición del manual de diagnóstico y estadísticas de los desórdenes mentales (DSM-5) 1. Otros cuadros clínicos recogidos bajo el término de TCA son la pica, la rumiación y el trastorno por evitación/restricción alimentaria. El trastorno por evitación/restricción alimentaria, tal y como recoge el DSM-5, reemplazaría al trastorno alimentario de la infancia o adolescencia. Aquellos TCA que no cumplen los criterios diagnósticos de las entidades previamente descritas se engloban bajo las siglas EDNOS (eating disorders not otherwise specified, TCA no especificados), entre los cuales se incluye el "síndrome del comedor nocturno".
DIAGNÓSTICO DSM-5 BULIMIA NERVIOSA Y OTROS PROCESOS MENORES
LA BULIMIA NERVIOSA
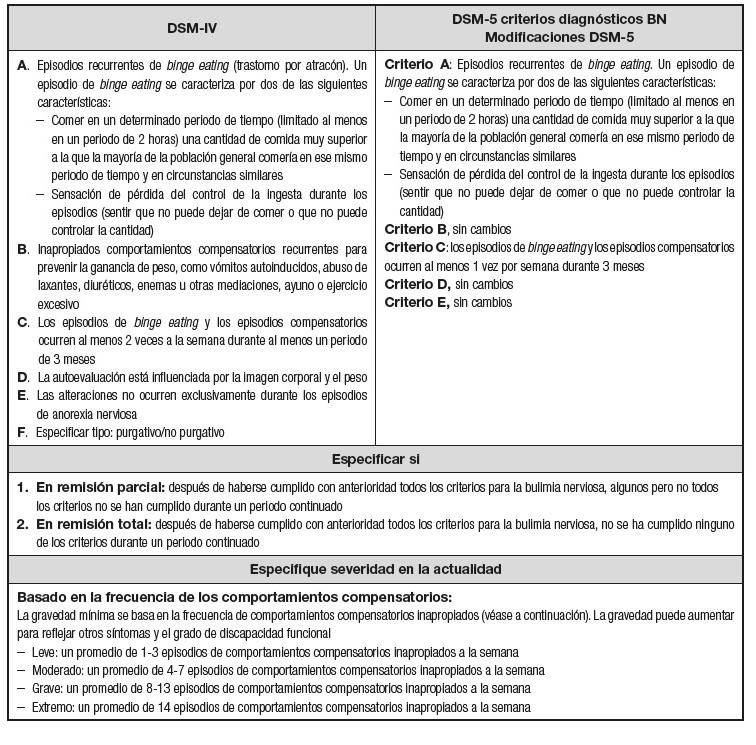
La bulimia nerviosa (BN) se caracteriza 1,10 por (Tabla I):
-
- Episodios recurrentes de atracones. Un episodio de atracón se caracteriza por los dos hechos siguientes:
Ingestión, en un periodo determinado (p. ej., dentro de un periodo cualquiera de dos horas), de una cantidad de alimentos que es claramente superior a la que la mayoría de las personas ingerirían en un periodo similar en circunstancias parecidas.
Sensación de falta de control sobre lo que se ingiere durante el episodio (p. ej., sensación de que no se puede dejar de comer o controlar lo que se ingiere o la cantidad de lo que se ingiere).
- Comportamientos compensatorios inapropiados recurrentes para evitar el aumento de peso, como el vómito autoprovocado, el uso incorrecto de laxantes, diuréticos u otros medicamentos, el ayuno o el ejercicio excesivo.
- Los atracones y los comportamientos compensatorios inapropiados se producen, de promedio, al menos una vez a la semana durante tres meses.
- La autoevaluación se ve indebidamente influida por la constitución y el peso corporal.
- La alteración no se produce exclusivamente durante los episodios de anorexia nerviosa.
Especificar si:
- En remisión parcial: después de haberse cumplido con anterioridad todos los criterios para la bulimia nerviosa, algunos pero no todos los criterios no se han cumplido durante un periodo continuado.
- En remisión total: después de haberse cumplido con anterioridad todos los criterios para la bulimia nerviosa, no se ha cumplido ninguno de los criterios durante un periodo continuado.
Especificar la gravedad actual:
La gravedad mínima se basa en la frecuencia de comportamientos compensatorios inapropiados (véase a continuación). La gravedad puede aumentar para reflejar otros síntomas y el grado de discapacidad funcional.
- Leve: de 1-3 episodios de comportamientos compensatorios inapropiados a la semana.
- Moderado: un promedio de 4-7 episodios de comportamientos compensatorios inapropiados a la semana.
- Grave: un promedio de 8-13 episodios de comportamientos compensatorios inapropiados a la semana.
- Extremo: un promedio de 14 episodios de comportamientos compensatorios inapropiados a la semana.
Podemos decir que la BN tiene 3 características fundamentales 10:
Episodios recurrentes de atracones.
Comportamientos compensatorios inapropiados y recurrentes para evitar aumento de peso.
Autoevaluación que se ve influida indebidamente por el peso y la constitución corporal.
Suelen estar dentro del rango de peso normal o tener sobrepeso. Puede producirse en personas obesas, aunque en menor frecuencia que el TA 2. Entre atracones suelen elegir alimentos poco calóricos. Las irregularidades menstruales y la amenorrea no son infrecuentes. No está claro si estas alteraciones se relacionan con las fluctuaciones del peso, con las deficiencias nutricionales o con el malestar emocional 3,4. Las alteraciones hidroelectrolíticas se producen por los comportamientos de purga.
Complicaciones graves aunque muy raras: desgarros esofágicos, perforación gástrica y arritmias cardiacas 5.
EL TRASTORNO POR ATRACÓN
El trastorno por atracón (TA) se caracteriza 1,11 por episodios recurrentes de atracones (Tabla II). Cada episodio de atracón se determina por:
Ingestión en un periodo determinado (p. ej., dentro de un periodo cualquiera de dos horas), de una cantidad de alimentos que es claramente superior a la que la mayoría de las personas ingerirían en un periodo similar en circunstancias parecidas.
Sensación de falta de control sobre lo que se ingiere durante el episodio (p. ej., sensación de que no se puede dejar de comer o no se puede controlar lo que se ingiere o la cantidad de lo que se ingiere).
Los episodios de atracones se asocian a tres (o más) de los hechos siguientes:
- Comer mucho más rápidamente de lo normal.
- Comer hasta sentirse desagradablemente lleno.
- Comer grandes cantidades de alimentos cuando no se siente hambre físicamente.
- Comer solo, sin compañía, debido a la vergüenza que se siente por la cantidad que se ingiere.
- Sentirse luego a disgusto con uno mismo, deprimido o muy avergonzado.
- Malestar intenso respecto a los atracones.
- Los atracones se producen, de promedio, al menos una vez a la semana durante tres meses.
- El atracón no se asocia a la presencia recurrente de un comportamiento compensatorio inapropiado como en la bulimia nerviosa y no se produce exclusivamente en el curso de la bulimia o la anorexia nerviosa.
Especificar si:
- En remisión parcial: después de haberse cumplido con anterioridad todos los criterios para el trastorno por atracón, los atracones se producen con una frecuencia media inferior a un episodio semanal durante un periodo continuado.
- En remisión total: después de haberse cumplido con anterioridad todos los criterios para el trastorno de atracones, no se ha cumplido ninguno de los criterios durante un periodo continuado.
Especificar la gravedad actual:
La gravedad mínima se basa en la frecuencia de los episodios de atracones (véase a continuación). La gravedad puede aumentar para reflejar otros síntomas y el grado de discapacidad funcional.
- Leve: 1-3 atracones a la semana.
- Moderado: 4-7 atracones a la semana.
- Grave: 8-13 atracones a la semana.
- Extremo: 14 o más atracones a la semana.
El trastorno por atracón se ha asociado con frecuencia al sobrepeso y a la obesidad en individuos que buscan tratamiento, por lo que hay que realizar una buena historia de hábitos y de alimentación estructurada, así como de frecuencia de ingesta y fluctuaciones en el peso. Sin embargo, este trastorno es distinto de la obesidad; la mayoría de las personas obesas no tienen atracones recurrentes 6,7.
OTRO TRASTORNO ALIMENTARIO O DE LA INGESTIÓN DE ALIMENTOS ESPECIFICADO
Esta categoría se aplica a presentaciones en las que predominan los síntomas característicos de un trastorno alimentario o de la ingestión de alimentos que causan malestar clínicamente significativo o deterioro en lo social, laboral u otras áreas importantes del funcionamiento, pero que no cumplen todos los criterios de ninguno de los trastornos de la categoría diagnóstica de los trastornos alimentarios y de la ingestión de alimentos 1. La categoría de otro trastorno alimentario y de la ingestión de alimentos especificado se utiliza en situaciones en las que el clínico opta por comunicar el motivo específico por el que la presentación no cumple los criterios para ser un trastorno alimentario y de la ingestión de alimentos específico. Esto se hace registrando "otro trastorno alimentario y de la ingestión de alimentos especificado" seguido del motivo específico (p. ej., "bulimia nerviosa de frecuencia baja"). Algunos ejemplos de presentaciones que se pueden especificar utilizando la designación "otro especificado" son los siguientes:
Anorexia nerviosa atípica: criterios de AN pero con índice de masa corporal (IMC) > 18,5%.
Bulimia nerviosa de frecuencia baja y/o duración limitada: se cumplen todos los criterios para la bulimia nerviosa, excepto que los atracones y los comportamientos compensatorios inapropiados se producen, de promedio, menos de una vez a la semana y/o durante menos de tres meses.
Trastorno por atracón de frecuencia baja y/o duración limitada: se cumplen todos los criterios para el trastorno por atracones, excepto que los atracones y los comportamientos compensatorios inapropiados se producen, de promedio, menos de una vez a la semana y/o durante menos de tres meses.
Trastorno por purgas: comportamiento de purgas recurrentes para influir en el peso o la constitución (p. ej., vómito autoprovocado, uso incorrecto de laxantes, diuréticos u otros medicamentos) en ausencia de atracones.
Síndrome de ingestión nocturna de alimentos: episodios recurrentes de ingestión de alimentos por la noche, que se manifiesta por la ingestión de alimentos al despertarse del sueño o por un consumo excesivo después de cenar. Existe consciencia y recuerdo de la ingestión. La ingestión nocturna de alimentos no se explica mejor por influencias externas, como cambios en el ciclo de sueño-vigilia del individuo o por normas sociales locales. La ingestión nocturna de alimentos causa malestar significativo y/o problemas del funcionamiento. El patrón de ingestión alterado no se explica mejor por el trastorno por atracón u otro trastorno mental, incluido el consumo de sustancias, y no se puede atribuir a otro trastorno médico o a un efecto de la medicación 8,9.
TRASTORNO ALIMENTARIO O DE LA INGESTIÓN DE ALIMENTOS NO ESPECIFICADO
Esta categoría se aplica a presentaciones en las que predominan los síntomas característicos de un trastorno alimentario o de la ingestión de alimentos que causan malestar clínicamente significativo o deterioro en lo social, laboral u otras áreas importantes del funcionamiento, pero que no cumplen todos los criterios de ninguno de los trastornos en la categoría diagnóstica de los trastornos alimentarios y de la ingestión de alimentos 1. La categoría del trastorno alimentario o de la ingestión de alimentos no especificado se utiliza en situaciones en las que el clínico opta por no especificar el motivo de incumplimiento de los criterios de un trastorno alimentario y de la ingestión de alimentos específico, e incluye presentaciones en las que no existe suficiente información para hacer un diagnóstico más específico 12.
Pica
Está determinada por 1,12 (Tabla III):
Ingestión persistente de sustancias no nutritivas y no alimentarias durante un periodo mínimo de un mes.
La ingestión de sustancias no nutritivas y no alimentarias es inapropiada al grado de desarrollo del individuo.
El comportamiento alimentario no forma parte de una práctica culturalmente aceptada o socialmente normativa.
o alimentario se produce en el contexto de otro trastorno mental (p. ej., discapacidad intelectual [trastorno del desarrollo intelectual], trastorno del espectro del autismo, esquizofrenia) o afección médica (incluido el embarazo), es suficientemente grave para justificar la atención clínica adicional.
Especificar si:
- En remisión: después de haberse cumplido todos los criterios para la pica con anterioridad, los criterios no se han cumplido durante un periodo continuado.
Puede iniciarse en cualquier etapa de la vida, aunque lo más común es en la infancia. El diagnóstico de pica en el embarazo solo es apropiado si los antojos de la sustancia no nutritiva llevan a la ingestión de las mismas y suponga riesgos clínicos potenciales. El curso del trastorno puede ser prolongado y puede dar lugar a urgencias médicas.
El trastorno de rumiación
Se caracteriza por 1,12 (Tabla IV):
- Regurgitación repetida de alimentos durante un periodo mínimo de un mes. Los alimentos regurgitados se pueden volver a masticar, a tragar o se escupen.
- La regurgitación repetida no se puede atribuir a una afección gastrointestinal asociada u otra afección médica (p. ej., reflujo gastroesofágico, estenosis pilórica).
- El trastorno alimentario no se produce exclusivamente en el curso de la anorexia nerviosa, la bulimia nerviosa, el trastorno de atracones o el trastorno de evitación/restricción de la ingestión de alimentos.
- Si los síntomas se producen en el contexto de otro trastorno mental (p. ej., discapacidad intelectual [trastorno del desarrollo intelectual] u otro trastorno del desarrollo neurológico), son suficientemente graves para justificar atención clínica adicional.
Especificar si:
- En remisión: después de haberse cumplido con anterioridad todos los criterios para el trastorno de rumiación, los criterios no se han cumplido durante un periodo continuado.
El DSM-5 reemplaza a los trastornos de conducta alimentaria de la infancia y la adolescencia temprana del DSM-IV 8.
Trastorno de evitación/restricción de la ingestión de alimentos
Este trastorno se caracteriza por 1 (Tabla V):
- Trastorno alimentario o de la ingestión de alimentos (p. ej., falta de interés aparente por comer o alimentarse; evitación a causa de las características organolépticas de los alimentos; preocupación acerca de las consecuencias repulsivas de la acción de comer) que se pone de manifiesto por el fracaso persistente para cumplir las adecuadas necesidades nutritivas y/o energéticas asociadas a uno (o más) de los hechos siguientes 13:
- Pérdida de peso significativa (o fracaso para alcanzar el aumento de peso esperado o crecimiento escaso en los niños).
- Deficiencia nutritiva significativa.
- Dependencia de la alimentación enteral o de suplementos nutritivos por vía oral.
- Interferencia importante en el funcionamiento psicosocial.
- El trastorno no se explica mejor por la falta de alimentos disponibles o por una práctica asociada culturalmente aceptada.
- El trastorno alimentario no se produce exclusivamente en el curso de la anorexia nerviosa o la bulimia nerviosa, y no hay pruebas de un trastorno en la forma en que uno mismo experimenta el propio peso o constitución.
- El trastorno alimentario no se puede atribuir a una afección médica concurrente o no se explica mejor por otro trastorno mental. Cuando el trastorno alimentario se produce en el contexto de otra afección o trastorno, la gravedad del trastorno alimentario excede a la que suele asociarse a la afección o trastorno y justifica la atención clínica adicional.
Tabla V. Criterios diagnósticos DSM-5 para trastorno de evitación/restricción de la ingestión de alimentos

Especificar si:
- En remisión: después de haberse cumplido con anterioridad todos los criterios para los trastornos de la ingestión de alimentos, los criterios no se han cumplido durante un periodo continuado.
Este diagnóstico sustituye y amplía el diagnóstico del trastorno de alimentación en la infancia y la primera niñez del DSM-IV. La principal característica diagnóstica es la evitación o restricción de la toma de alimentos. En algunos individuos, esta puede estar basada en las características organolépticas de la comida: "alimentación selectiva", o "neofobia alimentaria". También puede representar una respuesta condicionada negativa tipo "disfagia funcional" o "globo histérico" 14,15. Este trastorno se produce con frecuencia en la lactancia o en la primera infancia y puede persistir en la edad adulta. La evitación que se basa en las características organolépticas tiende a presentarse en la primera década de la vida y mantenerse hasta la edad adulta. La evitación relacionada con las consecuencias aversivas puede presentarse a cualquier edad. No hay actualmente suficientes indicios que relacionen este trastorno con el posterior inicio de un TCA 15,16.
EPIDEMIOLOGÍA Y ETIOPATOGENIA
Los TCA son muy frecuentes en la adolescencia y con frecuencia, especialmente sin el tratamiento adecuado, adquieren un curso clínico de carácter crónico e incapacitante 17. Suponen la tercera enfermedad crónica más frecuente entre los adolescentes tras la obesidad y el asma. Si bien, no es exclusivo de este colectivo etario, afectando a población adulta en mayor o menor medida en función del TCA al que nos estemos refiriendo. No obstante, son escasos los estudios comunitarios que evalúan la incidencia y prevalencia de estos trastornos debido, en parte, a la heterogeneidad de los métodos de detección y diagnóstico utilizados.
El interés por estas enfermedades ha experimentado un repunte importante en los últimos años, quizás liderado por la percepción de que se trata de trastornos emergentes y en expansión 18. De hecho, para algunos autores, la consideración del TA como entidad propia en la última edición del DSM responde a su creciente significación clínica y prevalencia 19,20 y a la intención de minimizar el diagnóstico de TCA no especificado (EDNOS, Eating Disorders not otherwise specified).
La relevancia de los TCA ha de ser entendida desde una perspectiva multidimensional, por su gran repercusión a nivel clínico, tanto físico como mental, por el incremento de la morbimortalidad y por las mayores tasas de suicidio a las que se asocian.
Un metaanálisis reciente 21 puso de manifiesto la peor percepción de la calidad de vida que experimentan estos pacientes, así como el incremento de los costes sanitarios que genera la enfermedad, fundamentalmente ocasionados por la hospitalización y visitas recurrentes a urgencias.
A pesar de que comparten algunos síntomas, cada uno de los trastornos de la conducta alimentaria actualmente reconocidos presenta características clínicas y criterios diagnósticos diferenciales que aconsejan su análisis pormenorizado.
EPIDEMIOLOGÍA
Actualmente, se estima una prevalencia combinada del 13% para todos los TCA. El TA representa el TCA más prevalente en adultos.
En un estudio publicado en 2013 20 en el que se analizó la prevalencia a lo largo de la vida de la BN y del TA en 14 países (Europa, Latinoamérica, Nueva Zelanda y Estados Unidos) se observó una superioridad del TA en comparación con la BN 20. Según este estudio, la mayor prevalencia de BN se observó en Brasil (2%) y la menor prevalencia en Italia (0,1%), siendo la prevalencia total del 1%. En España, la prevalencia fue del 0,7%. En el caso del TA, Brasil fue nuevamente el país que registró mayor prevalencia, siendo esta de algo más del doble que la de BN (4,7%). Italia y España fueron los países con menor prevalencia de este trastorno de la conducta. La prevalencia total fue del 1,9%. La persistencia de la enfermedad fue mayor para la BN en comparación con el TA, si bien los tiempos de recuperación varían de unos países a otros 20. En lo que respecta a la edad de presentación, los pacientes con BN debutaron con menor edad que los pacientes con TA.
La prevalencia de los TCA parece ser algo mayor entre determinados colectivos como son las modelos, bailarinas o atletas. Este riesgo se cifra en el doble para los TCA en general, el triple para la AN y trastornos no especificados. Las razones que podrían justificar estas cifras guardan relación con ciertas características de personalidad, específicamente la tendencia al perfeccionismo, la baja autoestima y un elevado nivel de autoexigencia. Sin embargo, un estudio español recientemente publicado no encontró mayor incidencia de TCA en un grupo de 77 bailarines del Centro Andaluz de Danza 22.
La BN es más frecuente en mujeres que en hombres, con una ratio de 3:1, que puede llegar a ser hasta de 13:1 según los estudios 23. La media de edad al diagnóstico es 18 años 20, si bien, algunos autores señalan ya una edad de comienzo más temprana, alrededor de los 12 años.
Al igual que la BN, el TA es más frecuente en mujeres. La prevalencia de TA entre los participantes en estudios relacionados con la pérdida/control de peso asciende al 30% 23. La media de edad al diagnóstico es de 23 años 20. Los pacientes con TA presentan frecuentemente comorbilidad asociada tanto médica (diabetes mellitus, hipertensión arterial, dolor crónico) como psiquiátrica (fobia social, depresión mayor, abuso/dependencia de alcohol y otros tóxicos etc.). La prevalencia de TA se incrementa con la ganancia ponderal, si bien la relación entre la obesidad y el TA no está clara 24. El 50% aproximadamente de los pacientes con TA son obesos o presentan sobrepeso, el resto presentan un peso normal. En el 63% de los casos la ganancia ponderal precedió al desarrollo del TCA tipo TA y solo en el 16% de los casos el TA aparece previamente al desarrollo de sobrepeso y/o obesidad, según un estudio realizado en 284 pacientes 25.
La prevalencia del trastorno por evitación/restricción alimentaria es desconocida. Algunos estudios sitúan la prevalencia alrededor del 3% en la edad pediátrica 23.
La prevalencia de la pica no es bien conocida, pero probablemente sea mayor entre los pacientes con alteraciones del desarrollo cognitivo-intelectual. Aunque se trata de un proceso más comúnmente diagnosticado en niños, no es exclusivo de estos. La prevalencia del trastorno por rumiación tampoco se conoce bien.
El síndrome del comedor nocturno se caracteriza por una hiperfagia nocturna (ingesta tras la cena > 25% del total del día) y la falta de apetito por las mañanas 26. La ingente cantidad de alimentos ingerida antes de dormir se traduce en alteraciones en el funcionamiento diario. Se asume que podría afectar al 1,5% de la población general, sin embargo, es más prevalente en determinados colectivos como los obesos o los sujetos "a dieta".
ETIOPATOGENIA
La etiología de los TCA es compleja y, como ocurre en otras enfermedades psiquiátricas, probablemente resulte de la intersección de múltiples factores causales.
No existe actualmente consenso universal sobre las causas implicadas en la etiopatogénesis de los TCA. Se cree que la combinación de aspectos genéticos, biológicos, psicológicos, familiares, sociales y ambientales podría contribuir al desarrollo de los mismos 27,28,29. Algunos antecedentes comunes son la preocupación excesiva por el peso, la obsesión por un cuerpo delgado, el distrés sociofamiliar, el antecedente de realización de una dieta y el de abuso sexual en la infancia 23,29.
En los últimos años se han ido publicando una cantidad creciente de estudios llevados a cabo en gemelos que sugieren la existencia de un componente genético para los TCA. En concreto, se cree que la AN, BN y TA son enfermedades moderada-altamente heredables 27.
A nivel neurobiológico se han publicados numerosos estudios en los que, mediante resonancia magnética, se demuestran alteraciones estructurales y funcionales en los pacientes con BN 23. En este sentido, se cree que un funcionamiento anormal en los circuitos córtico-límbicos implicados en el apetito podría contribuir al desarrollo de BN, pues esta alteración funcional determinaría una percepción alterada de las sensaciones de hambre y saciedad 28. Asimismo, en pacientes con BN se han observado cambios estructurales a nivel de las áreas frontal y temporoparietal. Sin embargo, no está aclarado si dichos cambios preceden a la enfermedad o se producen como consecuencia de la misma.
En algunos estudios se ha confirmado la presencia de alteraciones en la actividad de la serotonina en los pacientes con TCA. Estas alteraciones en el tono o en la transmisión podrían estar implicadas en la presencia de una serie de rasgos de personalidad que se observan frecuentemente en estos pacientes, como son la ansiedad, respuesta inhibitoria y autolesión.
Desde una perspectiva sociocultural, la idealización de la delgadez en las mujeres representa la principal causa o factor de riesgo identificado. Y un buen ejemplo de la relevancia de este aspecto social vendría representado por el hecho de que no se han identificado casos de BN en comunidades que no se hayan expuesto a influencias occidentales 27. Por otro lado, la incidencia de BN y sus síntomas han ido aumentado en aquellos países no occidentales conforme a la exposición de estos a la cultura occidental. La respuesta individual ante dicha presión cultural/mediática, probablemente mediada por factores biológicos, genéticos o sociales, será la que determine que se desarrolle o no la enfermedad.
Los rasgos de personalidad han sido incluidos en los modelos etiológicos de los TCA. Entre ellos, destaca el perfeccionismo, la impulsividad, neurosis o la propensión a experimentar vivencias desagradables.
En lo referente al antecedente de abuso sexual en la infancia, las publicaciones muestran resultados contradictorios, probablemente por la falta de uniformidad a la hora de definir el abuso sexual en la infancia 29.
La mayor prevalencia del TA y del síndrome del comedor nocturno entre los pacientes obesos hace pensar en posibles denominadores comunes en cuanto a la etiopatogenia. Así, también en estos pacientes se han observado niveles más bajos de grelina y de resistencia a la insulina. Algunos estudios sugieren la presencia de alteraciones del ritmo circadiano en los pacientes con síndrome del comedor nocturno (26), lo que nuevamente nos llevaría a pensar en posibles similitudes con las alteraciones cronobiológicas estudiadas para la obesidad.
HERRAMIENTAS DE CRIBADO Y DIAGNÓSTICO DIFERENCIAL
Se han desarrollado numerosos instrumentos para la identificación de los trastornos de la conducta alimentaria, sin que exista a día de hoy ningún método de cribado de aceptación universal. Probablemente el Eating Attitude Test sea el test más utilizado para el diagnóstico de los TCA. Algunos autores proponen el cuestionario SCOFF (Sick Control On Fat Food) 30 a modo de cribado por su sencillez, sensibilidad (78%) y especificidad (88%) 23.
El diagnóstico del TA por atracón puede ser difícil de realizar debido a que los pacientes que lo presentan suelen avergonzarse de su comportamiento y no consultan por ello. Las variaciones amplias y frecuentes en el peso, las expectativas alrededor de la pérdida de peso y los síntomas depresivos podrían comportarse como claves diagnósticas. Un elevado porcentaje de los pacientes con TA son atendidos en consultas de sobrepeso/obesidad; en estos casos, el diagnóstico diferencial con estos cuadros lo marca fundamentalmente la presencia de atracones y la frecuencia de los mismos. El diagnóstico diferencial con la BN radica en la ausencia de conductas compensatorias y/o purgatorias en los primeros. En los pacientes con TA normopeso, el cuadro clínico puede pasar desapercibido si es que el paciente no consulta por ello.
El síndrome del comedor nocturno también debe hacerse con la obesidad y con el trastorno por atracón. Probablemente, sea la característica franja horaria en la que se produce el cuadro en el caso del comedor nocturno lo que más ayude al diagnóstico. En estos pacientes, las expectativas con respecto a la pérdida de peso tampoco son tan marcadas.
El diagnóstico diferencial de la pica debe hacerse con otros cuadros psiquiátricos autolesivos no suicidas, en los cuales los pacientes ingieren objetos potencialmente dañinos como pilas, agujas o cuchillos. La pica también puede aparecer como manifestación clínica de la anemia ferropénica.
EL EQUIPO DE SOPORTE NUTRICIONAL EN BULIMIA NERVIOSA Y OTROS
Los TCA muestran una gran variabilidad en su presentación y en su gravedad, lo que va a condicionar diferentes abordajes. Esto implica la individualización del tratamiento y la necesidad de un alto nivel de control de cada paciente por parte del equipo terapéutico. Por ello, se hace indispensable un enfoque multidisciplinar y altamente especializado de su manejo. Por otro lado, los resultados obtenidos por estas unidades terapéuticas en todo el mundo hacen indiscutible su utilidad y necesidad 31.
En nuestro país hace años se vienen implantado estas unidades en respuesta a la creciente demanda y a la necesidad de adecuar el tratamiento a los requerimientos de estos pacientes. La estructura de las distintas unidades varía en función de diversos factores (factores profesionales, factores económicos, necesidades de espacio, etc.), pero en un gran número de ellas trabajan de forma conjunta, y al menos participan el equipo de salud mental y de nutrición clínica y dietética 32,33. El tratamiento más habitual de la BN y del TA se realiza en el nivel ambulatorio, y en él debería permanecer el paciente la mayor parte del tiempo en su proceso de seguimiento, en el marco de un seguimiento por un equipo multidisciplinar 34.
La correcta atención de los TCA requiere de la intervención de especialistas de varias disciplinas trabajando de forma coordinada. Pueden participar en el tratamiento: psiquiatras, psicólogos, médicos de familia, médicos nutriólogos (en nuestro país la mayoría son endocrinólogos), dietistas, enfermeros, terapeutas ocupacionales y de imagen y cada uno aportará una parte importante desde su especialidad. En el caso de los niños y de los más jóvenes también se contará con un pediatra.
Este trabajo en equipo permite la transferencia de conocimientos, habilidades, propósitos, instrumentos y tareas, estableciéndose vínculos en el marco de la preservación de las particularidades de cada especialidad, permitiendo abarcar tanto los aspectos fisiológicos como psicológicos de la enfermedad. Todos los miembros del equipo deben tener experiencia en el tratamiento de estos trastornos y sus funciones deben estar claramente delimitadas para evitar interferencias que solo pueden repercutir negativamente en el tratamiento de los pacientes. Esto requiere de encuentros de equipo y de un intercambio permanente, de forma tal que todos sus integrantes se conozcan, acuerden el abordaje y respeten el trabajo individual del resto 35.
Habitualmente la coordinación de las unidades de TCA depende del psiquiatra, que suele ser el responsable de establecer las líneas generales del tratamiento y coordina al resto del equipo, pero no siempre es así. Y en todo caso, el medico nutriólogo, debe estar en constante comunicación con los equipos de atención primaria y con el resto de especialistas implicados en el tratamiento del paciente 36. En este sentido el médico de familia, además de participar en los programas de prevención primaria y de intentar realizar un diagnóstico lo más precoz posible, participará siempre que sea posible y haya sido entrenado en el programa de prevención de recaídas, una vez que el paciente haya sido dado de alta por los médicos especialistas. De esta forma será posible detectar precozmente la existencia, nada infrecuente, de recaídas y reiniciar tratamiento lo antes posible 37.
En los equipos de nutrición participan diferentes profesionales, con diversa formación, responsabilidades y tareas asignadas. En general participan el médico especialista y experto en nutrición clínica (nutriólogo para que nos entendamos), el personal de enfermería, al que, aunque no se le reconozca en la actualidad su especialización, tiene en general una extensa experiencia adquirida a lo largo de años de vida profesional, y los dietistas-nutricionistas, que se han incorporado recientemente en nuestro país, pero que desarrollan las actividades educativas con suma pericia 38.
El paciente ha de estar bajo la supervisión y tratamiento del médico nutriólogo, que establecerá un correcto diagnóstico diferencial y es el encargado de valorar su estado nutricional y las posibles complicaciones somáticas asociadas. También establecerá el tratamiento nutricional y farmacológico más adecuado, así como la necesidad o no de consultar con otros especialistas. En aquellas situaciones en la que hay una grave afectación orgánica cobra especial importancia su papel.
En casos de desnutrición, será el principal responsable de restablecer el estado de salud mínimo para que el tratamiento psiquiátrico sea viable. En los casos en los que el paciente consulte por sobrepeso u obesidad, es posible que haga su entrada en el circuito directamente a través de los programas de obesidad. Dependiendo del centro, la actividad específica en obesidad puede ser llevada a cabo por el mismo equipo terapeuta que trata los TCA, por otro equipo del mismo servicio o, excepcionalmente, por un equipo adscrito a otro servicio diferente. En todo caso, estos pacientes con algún tipo de TCA que cursan con sobrepeso u obesidad deberían ser derivados para que se pueda proceder a realizar un diagnóstico e indicar un tratamiento altamente individualizado en el contexto de la complejidad de esta patología 39.
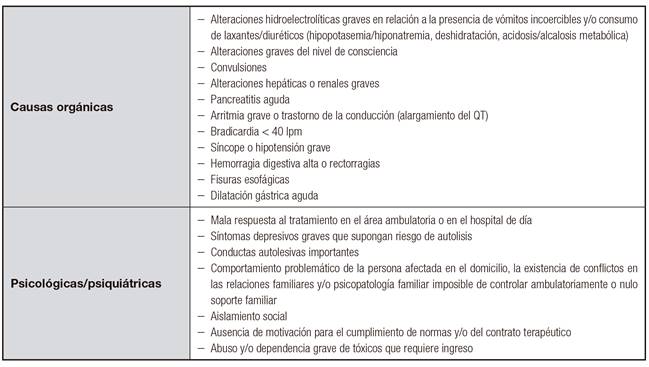
El nutriólogo también es el encargado de realizar la indicación de ingreso hospitalario cuando la situación clínica sea de suficiente gravedad en aquellos casos más complicados (conductas purgantes descontroladas, complicaciones médicas graves, intentos autolíticos, psicosis, etc.), junto con psiquiatría, o en caso de ser necesario redirigir al paciente a un hospital de día.
También participará en el entrenamiento de la familia en pautas nutricionales y en los comportamientos alimentarios, así como en el soporte nutricional y consejo de las actitudes y medidas a tomar ante la dieta de los pacientes. Estará atento al estado mental del paciente y se asegurará de que se haya iniciado actividad terapéutica en este sentido. Además, será el encargado de indicar la incorporación del paciente al Programa de Educación Nutricional, escogiendo el momento oportuno para que esta intervención pueda ser más efectiva 40.
La educación nutricional (EN) en el manejo de los trastornos alimentarios debe ser llevada a cabo por profesionales cualificados y expertos y debe formar parte del tratamiento de esta enfermedad. El dietista es el profesional más indicado para llevar a cabo la tarea de EN, siempre en comunicación con el resto del equipo, aunque el personal de enfermería con un alto nivel de entrenamiento y experiencia en esta materia también podría ser capaz de realizar esta función, junto con otras relacionadas con la valoración nutricional 41.
VALORACIÓN CLÍNICA Y NUTRICIONAL
Realizar un diagnóstico de BN no es tarea fácil, ya que el paciente suele practicar a escondidas el cuadro y puede presentar un peso normal, o incluso sobrepeso u obesidad, siendo más difícil de detectar, y el primer contacto con el profesional sanitario es más tardío que en el caso de la AN 42. Con frecuencia otros especialistas médicos son los primeros receptores de estos pacientes a los que acuden por presentar diferentes cuadros somáticos inespecíficos, siendo común un relato de debilidad, torpeza, cansancio, menstruación irregular, dolor y distensión abdominal, junto a estreñimiento 43,44. Ante ello, pueden ser etiquetados de dolencias inespecíficas, fundamentalmente digestivas, sin concretar el diagnóstico de TCA.
HISTORIA CLÍNICA
En primer lugar, se debe comprobar que realmente el paciente presenta un TCA tipo BN o TA y diferenciarlo de otros TCA. Tras ganar la confianza del paciente, y si este colabora, se puede realizar el diagnóstico siguiendo los criterios DSM-5 45, resultando compleja su diferenciación en ocasiones en cuadros borderline o en AN que evolucionan hacia un polo compulsivo-purgativo. La historia debe comprender un apartado evolutivo respecto a su TCA, otro nutricional y, finalmente, uno de organicidad de síntomas.
Historia dirigida al cuadro de TCA
Al analizar la historia psiquiátrica de TCA es importante conocer si el cuadro se encuentra activo y en remisión parcial o total, junto a la periodicidad de atracones, purgas y modalidad de las mismas. También se debe investigar el grado de gravedad del mismo en función de su frecuencia (leve, moderado, grave, extremo). A diferencia de la AN, donde las complicaciones médicas son debidas a la pérdida de peso que acompaña a la desnutrición, en la BN son secundarias al tipo y frecuencia de las purgas 46. Asimismo, debe indagarse la presencia de comorbilidad psiquiátrica pues los pacientes con BN que asocian un trastorno límite de personalidad tienen peor evolución que los que no lo presentan cuando se comparan ambos grupos tratados con psico- y farmacoterapia 47,48.
El cuadro purgativo más frecuente son los vómitos posatracón, generalmente introduciéndose los dedos de la mano en un principio, si bien con posterioridad suelen provocarlo sin necesidad de esta medida. Pueden presentar emisión de sangre acompañante, pues los desgarros esofágicos distales tipo síndrome de Mallory-Weiss pueden ocurrir 49. Otro modo purgativo es el uso de laxantes que los pacientes con BN pueden tomar por su ilusorio efecto negativo sobre la ganancia de peso, hecho irreal ya que al actuar fundamentalmente en el colon, la mayoría de la energía contenida en los alimentos ha sido absorbida previamente en el intestino delgado. De los diferentes laxantes en el mercado: osmóticos, emolientes, formadores de volumen en masa y estimulantes, quizás sean estos últimos (tipo sen, cáscara sagrada, aceite de ricino o bisacodil) los más empleados, los cuales pueden resultar nocivos, aparte de por producir alteraciones hidroelectrolíticas, por los efectos que sobre el colon pueden ocasionar 50,51. El empleo de enemas de limpieza es infrecuente, pudiendo tener complicaciones graves del tipo de hiperfosfatemia al contener en su formulación sales de fosfato 52. Asimismo, es inhabitual la deglución involuntaria de cuerpos extraños utilizados para la provocación del vómito 53.
La toma de diuréticos en productos de herboristería con acción diurética o, más frecuente, como fórmulas farmacéuticas más potentes, también puede presentarse como cuadro purgativo. En este caso, la pérdida de peso es sustituida por depleción de volumen y posibles alteraciones iónicas graves. También, aunque poco frecuente, se debe indagar en la historia clínica sobre el empleo de inhibidores del apetito o la toma de hormonas tiroideas con la intención de incrementar el metabolismo. La prevalencia de BN en pacientes con diabetes mellitus 1 y 2 es mayor que en no diabéticos 54,55, por lo que en este colectivo se ha de estar atento al mal uso de la insulina como mecanismo para perder peso.
Historia dirigida al estado nutricional
Tras comprobar que presentan criterios DSM-5 respecto al cuadro de atracón y purga, la historia nutricional debe indagar, conociendo que la presencia de sobrepeso durante la adolescencia es más frecuente en sujetos con BN respecto a AN 56, en las fluctuaciones del peso previo y posterior a la presencia de BN. Se debe conocer qué tipo de alimentos toman o buscan con preferencia en los episodios de atracones, si estos son frescos, cocinados o crudos, la temperatura de los mismos, el horario, la duración, analizar la presencia o no de despertares nocturnos, y si el atracón es seguido de una comida horaria regular o de evitación de la misma. También qué tipo de bebida acompaña al atracón, la coexistencia o no de ingesta excesiva de alcohol u otro abuso de sustancias, así como otros datos que permitan cuantificar tanto la energía ingerida en 24 horas (con frecuencia varios miles de Kcal) como la calidad en nutrientes de los alimentos. Como el acto purgativo no elimina en su totalidad las calorías ingeridas durante el atracón, la posibilidad de que el paciente con BN desarrolle un aumento de la grasa corporal y obesidad, sobre todo en el caso del TA, no es desdeñable 57. Una vez en tratamiento, es recomendable que el paciente lleve un recordatorio escrito de la alimentación seguida durante la semana, junto al contenido y frecuencia de los atracones. Típicamente el paciente con BN desarrolla sus síntomas en soledad o a escondidas, por lo que la familia lo desconoce o lo conoce solo a través de signos indirectos (falta de alimentos, resto de vómitos en el inodoro, etc.).
Historia clínica de organicidad de síntomas
La historia clínica en busca de síntomas que indiquen afectación somática debe abarcar todos los órganos y sistemas, pero fundamentalmente al aparato digestivo. En presencia de vómitos puede aparecer un aumento de la sequedad de la boca, sensibilidad en encías, ronquera o quemazón restroesternal. También pueden darse síntomas compatibles con enfermedad por reflujo gastroesofágico (ERGE), como disfagia y odinofagia 58,59, y constipación intestinal o diarrea en función del uso y habituación a los laxantes ingeridos. Si existe depleción de volumen por los hábitos purgativos, el paciente puede referir debilidad, mareos y cansancio; las alteraciones electrolíticas se pueden reflejar en palpitaciones, taquicardia u hormigueo en extremidades. También pueden referir la aparición de edemas periféricos tras el cese del cuadro purgativo, relacionados con la persistencia temporal de hiperaldosteronismo -pseudo-síndrome de Bartter 60. A nivel de aparato reproductor, junto a las alteraciones menstruales referidas, la BN se ha asociado en estudios de cohortes de pequeño tamaño con un riesgo aumentado de padecer abortos espontáneos 61.
EXPLORACIÓN FÍSICA
Debe ser una exploración sistemática y rigurosa, en general similar a la de un paciente con otra patología diferente que acuda por primera vez a la consulta externa o se visite en la sala de hospital. Lo anterior es recomendable, pues el paciente puede presentar en la exploración signos que nos alerten de la comorbilidad con otra enfermedad orgánica diferente al TCA y sus complicaciones. Asimismo, en función de los datos obtenidos en la historia, se buscarán signos clínicos asociados a su TCA, sin olvidar que los pacientes de BN con sintomatología médica con frecuencia ocultan su situación al médico 43.
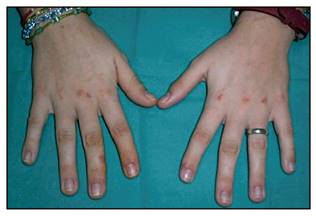
Similar a los casos purgativos de AN, los pacientes con BN pueden mostrar hipertrofia parotídea, bilateral e indolora, de consistencia blanda-firme. También hiperplasia gingival y erosión con pérdida de esmalte dental en cara lingual de incisivos y caninos del maxilar superior (Fig. 1). En ocasiones, se pueden apreciar hemorragias subconjuntivales o epistaxis secundarias al esfuerzo provocado por el vómito 62. Poco frecuente es la presencia de ulceraciones, erosiones o callosidades en dedos y articulaciones de las manos (signo de Russell) por efecto del contenido ácido del estómago en la zona (Fig. 2). En las extremidades puede aparecer edema en casos de retención hidrosalina. Inversamente se puede encontrar, si presenta depleción de volumen, sequedad de piel y mucosas que se puede acompañar de hipotensión simple o hipotensión ortostática 63. La exploración cardiológica suele ser normal.
La exploración general se debe acompañar de la medición de la temperatura y de la tensión arterial, del peso y de la talla, con el cálculo del IMC que puede definir criterios de sobrepeso u obesidad. La evaluación de la composición y compartimentos corporales requiere exploraciones complementarias.

Figura 1. Hiperplasia gingival y erosión con pérdida de esmalte dental en cara lingual de incisivos y caninos del maxilar superior.
En resumen, la exploración física del paciente con BN y TA con frecuencia es normal, salvo que se presenten signos de complicaciones asociadas a la enfermedad y la frecuente presencia de sobrepeso-obesidad, fundamentalmente en los pacientes con TA.
PARÁMETROS DE LABORATORIO
La analítica a solicitar no debe ser diferente a la de un protocolo habitual en un paciente ingresado o de consulta externa con algunas pruebas específicas en función de la clínica y de los datos exploratorios. Para la American Psychiatric Association 64, las pruebas de rutina deben incluir hemograma, iones en suero, urea, creatinina, pruebas de función hepática, orina y, en pacientes graves, niveles de electrolitos tipo calcio, fósforo y magnesio; en la práctica clínica estas determinaciones se amplían hasta un protocolo bioquímico completo. Si realizan una ingesta excesiva de líquidos, se puede presentar una hiponatremia por hemodilución. Si hay una presencia activa de vómitos, puede detectarse retención nitrogenada, hipopotasemia y alcalosis metabólica hipoclorémica. En casos de sospecha de vómitos no confesados puede resultar útil la determinación de cloro en orina y comprobar sus valores reducidos.
En los pacientes con BN purgativa, con presencia de vómitos, es frecuente encontrar niveles elevados de amilasa salivar que se ha relacionado con la frecuencia de los vómitos, así como con el aumento del tamaño parotídeo 65. No obstante, ante una amilasemia elevada conviene descartar patología pancreática, por lo que se recomienda solicitar isoenzimas de amilasa y demostrar su origen salivar o, más comúnmente, la lipasa sérica para comprobar su valor normal.
En los pacientes con TA no está indicado realizar pruebas específicas de laboratorio, a menos que presenten obesidad y se sospeche comorbilidad asociada a la misma 63. Aunque las publicaciones son escasas y no concluyentes, una revisión reciente refiere que, tras controlar por IMC, los sujetos con TA pueden tener un riesgo mayor de desarrollar componentes del síndrome metabólico como dislipidemia o alteración del metabolismo de la glucosa 66.
Por último, al igual que en otros TCA, es aconsejable practicar siempre un test de gestación en presencia de amenorrea u otras alteraciones menstruales que precisen descartar un embarazo.
EXPLORACIONES COMPLEMENTARIAS
Electrocardiograma
Es conveniente su realización en todos los pacientes con BN y TA. Pese a que las complicaciones cardiológicas son poco frecuentes 67, algunas pueden incluir alteraciones del ritmo cardiaco, incluyendo aumento del espacio QT corregido para la frecuencia cardiaca, que obligará a revisar la presencia de alteración electrolítica o de la medicación administrada, incluida la psiquiátrica.
Aparato digestivo
Pese a la elevada prevalencia de clínica digestiva en este tipo de TCA, la fibroendoscopia digestiva alta suele ser normal o según algunos autores solo muestra esofagitis leve 68. Se realizará para intentar extraer cuerpos extraños 63, o podría estar indicada en pacientes con clínica purgativa prolongada de vómitos durante años o, en cualquier caso, con aparición reciente de síntomas de disfagia 69.
Respecto a estudios dinámicos y de la motilidad esofágica, no se ha demostrado que estos pacientes presenten diferencias significativas respecto a controles 58. La exploración endoscópica del aparato digestivo bajo se realiza con poca frecuencia, pudiendo plantearse la misma en presencia de alteraciones crónicas del ritmo intestinal, signos clínicos no justificables por el uso de laxantes-enemas o hematoquecia. La ecografía abdominal y otras pruebas de imagen pueden plantearse en situaciones de sospecha de patología pancreática o hepatobiliar.
Estudio de la composición corporal
A diferencia de los TCA restrictivos acompañados de desnutrición, en los pacientes con BN o TA la práctica de absorciometría dual de rayos X (DXA) o impedancia bioeléctrica (BIA)/análisis vectorial de BIA (BIVA) para medir y valorar los compartimentos corporales se suele realizar menos frecuentemente. También pueden estar indicados en estudios clínicos, en casos con desnutrición asociada y en los que interese descartar la presencia de obesidad sarcopénica. Además, y dado que la osteopenia y la osteoporosis pueden ser más frecuentes en la BN, fundamentalmente en pacientes con episodios previos de AN (64), puede indicarse la DXA ósea para evaluar los parámetros de mineralización ósea en sujetos con dichos antecedentes, así como en mujeres con BN y amenorrea prolongada o en edad climatérica.
COMPLICACIONES ASOCIADAS
Los pacientes con BN pueden presentar desde desnutrición y estados carenciales de mayor o menor intensidad y consecuencias clínicas, a sobrepeso y obesidad. Los pacientes con TA frecuentemente presentan sobrepeso u obesidad, y en las otras formas de TCA puede haber o no complicaciones médicas en relación con la intensidad del trastorno y el predominio del patrón alimentario restrictivo, compulsivo y/o purgativo.
Las complicaciones en relación con desnutrición y estados carenciales son similares a las ya comentadas para la AN 70.
Mientras en pacientes con BN el sobrepeso o la obesidad no es una comorbilidad frecuente, en los pacientes con TA sí lo es 71,72,73,74, alcanzando hasta un 20-30% según las series 75. Fue A. J. Stunkard, en 1959, a través de observaciones en pacientes obesos, quien empleó el término atracón, "binge", para definir el tipo de sobreingesta que caracterizaría a un grupo concreto de población obesa, estableciendo la primera vinculación entre la obesidad y lo que sería el futuro TA 76. En series recientes de pacientes con sobrepeso y obesidad, un 8,5% presenta TA, un 16,6% adicción a la comida y un 10,1% ambos trastornos 77, y la prevalencia de TA puede aumentar hasta un 50% cuando se trata de obesos que solicitan tratamiento para disminuir de peso 73. En obesos mórbidos que cumplen criterios para ser candidatos a cirugía bariátrica, la prevalencia de TA varía entre el 25 y el 40% 78,79.
En la relación entre TA y obesidad existen controversias acerca de si el TA es siempre un factor predisponente para el desarrollo de obesidad, una consecuencia de la misma o son patologías comórbidas, existiendo probablemente una relación de bidireccionalidad entre las mismas 80,81.
Los pacientes con TA no solo tienen un mayor riesgo de obesidad sino que además tienen una peor respuesta al tratamiento de reducción ponderal que los obesos sin TA. Según un metaanálisis publicado en 2007, la pérdida media de peso en obesos con TA era de 1,3 kg frente a 10,5 kg en obesos sin TA 82.
Estudios transversales manifiestan una estrecha relación entre el TA y una serie de comorbilidades somáticas que en buena medida serían consecuencia de la obesidad, incluyendo diabetes mellitus, hipertensión, dislipemia, patología respiratoria/apnea del sueño (SAOS) y diferentes entidades musculoesqueléticas y del tejido conectivo que cursan con dolor 83. La relación es particularmente estrecha con la diabetes mellitus -de hasta un 30% en algunas series 84-, y con el síndrome metabólico, que puede estar presente en el 40-60% de pacientes con TA y obesidad 85,86,87,88. Según los datos que se desprenden de algunos estudios prospectivos, esta relación iría más allá de estar mediada exclusivamente por la obesidad y podría ser independiente de la misma 83,86,89. Habría una probable relación entre los hábitos y conductas alimentarias anómalas de estos pacientes y las alteraciones metabólicas e inflamatorias características del síndrome metabólico que explicaría un perfil cardiometabólico más desfavorable en obesos con TA que en obesos sin TA 88.
Aunque de forma más discreta que en el TA, también se ha descrito un incremento del riesgo de diabetes mellitus tipo 2 en pacientes con BN 84,90,91.
El TA se asocia en mujeres con alteraciones menstruales, complicaciones durante el embarazo, hipertensión intracraneal y síndrome de ovario poliquístico (SOP) 83. También las mujeres con BN pueden presentar alteraciones menstruales y de la fertilidad, por alteración del patrón pulsátil de secreción de gonadotrofinas que se ha relacionado con los opiáceos endógenos, con la leptina, con alteraciones en el metabolismo estrogénico, y más recientemente con la kisspeptina y las adipocitoquinas. Tendrían además mayor riesgo de aborto y de desarrollar SOP 92,93,94.
Los atracones que presentan los pacientes con BN, TA y otros TCA con conductas compulsivas de la ingesta condicionan síntomas abdominales secundarios como plenitud, dolor epigástrico y distensión abdominal, y pueden originar una dilatación gástrica aguda e incluso una isquemia/necrosis de la mucosa o una perforación gástrica 95. Se han descrito casos de parada cardiaca como consecuencia de una dilatación gástrica aguda con aumento brusco de la presión intraabdominal 96.
A diferencia de lo que ocurre en la AN, la repercusión sobre la densidad mineral ósea no parece relevante en estos pacientes 97, aunque algunos trabajos recientes parecen evidenciar mayor riesgo de osteopenia a nivel de columna en pacientes con BN 98.
COMPLICACIONES MÉDICAS ASOCIADAS A CONDUCTAS PURGATIVAS
Muchos de los síntomas clínicos y de las complicaciones médicas de la BN y de otros trastornos alimentarios con conductas purgativas derivan precisamente de estas conductas, y se relacionan con el tipo y frecuencia de las mismas. Los vómitos o el abuso de laxantes (fundamentalmente de los que estimulan la motilidad intestinal) suponen el 90% de las conductas purgativas. Las complicaciones derivadas de las mismas pueden ser locales, a nivel de la cavidad oral, la faringe, el tubo digestivo y la piel; o sistémicas, en relación con trastornos hidroelectrolíticos y del equilibrio ácido-base 99,100,101.
Patología oral y maxilofacial
Las complicaciones más frecuentes son:
- Erosiones de la mucosa oral, gingivitis, enfermedad periodontal, xerostomía, erosiones y descalcificación del esmalte, sobre todo en la superficie lingual de los dientes superiores, y mayor incidencia de caries, en relación con una mayor acidez del medio producida por los ácidos gástricos, una menor producción de saliva y una mayor ingesta de alimentos azucarados y bebidas carbonatadas 102,103. Se han descrito signos de daño genotóxico, como células micronucleadas y anomalías nucleares en células de la mucosa oral de pacientes bulímicas vomitadoras 104.
- Hipertrofia de glándulas salivares, sobre todo de las parótidas, aunque también pueden verse envueltas las submandibulares. La sialadenosis puede estar presente, con una frecuencia de entre el 10 y el 50% según las series 105, en pacientes vomitadores, aunque el mecanismo por el que se origina no está claro. No se ha evidenciado que haya un componente inflamatorio ni cambios en la composición de la saliva, y se ha puesto en relación con el medio ácido, los atracones a base de carbohidratos, la acción de enzimas pancreáticas que llegan a la boca durante el vómito y estimulan los receptores linguales o una posible neuropatía autonómica periférica que compromete la secreción salivar 106,107. En pacientes vomitadores habituales que dejan de hacerlo de forma brusca, puede aparecer un agrandamiento glandular importante al tercer o cuarto día que da a la facies un aspecto característico conocido como "cara de ardilla". La sialadenosis no siempre es reversible cuando cesan los vómitos.
- Patología de la articulación temporomandibular. Los pacientes con TCA que vomitan o que tienen atracones presentan con mayor frecuencia síntomas y signos en relación con patología temporomandibular, como dolor orofacial, fatiga mandibular, sequedad de garganta, cefalea tensional, trastornos del sueño, ronquidos, sensación de mareo, náusea o dificultad para concentrarse 108.
Patología faringolaríngea
El reflujo ácido, como consecuencia de los vómitos y de la afectación de los esfínteres esofágicos, puede afectar a la faringe y a la laringe, y se conoce como reflujo laringofaríngeo. El contacto del ácido con las cuerdas vocales puede producir edema de las mismas y disfonía, disfagia, sensación de quemazón y odinofagia, tos irritativa, telangiectasias y cambios polipoideos 109,110.
Patología digestiva
Los vómitos repetidos condicionan que el epitelio del esófago sufra microtraumas repetidos y una exposición anormal al contenido ácido gástrico. Además de los síntomas por el reflujo gastroesofágico y las regurgitaciones, estos pacientes pueden crear esofagitis, erosiones y úlceras esofágicas, hematemesis por síndrome de Mallory-Weiss e incluso rotura esofágica o síndrome de Boerhaave 105,111,112. La exposición crónica al medio ácido puede originar un esófago de Barrett, que es un factor de riesgo conocido para carcinoma esofágico, habiéndose descrito casos en pacientes con historia de BN 113,114. El abuso de laxantes, además de la diarrea, puede condicionar a nivel local prolapso rectal, hemorroides y rectorragias 115, y podría también constituir un factor de riesgo para cáncer colorrectal 116. El uso continuado de laxantes cuyo mecanismo de acción se basa en una estimulación del peristaltismo, que suelen ser los más habituales en estos pacientes, puede comprometer la funcionalidad del colon por degeneración del plexo de Auerbach, perdiéndose el peristaltismo normal con el resultado de un colon atónico, sin haustras, dilatado, incapaz de propulsar el bolo fecal, que se conoce como síndrome del colon catártico y condiciona una constipación severa, potencialmente refractaria e irreversible, que puede terminar por requerir una ostomía 100,117.
Complicaciones pulmonares
Los vómitos son un factor de riesgo para broncoaspiración con neumonía y distrés respiratorios secundarios. El esfuerzo del vómito puede provocar un aumento de la presión intraalveolar con disección de la pared y neumomediastino. Siempre hay que hacer el diagnóstico diferencial con una rotura esofágica o síndrome de Boerhaave 111.
Manifestaciones dermatológicas
Los pacientes pueden utilizar diferentes objetos, como por ejemplo un cepillo dental, para provocarse el vómito, pero lo más común es que lo hagan introduciendo los dedos y el resto de la mano, lo que condiciona un traumatismo y una abrasión repetida de la piel con la aparición de callosidades, sobre todo en los nudillos, que se conocen como signo de Russell. Como consecuencia de la toma de laxantes, diuréticos u otros fármacos, pueden aparecer reacciones adversas a nivel cutáneo 118. También pueden aparecer lesiones secundarias a conductas de autoagresión (cortes, abrasiones, hematomas...) y diferentes signos de dermatitis artefacto 119.
Trastornos hidroelectrolíticos
Tanto los vómitos de repetición como el abuso de laxantes o diuréticos condicionan una serie de trastornos hidroelectrolíticos y del equilibrio ácido base con importantes consecuencias a nivel sistémico. Los vómitos y la toma de diuréticos originan hipokaliemia, hipocloremia y alcalosis metabólica. Las pérdidas de potasio y de ácidos y la depleción de volumen estimulan el eje renina-angiotensina-aldosterona. Como consecuencia del hiperaldosteronismo secundario, se incrementa la reabsorción tubular de sodio, bicarbonato y la retención de agua con el fin de compensar la depresión de volumen, la tendencia a la deshidratación y a la hipotensión, condicionando una alcalosis metabólica y una mayor hipokaliemia. Esta situación recibe el nombre de síndrome de pseudo-Bartter 120. La situación de hiperaldosteronismo persiste durante semanas después de que cesen las maniobras de purga, y la excesiva retención de sodio, bicarbonato y agua a nivel renal puede condicionar una importante tendencia al edema periférico 121. El abuso de laxantes, habitualmente de tipo estimulante, condiciona también una hipokaliemia y una depleción de volumen por la diarrea acuosa, pero al contrario que con los vómitos y los diuréticos, inicialmente se produce una acidosis metabólica hiperclorémica que con el paso del tiempo se transforma en alcalosis metabólica por la depleción de volumen y el hiperaldosteronismo secundario 100,111.
Con menor frecuencia los pacientes utilizan como laxantes enemas que contienen fosfato sódico. En estos casos, a las anomalías hidroelectrolíticas ya comentadas se añade una hiperfosfatemia que, dependiendo de la severidad, puede llegar a ser mortal 122.
Estos trastornos hidroelectrolíticos originan una serie de complicaciones a nivel de diferentes órganos y sistemas, entre los que mencionaremos:
-
- Alteraciones cardiovasculares: la depleción de volumen puede condicionar taquicardia sinusal, tanto en reposo como con ejercicio, hipotensión y ortostatismo. La hipokaliemia prolonga el intervalo QT, incrementando el riesgo de arritmias que se manifestarán como palpitaciones o síncope. La arritmia más severa sería una taquicardia ventricular del tipo "torsades de pointes" que puede resultar mortal 34,123,124.
También se ha demostrado que tanto en pacientes con BN como con AN existe una alteración funcional del sistema nervioso autónomo, con un fallo simpático relativo y un predominio vagal que afecta a la regulación del ritmo cardiaco y su respuesta al estrés, y que no estaría directamente relacionado con el peso ni con el IMC 125,126,127.
- Alteraciones renales: como consecuencia de los vómitos y del abuso crónico de diuréticos, hay una disminución del flujo plasmático renal y del filtrado glomerular que puede deteriorar la función renal. En casos de deshidratación severa aparecerá una azotemia prerrenal que puede desencadenar un fracaso renal agudo 128. Además del binomio deshidratación-hipokaliemia, también la posibilidad de que desarrollen nefrocalcinosis y rabdomiolisis puede condicionar un deterioro de la función renal 129.
- Manifestaciones neurológicas: puede aparecer letargia, cuadros convulsivos e incluso coma, en relación con trastornos hidroelectrolíticos como hiponatremias severas, habiéndose descrito algún caso de mielinolisis pontina 130,131,132. Aunque es una complicación poco frecuente, el déficit de tiamina puede originar un síndrome de Wernicke-Korsakoff 130.
- Calambres y espasmos musculares, en relación con hipopotasemia, hiomagnesemia e hipocalcemia.
Otros
Por el esfuerzo del vómito pueden presentar epistaxis de repetición y hemorragias subconjuntivales 99.
COMORBILIDAD PSIQUIÁTRICA
Estos pacientes presentan frecuentemente otras comorbilidades psiquiátricas que pueden preceder al trastorno de alimentación, manifestarse de manera simultánea o aparecer a lo largo de la evolución.
El perfil psicológico clásico de la BN suele ser el de una mujer extrovertida, perfeccionista, con baja autoestima, impulsiva y que controla mal sus emociones 133. A menudo tienen dificultades en sus relaciones interpersonales y para socializar e integrarse en el entorno 134.
Los pacientes con BN presentan una mayor prevalencia de trastornos afectivos (75%), cuadros de depresión mayor (63%), ansiedad (36%) 135 y trastornos obsesivo-compulsivos. En muchos casos, la ansiedad y los síntomas depresivos son previos al inicio del cuadro bulímico 135 y la intensidad de los mismos suele ir pareja a la severidad del propio trastorno alimentario 73. La presencia de depresión mayor se ha demostrado como un factor pronóstico negativo en la evolución de estos pacientes 136. Del mismo modo ocurre cuando coexiste un trastorno de personalidad, condicionando una peor respuesta terapéutica y una evolución más tórpida del trastorno alimentario 137,138, así como una mayor tendencia de los pacientes a autolesionarse 139.
Los pacientes con BN presentan con frecuencia dificultad para el control de los impulsos y se ha descrito la presencia de multiimpulsividad en un 16-18% de pacientes bulímicos, con una combinación de al menos tres tipos de conductas como adicción a las compras, cleptomanía 140, consumo excesivo de alcohol y otras drogas 141,142, autoagresión 142,143, promiscuidad sexual 144, ludopatía o adicción a internet 145. Existiría una relación entre la pérdida de los padres en la infancia o el trastorno límite de la personalidad y la multiimpulsividad en estos pacientes 144.
La BN puede asociarse también al trastorno bipolar 146 y al síndrome de hiperactividad y déficit de atención 147.
Aunque los pacientes con BN parecen tener más síntomas de comorbilidad psiquiátrica que los pacientes con TA 148, también en estos la prevalencia de la misma es importante, y así en el National Comorbidity Survey Replication Study 73 se objetiva que el 79% de los pacientes con TA padecen al menos otra patología psiquiátrica a lo largo de su vida; en un 65% de los casos, trastornos de ansiedad; en un 46%, del humor; y en un 23%, abuso de sustancias. En series posteriores, los resultados son similares, con un 67-74% de prevalencia de al menos otra comorbilidad psiquiátrica, en un 37-41% en relación con ansiedad, en un 49-54% con trastornos del humor y en 22-25% con abuso de sustancias 149,150,151.
Los pacientes con TA presentan tasas elevadas de ansiedad social y afectación de la autoestima 152. Una historia de abuso de sustancias se asocia a mayor impulsividad y frecuencia de atracones, y la presencia de trastornos del humor a más síntomas psicopatológicos, mayor grado de distrés, menor autoestima, más antecedentes de traumas o abusos y más severidad de los síntomas de TA 153.
Se ha encontrado una asociación significativa de TA con trastornos de la personalidad, sobre todo del tipo evitativo y obsesivo-compulsivo 154, y en menor medida paranoide y límite 151,155. Esta asociación es especialmente significativa en pacientes con TA que presentan trastornos del humor, combinados o no con consumo de sustancias, y la concurrencia de estos trastornos psicopatológicos se asocia a formas más severas de TA 151.
También se ha descrito una mayor frecuencia de trastorno bipolar, síndrome de estrés postraumático 156 y síndrome de hiperactividad y déficit de atención 157.
Tanto los pacientes con BN como los pacientes con TA, que manifiestan una mayor sobrestimación del peso y de su figura tienen un mayor grado de psicopatología del trastorno alimentario y mayores niveles de depresión que aquellos con menor sobrestimación o con sobrepeso sin trastorno alimentario 158.
HERRAMIENTAS TERAPÉUTICAS GENERALES
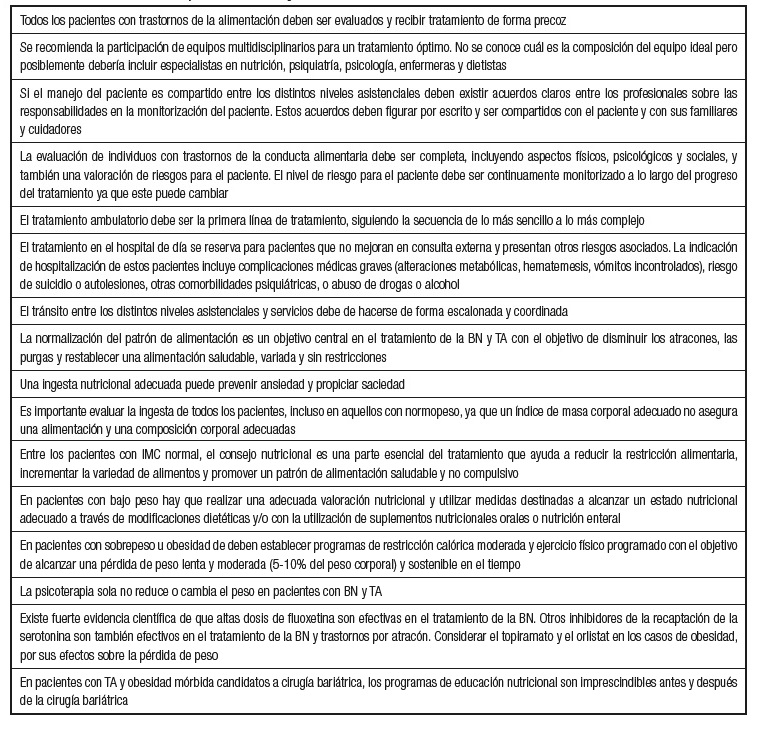
Antes de desarrollar de forma más extensa las herramientas propiamente dichas para el abordaje terapéutico de estos TCA, se deben conocer los objetivos que se persiguen con el tratamiento, que deben ser individualizados y realistas. Los objetivos específicos variarán según el contexto y situación clínica del paciente, existiendo una serie de objetivos generales 34,64,159, que se recogen en la Tabla VI.
Tabla VI. Objetivos generales del tratamiento nutricional del paciente con bulimia nerviosa o trastorno por atracón

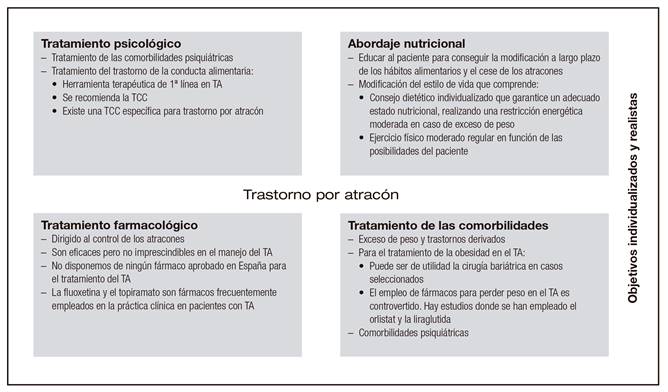
A continuación, se desarrollarán las herramientas para el abordaje de la BN y el TA (Fig. 3 y Fig. 4).
TRATAMIENTO PSICOLÓGICO
Existe una elevada prevalencia de comorbilidad psiquiátrica en los pacientes con BN y TA (como son el trastorno adaptativo, trastornos de personalidad, abuso de sustancias, trastornos afectivos, etc.), que puede actuar como precipitante del TCA o contribuir a su mantenimiento. El soporte psicológico debe abordar tanto el tratamiento de dichas comorbilidades psiquiátricas como el del propio trastorno de la conducta alimentaria.
El soporte psicológico en la BN y el TA busca conseguir cambios a largo plazo en los pensamientos y emociones que influyen negativamente 159. El tipo de terapia empleada depende en gran medida de la experiencia del terapeuta, sin embargo, la terapia que habitualmente se recomienda, por ser la que mayor evidencia ha demostrado, es la terapia cognitivo-conductual (TCC) 34,160, ya sea en terapia individual o grupal 161.
La TCC es "aquella terapia psicológica diseñada para que las personas puedan establecer vínculos entre sus pensamientos, sentimientos o acciones y sus conductas actuales o pasadas, y revalorar sus percepciones, creencias o razonamientos sobre ellas" 159. A través de la TCC, se pretende controlar conductas disfuncionales y pensamientos negativos distorsionados utilizando alternativas para hacer frente a dichos comportamientos 159. En el abordaje psicoterapéutico de los pacientes con TCA es importante no dejar que las alteraciones alimentarias dominen la conversación desde el punto de vista psiquiátrico. Se debe por tanto ir "más allá" del aspecto del peso, ya que el control/descontrol de la conducta alimentaria esconde otras dificultades vitales importantes en el manejo psiquiátrico.
La TCC mejora no solo la frecuencia de los atracones sino también aspectos psicológicos. Sin embargo, tienen poco efecto sobre el peso corporal, tanto en la BN como en el TA 34,159,162,163. Esta modalidad de terapia requiere para su aplicación suficiente motivación por parte del paciente, así como estabilidad emocional, siendo algunas de las condiciones que dificultan o contraindican su empleo: la inestabilidad médica, la ideación o intento suicida, la depresión mayor o la psicosis (164). Sin llegar a ser una contraindicación como tal, debe ser tenido en cuenta que un bajo peso interfiere notablemente sobre el pensamiento y hace muy difícil un tratamiento psicoterapéutico.
La TCC es el tratamiento de primera línea de la BN, disponiendo de una TCC específica (TCC-BN), que implica entre 16 y 20 sesiones individuales durante cuatro o cinco meses 34,160. La TCC-BN aborda especialmente los pensamientos en relación a la imagen corporal y el peso.
La tasa de remisión de BN con la TCC es superior a la objetivada en otras terapias psicológicas y se encuentra entre el 36-44% 165,166,167, mantenidas hasta 2 años, según algunos estudios 167. Además, también es superior al tratamiento farmacológico aislado 166 y tiene una mejor aceptación por parte del paciente.
La tasa de remisión del tratamiento combinado (TCC + psicofármaco) se sitúa alrededor del 49%, superior a la TCC aislada 166, sin embargo se debe tener en cuenta que estos datos proceden de estudios de corta duración y con una alta tasa de abandono en la rama del tratamiento combinado (abandono del 30% en tratamiento combinado vs. 15% en TCC) 166. Por este motivo, no es prudente generalizar la prescripción de psicofármacos de forma sistemática a todos los pacientes con BN en tratamiento con terapia cognitivo-conductual, sino de forma individualizada, en casos seleccionados, como por ejemplo cuando no se objetiva una respuesta temprana a la TCC (tras 6 sesiones), si existe depresión asociada 164 o en casos graves de BN.
En cuanto a la evolución del peso en pacientes con BN sometidos a TCC, lo habitual es que se presenten oscilaciones de 1 a 3 kg durante el tratamiento 163. A largo plazo, se estima que el 50% de los pacientes con BN tratados con TCC se mantiene con un peso estable, un 31% presentará disminución de peso y un 18% lo incrementará de forma significativa, detectando hasta un 24% de pacientes con sobrepeso 168.
Es importante saber que muchos pacientes con BN y TA que tienen sobrepeso u obesidad están más preocupados por el exceso de peso y sus comorbilidades metabólicas que por el propio TCA, lo que origina que sus expectativas de resultado sobre el tratamiento (ya sea la TCC o tratamiento psicofarmacológico), se centren en la pérdida de peso y no en el trastorno alimentario 163. Se debe aclarar con el paciente que el objetivo de la TCC no es la pérdida de peso sino el trastorno de la conducta alimentaria como tal. Además, hay que tener en cuenta que el incremento de peso durante el tratamiento puede afectar negativamente a la adherencia al mismo, por lo que es importante explicar que puede haber pequeñas fluctuaciones en el peso durante el tratamiento 163, debiéndose manejar a través de la modificación del estilo de vida (MEV) 163.
De la TCC-BN se ha derivado la TCC para personas afectadas con trastorno por atracón (TCC-TA), siendo también en este trastorno el tratamiento inicial de elección. De hecho, hay evidencia de que la TCC en el TA tiene un mayor beneficio (en cuanto a disminución del número de atracones) que el tratamiento farmacológico cuando se emplean como terapia única 34,162. Las tasas de remisión de atracones en pacientes con TA en tratamiento con TCC se encuentran entre el 35 y el 51% mantenidos al año de seguimiento 169,170.
Otro tipo de terapia empleada en BN y TA es la conocida como terapia interpersonal (TIP), cuyo objetivo es abordar las relaciones interpersonales actuales y se centra en el contexto social inmediato del paciente (duelo, disputas interpersonales, transición de rol y déficit interpersonales) 159. La TIP se ha adaptado para el tratamiento de la BN (TIP-BN) y TA (TIP-TA). En la TIP-BN no se aborda de forma directa el cambio dietético, sino que se espera que cambie de forma indirecta al mejorar el comportamiento interpersonal. La TIP se emplea habitualmente de segunda línea, tras fracaso de la TCC, requiriendo 8-12 meses de tratamiento 34.
TRATAMIENTO DE LAS COMORBILIDADES Y COMPLICACIONES
El tratamiento de las comorbilidades y complicaciones médicas derivadas de las conductas purgantes en la BN y del exceso de peso en el TA y la BN deben ser tenidas en cuenta y adecuadamente tratadas.
Una de las complicaciones potencialmente graves que pueden tener los pacientes con BN son las alteraciones hidroelectrolíticas. Estas pueden ser originadas por vómitos, abuso de laxantes o diuréticos. Salvo casos graves que puedan precisar tratamiento urgente hospitalario, normalmente es suficiente con suprimir el factor etiológico y aportar suplementos orales de aquellos electrolitos cuyo nivel plasmático esté disminuido. Además, hay que informar a los pacientes de los riesgos potenciales de las conductas purgantes e insistir en que el uso de laxantes no reduce la absorción de nutrientes 34,159.
En pacientes con TA y BN con sobrepeso u obesidad es frecuente encontrar comorbilidades relacionadas con el exceso de peso (como la diabetes, hipertensión o hipercolesterolemia). De hecho, es posible que el TA confiera en sí mismo un mayor riesgo de síndrome metabólico no atribuible exclusivamente a la presencia de obesidad 171. En el tratamiento de las enfermedades metabólicas es importante, siempre que sea posible, intentar evitar fármacos que contribuyan al incremento de peso (por ejemplo, evitar las sulfonilureas en la diabetes) 172.
ABORDAJE NUTRICIONAL
El abordaje nutricional debe contemplar no solo el consejo dietético individualizado que garantice un adecuado estado nutricional, sino que debe buscar educar al paciente, proporcionando la información necesaria que permita la modificación a largo plazo de los hábitos alimentarios y el cese de conductas purgantes y atracones. Para poder ofrecer un plan adecuado de alimentación saludable, es importante disponer de personal cualificado con experiencia en este tipo de pacientes.
En líneas generales, la rehabilitación nutricional debe basarse en el restablecimiento de una alimentación saludable, variada, sin exclusiones (o con el menor número posible de ellas), fraccionada en cinco ingestas al día (desayuno, media mañana, comida, merienda y cena), con raciones adecuadas de cada alimento y adaptadas a los requerimientos y situación clínica del paciente. Además de los aspectos cualitativos y cuantitativos de la alimentación, es importante realizar las comidas en posición de sentado, hacerlo con tranquilidad y sin distracciones.
Existen herramientas adicionales y particularidades en el abordaje nutricional de los pacientes con BN y TA, según la situación clínica en que nos encontremos, y que clasificaremos en aquellas cuyo objetivo es la recuperación del peso perdido (por ejemplo en un paciente con BN y bajo peso) y aquellas que buscan la pérdida de masa grasa (como ocurre en pacientes con TA y obesidad).
Particularidades del soporte nutricional en pacientes con bajo peso
La mayor parte de pacientes con BN tienen un IMC normal o alto, sin embargo, existe un pequeño porcentaje que puede presentar un bajo peso 163. La presencia de un IMC más bajo se puede asociar con una historia previa de anorexia nerviosa, el abuso de sustancias o una elevada frecuencia de vómitos 173.
En este colectivo de pacientes con BN y bajo peso, se debe promover la recuperación de un peso y situación nutricional adecuados 160. Al igual que ocurre en la anorexia nerviosa, no existe un objetivo de IMC válido para todos los pacientes, si no que este debe ser siempre individualizado. De forma orientativa puede establecerse un objetivo de peso mínimo (IMC > 18 kg/m2; > 85-90% del peso ideal) u optar por aquel que garantice crecimiento y el desarrollo en niños y adolescentes.
Para alcanzar este objetivo, además de las pautas de alimentación saludable, puede ser necesario, en determinadas circunstancias y situaciones clínicas, la prescripción de suplementos nutricionales orales bajo una estrecha vigilancia médica o la nutrición enteral a través de sonda nasogástrica. Excepcionalmente, si la vía enteral no está disponible o si está contraindicada por una enfermedad intercurrente, puede ser necesaria la nutrición parenteral.
Particularidades del soporte nutricional en pacientes con exceso de peso
Más de un 30% de los pacientes con exceso de peso que consultan a un especialista para adelgazar pueden presentar un TA 174. Además, alrededor del 40% de los pacientes con TA y el 32% de los pacientes con BN tienen obesidad 175. Por ello, dado que no es infrecuente encontrar pacientes con TCA en una consulta para perder peso, es importante tener presentes los objetivos del tratamiento en estos pacientes, así como las limitaciones y contraindicaciones de algunas de las herramientas que se emplean frecuentemente en el manejo de la obesidad. En primer lugar, se deben plantear pérdidas de peso realistas, frecuentemente alejadas del normopeso. Hay que recordar que una pérdida de un 5-10% del peso corporal supone ya una mejoría del riesgo cardiovascular (sobre todo en cuanto al desarrollo de diabetes e hipertensión se refiere), por lo que este porcentaje de pérdida de peso puede ser un objetivo razonable 176.
Modificación del estilo de vida
La modificación del estilo de vida, basada en recomendaciones nutricionales y promoción de ejercicio físico, es la aproximación nutricional que se recomienda en pacientes con TA y exceso de peso. La MEV puede conseguir pérdidas del 7% sobre el peso inicial, aunque difícilmente se mantienen a largo plazo. Además, puede contribuir a la mejoría de los atracones en algunos pacientes con TA.
Desde el punto de vista dietético, se recomienda una dieta moderadamente hipocalórica y equilibrada. Dicha restricción estará entre 500 y 1.000 kcal diarias sobre la ingesta previa, y se conseguirá a través de la disminución del tamaño de las raciones consumidas y/o de la densidad energética de la dieta 176.
Hay evidencia de que las restricciones moderadas de energía no inducen la aparición de TCA 177,178 y tampoco mantienen la BN 160, considerándose seguras. En relación al aspecto cualitativo de la dieta, la distribución de los macronutrientes debe ser similar a la recomendada en población general.
En cuanto al ejercicio, a los pacientes con TA se les debe recomendar la realización de ejercicio físico de forma regular, adaptado a su situación clínica y posibilidades.
En el caso de la BN, se debe promover la práctica de actividad física moderada y no excesiva (como por ejemplo caminar 30 minutos 3 días a la semana) 179. Cuando el ejercicio constituya la principal conducta compensatoria de la BN, se valorará restringirlo en la fase inicial hasta conseguir un control en este comportamiento.
Sustitutos de comidas
Los sustitutos de comidas (SC) son una estrategia ampliamente utilizada para la pérdida de peso en pacientes con obesidad. Consiste en sustituir total o parcialmente una o varias comidas con preparados comerciales de composición conocida con el fin de realizar una dieta hipocalórica. Según las recomendaciones nutricionales basadas en la evidencia para la prevención y el tratamiento del sobrepeso y la obesidad en adultos: "la utilización de sustitutos de una o más comidas por preparados comerciales puede facilitar el seguimiento de una dieta hipocalórica de manera correcta, favoreciendo, en este caso, tanto la pérdida de peso como el mantenimiento del peso perdido" 176. El potencial riesgo de los SC en la inducción de un TCA tipo TA ha sido estudiado por Wadden y cols. en un estudio sobre 123 pacientes con obesidad que comparaba distintas estrategias para perder peso (entre ellas los SC). En dicho estudio, a pesar de que el grupo de pacientes que realizó dieta a través de SC desarrolló episodios de ingesta compulsiva (leves y autolimitados) en comparación con los otros grupos, los autores concluyen que no está justificado el temor a que el tratamiento dietético con sustitutos de comidas pueda inducir un TA 178. Por otro lado, en pacientes con BN con exceso de peso, el empleo de SC con el fin de hacer una dieta hipocalórica no se recomienda, ya que puede interferir negativamente en la educación nutricional a la hora de restablecer una ingesta variada, equilibrada y sin exclusiones ni restricciones alimentarias.
Cirugía bariátrica
La cirugía bariátrica (CB) es el tratamiento más efectivo para la pérdida de peso de forma más permanente en las personas con obesidad mórbida (IMC > 40 kg/m2), lo cual es esencial para evitar, mejorar o corregir las comorbilidades asociadas a esta.
Existe unanimidad en la comunidad científica de que la BN constituye una contraindicación absoluta para la realización de cirugía bariátrica 180,181. Respecto al TA y la CB, aunque no existen criterios consensuados, lo habitual es considerar que el TA no constituye per se un impedimento para la realización de CB 180. De hecho, la CB ha sido ampliamente utilizada en los pacientes con obesidad y TA para la pérdida de peso 182,183.
Los criterios de inclusión y las técnicas quirúrgicas utilizadas en el TA serán las mismas que para la población obesa candidata a CB sin alteración de la conducta alimentaria. Según los estudios más recientes se utilizan principalmente técnicas de bypass gástrico y de gastrectomía tubular (sleeve gastrectomy). El momento de la indicación de la CB, se debe pactar con el paciente en base a los logros conseguidos.
La prevalencia de TA entre los pacientes obesos candidatos a tratamiento con CB oscila entre el 4,2 y el 22,5% y alteraciones de la conducta alimentaria en general hasta el 32,5% 183,184,185. Mitchell y cols. 184, en un estudio multicéntrico con una cohorte de pacientes obesos tratados con CB, describen una prevalencia de TA del 15,7% y de BN del 2%. Según este estudio, y concordante con otros 186,187, los pacientes con TA tienen más probabilidad de estar en tratamiento por problemas psiquiátricos o emocionales, de tener más sintomatología depresiva, y menor autoestima. A diferencia de otros, según Mitchell, también serían factores de riesgo de este trastorno el consumo de alcohol y un mayor nivel de estudios.
Aunque clásicamente la presencia de alteraciones psiquiátricas, incluyendo los trastornos de la conducta alimentaria, ha sido considerada un predictor negativo o una contraindicación para la cirugía bariátrica 188, existe evidencia controvertida que sugiera que el TA en la situación basal afecte a la pérdida de peso posoperatoria 184,189,190,191.
En esta línea Wadden y cols. 189, en un estudio observacional prospectivo con seguimiento a 1 año, compararon tres grupos de pacientes obesos, dos tratados con CB, uno sin TA y otros con él, y el tercer grupo con TA recibió recomendaciones de MEV. A los 12 meses, los grupos tratados con CB no presentaron diferencias en el porcentaje de pérdida de peso a diferencia del grupo que había seguido recomendaciones de MEV que había perdido menos peso. Estos mismos grupos de pacientes fueron controlados hasta 24 meses y la pérdida de peso fue superior de forma significativa en el grupo sin TA comparado con los que sí estaban afectados 190.
Livhits y cols. 191, en una revisión sistemática de los factores predictores de pérdida de peso postoperatoria, incluían 20 estudios que analizaban la relación entre TA y pérdida de peso posoperatoria. De un total de 2.661 pacientes, en 417 se identificó un TA. Tres estudios reportaron una mayor pérdida de peso en los afectados que en aquellos sin trastorno. Trece estudios no encontraron asociación y en cuatro la asociación fue negativa. El tiempo de seguimiento fue muy variable desde 6 meses hasta 60 meses. Dentro de estos, se seleccionaron 4 estudios con evaluación de la pérdida de peso a 12 meses, observando una media de pérdida de exceso de peso 5,9% superior en el grupo con TA respecto al grupo sin él.
Se podría concluir que a corto-medio plazo la pérdida de peso en los pacientes sometidos a CB con TA preoperatorio no se diferencia entre sí.
Otra cuestión a destacar es la importancia de la conducta alimentaria poscirugía en cuanto a los resultados en la pérdida de peso. Muchos pacientes que desarrollan problemas de atracones o pérdida de control de la ingesta poscirugía tienen una historia de TA previa a esta.
Es posible que los pacientes posteriormente a la CB no puedan desarrollar conductas características del TA por la limitación del volumen gástrico, pero sí puedan desarrollar diferentes conductas de ingesta compulsiva o conductas anómalas como picoteo, rumiación o pérdida de control de la ingesta. Diversos autores han analizado cómo la conducta alimentaria posoperatoria es determinante para la pérdida de peso 192,193,194,195. Todos ellos observaron que la pérdida de control sobre la ingesta posoperatoria, la conducta de picoteo o la compulsión a la ingesta de dulces conducían a una menor pérdida de peso, especialmente a medida que aumenta el tiempo tras la cirugía. Contrariamente a estos resultados, De Man Lapidoth y cols. no establecen relación entre el TA antes o después de la CB como predictor del IMC a largo plazo, pero sí detectan que los pacientes con TA pos-CB tienen una peor calidad de vida y más ansiedad, por lo que podrían ser susceptibles de un mayor riesgo de recuperación ponderal a largo plazo 186.
Meany y cols. realizaron una revisión de la literatura acerca de la presencia de TA y pérdida de control de la ingesta después de la CB, y el impacto de estos trastornos en la pérdida de peso a largo plazo. En ella se incluyeron 15 estudios, 14 de los cuales sugieren que el desarrollo de TA o en general, pérdida de control de la ingesta poscirugía estaba asociado con una menor pérdida de peso y/o una mayor recuperación ponderal 195.
Por tanto, llevar a cabo un adecuado programa de educación nutricional y de MEV, así como un soporte psicológico en los pacientes obesos mórbidos con TA, tanto antes como después de la cirugía, puede ayudar a reducir los episodios de conductas alimentarias anómalas y mejorar los resultados para alcanzar un peso y unos patrones alimentarios saludables a largo plazo. Una adecuada valoración de la conducta alimentaria con el consejo nutricional adecuado son elementos importantes para alcanzar unos buenos resultados tras la cirugía 183,184,185,186,190,194.
TRATAMIENTO FARMACOLÓGICO
Tratamiento farmacológico de la bulimia nerviosa
El tratamiento farmacológico de la bulimia nerviosa se encuentra dirigido al control de los atracones y conductas purgantes. Para ello, se utilizan psicofármacos (fundamentalmente la fluoxetina) que, sin ser esenciales en el manejo de toda BN, sí resultan de utilidad en este trastorno y se usan con mucha frecuencia en la práctica clínica (en parte debido a que no siempre existe la posibilidad de disponer del abordaje psicológico).
Así, las circunstancias que más frecuentemente motivan la prescripción de psicofármacos en la BN son 164,196:
- Como tratamiento de primera línea, cuando el paciente rechaza o no está disponible la terapia cognitivo-conductual.
- Cuando no se objetiva una respuesta temprana a la TCC (disminución de las conductas purgantes y atracones un 70% tras 6 sesiones de TCC) 197.
- Como tratamiento adyuvante a la TCC cuando existe depresión u otras psicopatologías asociadas.
- Añadido a la TCC en casos graves de BN.
La eficacia en general del tratamiento farmacológico en la BN es menor que la que ofrece la psicoterapia (comparándose ambos tratamientos de forma aislada). Se estima que entre el 65-70% de los pacientes en tratamiento con psicofármacos presenta mejoría de las conductas purgativas (vómitos) en el tratamiento agudo 198,199, pero solo consigue la remisión en el 20% de los pacientes 166. Además, el tratamiento farmacológico añadido a la TCC presenta una mayor eficacia que el tratamiento aislado, aunque con un mayor porcentaje de abandono que el empleo de TCC aislada 166.
La fluoxetina, un antidepresivo del grupo de los inhibidores selectivos de la recaptación de serotonina (ISRS) es, sin duda, el fármaco de primera línea para el tratamiento farmacológico de la bulimia nerviosa 34,160. De hecho, en nuestro país es el único fármaco que cuenta con la indicación terapéutica aprobada en ficha técnica para BN. Se le considera el mejor en términos de aceptabilidad, tolerancia y reducción de síntomas 34,159.
Las dosis de fluoxetina para pacientes con BN son de 60 mg/día (mayores que para el tratamiento de la depresión) y su efecto en el control de los síntomas antidepresivos o en la reducción de atracones y purgas no son inmediatos 34.
Su efectividad en el tratamiento de la BN ha sido demostrada en numerosos estudios, especialmente en el manejo a corto plazo y en monoterapia, donde consigue mejoría en el 65% 198. En aquellos pacientes "respondedores" a la fluoxetina, su continuidad a largo plazo (12 meses) disminuye la tasa de recaídas 198. Añadido a la TCC, mejora el porcentaje de remisión de esta, aunque con una elevada tasa de abandono del tratamiento 166.
Los inconvenientes más importantes del uso de fluoxetina en la BN son los efectos secundarios y la elevada tasa de abandono del tratamiento (comparado con TCC), que puede llegar a ser del 40% 166. Se puede intentar minimizar la tasa de abandono explicándole al paciente que los efectos adversos pueden ser transitorios y la mejoría en los síntomas de BN no es inmediata.
Los efectos secundarios más frecuentemente reportados por los pacientes en tratamiento con fluoxetina son la cefalea, las náuseas, el insomnio, la fatiga y la diarrea. El potencial riesgo de suicidio que advierte la Food and Drug Administration (FDA) puede existir durante las primeras semanas de tratamiento con antidepresivos en adolescentes y adultos menores de 24 años con depresión 200, no parece estar presente en pacientes con BN cuando el antidepresivo empleado es la fluoxetina 201.
Cuando no se obtiene una respuesta adecuada a la fluoxetina (reducción del 50-70% de la frecuencia de purgas y atracones en las primeras 4 a 8 semanas de tratamiento), debe plantearse su suspensión y cambio a otro diferente 196. Otros fármacos distintos a la fluoxetina empleados en BN son, por orden de recomendación en su elección según Crow 196:
Fármacos de segunda línea: otros ISRS distintos a la fluoxetina (por ejemplo: citalopram o sertralina).
-
Fármacos de tercera línea, en orden de preferencia:
Cabe destacar que en general estos medicamentos tienen un perfil riesgo/beneficio peor respecto a la fluoxetina y que algunos asocian tasas de abandono más elevadas. No se recomienda de forma general el empleo combinado de psicofármacos para el tratamiento de la BN 196.
Merece especial mención el hecho de que el tratamiento con bupropion se asocia un mayor riesgo de convulsiones tónico-clónicas generalizadas en pacientes con BN 202, por lo que está contraindicado su uso en estos pacientes.
Tratamiento farmacológico del trastorno por atracón
A pesar de que el TA es el trastorno de la conducta alimentaria más frecuente en la población general, no está aprobado ningún fármaco de forma específica para esta enfermedad en nuestro país. Sí que existe en Estados Unidos, ya que en enero de 2015 la FDA aprobó la lisdexamfetamina (LDX) como fármaco específico para el TA moderado-grave. La lisdexamfetamina consigue el cese de los atracones en un 38% de los pacientes con TA junto con una pérdida de peso significativa, aunque con más de un 10% de efectos adversos (boca seca, anorexia, cefalea e insomnio) 203. Este medicamento, a pesar de sus prometedores resultados, debe utilizarse bajo estrecha vigilancia, ya que se considera que tiene un elevado riesgo de producir abuso y dependencia 203. Además, no está indicado para perder peso, siendo los efectos a largo plazo sobre el peso y el riesgo cardiovascular desconocidos 203,204.
Entre los fármacos disponibles en nuestro medio que, fuera de guía, pueden emplearse en pacientes con TA se pueden distinguir dos grupos de medicamentos atendiendo al objetivo que persiga su empleo: tratamiento de los atracones versus control del peso.
Tratamiento farmacológico para el controlde los atracones en pacientes con TA
En general, se considera que los tratamientos farmacológicos son eficaces en el manejo de TA, aunque no son imprescindibles. Por un lado, el efecto beneficioso se desconoce si se debe a una eficacia directa sobre el trastorno de la conducta alimentaria, a la mejora de una posible psicopatología concomitante o a ambos. Por otro lado, la evidencia científica que apoya su uso se basa en estudios con muestras pequeñas de pacientes que evalúan solo los efectos a corto plazo, no disponiendo en general de información sobre su eficacia a largo plazo, especialmente cuando se emplean como terapia única.
Numerosos fármacos han sido estudiados en ensayos clínicos, fundamentalmente antidepresivos 204 (fluoxetina, sertralina, escitalopram, bupropion) y anticonvulsivantes (topiramato y zonisamida) 205. Los que mayor eficacia han demostrado y que más se emplean en la práctica clínica son el topiramato y la fluoxetina.
El topiramato es un psicofármaco anticonvulsivante que bloquea los canales de sodio voltaje-dependientes en las neuronas y potencia la actividad del ácido gamma-aminobutírico (GABA). Las indicaciones terapéuticas aprobadas en España son la epilepsia y profilaxis de la migraña. Es uno de los fármacos más empleados en la práctica clínica para los pacientes con TA, al haber demostrado tasas de remisión de los atracones del 60% junto con pérdida de peso significativa 162,204, incluso a largo plazo 206. Añadido a la TCC, mejora la tasa de remisión de los atracones y consigue una mayor pérdida de peso 207.
Es muy frecuente que los pacientes que toman topiramato presenten parestesias, somnolencia, náuseas, trastornos de atención y depresión. En aquellos con predisposición a la nefrolitiasis existe un mayor riesgo de formación de cálculos renales y, al igual que con otros anticomiciales, existe un pequeño aumento del riesgo de ideación suicida. La elevada frecuencia de estos efectos adversos y la alta tasa de abandono secundaria a estos limitan su utilidad y empleo 204, si bien en un estudio se documentó una mejor tolerancia al fármaco al combinarlo con la TCC 207.
La fluoxetina es el antidepresivo más estudiado en el TA, probablemente debido a su buena tolerancia y eficacia demostrada en la BN. Sin embargo, en el TA encontramos resultados dispares.
Por un lado, estudios a corto plazo (6 semanas) como el de Arnold y col. muestran que la fluoxetina disminuye de forma significativa el peso y el número de atracones (el 76% de los pacientes con fluoxetina presentó reducción de al menos el 50% en la frecuencia de atracones semanales), con una buena tolerancia al fármaco 208. No obstante, cabe destacar en dicho trabajo la escasa muestra de pacientes, el corto periodo de seguimiento y la elevada tasa de mejoría de los atracones también en el grupo placebo (57% de los pacientes en tratamiento con placebo objetivó reducción de al menos el 50% en la frecuencia de atracones semanales).
Por otro lado, muchos otros estudios muestran una menor eficacia en el control del TA 209, especialmente a largo plazo, donde incluso encontramos tasas de remisión al año menores del 4% 169. Además, la fluoxetina es menos eficaz que la terapia cognitivo conductual en el TA y no ha podido demostrar beneficio adicional cuando se combina con esta 204. Por todo ello, la fluoxetina no resulta ser tan útil para el TA como lo es para la BN 204.
Tratamiento farmacológico para el control del peso en pacientes con TA
En el paciente con TA, el empleo de fármacos "antiobesidad" es controvertido debido a los escasos estudios existentes en este colectivo en relación a su seguridad y eficacia, especialmente a largo plazo. Algunos autores desaconsejan la prescripción de medicamentos para la pérdida de peso en el TA debido a la falta de eficacia y potenciales efectos adversos 210. En cualquier caso, la decisión de prescribir estos fármacos debe tener en cuenta los riesgos y beneficios siempre de forma individualizada.
En aquellos pacientes con TA que tomen fármacos "antiobesidad", se debe buscar un objetivo de pérdida de peso más exigente, considerándose una adecuada respuesta al tratamiento una bajada del 10-15% 211 (en lugar del 5-10% de objetivo propuesto para pacientes con modificaciones del estilo de vida exclusivamente). De hecho, la mayoría de los tratamientos farmacológicos encaminados a la pérdida de peso deben suspenderse si no se alcanza una pérdida de peso de al menos un 5% en los primeros 3 meses 212,213. Además, hay que advertir al paciente que una vez alcanzado el máximo efecto terapéutico, la pérdida de peso dependiente del fármaco disminuye y si se suspende, es previsible que se pueda producir un nuevo incremento de peso 211.
Las indicaciones concretas para el uso de medicamentos para perder peso en pacientes con TA y obesidad no están establecidas debido a que su empleo es controvertido en este colectivo de pacientes. Parece razonable tener en cuenta cuáles son los criterios empleados en pacientes sin TA y exceso de peso 211:
- Pacientes con IMC mayor a 30 kg/m2 en los que ha fracasado la dieta y el ejercicio.
- Pacientes con IMC entre 27 y 29,9 kg/m2 con comorbilidades susceptibles de mejorar con la pérdida de peso, en los que ha fracasado la dieta y el ejercicio.
- Pacientes obesos a la espera de cirugía bariátrica.
En líneas generales, para el control farmacológico de peso se prefiere comenzar, tras fracaso de las medidas dietéticas, con aquellos medicamentos que presentan menores efectos adversos (orlistat) y dejar otros fármacos como alternativa (liraglutide) 211.
El orlistat actúa inhibiendo las lipasas gástrica y pancreática, impidiendo la absorción de la grasa de la dieta un 30%. Su eficacia en pacientes sin trastorno de la conducta alimentaria se encuentra entre el 8,8% y el 10,2%, es decir, añade un 3% "extra" de pérdida de peso a la MEV 214. Además de la pérdida de peso, el orlistat tiene otros beneficios, tal y como demuestra el estudio XENDOS, en el que se concluye que, comparado con la MEV, añadir orlistat reduce la incidencia de diabetes mellitus tipo 2 en aquellos pacientes con alteración previa en el metabolismo de los hidratos de carbono 215. En pacientes con BN el orlistat ha sido empleado como mecanismo compensatorio de purga 216, por lo que está contraindicado su uso en este colectivo. Por otro lado, en pacientes con TA hay estudios en los que añadido al consejo dietético contribuye a una mayor pérdida de peso comparado con placebo (7,4% vs. 2,3%; p < 0,0001), aunque dicha pérdida es menor que la observada en los estudios previos de orlistat, en los que se excluyen los pacientes con TA 217. Además, permite una reducción no estadísticamente significativa del número y duración de los atracones discretamente más importante que la objetivada con el consejo dietético aislado. En caso de decidir utilizarlo en pacientes con TA, la dosis recomendada son 120 mg antes, durante o hasta una hora después de cada comida principal (dosis máxima 360 mg/día) y se debe tener en cuenta la posible interacción con psicofármacos (por modificación en su biodisponibilidad). En general es un fármaco bien tolerado, siendo su principal inconveniente los efectos secundarios digestivos: meteorismo, dolor abdominal, flatulencia, diarrea y esteatorrea, especialmente marcados si hay baja adherencia a la dieta. De forma infrecuente, el orlistat puede dar lugar a efectos adversos graves, tales como pancreatitis aguda 218, hepatopatía severa (incluso con fallo hepático fulminante) 219, anemia macrocítica y trombocitopenia 220 o necrosis tubular aguda secundaria a nefropatía por oxalato 221.
El liraglutide forma parte de los llamados análogos del GLP-1, inicialmente empleados para el tratamiento de la diabetes mellitus tipo 2 y que recientemente fue aprobada su indicación (junto con una dieta hipocalórica y actividad física), para el manejo del peso en pacientes adultos con un índice de masa corporal mayor a 30 kg/m² o mayor a 27 kg/m² con al menos un factor de riesgo asociado con el peso (prediabetes o diabetes mellitus tipo 2, hipertensión, dislipemia o apnea obstructiva del sueño). La base sobre la que se sustenta el potencial beneficio de este fármaco en el TA es que el GLP-1 secretado en el íleon terminal juega un importante papel en el apetito a través de su doble acción: la inducción de saciedad a nivel central y el retraso del vaciamiento gástrico 222. La dosis terapéutica del liraglutide para pacientes obesos es de 3 mg/día, que es mayor a la utilizada en diabetes (1,2-1,8 mg/día). Con dicha dosis se consigue, en estudios realizados en pacientes sin TCA, una pérdida de 8,6% de peso y mejoría de otros parámetros cardiovasculares como la presión arterial, el perfil lipídico y marcadores de inflamación 223. En cuanto a su efecto en los pacientes con TA, un estudio de 12 semanas no controlado con placebo en un grupo de 44 pacientes obesos con TA subclínico demostró una disminución del 5% del peso junto con una mejoría significativa de otros factores de riesgo cardiovascular y de los atracones. Cabe señalar que estos efectos solo se objetivaron en el 50% de los pacientes del estudio 224. Dos pacientes presentaron náuseas que cedieron a lo largo del estudio y que no obligaron a suspender el tratamiento. Las principales desventajas del liraglutide son el modo de administración, ya que precisa ser inyectado vía subcutánea diariamente, y la aparición de náuseas y diarrea, presentes frecuentemente al inicio del tratamiento. Puede producir también cefalea y nasofaringitis. Además, existe un mayor riesgo de pancreatitis aguda. Al igual que otros fármacos para perder peso, debe contraindicarse en pacientes con BN por el potencial mal uso o abuso.
EDUCACIÓN NUTRICIONAL
En cualquier sitio donde se implemente, la EN debe estar orientada a la acción y centrada en prácticas, por lo que se ha definido como una serie de actividades de aprendizaje cuyo objetivo es facilitar la adopción voluntaria de comportamientos alimentarios y de otro tipo relacionados con la nutrición, que fomenten la salud y el bienestar 225.
En la mayoría de los casos, la EN puede plantearse de acuerdo no solo al diagnóstico del trastorno, sino también basarse en la evaluación del comportamiento alimentario y en los conocimientos nutricionales del paciente como puntos de partida y sin abandonar, en ningún caso, la individualidad del receptor. Esto es debido a que muchos pacientes no encuadran dentro de los patrones característicos o tienen formas mixtas de enfermedad y los comportamientos alimentarios pueden superponerse, como es frecuente en el caso de pacientes con trastornos no especificados.
EDUCACIÓN NUTRICIONALEN BULIMIA NERVIOSA
En los pacientes con BN, el comportamiento alimentario está categorizado por episodios de atracón y purga. Su comportamiento suele ser impredecible y caótico, sin embargo, suelen seleccionar alimentos altamente energéticos y palatables en comparación a lo que suele observarse en la AN 226. Esta selección suele realizarse fundamentalmente durante los episodios de atracón, donde la elección se centra en alimentos ricos en grasa y en carbohidratos 227. Este comportamiento se alterna con otros como el de saltarse comidas, la evitación de ciertos alimentos y la restricción calórica 228. También suelen realizar un número menor de comidas al día, comer más deprisa y realizar una mayor restricción alimentaria cuando se los compara con pacientes con TA o con el grupo control 229,230,231.
La alteración en la percepción del hambre-saciedad es común en estos pacientes. Así, se han descrito menores escalas de saciedad a los 5 o 45 minutos posingesta en relación a los controles. Por ello, la cantidad de alimento consumida no guardaría relación con la sensación de saciedad percibida por estos pacientes 228.
Finalmente, respecto al estado nutricional de los pacientes con BN, se ha reportado que no difiere de los sujetos controles 227,229, aunque, en otros casos, se ha observado un ligero sobrepeso 232.
Teniendo en cuenta las características tanto del comportamiento alimentario como del estado nutricional de estos pacientes, los principales objetivos de la EN en los pacientes con BN se resumen en la Tabla VII.
Tabla VII. Principales objetivos que persigue la educación nutricional dirigida a pacientes con bulimia nerviosa

El primer paso será conseguir una razonable organización de las comidas de forma individualizada. Al principio será suficiente con marcar tiempos y horarios, evitando en todo caso periodos largos de ayuno. Llevar un autorregistro alimentario puede resultar de gran utilidad como forma de autocontrol, registrando la sensación de hambre-apetito en cada ingesta. Por un lado, puede inducir al orden y a la reflexión y, por otro, permitirá evaluar la progresión del paciente en sus comportamientos alimentarios durante su seguimiento.
Esto le permite al paciente identificar las diferencias entre ambas sensaciones que, a menudo, le resultan indistinguibles, y reconocer mejor los factores que desencadenan una ingesta normal o el atracón 233.
En una etapa posterior se trabajará sobre la calidad de los alimentos, siempre con cambios pequeños y graduales, priorizando la incorporación de los alimentos más saludables.
La etapa final será la cuantitativa, que tras haber conseguido un orden y una selección correcta de los alimentos, permitirá que cubran correctamente las necesidades nutricionales para alcanzar el equilibrio nutricional buscado 234. También se recomendará la práctica de ejercicio físico moderado y se contraindicará el uso de dietas hipocalóricas que pueden potenciar la aparición de atracones y favorecer la pérdida de regulación del apetito 233,234.
Durante las épocas de gran desorden alimentario es conveniente recomendar suspender la compra y el consumo de aquellos alimentos que propician el descontrol por parte del paciente, para luego reincorporarlos en una etapa de mayor estabilidad, en cantidades controladas (un helado, un bollo, dos onzas de chocolate) y en presencia de compañía. Se les puede recomendar, por ejemplo, una merienda especial en familia o una comida fuera de casa. Es necesario orientar a las familias para que contribuyan a evitar la compra de esos alimentos, recalcando que la situación será transitoria y ayudará al paciente a controlar mejor en un momento de "caos alimentario". Cuando los alimentos no están en casa y el paciente los compra "de camino", se pueden sugerir opciones como no llevar dinero, cambiar rutas, etc. Si bien estas estrategias pueden resultar ineficaces o pueden fracasar, aumentan la posibilidad de evitar el atracón y brindan una ayuda a la contención 234.
La Tabla VIII resume los principales temas y contenidos de la EN, de interés para estos pacientes con BN.
Los estudios que evalúan la utilidad de la EN en el tratamiento de la BN son escasos. Hsu y cols. (2001) demostraron que la terapia cognitiva producía mejoras en las actitudes disfuncionales características de este trastorno, y el tratamiento nutricional favorecía el autocontrol, mientras que la combinación de ambas lograba la abstinencia de la conducta bulímica 235.
Tabla VIII. Principales contenidos de los programas de educación nutricional dirigida a pacientes con bulimia nerviosa

Nuestro grupo desarrolló un programa de EN, con visitas semanales/quincenales durante 4-6 meses, en el que cada paciente recibió de 15 a 20 sesiones llevadas a cabo por una dietista empleando material didáctico de diseño propio, que incluyó medidas caseras, fotografías y formas de alimentos 236. Se desarrolló un estudio longitudinal para evaluar su utilidad en el que se incluyeron 89 pacientes con TCA (26,5% con diagnóstico de BN). Para los pacientes con BN, los cambios mostraron una evolución hacia la normalización del IMC, se observó un incremento en el porcentaje de hidratos de carbono consumido (47% vs. 51%) y una disminución significativa en el número de vómitos/semana; también se observó una tendencia favorable en la disminución del número de atracones por semana. El programa incluía además el soporte terapéutico habitual protocolizado por parte del resto del equipo de nutrición y el tratamiento de psiquiatras y psicólogos 232.
Ruiz Prieto y cols. (2013) evaluaron la evolución del patrón alimentario de 31 pacientes, 29% de los cuales tenían diagnóstico de BN tras un año de seguimiento en consulta externa en un programa de EN. Los resultados evidenciaron una recuperación ponderal y mejoría del patrón alimentario en conjunto, sin embargo, el reducido tamaño muestral no permitió valorar los resultados según diagnóstico 226.
EDUCACIÓN NUTRICIONALEN TRASTORNO POR ATRACÓN
En el caso del TA, y dentro de los comportamientos alimentarios más frecuentes, se encuentra el "picoteo" y un elevado consumo de snacks a lo largo del día, registrados en el 50-70% de los pacientes 229,237. Es destacable que en los pacientes con TA se ha observado una correlación entre la frecuencia de los episodios de atracón con el patrón alimentario, de este modo, una ingesta frecuente y regular de comidas se asocia a menor número de estos episodios; relación no observada, en cambio, en los pacientes con BN 229.
Por otro lado, el comportamiento alimentario de estos pacientes se ha asociado a su IMC. Un hábito como el desayunar se ha relacionado con menor peso corporal 229,238. Debido a que la introducción del desayuno por sí sola no ha demostrado efectividad en varios estudios 239,240, esta asociación probablemente se deba a unos mejores hábitos nutricionales entre aquellos que desayunan con regularidad. Los pacientes con TA, a diferencia de aquellos con BN, presentan una menor tendencia a la restricción alimentaria, siendo su patrón alimentario desorganizado el aspecto más característico. Las alteraciones en la percepción de hambre y saciedad también son frecuentes en estos pacientes 228.
Suelen presentar obesidad y haber pasado por muchos intentos infructuosos de pérdida ponderal. Además, suelen perder menos peso para recuperarlo más rápidamente en relación a los obesos sin TA 230,241.
La EN se trabajará sobre la organización diaria de las comidas, enfatizando la adecuada selección de alimentos, priorizando aquellos con menor densidad energética y que promueven una mayor saciedad, y sobre el control y el tamaño de las raciones, utilizando para ello diferentes herramientas educativas: fotografías, sistema del plato, etc. 236. Resultará de gran utilidad proveer al paciente de estrategias que favorezcan la motivación, que orienten a cómo realizar la compra de alimentos, su preparación y su servicio. Si el paciente tiene la posibilidad de delegar las tareas previas relacionadas con la comida (como el cocinado, servicio, etc.) en una primera etapa puede resultarle de gran utilidad. Es fundamental también promover la práctica de actividad física, sobre todo de aquellas actividades que se muestren más motivantes o atractivas y que no representen un riesgo para posibles complicaciones asociadas a la obesidad (problemas osteoarticulares, cardiovasculares, etc.).
Las publicaciones respecto a la utilidad de la EN en los TA son numerosas, aunque arrojan resultados contradictorios. Fossati y cols. (2004) compararon el efecto de un tratamiento de 12 semanas en pacientes con TA repartidos en 3 grupos de tratamiento: terapia cognitiva-conductual (TCC), TCC + EN o TCC + EN + programa de actividad física. Solo perdieron peso de forma significativa el segundo y el tercer grupo, siendo mayor en este último. Con respecto a los niveles de depresión, se redujeron en los tres grupos, y en el caso de la ansiedad solo mejoró en el tercero. La EN se centró en aprender a identificar los alimentos con elevado contenido de grasa 242.
Nuestro grupo desarrolló una experiencia piloto en un programa específico -diferente de las consultas habituales de obesidad- para pacientes obesos con TA, con el fin de evaluar los cambios en el estado nutricional y en el patrón alimentario. Los pacientes asistieron a 8 sesiones grupales (una por semana) de autorregulación emocional (comprensión de la relación alimentación/emoción, adquisición de autocuidados, autoaceptación, etc.) en la unidad de psicología, y a controles mensuales por el dietista y el médico en la unidad de nutrición, donde recibían pautas sobre la mejora del estilo de vida (alimentación saludable y aumento de actividad física). Tras la intervención, se observaron una remisión de los atracones, una reducción de conductas como el picoteo en un 30%, la incorporación del desayuno como práctica habitual y una reducción en las kilocalorías ingeridas de acuerdo a registro alimentario. Sin embargo, estos cambios no se acompañaron de una mejoría en el estado nutricional 237.
Balestrieri y cols. (2013) desarrollaron un programa psicoeducativo durante 10 semanas en 98 pacientes (54 con TA) en sesiones grupales de 10 participantes conducidos por un psicólogo y un dietista. Los pacientes registraban sus comidas y los episodios de pérdida de control junto a sus emociones. Los pacientes que finalizaron el programa redujeron de forma significativa la frecuencia media de atracones por semana, su IMC y las puntuaciones obtenidas en los cuestionarios de ansiedad, depresión y TCA 243.
Respecto a si las intervenciones nutricionales con restricción calórica severa VLED (low o very low energy diets) son útiles en estos pacientes, una revisión sistemática reciente de 10 publicaciones demostró que las mismas reducían de forma significativa los atracones, al menos durante el desarrollo del programa de pérdida de peso 244. Si bien el uso de las mismas puede ser de gran utilidad para alcanzar los objetivos de pérdida de peso y reducción del riesgo cardiovascular 245 y, en algunos casos, del control de los atracones, su uso debería siempre acompañarse de una EN que permita luego la adecuada reintroducción de la alimentación convencional. Debería estudiarse su efectividad a largo plazo, sobre todo en TA 246.
EDUCACIÓN NUTRICIONAL EN EL SÍNDROME DE LA INGESTIÓN NOCTURNA DE ALIMENTOS (SIN)
Este cuadro se presenta en el 15-44% de los pacientes con TA, por lo que sus particularidades deben ser contempladas cuando ambos trastornos están presentes a la vez 247. El proceso se asocia con obesidad 248,249 y, dada la presencia de trastornos del sueño y los síntomas depresivos que les suelen acompañar, es predecible que estos pacientes tengan grandes dificultades para lograr la pérdida de peso deseada 247,250.
Se ha demostrado que estos pacientes, si bien hacen una ingesta calórica nocturna muy superior comparando con los sujetos control 251, la ingesta calórica total global del día no suele ser superior 252, lo cual podría estar relacionado con alteraciones en el ritmo circadiano observadas en sujetos con SIN 253. Es por ello que en estos pacientes la EN se centra en la organización de las comidas. Una alimentación desestructurada, si bien no es la causa que desencadena la ingesta nocturna, puede favorecer su aparición 254, por ejemplo, con conductas como no desayunar o saltarse la comida, en muchos casos motivadas o por la falta de sensación de hambre a esas horas o con el fin de evitar la ganancia de peso. Conocer la densidad energética de diferentes alimentos, así como su capacidad de saciedad y saciación, puede ayudar a estos pacientes a una mejora global de su alimentación y a un mejor manejo de las ingestas nocturnas.
Dalle Grave y cols. (2011) realizaron un estudio en 100 pacientes obesos (38 con diagnóstico de SIN) para evaluar el efecto de un tratamiento basado en la restricción calórica, prescripción de ejercicio, grupos psicoeducativos basados en la modificación del estilo de vida y actividades prácticas de EN orientadas a ayudar a los pacientes a reducir el tamaño de las raciones, dejar parte del alimento en el plato, seleccionar los alimentos en un restaurante y manejar el hambre. Además, recibieron seguimiento por personal especializado en cambios de estilo de vida que realizó su monitorización. A los 6 meses del inicio se observó una reducción significativa del IMC, sin diferencias entre los que tenían diagnóstico de SIN y los que no. Además, se observó una mejora significativa en los diferentes test empleados y los pacientes con SIN redujeron la cantidad de episodios de ingesta nocturna 255.
Van der Wal y cols. (2015) desarrollaron un estudio piloto para evaluar una intervención que incluyó educación (alimentación saludable y descanso) y estrategias de relajación y ejercicio físico orientadas a la reducción de síntomas. Los pacientes fueron aleatorizados en 3 grupos (educación sola, educación + relajación y educación + relajación + ejercicio). Los tres grupos mostraron una reducción en la presencia de síntomas. El grupo con mayor reducción de ingestas por la noche fue el de educación + relajación, seguido por el que incluyó las tres intervenciones. No obstante, en este estudio no se introdujo la monitorización del estado nutricional de los participantes 256.
Dado que más del 50% de los pacientes con este trastorno han sido descritos como obesos severos refractarios a los tratamientos 248, resulta fundamental desarrollar más estudios clínicos que permitan evaluar la efectividad de las diferentes estrategias implementadas en estos pacientes, incluyendo la de la EN como parte integral del tratamiento.
EDUCACIÓN NUTRICIONAL EN PRESENCIA DE OBESIDAD ASOCIADA A CUALQUIER TIPO DE TRASTORNO DE LA CONDUCTA ALIMENTARIA
En el Consenso FESNAD-SEEDO de 2012, los autores destacan que, en el abordaje del tratamiento de la obesidad, si bien la dieta es muy importante en la búsqueda de la pérdida ponderal, el tratamiento dietético de la obesidad tiene que conllevar una función de educación alimentaria que destierre errores y hábitos de alimentación inadecuados 257.
El fin último de la EN en estos pacientes es la modificación de sus hábitos de consumo y estilo de vida, de tal modo que se articulen, por un lado, la idoneidad nutricional y, por otro, su adaptación al contexto familiar y sociocultural 258. La EN del paciente, el consejo dietético y las técnicas de modificación de conducta son muy importantes para que la eficacia del tratamiento sea duradera en el tiempo.
La falta de información y la comunicación errónea que llega a la población contribuyen a la aparición de hábitos alimentarios inadecuados y al incremento de prevalencia de sobrepeso y obesidad. De hecho, se ha comprobado que las personas obesas presentan un gran desconocimiento en materia de nutrición 259, junto con hábitos alimentarios más inadecuados que las de peso normal 260).
Conocer el patrón de las conductas alimentarias de estos pacientes es prioritario para identificar errores y corregir mitos, que muchas veces les acompañan y dificultan la pérdida de peso o su pronta recuperación. El paciente debe saber que todos los cambios que introduzca en su alimentación deben ser permanentes y que, aunque con determinadas excepciones, deben formar parte de su conducta alimentaria habitual. Las estrategias implementadas tienen que poder sostenerse en el tiempo para favorecer la generación de nuevos hábitos.
El principal objetivo de la EN en el paciente obeso será promover cambios de conducta a largo plazo, tendentes a favorecer el mantenimiento de un peso razonable a partir de la incorporación de elecciones más saludables de alimentos, en relación con la adquisición de nuevos hábitos alimentarios y un patrón más saludable de actividad física. Al mismo tiempo, se favorecerá la adherencia al tratamiento mediante un acuerdo consensuado con el paciente en relación con su ritmo de vida, preferencias, gustos o problemas de salud.
Para poder lograr estos objetivos se deben promover estrategias que permitan:
- Conocer los diferentes grupos de alimentos que deben estar presentes en una dieta equilibrada, e identificar los alimentos que forman parte de estos grupos de acuerdo a su aporte calórico y su calidad nutricional.
- Comprender el concepto de ración y adaptarlo a los requerimientos calóricos para la pérdida de peso.
- Favorecer el control del hambre y de la saciedad a través de un adecuado fraccionamiento de la dieta (número de ingestas al día) y de una correcta selección de alimentos.
- Hacer consciente el acto de alimentarse para poder optar al registro de la ingesta.
- Erradicar mitos y creencias erróneas en torno a la alimentación.
- Clarificar el concepto de dieta y reemplazarlo por el de modificación de hábitos alimentarios.
- Enseñar técnicas culinarias adecuadas, estrategias para la compra de alimentos y el manejo de la alimentación en situaciones especiales (celebraciones, vacaciones, alteraciones del estado de ánimo, etc.).
Las acciones de EN pueden plantearse de forma individual, grupal o ambas de forma simultánea 261. Algunos de los contenidos propuestos se resumen en la Tabla IX.
Tabla IX. Principales contenidos de los programas de la educación nutricional dirigida a pacientes con exceso de peso y cualquier trastorno de la conducta alimentaria

Además del importante papel que juega la EN en el tratamiento de los TCA, en todas sus formas, hay que destacar su relevancia en prevención primaria 262. Las campañas de EN son una estrategia efectiva para la prevención de estos trastornos crecientes hoy en día, mejorando la capacidad crítica de los adolescentes acerca de la alimentación y sus consecuencias en el estado de salud 263.
En muchos casos, la EN debe hacerse extensiva a las familias, ya que esto mejora la eficacia de las intervenciones educativas al facilitar la aplicación práctica y la adhesión de todos los miembros a los nuevos modelos conductuales propuestos 264. Además, es fundamental que se tengan en cuenta las características culturales de aquellos a los que las acciones de EN van dirigidas 265.
ABORDAJE Y SEGUIMIENTO DEL PACIENTE EN CONSULTA EXTERNA
En este apartado se describirán los aspectos de seguimiento desde el punto de vista médico, en el nivel ambulatorio, según las guías clínicas y las revisiones disponibles. No se especificarán grados de evidencia ni fuerza de las recomendaciones, porque la descripción no es uniforme en todos los documentos revisados, y, además, los datos son escasos. La mayor parte de las guías se han centrado en los resultados de las diversas estrategias de psicoterapia ambulatoria, pero no en la valoración, el tratamiento nutricional o en el seguimiento clínico. Se repasarán los aspectos específicos de los TCA contenidos en esta revisión (BN y TA fundamentalmente, que en alguna guía se discuten de forma conjunta) 266. Otros TCA especificados y no especificados, como AN atípica, formas subclínicas de BN y de TA, y el trastorno con ingesta alimentaria restrictiva o evitativa carecen de guías específicas y en ellos debería seguirse el protocolo de actuación del TCA más próximo a las características clínicas del paciente.
El tratamiento más habitual de la BN y del TA se realiza en el nivel ambulatorio 64,266, y en él debería permanecer el paciente la mayor parte del tiempo en su proceso de seguimiento 34, en el marco de un equipo multidisciplinar. Además, debe prestarse atención a la salud bucodental en la BN. El seguimiento debe realizarse a largo plazo (en el nivel asistencial más adecuado en cada momento) porque, aunque se ha estimado un 33% de remisiones anuales, otro 33% puede recaer en el mismo periodo 267.
OBJETIVOS DEL TRATAMIENTO AMBULATORIO
Estos deben centrarse en 268:
- Reducir, y si es posible eliminar, los episodios de atracón-purga.
- Tratar las complicaciones físicas y restaurar la salud nutricional.
- Aumentar la motivación del paciente para cooperar en la restauración de un patrón dietético saludable y participar en el tratamiento.
- Proveer educación con respecto a una nutrición saludable y a patrones razonables de ingesta.
- Ayudar al paciente a restablecer y cambiar los pensamientos disfuncionales, las actitudes, los motivos, los conflictos y los sentimientos relacionados con la BN.
- Tratar las condiciones psiquiátricas asociadas y las dificultades psicológicas, incluyendo los déficits del ánimo y la regulación de impulsos, y los factores que contribuyen a la baja autoestima.
- Involucrar a la familia y proporcionarle soporte, consejo y tratamiento siempre que sea necesario.
- Prevenir la recaída.
En la Tabla X y Tabla XI se recogen las variables específicas a considerar en la valoración de los pacientes con BN y con TA en la consulta externa, con una frecuencia distinta, dependiendo de la gravedad del trastorno. Si se detecta desnutrición y/o bajo peso, deberían tenerse en cuenta las variables que se describen en el capítulo específico de AN. Las variables a considerar en el TA se han obtenido de guías de práctica clínica relativas al manejo de la obesidad 269,270. En la Tabla XII se especifican otras alteraciones asociadas a la presencia de obesidad que deberán considerarse cuando se valora un paciente con TA 269.
Tabla X. Variables a considerar en el seguimiento evolutivo de pacientes con bulimia nerviosa y frecuencia recomendada de valoración en función de la gravedad



Sombreadas las valoraciones indispensables, más específicas, en la BN. Las valoraciones no sombreadas no son específicas de este trastorno, pero son necesarias en algún momento del seguimiento, más frecuentes cuantos más datos de desnutrición coexistan.
Todos los parámetros que no están condicionados a situaciones concretas (ver asteriscos) deberían evaluarse en la primera consulta.
ACT: agua corporal total; AN: anorexia nerviosa; β HCG: gonadotropina coriónica humana; DXA: densitometría de energía dual; DHEA-S: dehidroepiandrosterona sulfato; DMO: densidad mineral ósea; FSH: hormona folículo estimulante; IMC: índice de masa corporal; LBM: lean body mass; LH: hormona luteotropa; MG: masa grasa; MLG: masa libre de grasa; MME: masa muscular esquelética; PCR: proteína C reactiva; PRL: prolactina; PA: presión arterial; TCA: trastorno del comportamiento alimentario.
*Solo si deficiencias previas o datos de desnutrición/escasa ingesta en la valoración nutricional.
**Solo si amenorrea, sospecha de gestación o retraso menstrual.
***Solo si amenorrea.
****Solo si síntomas de hipogonadismo (ginecomastia, disfunción eréctil...).
*****Considerar criterios para asegurar validez de resultados cuando se emplean fórmulas predictivas para los compartimentos corporales. Preparación adecuada.
#Si se observan arritmias, existe desnutrición severa o se detectan anomalías electrolíticas.
******Si se detectan anomalías en la auscultación o existe desnutrición muy severa.
Tabla XI. Variables a considerar en el seguimiento evolutivo de pacientes con trastorno por atracón y frecuencia recomendada de valoración


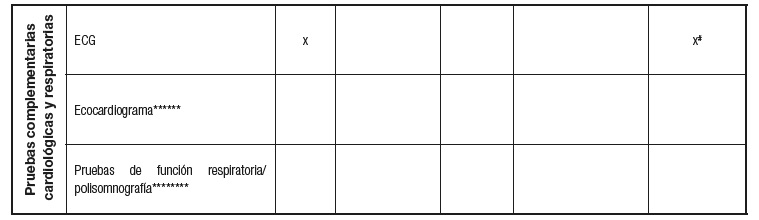
Todos los parámetros que no están condicionados a situaciones concretas (ver asteriscos) deberían evaluarse en la primera consulta.
ACT: agua corporal total; AN: anorexia nerviosa; β HCG: gonadotropina coriónica humana; DM: diabetes mellitus; DXA: densitometría de energía dual; DHEA-S: dehidroepiandrosterona sulfato; DMO: densidad mineral ósea; FSH: hormona folículo estimulante; HTA: hipertensión arterial; IMC: índice de masa corporal; LBM: lean body mass; LH: hormona luteotropa; MG: masa grasa; MLG: masa libre de grasa; MME: masa muscular esquelética; PCR: proteína C reactiva; PRL: prolactina; PA: presión arterial; TCA: trastorno del comportamiento alimentario.
*Solo si deficiencias previas o datos de desnutrición/escasa ingesta en la valoración nutricional.
**Solo si amenorrea, sospecha de gestación o retraso menstrual.
***Solo si amenorrea.
****Solo si síntomas de hipogonadismo (ginecomastia, disfunción eréctil...).
*****Considerar criterios para asegurar validez de resultados cuando se emplean fórmulas predictivas para los compartimentos corporales. Preparación adecuada.
#Si se observan arritimias, existe desnutrición severa o se detectan anomalías electrolíticas.
******Si se detectan anomalías en la auscultación o existe desnutrición muy severa.
*******Puede aumentarse la frecuencia de estas determinaciones si coexiste dislipemia (sobre todo si se inicia o se modifica tratamiento hipolipemiante), diabetes mellitus o glucemia basal alterada.
********Si existen datos de disfunción respiratoria o si se sospecha síndrome apnea del sueño.
Tabla XII. Otros problemas derivados de la obesidada considerar en el seguimiento del trastorno por atracón
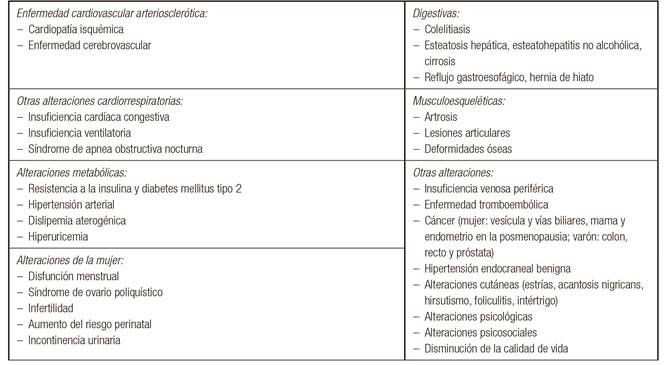
Tomado de: Salas-Salvado J, Rubio MA, Barbany M, Moreno B, Grupo Colaborativo de la S. SEEDO 2007 Consensus for the evaluation of overweight and obesity and the establishment of therapeutic intervention criteria. Med Clin (Barc) 2007;128(5):184-96.
VALORACIÓN NUTRICIONAL
Realizar una valoración nutricional en todos los pacientes, incluso en aquellos con un peso normal, es importante, pues un peso adecuado no garantiza una ingesta dietética correcta o una composición corporal normal, sobre todo cuando se trata de BN 271. En los individuos con TA existe menor tendencia a la restricción dietética, mayor prevalencia de sobrepeso u obesidad y patrones dietéticos más caóticos 272.
VALORACIÓN CLÍNICA
De forma particular, las personas que vomiten frecuentemente deberán realizar revisiones dentales regulares y recibir consejos sobre su higiene 273. Ha de tenerse en cuenta la toxicidad derivada del consumo de preparaciones de herbolario y de diuréticos, así como el daño intestinal generado por el abuso de laxantes en sujetos con BN. Las alteraciones electrolíticas pueden ser fatales y deben vigilarse asiduamente 34. Las enfermedades metabólicas, endocrinas y circulatorias, asociadas sobre todo al TA, han de ser consideradas en el seguimiento ambulatorio de estos pacientes.
TRATAMIENTO MÉDICO
El tratamiento médico por parte del especialista en nutrición se suma al tratamiento psicoterápico (TCC, TIP -teniendo en cuenta además el programa de EN para la inducción de cambio de hábitos-) para revertir las situaciones de riesgo físico y para abordar la comorbilidad orgánica asociada o derivada del TCA. En la BN, si se detecta una alteración electrolítica, suele ser suficiente con interrumpir la causa que la originó. Será precisa la reposición oral cuando exista malabsorción intestinal o cuando persista la conducta purgativa 273. Solo de forma muy excepcional se requerirá la reposición intravenosa 34. En el TA, el tratamiento médico dependerá en gran medida de las comorbilidades asociadas (síndrome metabólico, diabetes mellitus [DM], hipertensión arterial [HTA], dislipemia o enfermedad cardiovascular...).
CONSEJO Y REHABILITACIÓN NUTRICIONAL
En la BN, ofrecer al paciente un plan estructurado de menús supone un medio concreto de ayudar a reducir los episodios de restricción dietética y, de forma secundaria, a controlar la urgencia de atracón y purga. Una ingesta nutricional adecuada puede prevenir la compulsión al promover saciedad 271. El consejo nutricional no solo ayuda a reducir la restricción dietética, sino también a aumentar la variedad de los alimentos consumidos y a promover patrones de ejercicio saludables, pero no compulsivos 271. Si se añade un componente cognitivo al consejo nutricional mejora su efectividad 274.
Deben emplearse estrategias de educación individualizadas en relación al tipo de trastorno en cuestión 271. Cuando se trata de un TA debe prestarse atención al tratamiento de la obesidad 64,267. Mientras que los tratamientos psicoterápicos se han mostrado útiles en disminuir la frecuencia de los atracones y en mejorar otras características psicopatológicas acompañantes, su papel sobre la reducción ponderal a largo plazo es escaso 267). Las estrategias encaminadas a modificar la conducta para perder peso han sido eficaces a corto plazo, pero no de forma mantenida 275. De momento, no puede afirmarse que las indicaciones sobre reducción calórica moderada produzcan exacerbación de la sintomatología en los TA 275, así que no deberían omitirse en un tratamiento integral. Podría plantearse incluso la cirugía bariátrica en estos pacientes 193.
NUEVAS TECNOLOGÍASEN EL MANEJO AMBULATORIO DE LOS TCA
Aún existe escasa evidencia, pero la telemedicina parece aportar algunos resultados prometedores en el tratamiento de la BN en el nivel ambulatorio. Hasta el momento, se han empleado sobre todo acciones basadas en el abordaje psicoterápico cognitivo-conductual con mejoría discreta en atracones, vómitos y/o abuso de laxantes, y tasas más altas de cese de estos comportamientos 276. En un estudio de seguimiento, el apoyo por internet se asoció a mejoría de los atracones, vómitos, abuso de laxantes, psicopatología general asociada al TCA, preocupación por el peso, la forma corporal y la restricción dietética 277, pero la calidad de la evidencia es baja 278.
OTRAS CONSIDERACIONESEN SITUACIONES ESPECIALES
Diabetes mellitus tipo 1
El riesgo de BN y de TCA atípico está aumentado en personas con DM tipo 1; y de hecho, la omisión de las dosis de insulina puede considerarse una forma de purga. La detección de un TCA en estos pacientes debe seguirse de un tratamiento adecuado, puesto que su riesgo físico es mucho mayor. Por ello debe realizarse una monitorización intensiva y frecuente, porque la posibilidad de desarrollar complicaciones crónicas, como la retinopatía, es más alta 34,267.
Gestación y lactancia
En mujeres con BN el seguimiento de la gestación debe ser más exhaustivo, puesto que se ha descrito mayor probabilidad de abortos y un porcentaje más alto de niños nacidos con bajo peso 34. También la obesidad, por sí misma asociada al TA, puede acarrear problemas durante el embarazo, así que el trastorno debe ser monitorizado de forma minuciosa 267. El mismo cuidado debe tenerse tras el parto.
SOPORTE NUTRICIONAL EN EL PACIENTE HOSPITALIZADO
El tratamiento de la BN y del TA se realiza predominantemente en el entorno ambulatorio 34,279,280. Así y todo existen determinadas situaciones, tanto por causas orgánicas o psicológicas/psiquiátricas, en las que es necesaria una atención médica urgente (sobre todo en el caso de la BN) y un posterior ingreso hospitalario 34,279,280,281,282,283 o bien planificar un ingreso hospitalario (Tabla XIII).
TRATAMIENTO DE LA BULIMIA NERVIOSA EN EL ENTORNO HOSPITALARIO
El tratamiento durante la hospitalización de BN debe tener un abordaje multidisciplinar, al igual que en el entorno ambulatorio, haciendo énfasis en una integración de los aspectos biosociales y psicológicos.
Se deben combinar procedimientos cognitivos y conductuales tipo psicoterapia individual y/o de grupo, tratamiento psiquiátrico, establecer un contrato conductual individualizado para que se den cambios en la conducta alimentaria y en las actitudes hacia la imagen corporal, el peso y otras distorsiones cognitivas 34,279,280, junto a un asesoramiento a padres o pareja.
El soporte nutricional en la hospitalización va dirigido en primer lugar a corregir la situación clínica aguda que ha motivado el ingreso (trastornos electrolíticos como alcalosis hipokaliémica por vómitos y/o abuso de diuréticos, acidosis metabólica por pérdidas por diarreas) 284. Se corregirá la hipovolemia con suero salino; esto debe hacerse más lentamente que en un paciente deshidratado simplemente, pues pueden presentar rápidamente edemas y aumento de peso, siendo estas circunstancias estresantes en una población preocupada por su imagen corporal. Se recomienda administrar el suero salino a un ritmo de 50-75 cc/h durante 24-36 horas; para calcular el déficit de potasio se estima que por cada mEq de potasio sérico inferior a 4,5 mEq/L el paciente ha perdido unos 100 mEq de potasio. Por tanto, un valor crítico de potasio de 2,5 mEq/L puede suponer que existe un déficit de 200 mEq. Habitualmente se indicaban dietas bajas en sodio en los pacientes con BN que suspendían de forma brusca los laxantes y/o diuréticos para evitar el desarrollo de edemas, pero se ha demostrado su falta de eficacia por la situación de hiperaldosteronismo que presentan, la cual favorece la aparición de edemas. Por tanto, se aconsejan dietas menos restrictivas en sal. Incluso en algunos casos se recomienda la administración de espironolactona 25 mg al día o más durante 2-3 semanas para evitar esta situación. Es conveniente hacer una educación proactiva informando de la posibilidad de aparición de edemas para evitar el estrés que supone al paciente y evitar que vuelva a su conducta de purga.
El objetivo de la EN en esta fase está dirigido a poner en marcha el proceso de normalización de la ingesta, haciéndolo de forma razonada y dándole referentes avalados por instituciones o sociedades científicas y por etapas.
Durante el ingreso se establecerá una intervención psicoeducativa y conductual por parte del equipo terapéutico que determinará el seguimiento de unas pautas así como realizar una monitorización durante las comidas, previamente pactadas con el paciente. A modo de ejemplo, se enumeran algunas de estas prácticas:
Negociar el tipo de dieta a seguir, haciéndolo de forma progresiva en cuanto a carga calórica, la cual dependerá del estado nutricional de partida y el objetivo a conseguir. Generalmente, se perseguirá un objetivo de mantenimiento del estado nutricional, ya que la normonutrición es lo más frecuente.
Ir al cuarto de baño antes de comer.
Comer acompañado siempre que se pueda, con el resto de pacientes.
Comer sentado, de forma ordenada (primer plato en primer lugar...), despacio y masticando bien los alimentos. Bajo vigilancia.
Reposar después de cada comida.
No ir al baño después de comer.
Será, pues, esencial establecer un patrón regular de alimentación que conlleve un aumento de control sobre la sintomatología bulímica.
La hospitalización puede ser voluntaria o involuntaria con la autorización del juez y la de los padres en caso de menores de edad y autorización judicial en mayores de edad. La decisión de si el ingreso hospitalario debe hacerse a cargo del servicio de psiquiatría o de otra unidad dependerá de la situación clínica del paciente, pero debe ser tratado por un equipo con experiencia en el tratamiento de estos trastornos; por tanto, en cualquier caso, una vez corregida la situación médica aguda, el paciente se trasladará a la unidad de trastornos de la conducta alimentaria.
Los ingresos prolongados en unidades específicas en el caso de BN cada vez son más infrecuentes. La similitud entre la BN y otras patologías adictivas han hecho que se establezcan últimamente tratamientos hospitalarios similares, con ingresos cortos con el objetivo de "desintoxicación", en línea con la ruptura del "círculo atracón-vómito" para continuar después el tratamiento a nivel ambulatorio. Por tanto, se están realizando tratamientos combinados para BN consistentes en una hospitalización breve de aproximadamente una semana de duración dirigida a la corrección de las alteraciones metabólicas e instauración de medidas de contención en la ingesta, que ayuden a controlar los vómitos y centrar al paciente en una ingesta saludable, bien organizada y fraccionada a lo largo del día y un tratamiento cognitivo-conductual grupal posterior en régimen ambulatorio. En este momento también se podrá continuar con el programa de EN 285.
CRITERIOS DE ALTA HOSPITALARIAEN EL PACIENTE CON BULIMIA NERVIOSA HOSPITALIZADO
Los criterios para el alta hospitalaria del paciente con BN contemplan:
- Normalización de las alteraciones biológicas agudas que han motivado la hospitalización.
- Mejora del estado psicopatológico.
- Desaparición de las conductas autolesivas.
- Mejoría o remisión de las conductas alimentarias anómalas y las conductas compensatorias.
- Mejora de los conflictos familiares.
- Mejora del funcionamiento general.
TRATAMIENTO DE LA BULIMIA NERVIOSA EN EL HOSPITAL DE DÍA
El hospital de día para los TCA (HDTCA) y en concreto para la BN es una modalidad de tratamiento de los TCA, a medio camino entre el tratamiento ambulatorio tradicional (consultas, terapia individual y grupal) y la hospitalización completa. No se tiene experiencia de su necesidad en otros cuadros clínicos como el TA.
El HDTCA surge como una alternativa que podría ser útil en el manejo de algunos pacientes con TCA que necesitan un tratamiento más intensivo que el ofrecido por los regímenes ambulatorios, pero sin los inconvenientes de la hospitalización. Los pacientes reciben cuidados durante el día, incluyendo tratamiento médico, terapia nutricional (comidas acompañadas/vigiladas), educación nutricional, atención psiquiátrica y psicológica en modalidad individual y/o grupal, terapia ocupacional y apoyo social.
El objetivo principal del HDTCA es realizar un abordaje multidisciplinario e intensivo, tratando de educar y de recuperar pautas y hábitos alimentarios de los pacientes y sus familiares, que permitan:
- Mantener o conseguir un peso saludable.
- Controlar los síntomas y los ciclos de control/descontrol de los mismos.
- Detectar y tratar los factores mantenedores o perpetuantes del trastorno.
- Promover la integración laboral y/o académica y social de nuestros pacientes.
El horario habitualmente abarca desde antes del desayuno hasta la tarde en todos los días laborables. Existen distintos modelos de HDTCA que tienen en cuenta distintas orientaciones. Algunos se orientan a tratamientos de corta duración (algunas semanas), dirigidos fundamentalmente al control de los síntomas del trastorno; y otras veces contamos con HDTCA más dirigidos al tratamiento integral del paciente, trabajando aspectos psicodinámicos, habilidades interpersonales y psicosociales, conocimiento de los síntomas y con un objetivo nutricional más gradual, lo que implica una duración más prolongada (de varios meses) 286.
Los requisitos más habituales para poder ingresar en un HDTCA suelen ser:
- Tener un diagnóstico de BN establecido de acuerdo con los criterios actuales.
- Fracaso continuado en el régimen de tratamiento ambulatorio.
- Como continuación tras un episodio de hospitalización y transición hacia el manejo ambulatorio.
- Ausencia de complicaciones graves que aconsejen hospitalización completa médica o psiquiátrica.
- Motivación para el cambio y compromiso del paciente con el cumplimiento, para lo cual se precisa de una adherencia adecuada, debiendo acudir a todas las sesiones tanto grupales como individuales programadas. Para ello se suele negociar un contrato terapéutico donde todas las condiciones de ingreso, mantenimiento en el programa y alta estén escritas.
En cualquier caso, y sea cual sea su modalidad, la forma de funcionar de los HDTCA debe seguir un protocolo definido y pactado entre las partes, con un programa estructurado que asegure las actividades de valoración y tratamiento por parte de un equipo multidisciplinar (psiquiatras, psicólogos, endocrinólogos, nutricionistas, enfermeras, terapeutas ocupacionales y trabajadores sociales) que desarrollen todas las actividades pertinentes, tanto individuales como grupales, y que conduzcan al tratamiento integral de los pacientes. Estos protocolos deben incluir todas las consultas, actividades, ingestas y terapias que se realizan, junto con los horarios de las mismas y las condiciones para su adecuado cumplimiento (Tabla XIV).
Tabla XIV. Propuesta de posibles actividades terapéuticas en el HDTCA en pacientes con bulimia nerviosa según la disponibilidad de cada centro

En cuanto a los criterios de alta de los pacientes desde el HDTCA, habitualmente se requiere conseguir y mantener el objetivo ponderal que se haya establecido en cada caso, corregir los comportamientos alimentarios inadecuados, los pensamientos irracionales, y asegurar un soporte sociofamiliar adecuado que permita el pertinente seguimiento ambulatorio. En todo caso, si en algún momento se constata que el programa de HDTCA establecido no se está siguiendo correctamente o que surgen complicaciones, el paciente debería ser transferido a otra modalidad terapéutica más apropiada a su situación.
Respecto al seguimiento posterior de los pacientes tras el alta del HDTCA, existe variabilidad en las visitas ambulatorias, con frecuencias que varían de pocos días o semanas a mensuales. Lo ideal es individualizar el manejo y la frecuencia de visitas de seguimiento en función de las necesidades de cada paciente.
Un estudio observacional examinó la efectividad a corto plazo del tratamiento de un hospital de día estructurado y valoró la estabilidad de los efectos a corto plazo en pacientes con AN y BN 287. Se evaluaron 83 pacientes, 47 con AN y 36 con BN, al inicio del tratamiento y al final, aproximadamente un año después del mismo. Las medidas de resultado fueron el IMC, las actitudes perturbadas y los comportamientos alimentarios evaluados con el Eating Disorder Inventory, la frecuencia de atracones y purgas, y la psicopatología general (evaluada con el Symptom Checklist-90). Al final del tratamiento, en el hospital de día se podían encontrar mejoras significativas en todas las variables de resultado. Los efectos fueron generalmente de gran tamaño (0,74 > d < 2,44) y se mantuvieron o mejoraron durante todo el seguimiento (18 meses). En el seguimiento, el 40,2% de los pacientes con AN y el 40,4% de los pacientes BN pudieron clasificarse como en remisión. Concluyen que en el tratamiento de los TCA y la BN, el HDTCA es útil en el manejo de estos pacientes, resultando coste-efectivo, tanto como tratamiento inicial en casos seleccionados, como formando parte del manejo integral de los pacientes y, en muchas ocasiones, como espacio terapéutico intermedio entre el manejo ambulatorio y la hospitalización completa.
En cuanto al tratamiento grupal, una revisión sistemática y metaanálisis 288 mostró evidencia de baja calidad sobre la efectividad del tratamiento grupal frente a no tratamiento en la BN, existiendo además una evidencia limitada sobre la comparación entre el tratamiento grupal frente al tratamiento cognitivo-conductual individualizado.
Otro aspecto a valorar es el apoyo a los familiares y cuidadores, existiendo varias modalidades de intervención individual o grupal que pueden dar soporte emocional, educativo y social 289,290.
EVALUACIÓN DE RESULTADOS
Hay poca evidencia clínica para evaluar los resultados tanto clínicos como en costes de la eficacia de los distintos tratamientos en la bulimia nerviosa. La mayoría de las recomendaciones en las distintas guías están basadas en consenso de expertos. En este apartado haremos referencia a varias guías clínicas, entre otras a la Guía NICE 34 y a la Guía Australiana 270, sin señalar en cada caso el grado de evidencia científica, pues en la mayoría de los puntos las recomendaciones se hacen por consenso de expertos. Señalar además, que la Guía de Práctica Clínica sobre Trastornos de la Conducta Alimentaria del Sistema Nacional de Salud se basa en muchas de sus recomendaciones en la Guía NICE.
EVALUACIÓN Y DIAGNÓSTICO
Con respecto a la evaluación y diagnóstico de los TCA, la Guía NICE recomienda:
- La evaluación de individuos con TCA debe ser completa, incluyendo aspectos físicos, psicológicos y sociales, y también una valoración de riesgos para el paciente.
- El nivel de riesgo para el paciente debe ser continuamente monitorizado a lo largo del progreso del tratamiento, ya que este puede cambiar.
- Si el manejo del paciente es compartido entre los distintos niveles asistenciales, deben existir acuerdos claros entre los profesionales sobre las responsabilidades en la monitorización del paciente. Estos acuerdos deben figurar por escrito y ser compartidos con el paciente y con sus familiares y cuidadores.
- Todos los pacientes con TCA deben ser diagnosticados y evaluados de forma precoz y recibir tratamiento lo antes posible.
MODALIDADES TERAPÉUTICAS
Terapias psicológicas en la BN
Las distintas guías coinciden en que la psicoterapia realizada individualmente o en grupo es la piedra angular del tratamiento de la BN, siendo la TCC la terapia que habitualmente se recomienda, por ser la que mayor evidencia ha demostrado, ya sea en terapia individual o grupal (Tabla XV).
En una revisión Cochrane de 2009 291 sobre el tratamiento psicológico para la bulimia nerviosa, donde se incluyeron 48 estudios (3.054 participantes), se constata la eficacia de la TCC específicamente adaptada para BN en los pacientes con BN. Otras terapias fueron también eficaces, particularmente la psicoterapia interpersonal, pero a largo plazo. Las terapias de autoayuda que utilizan manuales estructurados de TCC son prometedoras. Pero la psicoterapia sola no reduce o cambia el peso en pacientes con bulimia nerviosa.
Tratamiento farmacológico
Las Guías NICE y Australiana recomiendan la fluoxetina como el fármaco de elección en BN. La evidencia del empleo del tratamiento farmacológico se resume en la Tabla XV.
Tratamiento nutricional
En lo que se refiere al tratamiento nutricional, las Guías de Práctica Clínica Clearing House de la Asociación Americana de Psiquiatría hacen las siguientes recomendaciones 292:
- El primer foco para la rehabilitación nutricional es ayudar al paciente a desarrollar un plan de alimentación estructurado como medio para reducir los atracones y las purgas.
- Una ingesta nutricional adecuada puede prevenir ansiedad y propiciar saciedad.
- Es importante evaluar la ingesta de todos los pacientes, incluso en aquellos con normopeso, ya que un índice de masa corporal (IMC) adecuado no asegura una alimentación y/o composición corporal adecuadas.
- Entre los pacientes con IMC normal, el consejo nutricional es una parte útil del tratamiento que ayuda a reducir la restricción alimentaria, incrementar la variedad de alimentos, y promover un patrón de alimentación saludable y no compulsivo.
En la Tabla XVI se enumeran los aspectos fundamentales a considerar en el tratamiento nutricional de la BN y TA.
Ámbito de tratamiento
El ámbito de tratamiento más adecuado para el abordaje de la BN no está bien definido. No existen estudios que comparen de forma sistemática los resultados en distintos ámbitos: ambulatorio, hospital de día o intrahospitalario en el caso de la BN. La mayor parte de la evidencia en el tratamiento de la BN está realizada con tratamiento ambulatorio. La idea más extendida es realizar el tratamiento desde el nivel más sencillo al más complejo, ofreciendo en primer lugar las terapias más sencillas y más baratas, y reservando para aquellos que no respondan las terapias más caras y más complejas. Además de la secuencia de lo más sencillo a lo más complejo, el tratamiento que es multidimensional debe estar perfectamente integrado y consensuado. No existe evidencia para definir cuándo un paciente debe ser ingresado o tratado ambulatoriamente, de tal manera que la mayoría de los ingresos se realizan en relación con extrema severidad de los síntomas, comorbilidades o riesgo de suicidio. La mayoría de los pacientes con BN no complicada no requieren hospitalización y deben ser tratados de forma ambulatoria. La indicación de hospitalización de estos pacientes incluye complicaciones médicas graves (alteraciones metabólicas, hematemesis, vómitos incontrolados), riesgo de suicidio, otras comorbilidades psiquiátricas, o abuso de drogas o alcohol.
En la mayoría de las guías (Tabla XV), los tratamientos más intensos se aconsejan cuando falla el tratamiento ambulatorio. En un estudio randomizado y controlado en pacientes con BN severa se comparan dos opciones de tratamiento asignadas de forma aleatoria, el tratamiento intrahospitalario vs. tratamiento en hospital de día 293. Los pacientes fueron evaluados al final del tratamiento y a los 3 meses.
Al final del tratamiento, en ambos grupos se observó disminución de la sintomatología, pero a los 3 meses hubo tendencia a más deterioro en los síntomas bulímicos en los pacientes que estuvieron ingresados aunque sin significación estadística.
En definitiva, la evidencia sobre la eficacia en los distintos ámbitos de tratamiento para la BN es escasa, por lo que en cada caso se debe valorar de forma individual el tratamiento teniendo en cuenta los recursos disponibles y la experiencia de los equipos. Escalonando el tratamiento de más sencillo y barato a más complejo y costoso, y manteniendo un nivel integral de coordinación en los distintos aspectos del tratamiento y entre los niveles de atención sanitaria implicados en el mismo, se pueden conseguir aceptables resultados.
EVOLUCIÓN Y MORTALIDAD
A la hora de valorar los datos de la literatura sobre la evolución clínica de los trastornos alimentarios no debemos perder de vista que el cambio de criterios diagnósticos del DSM-5 respecto al DSM-IV, disminuyendo el umbral para AN y BN, reconociendo el TA como trastorno específico y reduciendo el número de pacientes con diagnóstico de otros trastornos especificados y no especificados, dificulta mucho la extrapolación de los datos previos a la situación actual. De cualquier forma, los estudios sobre la evolución y el pronóstico tanto de la AN como de la BN no parece que experimenten diferencias significativas al aplicar los criterios del DSM-5 o del DSM-IV 294.
En una amplia revisión publicada en 2009 por Steinhausen y cols., que incluyó 27 estudios y más de 4.000 pacientes con BN 295, cerca del 45% remitían de forma completa, un 27% mejoraba de manera significativa y el resto se cronificaba. En un 22,5% de los casos, los pacientes pasaban de un tipo de trastorno alimentario a otro en el seguimiento evolutivo. Las mayores tasas de recuperación ocurrían entre el cuarto y el noveno año de seguimiento, y las menores tasas de remisión y mayores de cronificación, incluyendo la evolución a otros trastornos alimentarios, antes de los cuatro y después de los diez años de seguimiento. En un trabajo más reciente, la tasa de recuperación para BN con criterios del DSM-5 en población comunitaria y en un seguimiento a 5 años era del 55% (295). A lo largo de su vida, en torno a un 30% de los pacientes con BN presentan recaídas 296,297, aunque el riesgo disminuye después de 4 años de remisión.
En cuanto a qué factores pueden influir en la evolución y en el pronóstico de la BN, aparte de ciertas características de la personalidad como la impulsividad 297 y el abuso de sustancias 298 que parecen tener un efecto negativo, resulta fundamental el tiempo transcurrido desde el comienzo de los síntomas y la primera intervención terapéutica. Las posibilidades de recuperación ascienden hasta un 80% si la intervención es temprana, mientras que no supera el 20% si tiene lugar después de 15 años de iniciada la enfermedad 299. También es un importante factor pronóstico la severidad del cuadro, fundamentalmente la frecuencia del vómito 296.
Con respecto al TA, los estudios de seguimiento son escasos. Los resultados de ensayos clínicos randomizados y controlados dan unas tasas de remisión entre el 19 y el 65% 300,301,302, pero hay pocos datos sobre el curso evolutivo a largo plazo de los TA en la comunidad 295 y los estudios retrospectivos apuntarían hacia una elevada tendencia a la cronicidad 300. Aunque no se han identificado factores pronósticos significativos en el TA, aquellos pacientes que responden de una manera más rápida a la intervención terapéutica inicial tendrían más posibilidades de lograr la remisión del trastorno y de mejorar de los trastornos psicopatológicos asociados 303.
No existen datos concluyentes sobre la evolución y pronóstico de otros trastornos alimentarios especificados y no especificados, teniendo en cuenta, además, que con el DSM-5 este grupo se reduce y modifica.
Aunque en menor medida que en la AN, los pacientes con BN y TA tienen un aumento del riesgo de mortalidad. En un metaanálisis de 36 estudios publicado en 2011 303, la BN tenía una tasa estandarizada de mortalidad (SMR) de 1,93. En un estudio muy reciente, publicado este mismo año 304, la SMR es de 1,49 para BN, 1,50 para TA, 2,39 para otros trastornos alimentarios o de la ingestión de alimentos especificados, y 1,70 para trastornos alimentarios o de la ingestión de alimentos no especificados. La cronicidad, una edad de comienzo más tardía, el no tener pareja y un alta hospitalaria irregular en un paciente en tratamiento hospitalario son factores que predicen una muerte más precoz 304.
Una causa importante del aumento de mortalidad en pacientes con trastornos alimentarios es el suicidio. Aunque la mayoría de los datos recogidos en la literatura reflejan que el número de suicidios completados es mayor en AN que en BN, la ideación suicida y los intentos autolíticos serían más frecuentes en la BN 305. El riesgo de suicidio parece mayor en pacientes con conductas purgativas (tanto AN como BN con conductas purgativas y en el trastorno por purgas) 306, aunque está elevado en todos los trastornos alimentarios. En un metaanálisis publicado en 2011 307 que incluye 1.768 pacientes con BN seguidos durante 7,5 años, cuatro se suicidaron (tasa de suicidio de 0,030 por 100 personas/año), resultando una SMR de 7,5. Entre los 246 pacientes con TA seguidos una media de 5,3 años no se produjo ningún suicidio. En otras series, se objetiva un hazard ratio (HR) de suicidio en pacientes con BN de 6,07 308 y una elevación del riesgo de intentos autolíticos tanto en pacientes con BN (25-35%) 309,310, como con TA (OR 1,8; 95% CI: 1,2, 2,7).
Cuando lo que se valora es la ideación suicida, se objetiva una elevada frecuencia en adultos y sobre todo en adolescentes con BN (53%), siendo menor, pero también significativa en pacientes con TA (34,4%) 311. La presencia de comorbilidades psicopatológicas 312, como una personalidad con rasgos evitativos e impulsividad 313 o un cuadro depresivo, las conductas purgativas, una actitud de mayor dependencia e inseguridad 314, la adicción a sustancias y los antecedentes de maltrato o abusos sexuales 309 son factores de riesgo para conductas suicidas. Faltan datos en la literatura sobre el riesgo de suicidio en otros TCA especificados y no especificados.
COSTE-EFECTIVIDAD
La naturaleza de los trastornos alimentarios, con posibles comorbilidades y complicaciones, hace que estos pacientes necesiten tratamientos multidisciplinares y sean grandes consumidores de cuidados médicos y sociales. Los estudios sobre el impacto de los costes en estos casos en los servicios de salud son muy limitados y, sin embargo, es de gran importancia conocer las opciones de tratamiento más coste-efectivas para cada grupo de pacientes.
En una revisión Cochrane realizada en servicios generales de psiquiatría sobre el tiempo de estancia hospitalaria y su importancia en las políticas de salud mental, se sugiere que una estancia corta bien planificada disminuye los reingresos en pacientes con enfermedad mental grave 315.
En un informe sobre tecnología sanitaria, que hace una revisión sistemática de la efectividad del tratamiento en distintos ámbitos en pacientes con enfermedades psiquiátricas severas 316, se observa que el tratamiento en el hospital de día es más barato que el tratamiento intrahospitalario, con una reducción de costes del 21% al 37%. No hubo evidencia sobre si el tratamiento ambulatorio fue mejor o peor en algún resultado en relación al tratamiento en hospital de día, aunque algunos datos sugieren que el tratamiento en el hospital de día puede ser más caro. En esta revisión se sugiere que son necesarios más estudios bien diseñados sobre coste-efectividad en distintos ámbitos de tratamiento.
En relación a los costes económicos de los trastornos de la conducta alimentaria y sus comorbilidades asociadas, se realizó un estudio con datos recogidos durante 5 años en el "U.S. Medical Expenditures Panel Survey" 317, y se estimó la diferencia de costes anuales de salud, situación en el empleo e ingresos entre pacientes con trastornos de la conducta alimentaria y otros sin esta patología. Se calcularon también los costes de las comorbilidades psiquiátricas asociadas en relación con gastos de salud, empleo e ingresos, y se añadieron a los costes directos anteriores. Los resultados obtenidos muestran mayores costes en el grupo de TCA y los autores concluyen que el tratamiento y prevención de los TCA pueden tener beneficios económicos más amplios en términos de ahorro de atención de salud y aumento de la productividad en el trabajo y los ingresos. Este estudio exploratorio justifica evaluaciones a gran escala del impacto económico en la sociedad de los TCA y sus comorbilidades.
En el estudio de Striegel-Moore y cols. 318 realizado con datos electrónicos de pacientes ambulatorios e ingresados en una cohorte de individuos entre 18 y 55 años de edad con diagnóstico de TCA en el año 2003, se encontró que los pacientes con TCA tenían más costes de salud por la utilización de servicios comparados con controles, incluyendo el año anterior y posterior al diagnóstico. El aumento de costes fue elevado y de forma similar en todos los grupos de TCA, anorexia nerviosa, bulimia nerviosa y otros TCA.
En otro análisis de datos recogidos entre 1999 y 2005 319, se examinaron los costes de salud antes y después del diagnóstico de TCA y se comparan con un grupo con depresión y otro grupo sin TCA. Estos costes fueron consistentemente más elevados que el de los pacientes sin TCA, pero similares a los del grupo con depresión.
A pesar del importante impacto en salud pública de los TCA, no existen muchos estudios sobre su impacto sobre la calidad de vida y el impacto económico. Una reciente revisión sistemática 320 ha sido publicada sobre el impacto de la AN, BN y otros trastornos sobre la calidad de vida y costes de salud. Se incluyeron 69 estudios. En todos los tipos de TCA se observó una disminución de la calidad de vida y un incremento de la utilización de los servicios de salud y de los costes. La disminución de la calidad de vida fue similar en pacientes con AN, BN y TA, pero los costes fueron mayores en los pacientes con AN comparado con los otros dos grupos.
La cronicidad y la complejidad de los TCA en muchos casos tienen también un importante coste social y familiar. Un estudio realizado en Australia investigó la carga económica de los TCA en los hogares y los costes de la no adherencia al tratamiento 321 a través de un estudio multicéntrico prospectivo y observacional, utilizando un cuestionario estructurado. Se reclutaron 90 participantes de dos ámbitos: una clínica en Nueva Gales del Sur y un centro de la comunidad. Cabe destacar que el patrón de gasto varió según el diagnóstico, asociándose la BN con un gasto total más alto (durante tres meses). El 96,7% de los participantes informó de dificultades económicas y el 17,8% presentaba falta de adherencia en relación a los costes. Las personas más propensas a reportar no adhesión relacionada con los costes llevaban más tiempo desde el diagnóstico. Todo ello se asoció a una peor calidad de vida, una percepción más amenazante del impacto de la enfermedad y una mala percepción sobre su estado de salud. Este estudio es el primero en examinar empíricamente y cuantitativamente el incremento de la carga económica que suponen en los hogares los TCA desde la perspectiva del paciente. Esta carga puede contribuir al mantenimiento de la enfermedad para aquellos que experimentan no adhesión relacionada con los altos costes e influyendo negativamente en los resultados de salud.
Las iniciativas actuales para implementar modelos sostenibles e integrados de atención a los TCA deben esforzarse por reducir al mínimo el impacto económico del tratamiento en las familias.