INTRODUCCIÓN
La obesidad hoy en día es una patología con alta prevalencia a nivel mundial y en nuestro medio alcanza a más del 21% de la población (1). La pérdida de peso supone una de las mejores terapias para mejorar el perfil cardiovascular y reducir el riesgo de muerte ya que hay una relación establecida entre obesidad y comorbilidad (hipertensión arterial, diabetes mellitus e incluso cáncer) (2). La obesidad es un factor de riesgo independiente de hipertrofia ventricular izquierda, riesgo coronario y muerte por cualquier causa (3). Las alteraciones cardiacas en la obesidad incluyen una adaptación estructural con hipertrofia ventricular izquierda, dilatación de las cavidades cardiacas, anomalías funcionales diastólicas y potencialmente insuficiencia cardiaca franca (3).
Cuando las demás estrategias de pérdida de peso han fracasado, la cirugía bariátrica se postula como una terapia que consigue una pérdida ponderal estable y duradera, considerándose que el resultado es excelente cuando el PSP (porcentaje de sobrepeso perdido) supera el 75% y el IMC (índice de masa corporal) baja de 30 kg/m2 (4). Las alteraciones cardiacas asociadas a la obesidad pueden verse reducidas tras la cirugía; sin embargo, hay poca información disponible acerca de cómo responden las diferentes formas de adaptación a la cirugía bariátrica o cuál es el resultado esperable en función de la técnica quirúrgica empleada.
El objetivo de nuestro estudio fue analizar las modificaciones de la ecocardiografía que se producen después de la pérdida de peso conseguida con la cirugía bariátrica, según la técnica quirúrgica empleada, con la intención de obtener información que permita contar con nuevos criterios en la indicación de estos procedimientos, dada la reducida bibliografía al respecto. El estudio se complementó con la escala BAROS (Bariatric Analysis and Reporting Outcome System), sistema de evaluación y análisis de resultados de la cirugía de la obesidad, administrada el mismo día de la ecocardiografía postoperatoria; esta escala comprende el PSP, las comorbilidades, un cuestionario de calidad de vida (autoestima, física, social, laboral y sexual) y las oscilaciones antropométricas derivadas de la intervención.
La hipótesis inicial fue que tanto la GV como la DBP mejorarían los patrones ecocardiograficos a los 3 años de la cirugía, sin diferencia entre ambos.
MATERIAL Y MÉTODOS
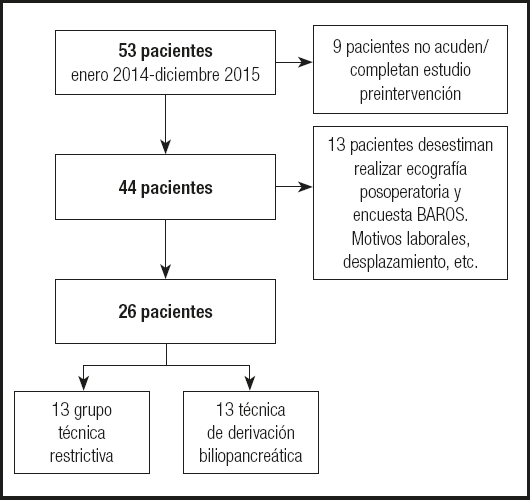
Se trató de un estudio observacional con un antes y un después de la cirugía, de seguimiento longitudinal, ambispectivo hacia adelante, con análisis de los datos obtenidos de las historias clínicas de los pacientes intervenidos de cirugía bariátrica (GV o DBP) en el periodo de enero 2014 a diciembre 2015 en nuestro centro (Fig. 1); los resultados se compararon con los datos obtenidos a los 3 años de seguimiento.
Para su elaboración se establecieron diferentes métodos para la consecución de los objetivos planteados.
MEDICIONES ANTROPOMÉTRICAS
La talla, el peso del paciente, el IMC y el porcentaje de sobrepeso perdido (PSP).
ECOCARDIOGRAFÍA
Los estudios de ecocardiografía se realizaron en el postoperatorio utilizando un equipo disponible comercialmente, el Vivid S5® (GE Healthcare, Waukesha, WI, EE. UU.), equipado con una sonda de 2,5 MHz. El estudio ecocardiográfico transtorácico se realizó según las recomendaciones de la European Society of Echocardiography. Todas las mediciones se realizaron en una estación de trabajo de posprocesado EchoPAC® (GE Healthcare, Waukesha, WI, EE. UU.), evaluando los parámetros de la función sistólica y diastólica, la hipertrofia ventricular izquierda, la dilatación de la aurícula izquierda y las alteraciones valvulares, citando a los pacientes fuera de los horarios de consulta habitual para ahorrar costes al sistema público.
Los estudios preoperatorios procedieron de las historias clínicas y habían sido realizados habitualmente por los servicios de cardiología de los hospitales correspondientes.
COMORBILIDAD
La encuesta BAROS evaluó las comorbilidades que tenía el paciente y su evolución tras la cirugía (HTA en términos de antihipertensivos antes y después de la cirugía, DM en términos de antidiabéticos antes y después de la cirugía, CPAP sí o no), lo mismo que las complicaciones asociadas a la técnica quirúrgica y las reintervenciones. Ello se complementó con información sobre distintos aspectos sociales, físicos, sexuales y de calidad de vida, junto con el PSP. Se realizó en la misma cita del ecocardiograma postoperatorio previo consentimiento informado verbal del paciente.
El análisis de los datos contempló las variables continuas, expresadas como media ± desviación estándar o mediana (intervalo intercuartílico) en caso de asimetría. Las variables categóricas se expresaron en valor absoluto y porcentaje. Para todos los tests estadísticos, el nivel de significación se estableció en una alfa = 0,05; por lo tanto, hubo diferencias significativas en caso de p < 0,05 y no significativas si p > 0,05. El análisis de los datos se llevó a cabo con el paquete estadístico SPSS versión 15.0.
Se realizó un análisis descriptivo de las variables, aportando tablas de contingencia para las variables categóricas según el tipo de cirugía y la correspondiente prueba del chi cuadrado.
En las tablas de 2 x 2, cuando la frecuencia esperada fue menor de 5, en vez del chi cuadrado se utilizó el estadístico exacto de Fisher.
Las variables que corresponden a edad, IMC, tiempo desde la cirugía, PSP y puntuación total de la escala BAROS siguen una distribución normal aplicando el test correspondiente, contemplándose las medias y la “t” de Student; dependiendo de si había o no homogeneidad de la varianza, se aplicó el test correspondiente.
RESULTADOS
CARACTERÍSTICAS GENERALES
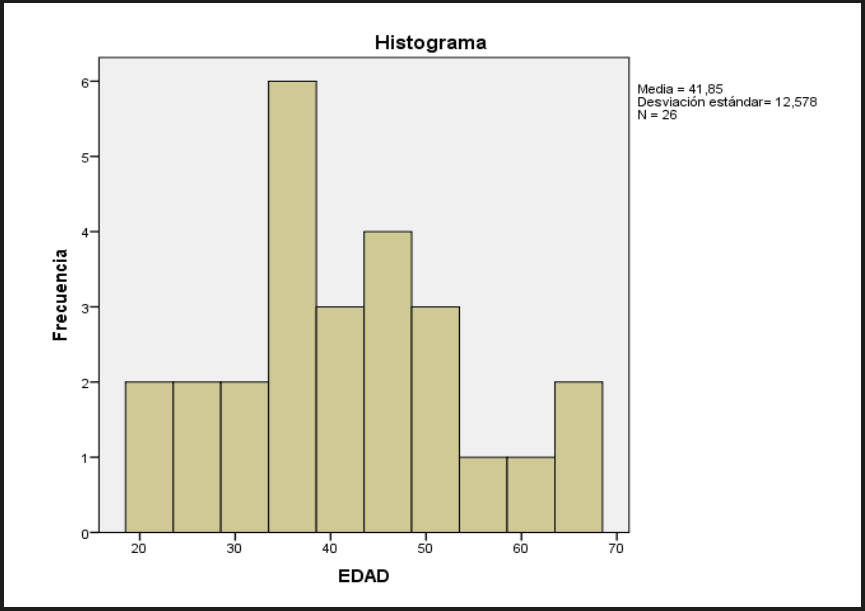
La edad media de los 26 pacientes incluidos en el estudio fue de 41,8 años, con un intervalo de entre 21 y 68 años (Fig. 2). El 73% de los pacientes eran mujeres (19) mientras que los hombres representaban un 26.9% (7).
El IMC inicial del total pasó de 46,4 (37,0-61,8) a 32,3 (21,4-44,1). El tiempo que transcurrió entre la cirugía y la realización de la encuesta, junto a la ecocardiografía postoperatoria, fue de 35,3 ± 4,2 meses en el grupo de GV por 39,3 ± 6.8 meses en el grupo de DBP, sin diferencias significativas (p > 0,05).
Respecto al porcentaje de sobrepeso perdido, este fue del 66,5% (± 20,1) para el grupo de GV y del 66,7% (± 24,7) para el de DBP, sin diferencias significativas (p > 0,05).
Así mismo, en cuanto a la evaluación general de la encuesta BAROS, no se obtuvoninguna diferencia significativa (p > 0,05) entre ambos grupos: 5,32 (± 1,6) para GV y 5,04 para DBP (± 1,1).
La edad media del grupo de DBP fue de 39,6 años, ligeramente inferior a la del grupo de GV, que fue de 44,0 años. También hubo predominio de mujeres intervenidas mediante GV (12 a 1) frente al grupo de DBP, donde fueron intervenidas 7 mujeres y 6 hombres.
En cuanto al IMC inicial del grupo de DBP, de 48,1, este se redujo a 32,7 tras la cirugía, mientras que el grupo de GV tenía un IMC inicial de 44,6 que pasó a 31,8.
MODIFICACIONES CARDIOLÓGICAS TRAS LA CIRUGÍA (Tabla I)
Tabla I. Características ecocardiográficas de los pacientes analizados antes y después de la cirugía
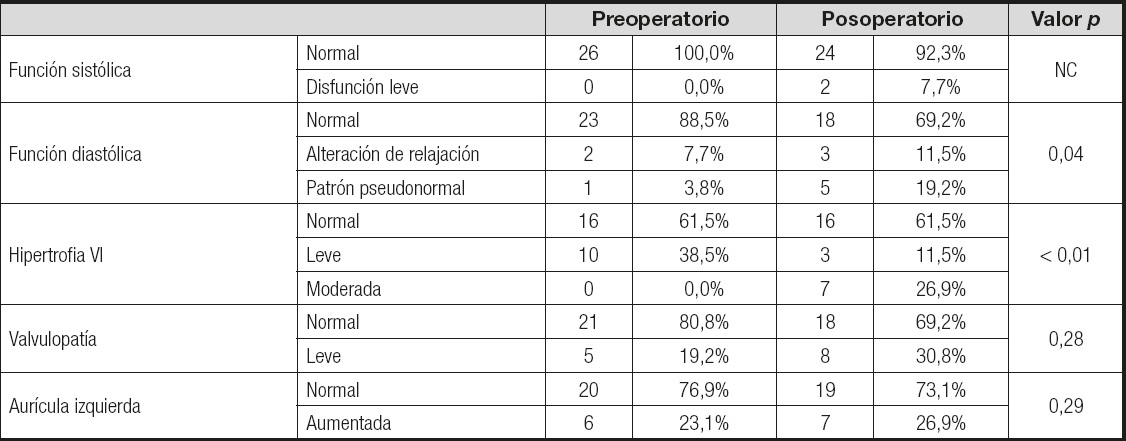
NC: no calculado.
Inicialmente, la función sistólica (FS) era normal en el 100% de los casos, mientras que en la evaluación postoperatoria 2 pacientes pasaron a disfunción leve (7,7% de los casos), sin obtenerse el cálculo estadístico.
Al igual que la función sistólica, la mayor parte de los pacientes, 23 de 26, presentaban una función diastólica normal (78,3%); de estos, 2 (8,7%) pasaron a una situación peor de alteración de la relajación y 3 (13%) incluso a presentar un patrón pseudonormal. Uno de los 2 pacientes que inicialmente presentaban una alteración de la relajación empeoró y pasó a presentar un patrón pseudonormal. El único paciente que tenía el patrón pseudonormal de inicio no cambio su estado. En el cálculo estadístico se obtiene una diferencia significativa entre la situación diastólica preoperatoria y la postoperatoria (p < 0,05).
En la evaluación preoperatoria se registraron 10 casos que presentaban HVI (hipertrofia del ventrículo izquierdo) leve, de los que 7 (70%) pasaron a HVI moderada, 2 (20%) normalizaron su situación y 1 (10%) no cambio su estado.
Del resto de pacientes sin HVI inicial, 2 pasaron a HVI leve (12%), permaneciendo el resto en situación de normalidad. Se obtuvo una diferencia estadísticamente significativa (p < 0,05) entre el antes y el después de la cirugía.
En cuanto a la detección de alguna alteración valvular (insuficiencia mitral o tricúspide) previa a la intervención, no había ninguna en 21 pacientes; después de la cirugía se identificaron VP (valvulopatías) leves en 5 casos (23,8%). Del resto de pacientes con VP leve al inicio (5 casos), 2 se normalizaron y 3 permanecieron con VP leve. No se apreciaron diferencias significativas entre el antes y el después de la cirugía (p > 0,05).
Se valoró fundamentalmente la aurícula izquierda (AI), que tenía un tamaño dentro del rango de la normalidad en 20 pacientes; en 4 de ellos, la aurícula aumentó de diámetro en el postoperatorio. Entre los 6 que antes de la cirugía presentaban dilatación de la AI, en 3 se normalizó el tamaño (50%) mientras que el resto permanecieron con las mismas medidas. En el cálculo no se apreciaron diferencias significativas para esta categoría (p > 0,05).
VARIACIONES ECOCARDIOGRÁFICAS TRAS LA CIRUGÍA SEGÚN LA TÉCNICA EMPLEADA (Tabla II)
Tabla II. Características ecocardiográficas de los pacientes analizados según el tipo de cirugía
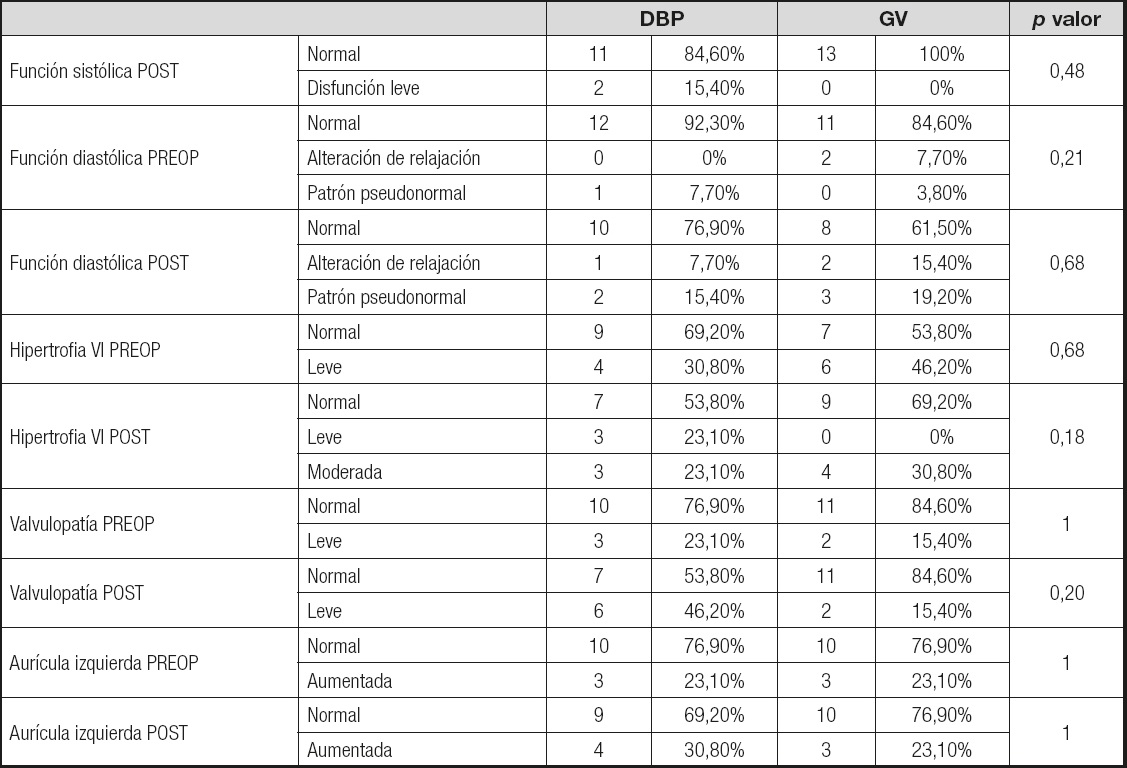
PREOP: preoperatorio; POST: postoperatorio; VI: ventrículo izquierdo; DBP: derivación bilio-pancreática.
La función sistólica preoperatoria de ambos grupos era normal en todos los casos. En cuanto a la situación postoperatoria, si se comparan los 2 grupos, no hubo diferencias significativas (p > 0,05), aunque se describe que 2 de los 13 casos intervenidos mediante DBP pasaron a situación de disfunción leve cuando al principio tenían una función normal.
Si se compara la función diastólica previa a la cirugía, no se apreció ninguna diferencia significativa (p > 0,05) entre ambos grupos, habiéndose descrito 2 casos con alteración de la relajación en el grupo de GV y 1 con patrón pseudonormal en el de DBP.
En cuanto a la evolución en el postoperatorio, un paciente del grupo de DBP pasó de normal a alteración de la relajación; además, aparecieron 2 casos de patrón pseudonormal. En el grupo de GV también hubo 2 casos con el mismo patrón. A pesar de ello, no hubo diferencias significativas entre los dos grupos y sí hubo tendencia a un peor resultado en ambos grupos.
La presencia de HVI en el preoperatorio afectaba al 30% de los pacientes del grupo de DBP y al 46,2% de los del gupo de GV, sin diferencias significativas (p > 0,05). Sin embargo, se obtuvieron resultados dispares en el postoperatorio: hubo un incremento en los distintos grados de HVI en ambos grupos, aunque en la comparación entre ellos no se apreciaron diferencias significativas (p < 0,05).
La situación de la que partían ambos grupos en cuanto a detección de alguna VP, fundamentalmente insuficiencia mitral, fue similar en el preoperatorio, con un 23% y un 15% de casos en los grupo de DBP y GV, respectivamente, sin diferencias significativas entre ambos grupos (p > 0,05). En el postoperatorio hubo un incremento en el grupo de DBP, donde la tasa de VP pasó de un 23% a un 46%, aunque sin detectarse diferencias significativas respecto al grupo de GV, que se mantuvo en un 15%. Ambos grupos se comportaron en el preoperatorio de forma similar en cuanto a la dilatación de la aurícula izquierda (23%), y en ambos existió un ligero incremento de dicha dilatación auricular en el postoperatorio, sin diferencias entre ambos.
EVALUACIÓN DE LA CIRUGÍA BARIÁTRICA A TRAVÉS DE LA ENCUESTA BAROS (Tabla III)
Tabla III. Características clínicas de los pacientes analizados según el tipo de cirugía
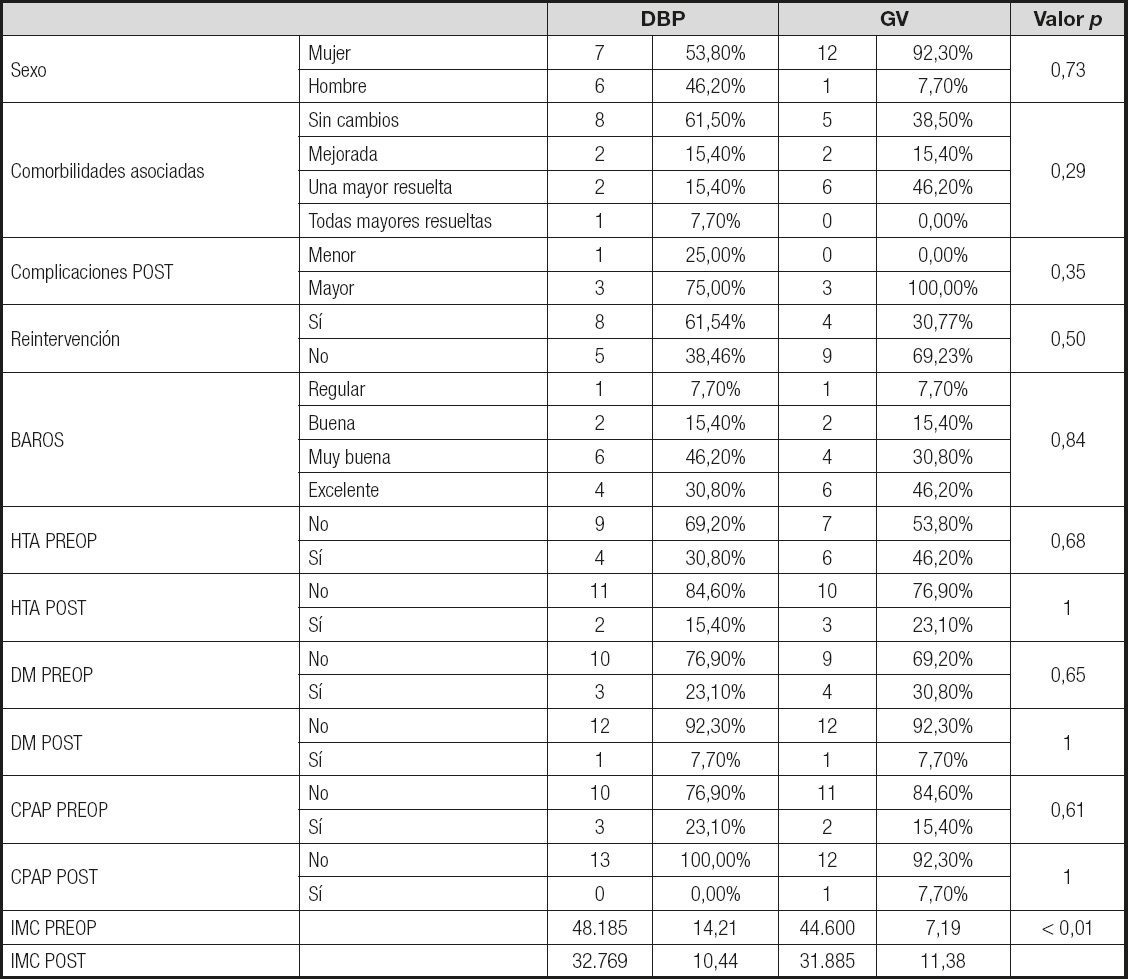
HTA: hipertensión arterial; DM: diabetes mellitus; CPAP: Continuous Positive Airway Pressure; PREOP: preoperatorio; POST: postoperatorio; IMC: índice de masa corporal.
Las comorbilidades, tanto las mayores como las menores, fueron evaluadas en diferentes categorías; en términos generales, un 61,5% de los pacientes intervenidos mediante GV mejoraron en alguno de los términos, frente a un 38,5% con la técnica DBP, sin encontrarse diferencias significativas entre ambos grupos.
La HTA preoperatoria, presente en el 30,8% de los pacientes del grupo de DBP y en el 46,2% del grupo de GV, mejoró en el postoperatorio de los 2 grupos, pero sin haber diferencias significativas entre ambos (p > 0,05).
La diabetes mellitus (DM), comorbilidad habitual del paciente obeso, afectaba al 23% del grupo de DBP y al 30% del grupo de GV antes de la cirugía, sin haber diferencias entre los 2 grupos (p > 0,05); en el postoperatorio evolucionó a mejor, remitiendo en hasta un 7% en ambos grupos.
No hubo diferencias significativas entre los dos grupos en cuanto al número de pacientes que presentaban síndrome de apnea del sueño en tratamiento con CPAP (p > 0,05) antes de la intervención; en el postoperatorio se observó una mejoría en ambos grupos, aunque sin haber diferencias significativas entre ambos (p > 0,05).
Las complicaciones médico-quirúrgicas asociadas a la cirugía comprenderían la infección (dehiscencia, absceso, etc.), las alteraciones del tránsito (oclusión, fistula, dumping, etc.), la hemorragia, la muerte y otros problemas como vómitos, malabsorción y diarrea, entre otros, calificándose como mayores y menores según su gravedad y sin haber diferencias significativas entre ambos grupos (p > 0,05).
Los pacientes reintervenidos por hemorragia, infección o defecto en la técnica, e incluso por eventración o colecistectomía, fueron un 61% para la DBP y un 31% para la GV, sin encontrarse diferencias significativas. Así, en el grupo de la DBP se reintervino a un paciente por ineficacia del procedimiento, a otro por hemorragia de la arteria cística y a un tercero por dehiscencia de suturas, mientras que en el grupo de la GV se intervino a un paciente por dehiscencia de suturas, a otro para rehacer la técnica inicial y a otro por hemorragia de arteria esplénica; el resto de las intervenciones fueron de menor gravedad.
El resultado final que se obtuvo con el sistema de evaluación BAROS, que puntua la PSP, las comorbilidades y la calidad de vida, ordenado todo ello en categorías desde el fallo hasta el resultado excelente, fue que en ambos grupos un 77% presentaron una evaluación excelente o muy buena, sin apreciarse ninguna diferencia significativa (p > 0,05).
DISCUSIÓN
Este trabajo analizó una serie de paciente intervenidos de cirugía bariátrica en un hospital de ámbito europeo, evaluando fundamentalmente sus características morfo-funcionales, medidas mediante ecocardiografía, así como la evaluación complementaria de la encuesta BAROS.
Dado que el centro hospitalario es de referencia regional en cirugía bariatrica y en él se realizan tanto la técnica mixta como la restrictiva, se formaron dos grupos, según la técnica quirúrgica empleada, de forma que pudiera compararse la modificación de los patrones ecocardiográficos a medio plazo entre ellos, con la intención de comprobar cuál de las dos modalidades ofrece mejores resultados.
También se tuvo en cuenta si el uso de pruebas complementarias como la ecocardiografía era imprescindible en la evaluación preoperatoria, y se evaluaron la satisfacción del paciente y el resultado de la cirugía.
La población obtenida inicialmente, de 53 pacientes operados a lo largo de 2 años, se vió reducida por distintas causas (falta de ecocardiograma, no asistencia al control postoperatorio, etc.) a 26 pacientes. Esta muestra es comparable a la de otros estudios reflejados en el metaanálisis de Cuspidi y cols. (5), en el que se evaluaron 23 trabajos de características similares y en el que las muestras de todos los estudios oscilaban entre 12 y 66 pacientes, excepto uno que contó con 354.
En cuanto a la distribución por técnica quirúrgica, la muestra se repartió al 50% entre la DBP y la GV debido a que en los años del estudio la tendencia del hospital era a hacer cada vez más GV y menos DBP, tanto por los buenos resultados de la primera como por ser esta una técnica más sencilla, con una curva de aprendizaje más corta. En su revisión, Acquafresca y cols. (6), con 18 trabajos que habían comparado ambas técnicas, se manifiestan en el mismo sentido.
Los datos de nuestro perfil poblacional, en cuanto a edad, sexo e IMC, se asemejaron a los de otros estudios de nuestro entorno (7), siendo los pacientes mayoritariamente mujeres en la cuarta década de la vida y con obesidad de grado III. Es cierto que la superobesidad es más habitual entre la población americana, como refleja el estudio de Ippish (8) de 2008 sobre 38 pacientes con IMC de 60 y una edad media de 16 años, en el ámbito de la adolescencia.
La reducción del IMC de 46,4 a 32,3 fue comparable a la de otras series de la revisión de Acquafresca y cols. (6), al igual que la comparación del PSP, en el que no hubo diferencias significativas.
Respecto al tiempo que transcurrió entre la cirugía y el control ecocardiográfico, aproximadamente 3 años, este entra en el rango de la amplia revisión de Cuspidi y cols. (5), que osciló de 3 meses a 4 años, con una media cercana a los 2 años.
El uso sistemático de la ecocardiografía preoperatoria para la cirugía bariátrica podría replantearse en términos de coste-beneficio, reservándola para pacientes que tengan patología cardiovascular conocida; sin embargo, su uso generalizado fue el que nos permitió la realización del estudio. En un estudio (9), en el que la ecocardiografía no fue coste-efectiva, la valoración preanestésica del paciente asintomático cardiovascular recopiló 96 exploraciones, de las que 9 fueron patológicas (6 casos de HVI, 3 de función sistólica levemente deprimida y 1 de alteración perioperatoria con fibrilación auricular), estimándose que cada prueba había costado 80,23 euros (9).
La función sistólica fue normal en todos los pacientes al inicio del estudio. Dos empeoraron tras la cirugía de DBP, pero sin encontrarse diferencias estadísticas entre los 2 grupos en el postoperatorio. En un estudio de 63 obesos, de los que 28 se sometieron a cirugía bariátrica, pudieron mejorar algunos patrones ecocardiográficos, aunque no se vio que mejorara la FEVI (10). Sin embargo, la mayoría de los estudios iban orientados hacia una mejoría de la función sistólica independiente de la cirugía. Así, Leung y cols. (11) estudiaron a 8 pacientes con GV en los que mejoraron la función sistólica y la diabetes. Hsuan y cols. (12) observaron también una mejoría de la función sistólica en 66 pacientes a los 3 meses de la intervención. Incluso el estudio de Owan y cols. (13) iba en la misma dirección, con 423 pacientes estudiados a los 2 años. El estudio de Gonzálvez y cols. (14), realizado es España, también obtuvo resultados favorables y, aunque la revisión realizada por Grapsa y cols. (15) demostró una mejoría de la función sistólica, en ella se recomendaba la realización de nuevos estudios para alcanzar resultados concluyentes. Aggarwal y cols. (16), en una revisión sistemática reciente, de 2016, observaron beneficios sobre la función sistólica y la estructura miocárdica, pero también recomendaron la realización de más estudios comparativos para determinar la mejor cirugía en cuanto a su repercusión cardiaca, como fue el nuestro.
En los resultados del preoperatorio, en cuanto a la función diastólica no se encontraron diferencias entre los 2 grupos; tampoco en el postoperatorio, aunque en algunos pacientes cambió el estado a peor categoría con significación estadística. Los pacientes obesos presentaban frecuentemente remodelado excéntrico y con la cirugía se normalizaba el patrón geométrico. Sin embargo, la disfunción diastólica podría llegar a ser permanente (3).
En el metaanálisis de Cuspidi y cols. (5) se registó una mejor función diastólica al reducirse el grosor relativo de la pared, mejorando el flujo mitral y disminuyendo el tamaño de la aurícula izquierda.
Hay estudios, como los de Leung y cols. (11), Gonzálvez y cols. (14) y Hernández y cols. (17), en los que se constató una mejoría de la función diastólica y, aunque Grapsa (15) también observaba la mejoría, recomienda más estudios para poder determinarla de forma concluyente. Sin embargo, Luaces y cols. (18), en un seguimiento de 61 pacientes al año de la cirugía, explicaron que en aquellos en que mejoró la función renal también lo hizo la función diastólica cuando esta era anormal previamente; sin embargo, los patrones diastólicos no mejoraron a pesar de hacerlo la geometría del ventrículo izquierdo.
En nuestro estudio hubo tendencia al incremento de la hipertrofia ventricular izquierda tras la cirugía, no encontrándose diferencias entre los 2 grupos. En el mencionado metaanálisis se redujeron la masa del ventrículo izquierdo y el grosor relativo de la pared, situación que ya se mencionaba en otros estudios (12,13) y que se relaciona con el control del metabolismo neurohormonal, la diabetes, la adiponectina, los ácidos grasos libres y, también, con una mejoría de la hipertensión arterial, la frecuencia cardiaca y la resistencia a la insulina.
Hemos encontrado un estudio incluido en el metaanálisis (5) donde el índice de masa del VI pasó de 138 g/m2 a 145 g/m2, y en nuestro entorno español hay otro (17) en la misma dirección, en el que se observó una reducción del grosor relativo de la pared pero sin cambios en el índice de masa ventricular.
Según el estudio, no se encontraron diferencias significativas entre el antes y el después de la cirugía en los pacientes con algún tipo de alteración valvular leve que pudiera haberse detectado en el preoperatorio, así como en aquellos con posible dilatación de la aurícula izquierda. En este sentido se ha observado en algunos casos una disminución del tamaño de la aurícula izquierda (5).
Tras la cirugía bariátrica encontramos una reducción de los pacientes que presentaban comorbilidades, fundamentalmente hipertensión arterial, diabetes y síndrome de apnea del sueño además de otras menores (Tabla IV). En cuando a la diabetes, una revisión de 18 ensayos clínicos controlados y aleatorizados, a través de PubMed y Chocrane, no encontró diferencias entre las medidas de control glucémico (6), que mejoraron con las dos intervenciones.
Tabla IV. Evolución de las comorbilidades asociadas a la obesidad de los pacientes analizados, antes y después de la cirugía, e IMC
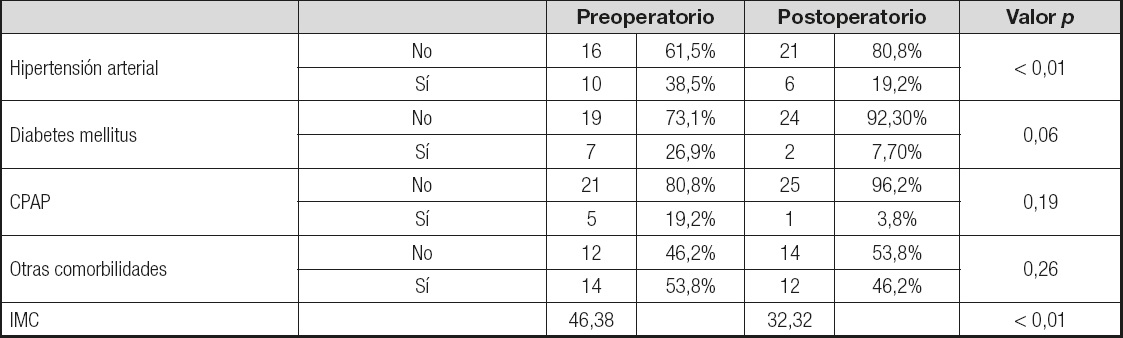
CPAP: Continuous Positive Airway Pressure; IMC índice de masa corporal.
En el estudio de Jemthel y cols. (19), tanto las técnicas restrictivas como las mixtas redujeron la presencia de hipertensión y apnea del sueño, repercutiendo en la masa del ventrículo izquierdo. Y en el amplio trabajo de Owan y cols. (13) sobre 423 pacientes, mejoraron la hipertensión, la dislipemia y la resistencia a la insulina.
No hubo diferencias significativas, entre los 2 grupos en cuanto a la descripción de las complicaciones relacionadas con la cirugía ni en las reoperaciones, datos que se relacionan con la amplia revisión de Acquafresca et al. (6), que encuentra un mayor tiempo quirúrgico y un aumento no significativo de la morbimortalidad para las técnicas mixtas.
Existen complicaciones menores que aparecen según la técnica: así, en el estudio de Esteban et al. (20), la mayoría de los pacientes sometidos a técnicas mixtas precisaron hierro, vitamina B12, calcio, vitamina D y ocasionalmente cinc y magnesio, aunque también fue frecuente la intolerancia a la lactosa.
Los resultados de la evaluación de la cirugía se estandarizaron (21) y desde entonces se han reproducido ampliamente. Este sistema define 5 posibles resultados, desde el fallo hasta el resultado excelente. Analiza de forma simple, objetiva y basada en la evidencia el resultado quirúrgico. En nuestro caso, sin encontrar diferencias significativas entre los 2 grupos, sí se obtuvo un resultado entre muy bueno y excelente en el 77% de los casos en el momento de la evaluación postoperatoria.
CONCLUSIONES
– No existieron diferencias significativas entre los 2 tipos de cirugía respecto a la repercusión ecocardiográfica postoperatoria realizada a los 3 años de la misma.
– Se detectó un ligero empeoramiento de la función diastólica y de la hipertrofia del ventrículo izquierdo tras la cirugía en ambos grupos de forma significativa, así como de la función sistólica.
– No se observaron diferencias tras la cirugía en cuanto al tamaño de la aurícula izquierda y la existencia de alteraciones valvulares.
– La evaluación de la cirugía detectó una buena evolución de las comorbilidades (HTA, SAOS, DM2, etc.) con ambas técnicas quirúrgicas, así como de la percepción de la calidad de vida del paciente.
– La escasa repercusión de las modificaciones cardiológicas podría replantear el uso sistemático de la ecocardiografía como exploración preoperatoria con el consiguiente ahorro económico.